Болит седалищный нерв что делать мясников



Причины воспаления седалищного нерва
Медики выделяют несколько причин возникновения воспаления седалищного нерва:
- Появление новообразований;
- Смещение межпозвоночного диска или возникновение грыжи;
- Инфекционные заболевания, провоцирующие воспалительный процесс;
- Гинекологические заболевания;
- Остеофиты позвонков (патологические наросты на позвонках или других костях, образующиеся вследствие остеохондроза).
К возникновению ишиаса могут быть причастны также травмы органов малого таза, сильные нагрузки на организм, поднятие тяжестей. Она распространена среди тех людей, которые никогда не занимались спортом и резко решили начать с больших нагрузок.
Встречается воспаление седалищного нерва и у женщин в положении, потому что при беременности в теле женщины смещается центр тяжести и увеличивается нагрузка на позвоночник, который не всегда бывает готов к таким изменениям.
Симптомы воспаления седалищного нерва
При воспалении седалищного нерва у людей боль бывает настолько сильной, что выбивает его из нормального ритма жизни, к симптомам можно отнести:
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва нужно начинать с приема врача. Доктору нужно обязательно рассказать, когда появилась боль, какая она по характеру (ноющая, острая, прострелы), проявляется ли она постоянно или возникает периодически, в какие части тела распространяется. От этих рассказов зависит эффективность лечения. Если вы самостоятельно принимали обезболивающие препараты, обязательно сообщите врачу их названия.
После беседы медик осмотрит вас, оценит состояние кожи и мышц, проверит неврологические симптомы и назначит необходимые методы обследования.
Лечение ишиаса проводится в несколько этапов: сначала доктор снимает боль, используются также те препараты, прием которых способствует уменьшению воспаления. Устранив первичные симптомы, начинается активное лечение: физиотерапия, массаж и т.д.
Достижение положительного эффекта во многом зависит и от самого пациента. Ему придется пересмотреть свой образ жизни, начать правильно питаться, соблюдать режим, заниматься лечебной физкультурой. Безусловно, подъем больших тяжестей полностью ограничивается.
В большинстве случаев определить, имеется ли у пациента воспаление седалищного нерва можно после первичного осмотра. Врач проверяет рефлексы больного, оценивает его походку, потому что люди с воспалением в основном начинают подволакивать ногу, или же движение конечности становится неестественным. Все потому что нога теряет чувствительность. Всему виной является потеря чувствительности ноги, ослабление мышц или сильные боли.
Если первичную диагностику можно провести и в простых условиях больничного кабинета, то понять, что именно стало причиной возникновения заболевания намного сложнее. Для точного выявления причин воспаления седалищного нерва нужно использовать передовые методы, такие как МРТ. Именно магнитно-резонансная томография поможет выявить нарушение строения позвоночника, смещение межпозвонковых дисков, трещины, травмы, грыжу. Такой метод диагностики отличается высокой точностью и максимальным удобством для пациента.
Симптоматическая терапия
Эта терапия проводится в острый период, когда боль является самой главной проблемой. Врач попросит вас уйти на покой – нужно снизить нагрузки на обе ноги, даже при условии одностороннего поражения. Делается это потому, что во время хромоты на больную ногу все равно приходится большое, давление, которое может спровоцировать усиление боли. Основу симптоматической терапии составляют лекарственные препараты. Для общего укрепления организма и опорно-двигательного аппарата назначают хондропротекторы, ноотропы, сосудорасширяющие, антиоксиданты.
Этиотропное лечение
Она проводится как в период обострения, так и во время стихания болей, направлено на устранение причины заболевания. Рекомендуется применение мануальной терапии, массажа, лечебной физкультуры, дефанотерапии и физиотерапевтических методов.
Мануальная терапия
Принцип мануальной терапии основан на ручном воздействии на опорно-двигательную систему специалистом – мануальным терапевтом – с лечебной целью. Терапевт воздействует непосредственно на опорно-двигательный аппарат – ставит позвонки на место, возвращает позвоночник и суставы в физиологичное положение, восстанавливает нормальную подвижность. Курс мануальной терапии назначают, если воспаление седалищного нерва сопровождается прострелами в пояснице, ограничением сгибания в позвоночнике, тянущими болями в ноге.
Массаж
Курс массажа доктор назначает, когда боль уже стихла. Он необходим для того, чтобы снять мышечный спазм, который может способствовать защемлению корешков спинного мозга или седалищного нерва. Разминание мышц способствует расширению кровеносных сосудов, улучшается приток крови к поражённой области, расслабляются мышцы спины и поясницы.
Лечебная физкультура
Гимнастика при защемлении седалищного нужна для того, чтобы нормализовать тонус мышц, исправить деформации позвоночного столба, улучшить функцию мышц. Занятия ЛФК включают комплекс упражнений в позициях стоя и лёжа. Это не только метод лечения, но и отличный способ профилактики.

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
Защемление седалищного нерва иначе называется ишиас. Для избавления от ишиаса в большинстве случаев назначается медикаментозное лечение. В комплексе с ним могут применяться и другие методы терапии.

Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Нестероидные медикаменты, снимающие воспаление, назначаются чаще всего для облегчения состояния больного. Их использование имеет несколько положительных моментов. Так, данные лекарства способны останавливать работу простагландинов, являющихся главными посредниками процесса воспаления. Плюсом нестероидных противовоспалительных препаратов считается и то, что организм не получает привыкания к ним. Поэтому курс терапии может быть достаточно продолжительным, не стоит бояться возникновения зависимости к НПВП.
На сегодняшний день существует огромный выбор препаратов данной группы. Среди них есть те, которые можно приобрести только по рецепту, и те, которые отпускаются без рецепта. К самым распространенным можно отнести несколько НПВП. Кетонал, Кетанов, Кетопрофен оказывают положительное влияние не только в борьбе с ишиасом. Эти лекарственные средства можно купить в качестве:
- таблеток;
- свечей;
- мази;
- жидкости для инъекций.

При защемлении седалищного нерва врач зачастую назначает один из указанных препаратов в виде внутримышечных инъекций: 2–3 раза в день по 2 мл. Обезболить и снять воспаление также хорошо помогают и мази.
Не менее популярным является Пироксикам, выпускаемый в качестве раствора в ампулах, свечей, таблеток, геля и крема. Каждый из этих видов применяется в зависимости от назначения. Оно может быть местного использования или в виде инъекций. Чтобы снять острые приступы боли, уколы назначаются 1–2 раза в день.
Мелоксикам и его аналоги Амелотекс, Мовалис можно купить как в таблетках, так и в виде раствора для инъекций. Данные препараты считаются наиболее безопасными в группе нестероидных противовоспалительных средств. Избавиться от негативных симптомов ишиаса поможет Нимесулид и аналогичные ему Найс или Нимесил. Форма их выпуска — порошки, таблетки, капсулы. В основном назначают 100 мл любого из этих медикаментов в сутки, однако заболевание находится в острой стадии, врач может увеличить дозировку в первые дни до 200 мл.

Быстро снять боль помогут капсулы Целебрекс. Обычно предписывается дозировка 200 мг в сутки, однако достаточно сильных болевых ощущениях специалист иногда увеличивает ее до 400-600 мг одноразово в первый день приема, а далее снижая ее до 200 мг. Кроме описанных, существуют и другие средства нестероидного противовоспалительного характера. Однако применять их можно только по предписанию лечащего врача.
Медикаменты данной группы, несмотря на свою эффективность, имеют немало противопоказаний и побочных действий. О них обязательно нужно знать. Обычно доктор, прежде чем делать назначение, интересуется у пациента его хроническими заболеваниями, кроме того, проводит дополнительное обследование. Зачастую НПВП дают побочные эффекты при продолжительном их употреблении. В большинстве случаев происходит нарушение работы желудочно-кишечного тракта. Могут возникнуть осложнения, например язвенная болезнь желудка либо двенадцатиперстной кишки, желудочное кровотечение.

Чтобы избежать возникновения таких проблем, можно принимать медикаменты во время еды. Однако здесь тоже есть свои нюансы. Прием НПВП вместе с едой снижает результативность их воздействия. Среди побочных эффектов частыми бывают и другие:
- дисфункция работы почек;
- проявляющаяся отеками;
- скачки давления;
- возникновение головных болей различного рода кровотечений.
Все медицинские средства данного ряда имеют противопоказания. Например, гель Кеторол нельзя использовать при:

- мокнущем дерматозе;
- экземах;
- ссадинах и ранах;
- во время беременности и лактации;
- детям до 12 лет.
Лекарственные препараты нестероидного типа нельзя применять при:
- эрозиях;
- язвах органов желудочно-кишечного тракта;
- пептических язвах;
- пониженной свертываемости крови;
- печеночной и почечной недостаточности.
Кроме этого, запрещено принимать одновременно два и более лекарства из НПВП. Среди противопоказаний выделяют и недавние обширные оперативные вмешательства, нарушения процессов кроветворения в костном мозге, повышенная чувствительность к каким-либо компонентам лекарств и многие другие.
При обострении ишиаса больной часто ощущает невыносимые боли, поэтому обезболивающие средства в этом случае обязательны. К их свойствам не относят уменьшение степени воспаления, однако человек может почувствовать себя лучше в результате снятия болевого синдрома. Так как все медикаменты данной группы являются наркотическими, их отпускают только по рецепту врача. Самыми распространенными из них являются:
- Викодин;
- Морфин;
- Перкодан;
- Трамадол;
- Катадолон.

Викодин — один из высокоэффективных обезболивающих наркотических средств. Среди его компонентов присутствует парацетамол, усиливающий анальгетический эффект. Превышение дозировки Викодина при лечении защемления седалищного нерва может нести серьезную опасность. Длительный его прием может провоцировать незначительную эйфорию, а в будущем — болезненное пристрастие.
Катадолон способен снимать боли легкой и средней степени тяжести. Среди противопоказаний к его применению можно выделить:
- болезни печени;
- хронический алкоголизм;
- наличие звона в ушах.
Не рекомендуется проводить обезболивание Катадолоном детям и подросткам до 18 лет.

Побочные действия могут затрагивать различные системы организма человека. Например, касательно нервной системы, больной может почувствовать:
- депрессию;
- головокружение;
- беспокойность.
Сбои бывают и в пищеварительной системе, проявляются они:
- тошнотой;
- рвотой;
- диареей;
- метеоризмом.
Однако если дозировка препарата не превышена, то все неприятные симптомы зачастую исчезают через несколько дней после окончания курса лечения.
Перкодан назначают, если боли при ишиасе стали слишком острыми или хроническими. Его аналогами являются Оксикодон, Перкоцет и др. Они имеют умеренное анальгезирующее действие. С особой осторожностью обезболивающие средства данного вида следует принимать людям:
- пожилого возраста;
- страдающим гиповолемией;
- пациентам, подверженным разного рода аллергиям;
- тем, кто имеет проблемы с желудочно-кишечным трактом.
Люди, чья профессия связана с напряженной умственной деятельностью или постоянной физической координацией, должны знать, что Перкодан и ему подобные медикаменты могут иметь негативные последствия. Так, в некоторых случаях пациенты не способны:

- концентрировать внимание;
- водить автомобиль;
- совершать сложные физические действия.
Побочными эффектами в результате обезболивания Перкоданом может:
- обморок;
- гипотензия;
- угнетенное дыхание;
- крапивница;
- кожный зуд и др.
Гомеопатия уже давно признана эффективным лечением многих заболеваний. Для снятия болевого синдрома, улучшения кровообращения и обмена веществ при воспалении седалищного нерва часто используются мази на основе травяных экстрактов. Их несомненным преимуществом является отсутствие побочных действий, доступность и простота в применении. Гомеопатические мази для облегчения симптомов при ишиасе можно разделить на две группы: разогревающие и раздражающие, а также хондропротекторы.

- Разогревающие и раздражающие кремы и мази хорошо борются с воспалительными процессами, а также посредством улучшения кровообращения устраняют боли. Самыми действенными среди них считаются Капсикам, Никофлекс, Эфкамон, Випросал В, Апизатрон, Финалгон. Их основными компонентами зачастую являются камфарное масло, скипидар, пчелиный яд и змеиный яд, перцевая настойка. Кроме них, в состав входят и некоторые синтетические вещества.
- Гомеопатические мази при ишиасе наносят на пораженный участок тонким слоем, мягко втирая. Продолжительность такой терапии составляет от 5 до 10 дней. Кремы, гели и мази данной группы противопоказаны женщинам в положении. Использовать их нельзя и в том случае, когда кожные покровы имеют какие-либо повреждения, кроме того, людям с чувствительной кожей. Указанные средства нельзя смывать водой, удалять их необходимо с помощью растительного масла или другим жирорастворимым веществом.
- Мазями-хондропротекторами пользуются для устранения причины защемления седалищного нерва. Ею является деградация межпозвонкового диска. В такие препараты, как Хондроксид, Хонда крем, Терафлекс М, Софья и др., входят соединения серы, которая является строительным средством для хрящей и связок. Хондроитинсульфат и глюкозамин — это вещества животного происхождения.

Группа хондропротекторов широко представлена на аптечных полках. Однако все эти медикаменты имеют существенный недостаток: они плохо проникают вглубь пораженного участка. В результате можно наблюдать невысокую эффективность их воздействия. Кроме того, есть побочные действия: индивидуальная непереносимость и возникновение аллергических реакций.
Кроме обезболивающих средств, могут быть назначены и антибиотики. Они прописываются невропатологом в том случае, если заболевание ишиас имеет инфекционный фон или вызвано переохлаждением. Антибиотики, такие как Лизин, способны уничтожать различные бактерии и ускорять процесс восстановления тканей.
Схема лечения ишиаса может включать в себя:

- гирудотерапию;
- физиотерапевтические процедуры (магнитотерапия, парафиновые аппликации, электрофорез);
- назначение миорелаксантов, которые купируют мышечный спазм.
Кроме этого, как и в случае других заболеваний, важную роль играют витамины. Их назначают в качестве инъекций. Витамины группы В (В1, В6, В12) в комплексном применении способны снимать болевой синдром. Кроме того, полезными будут поливитаминные комплексы, в которых содержатся витамины С, D, Е, В.
Благодаря им происходит активизация обмена веществ, восстанавливаются пораженные ткани, укрепляется иммунная система.
Итак, для лечения ишиаса применяют препараты различного воздействия. Зачастую именно их комплексное применение способно убрать симптомы заболевания. Однако не следует заниматься самолечением, и при возникновении проблемы надо незамедлительно обращаться к специалисту.
Екатерина Юрьевна Ермакова
- Карта сайта
- Диагностика
- Кости и суставы
- Невралгия
- Позвоночник
- Препараты
- Связки и мышцы
- Травмы
Седалищный нерв болит – что делать? Принципы лечения ишиаса будут подробно рассмотрены ниже. Также вы узнаете о том, почему возникает это заболевание и каковы его симптомы.
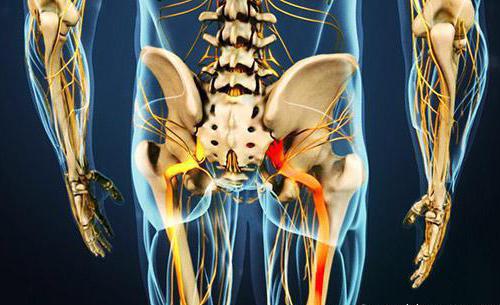
Основные сведения
Ущемление седалищного нерва, симптомы которого сложно не заметить, а также поясничный радикулит, сопровождающийся защемлением корешков крестцового отдела, представляют собой одну и ту же болезнь. Болевой синдром при ней локализуется в бедре, поясничной области, стопе и голени. Также он усиливается при ходьбе и кашле.
В самом начале развития заболевания оно протекает по типу люмбаго, люмбалгии или люмбоишиалгии.
Нельзя не сказать и о том, что синонимом этого патологического состояния является ишиас. В медицинской практике его также называют невритом, воспалением или защемлением седалищного нерва. Его главным симптомом является боль в пояснице, которая отдает в ногу.
При отсутствии должного лечения болевой синдром при таком заболевании бывает слабым и нестерпимым. В последнем случае больной человек не может ни спать, ни нормально бодрствовать.
Основные причины
Почему возникает ущемление седалищного нерва (симптомы этого состояния будут представлены ниже)? Современная медицина утверждает, что такое заболевание может быть связано с механическими (например, позвоночная грыжа, смещение позвонков или остеохондроз) или температурными (например, сильное переохлаждение) факторами.
Также следует отметить, что в некоторых случаях это патологическое явление возникает из-за опухоли, синдрома Рейтера, инфекции и т. д.
Помимо перечисленных заболеваний, боль в ягодице, отдающая в ногу, может быть связана с развитием следующих патологий:
- Ишиалгия, сопровождающаяся сдавлением нервных волокон гематомой или постинъекционными абсцессами.
- Ишиалгия, сопровождающаяся туннельными невропатиями (в том числе при синдроме грушевидной мышцы).
- Нейропатия, связанная с метаболическими нарушениями (в том числе при алкоголизме, сахарном диабете и прочее).
- Травма седалищного нерва, возникшая из-за неправильной инъекции, переломов костей бедра и таза.
- Ишиалгия, которая развилась на фоне нейропатии под влиянием некоторых токсических веществ.
Прежде чем рассказать вам о том, как вылечить седалищный нерв, следует поведать, что чаще всего от такого заболевания страдают взрослые люди. Значительно реже ишиас развивается в возрасте 20-26 лет. Кроме того, эта болезнь может возникнуть в последние месяцы беременности ввиду того, что на позвоночный столб будущей роженицы значительно увеличивается нагрузка.
Другие причины возникновения
Почему возникает ишиалгия (симптомы и лечение этого заболевания будут представлены далее)? Причин развития этой болезни очень много. Самыми распространенными факторами являются следующие:
- регулярное поднятие тяжестей;
- совершение резких движений;
- интенсивные физические нагрузки на фоне привычного неподвижного образа жизни;
- переохлаждение;
- сильные эмоциональные потрясения или стрессовые состояния.

Месторасположение
Где болит седалищный нерв? Каково его месторасположение? Специалисты утверждают, что это два самых длинных и крупных нерва в организме человека. Они проходят по обе стороны от поясницы к пальцам нижних конечностей.
Как правило, при воспалении этого нерва пациента начинает беспокоить боль лишь в одном из них, локализуясь сзади бедра, в ягодичной мышце, а также сзади колена по икре, до самой стопы.
Основные симптомы
Как проявляется ишиалгия? Симптомы и лечение этого заболевания известны немногим. При неврите боли могут быть жгучими, колющими, резкими и режущими. Они могут внезапно возникать и так же внезапно исчезать. В более тяжелых случаях воспаление носит хронический характер.
Обычно подобные приступы возникают после физического или эмоционального перенапряжения. Также они могут беспокоить после переохлаждения.
По ходу нерва при таком заболевании может нарушаться чувствительность кожных покровов и появляться покалывание, онемение, мурашки и прочее.
Другие признаки
Боль в ягодице, отдающая в ногу, представляет собой основной признак рассматриваемого заболевания. Также болевой синдром может простираться по задней стороне бедра, постепенно опускаясь к стопе и голени.
После приступа неприятные ощущения остаются между 1-м крестцовым и 5-м поясничным позвонками, а также в центре ягодицы и под коленкой.
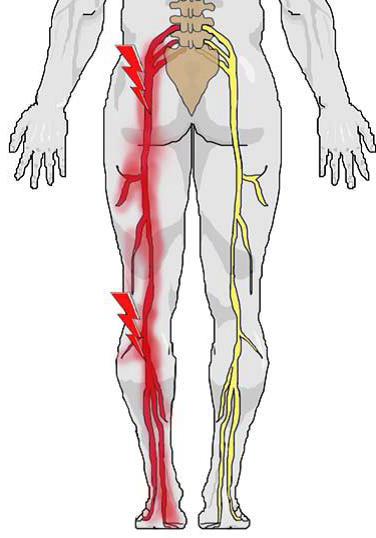
Из-за сильнейшего болевого синдрома человек может потерять сознание. Кроме того, у него могут наблюдаться такие вегетативные нарушения, как повышенная потливость ног, покраснение кожи и отек.
При защемлении седалищного нерва боль может усиливаться при длительной ходьбе, стоянии, а также при сидении на жесткой поверхности. Чтобы улучшить свое состояние, больной принимает вынужденное положение тела, при котором опирается на здоровую нижнюю конечность. Поэтому одним из признаков рассматриваемого заболевания является нарушение походки.
В случае тяжелого воспаления седалищного волокна признаки выражаются в полном нарушении или сильном уменьшении функции нерва. При таком заболевании может даже уменьшаться бедренная, ягодичная или икроножная мышца. При этом пациент испытывает трудности при попытке согнуть голень, пальцы ног или же повернуть стопу. Происходит это вследствие временного обездвиживания мышечных тканей на задней поверхности бедра.
Диагностика
Седалищный нерв болит – что делать? Для начала следует обратиться к неврологу. Прежде чем назначать лечение, специалист обязан выяснить причину развития болевого синдрома в районе седалищного нерва. Только после этого он может провести адекватную диагностику, ведь ишиас является лишь синдромом, который может сопровождать совершенно разные патологические состояния.
В первую очередь невролог проводит осмотр пациента, проверяя его рефлексы на ногах посредством постукивания молотком. Также он определяет чувствительность на коже, что позволяет оценить степень поражения НС.
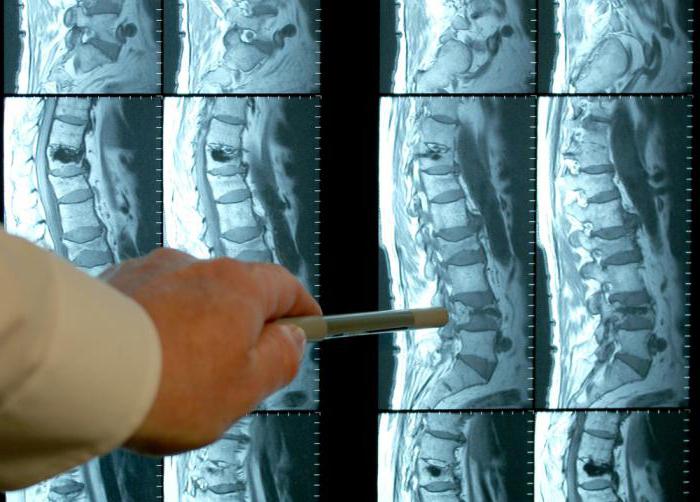
Так как быть, если седалищный нерв болит? Что делать при таком патологическом состоянии, чтобы выявить причину его развития? Для постановки диагноза самым доступным и простым методом является рентгенография. Именно сделанный снимок может подтвердить или же исключить серьезные костные изменения.
В том случае, если такой диагностики будет недостаточно, специалист может порекомендовать пройти МРТ или КТ.
При подозрении на опухоль возможно применение радиоизотопного сканирования позвоночного столба. Чаще всего эту процедуру рекомендуют людям, которые на протяжении длительного времени принимали кортикостероидные средства, а также ВИЧ-инфицированным пациентам.
Седалищный нерв болит – что делать?
При развитии такого заболевания лечение следует доверять только квалифицированному неврологу. Современная медицина предусматривает несколько способов терапии ишиаса. Рассмотрим их более подробно.
Физиотерапия
Согласно утверждениям специалистов, такой способ лечения помогает значительно уменьшить болевые ощущения, однако не устраняет истинную причину заболевания. Доктор может назначить своему пациенту такие процедуры, как электрофорез с витаминами, спазмолитиками, противовоспалительными средствами и миорелаксантами, а также фонофорез, УВЧ-терапию, лазерную или магнитолазерную терапию, парафиновые аппликации, электросон, УФО пораженной зоны и прочее.
Как показывает практика, действие физиопроцедур заметно улучшает кровообращение, а также снимает боль и отек.
Рефлексотерапия и массаж
Как вылечить седалищный нерв? Во время затихания острого воспалительного процесса высокоэффективным оказывается общий и баночный массаж, сеансы прижигания и иглоукалывания, точечный массаж. Также следует отметить, что использование "иголок" - аппликатора Кузнецова - помогает значительно облегчить боль и убрать излишнее напряжение мышечных тканей.
Как утверждают неврологи, абсолютно любые виды рефлексотерапии и массажа способны улучшать лимфоток, снижать боль, восстанавливать работу нерва и предупреждать гипотрофию мышц.
Медикаментозные средства
Какие назначают уколы при седалищном нерве, патологически воспаленном? Самыми эффективными оказываются обезболивающие нестероидные средства. Они представляют собой препараты, которые способны останавливать действие фермента ЦОГ и оказывать выраженный противовоспалительный эффект.
Также при воспалении седалищного нерва невролог может назначить витамины (особенно витамины группы В), минеральные комплексы и лекарства, которые улучшают кровообращение и обменные процессы, а также расслабляют мышечные ткани.
Лечебная гимнастика
При ишиасе даже самые простые упражнения являются очень эффективными. Однако их следует выполнять только после стихания острого процесса, то есть в периоды ремиссии.
Гимнастикой необходимо заниматься медленно и плавно, без особого напряжения.

Основные рекомендации по режиму
При остром течении ишиаса пациенту следует соблюдать постельный режим. При этом желательно использовать жесткий матрац. Также необходимо ограничить двигательную активность (до тех пор, пока не пройдет острое воспаление). Кроме того, возможно поочередное применение грелок и льда, массажа в области локализации боли и прочего.
Читайте также:







