Чем лечить люмбаго седалищного нерва
Боль, локализующаяся в нижней части поясничного отдела, и отдающая в бедро, голень и стопу, первый признак ишиаса.
Заболевание относится к числу невралгических патологий. Воспаление седалищного нерва (ишиас) происходит по различным причинам. Оно происходит из-за сжатия нервного ствола в пояснично-крестцовой области.
Эта болезнь доставляет массу неприятностей, возникновение которых требует лечения и профилактики.

Причины и клиника пояснично-крестцового радикулита
Боли в пояснично-крестцовом отделе, как правило, связаны из-за раздражения нервных корешков или занесения инфекции.
Наиболее частой причиной ишиаса является мышечное перенапряжение. Кроме того, существует множество заболеваний, вызывающих боль в седалищном нерве.
К ним относятся:
- грыжа диска;
- опухоль;
- абсцесс;
- дегенерация межпозвоночных суставов;
- гематомы.
В случае перелома таза или бедра может произойти паралич седалищного нерва, сопровождающийся сильными болями. Другой причиной раздражения седалищного нерва может быть инфекция. Например, болезнь Лайма, герпес.
Пациенты жалуются на простреливание в пояснице, растяжение или разрыв. Как правило, пострадавшие люди, имеют трудности с передвижением. Нарушение чувствительности описывается как онемение.
Если радикулит возник из-за грыжи межпозвоночного диска, боль усиливается при чихании, дефекации. Более редко происходит нарушение мочеиспускания.
В отличие от ишиаса, который медленно перемещается от центра болезненности к стопе, люмбаго характеризуется приступом сильной боли в области поясницы и крестца. При отсутствии немедленной медицинской помощи при люмбаго начинает развиваться ишиас. Сочетание обоих патологий приводит к ужасным последствиям, если лечение не было предоставлено вовремя.
Признаки люмбаго в чистом виде на начальной стадии выражаются тупыми, жгучими болями. Болевой синдром усиливается при сильных нагрузках, и стихает во время отдыха.
Симптомы ишиаса начинают появляться, если возникло защемление седалищного нерва. В этом случае существуют предпосылки для застоя венозной крови, что вызывает сильнейшую боль. Если кровь не поступает в мышцы и нижние конечности, пациент теряет мышечную силу. Пострадавший прихрамывает, возможно появление трофических язв голени.
Люмбаго с ишиасом вызывают запоры, боли в брюшной полости, диспепсию, нарушение половой функции. Человек чувствует себя разбитым, слабым и беззащитным.

Диагностика и медикаментозное лечение. Физиотерапия
Боль в спине является одной из наиболее распространенных повседневных жалоб. Но если, почувствовали, что она отдает в нижние конечности, в ближайшее время сходите на консультацию к хирургу-ортопеду.
Первоначально он соберет ваш анамнез, уточнит симптомы, как пациент описывает боль и влияет ли это на ежедневную работу. После хирург-ортопед проведет физическое обследование.
При подозрении на ишиас, необходимо проверить подвижность суставов, рефлексы и мышечную силу. Для подтверждения заболевания требуется пройти дополнительные диагностические процедуры. К ним относят магнитно-резонансную и компьютерную томографию, электромиография (с ее помощью измеряется мышечная активность).

Лечение ишиаса препаратами зависит от тяжести болезни и продолжительности симптомов. Врач может назначить противовоспалительные лекарства, миорелаксанты, трициклические антидепрессанты и другие медикаментозные средства.
Обычно лечение препаратами выполняется по следующей схеме:
- В первую очередь назначают нестероидные противовоспалительные средства (НПВС). Например, Парацетамол, Ибупрофен, Диклофенак;
- Если боль продолжает усиливаться врач рекомендует слабые опиоиды в сочетании с НПВС (например, Трамадол);
- Если все предыдущие препараты не принесли желаемого результата, начинают принимать Морфин, Фентанил, Бупренорфин.
Все препараты, принимаются после рекомендации врача.
Преимуществом нестероидных лекарств является блокирование простагландинов, вызывающих воспаление седалищного нерва. Медикаментозное лечение с помощью НПВС и слабых опиоидов, вызывает множество побочных эффектов, таких как, нарушение пищеварения, тошнота, рвота, головные боли.

Кроме того, большинство препаратов имеют большой список противопоказаний, при которых нельзя их принимать.
Если причиной ишиаса является инфекция, пациенту назначают внутривенные антибиотики, такие как Пенициллин, Цефалоспорин или Доксициклин.
При наличии в организме вируса герпеса необходимо пройти лечение при помощи Ацикловира, подавляющего этот вирус.
В дополнение к медикаментозному лечению, существуют меры физиотерапии, уменьшающие боль, восстанавливающие мышечную силу и стабилизирующие позвоночник. К таким методам относят:
- гимнастику;
- электротерапию;
- фонофорез;
- мануальную терапию;
- магнитотерапию;
- лечебные ванные;
- УВЧ;
- массаж.
Цели физиотерапевтического лечения зависят от индивидуальных проблем каждого пациента, то есть возраст, общее состояние здоровья, клиническая картина болезни и стадия ее развития играют важную роль.
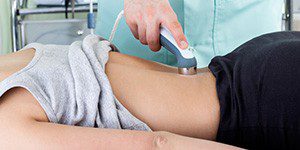
Гимнастические упражнения и массаж улучшают диапазон движений и координацию, увеличивают мышечную силу и расслабляют.
Электротерапия, УВЧ, фонофорез – восстанавливают функции поясничной области и подвижность. Их нельзя использовать при наличии опухолей.
Физиотерапия проводится после облегчения острой фазы болезней.
Способ быстрого снятия боли
Лечение ишиаса за 2 дня невозможно. Однако, есть несколько способов быстрого снятия боли при остром приступе болезни.
Подробная схема быстрого лечения ишиаса в критической ситуации:
- При наступлении острого приступа необходимо соблюдать постельный режим. Чтобы снизить нагрузку на пояснично-крестцовый отдел некоторое время необходимо полежать с согнутыми ногами на жестком матрасе;
- В том случае, если вы знаете о наличии заболевания и острая боль возникла во время физической нагрузки, приложите к пояснице теплую грелку;
- Перед прогреванием наденьте эластичный пояс, он снизит напряжение в позвоночнике;
- После получасового прогревания, разотрите поясницу мазью, снимающую боль. Хорошо обезболивает Випросал, Финалгон и Диклофенак.
В ванну можно добавить отвар березы или хвой. Они отлично снимают боль и успокаивают.
При наличии в домашней аптечке обезболивающего препарата, принимайте его по инструкции.
Если в течение двух дней не наступило долгожданного облегчения, запишитесь на прием к хирургу-ортопеду.
Лечение в домашних условиях
Природные и домашние средства могут управлять симптомами ишиаса, если правильно их использовать и готовить.

Лечение народными средствами проводится одновременно с медикаментозной терапией.
Перед применением каких-либо настоев и отваров, посоветуйтесь с лечащим врачом.
В домашних условиях можно проводить специальные тренировки, упражнения которых направлены на расслабление и укрепление поясницы.
Запомните! Если появится боль при выполнении определенного упражнения, немедленно прекратите его выполнять.
Народные средства, которые применяют внутрь снимают воспаление и болевые ощущения за короткий период. Чтобы от их применения был эффект, старайтесь все ингредиенты взвешивать перед приготовлением средства.
![]()
Возьмите 2 грамма высушенной коры ивы (продается в аптеке), залейте ее 200 мл воды. Принимать настой 3 раза в день после еды. Можно добавить 1 ч. л. меда и сок лимона, чтобы вкус был приятней;- Две столовые ложки травы зверобоя заливают кипящей водой, достаточно 400 мл жидкости. После 2-часового настаивания можно принимать средство по ½ стакана перед едой.
Натуропаты рекомендует использовать индийский лук при ишиасе. Его заваривают в соотношении 1:20. Принимают во время еды по 1 ст. л. Этот настой обладает удивительными противовоспалительными свойства и может быть использован в течение длительного времени.
Прогревающие мази и компрессы не только обезболят, но и расслабят мышцы. Эффективность пчелиного воска доказана десятилетиями. Возьмите немного воска и подогрейте его на водяной бане. При помощи шпателя нанесите его на целлофан, и приложите к больной области. Укройтесь теплым одеялом, чтоб воск не сильно быстро остывал.

При ишиасе можно использовать семена белены черной или чешской. Готовить средство следующим образом: 30 грамм семян, вымоченных в 100 мл подогретого растительного масла, настаивают 10 дней.
Периодически перемешивайте настой. Затем втирайте масло в больную область.
Гимнастика при ишиасе проводиться после того, как миновал острый приступ. По возможности ее необходимо делать ежедневно в удобное для пациента время.
Комплекс упражнений для больных с диагнозом ишиас:
- Лягте на спину, медленно подтяните колени к грудной клетке, досчитав до 5, опустите ноги на пол. Сделайте от 5 до 10 повторов;
- Сядьте на пол, ноги вытянуты вперед. Отведите руки назад, сцепив в замок. Поворачивайте верхнюю часть туловища в стороны, стараясь коснуться руками боковой поверхности бедер. Повторите упражнение 10 раз для каждой стороны;
- Ежедневно по утрам проводите самое простое упражнение — наклоны вперед, назад, влево и вправо. Сделайте 5 подходов по 10 раз.
Этот комплекс очень легкий, даже при острой боли он снимет напряжение в поясничном отделе.
Еще одно очень эффективное упражнении при болях в спине и пояснице, смотрите видео:
Профилактика воспаления седалищного нерва
Профилактические меры при диагнозе ишиас необходимы чтобы предотвратить развитие острого приступа, и не запустить болезнь, которая позже примет тяжелую форму течения. К таким мерам относятся вышеперечисленные упражнения, работа над осанкой, укрепление мышц в тренажерном зале под присмотром физиотерапевта.
Чтобы избежать острого приступа, пострадавшему необходимо следить за тем, как он одевается. Малейшее переохлаждение приводит к началу воспалительного процесса. Нельзя поднимать тяжести, а также требуется соблюдение рациона, чтобы избежать ожирения. Полезно ходить в бассейн, спать на жесткой постели и отказаться от вредных привычек (курение и алкоголь).
Что такое подагра читайте в этой статье.
Лечение суставов народной медициной. Здесь собраны лучшие рецепты.

Воспаление седалищного нерва – это неврологическая патология, которая может быть тесным образом связана с дегенерацией и дистрофией хрящевых тканей межпозвоночных дисков. Существуют различные причины развития данной патология. Она вызывает сильнейший болевой синдром, который быстро распространяется по всей нижней конечности на стороне поражения.
Седалищный нерв является самым длинным в организме человека. Он формируется из боковых ветвей корешков L4-L5 и S1-S3. Проходит вдоль копчика и спускается между мышцами ягодичной области. Внутри грушевидной мышцы проходит к тазобедренному суставу, от которого по задней поверхности бедра направляется к подколенной ямке. В ней происходит бифуркация на две ветви: большеберцовую и малоберцовую. От седалищного нерва также отходят мышечные и суставные ответвления. Они отвечают за иннервацию крупных мышц и суставов нижней конечности.
Больше информации про симптомы и лечение воспаления седалищного нерва можно узнать из предлагаемого материала. В статье описаны основные причины его поражения, клинические проявления патологии и возможности проведения эффективного и безопасного лечения.
Перед тем, как лечить воспаление седалищного нерва, нужно устранить по возможности ту причину, которая спровоцировала появление патологических изменений. Если этого не сделать, то никакое, даже самое эффективное лечение не позволит добиться стойкой ремиссии и вернуть все утраченные функции. Между тем, важно понимать, что седалищный нерв отвечает за работу многих мышц, он обеспечивает нормальный тонус кровеносных сосудов. Поэтому любое его повреждение приводит к негативным последствиям.
Не стоит искать в интернете информацию о том, как лечить дома воспаление седалищного нерва, гораздо продуктивнее и безопаснее при появлении клинических признаков данной патологии обратиться на прием к неврологу. Это доктор сможет провести полноценное дифференциальное обследование, поставит точный диагноз и назначит эффективное лечение. Только врач может с точностью сказать о том, как лечить дома ишиас (воспаление седалищного нерва) и какая причина спровоцировало появление этого заболевания.
Не существует универсальных рецептов того, как снять воспаление седалищного нерва, поскольку это заболевание может быть связано с большим количеством других патологических изменений в организме человека. Кому-то не хватает в рационе питания витаминов группы B и магния, другим необходимо развиваться окружающие седалищный нерв мышцы, третьим требуется помощь по устранению рубцовых деформацией мягких тканей на пути прохождения этого нерва.
Причины воспаления седалищного нерва
Ишиас – это воспаление седалищного нерва, которые формируется веточками корешковых нервов, отходящих от поясничных и крестцовых позвонков. Воспаление – это процесс, призванный восстановить повреждённую структуру ткани за счет привлечения большого количества свежей капиллярной крови. Для улучшения процесса кровоснабжения в тканях расширяются капилляры и усиливается кровоток. Повышается местная температура. Скапливается лимфатическая жидкость, за счет чего начинается легкий инфильтративный отек. Именно поэтому при воспалении, расположенном близко к кожным покровам, видно покраснение эпидермиса и на ощупь кожа становится более сухой и горячей.
Воспаление седалищного нерва проходит глубоко в толще мышечных тканей. Поэтому наружных проявлений данного процесса увидеть невозможно. Но в толще мышц происходит все тоже самое. Запускается процесс воспаления с помощью тучных клеток и специальных факторов. Они выбрасываются в кровь иммунной системой и доставляются в очаг поражения.
Основные причины воспаления седалищного нерва – это следующие заболевания и состояния:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз);
- межпозвоночная грыжа, протрузия и экструзия фиброзного кольца;
- нестабильность положения позвонков на фоне снижения высоты межпозвоночных дисков, сопровождается антелистезом или ретролистезом;
- сужение спинномозгового канала, в результате чего воспаляются дуральные оболочки спинного мозга и отходящие от него корешковые нервы;
- опухолевые патологии, оказывающие давление на корешковые нервы и окружающие позвоночный столб мягкие ткани;
- туберкулёз спинного мозга;
- травма позвоночного столба (компрессионный перелом, трещина остистого отростка, растяжение и разрывы связочной и сухожильной ткани);
- воспаление мышц в местах прохождения седалищного нерва (миозит и фибромиалгия);
- синдром или воспаление грушевидной мышцы;
- деформирующий остеоартроз тазобедренного сустава;
- туннельный синдром в точке бифуркации в подколенной ямке;
- развитие рубцовой ткани в местах прохождения нерва;
- поражение пояснично-крестцового нервного сплетения (травма, воспаление, дегенерация, атрофия и т.д.).
Помимо этих потенциальных причин существуют факторы риска – чем их больше у человека, тем выше вероятность того, что рано или поздно случится защемление и воспаление седалищного нерва. Основные факторы риска, которые нужно немедленно исключить из своей жизни в качестве профилактики данного недуга:
- избыточная масса тела (чем она больше, тем выше риск разрушения позвоночного столба и крупных суставов нижних конечностей);
- ведение сидячего малоподвижного образа жизни с минимальными физическими нагрузками (нарушается диффузное питание хрящевой ткани межпозвоночных дисков и повышается риск развития остеохондроза и его осложнений);
- неправильная организация спального и рабочего места (при неправильном положении тела в течение длительного периода времени происходит нарушение микроциркуляции крови и лимфатической жидкости);
- синдром короткой ноги (в том числе развивающийся по причине дегенерации хрящевого синовиального слоя в крупных суставах нижней конечности);
- неправильная постановка стопы (косолапость, плоскостопие, полая (конская) стопа);
- искривление позвоночника и нарушение осанки (круглая спина, сутулость, отклонение туловища вбок);
- недостаточное употребление чистой питьевой воды в течение дня;
- неправильный выбор обуви для повседневной носки и занятий спортом;
- курение и употребление алкогольных напитков.
Очень часто воспаление седалищного нерва случается у женщин на поздних сроках беременности. У них организм начинает подготовку к родовой деятельности. Плод влиянием изменившегося гормонального фона происходит размягчение хрящевой ткани. Растущий плод провоцирует уплощение естественного поясничного изгиба позвоночника и нарушение осанки. Происходит трансформация костей тазового кольца. Все это может привести к тому, что произойдет сдавливание тканей седалищного нерва. В такой ситуации следует обращаться за помощью к мануальному терапевту. Он сможет без фармакологических препаратов, большинство из которых категорически противопоказаны для применения во время беременности, снять болевой синдром и запустить процесс восстановления воспаленного седалищного нерва.
Признаки и симптомы воспаления седалищного нерва
Боли при воспалении седалищного нерва являются самым первым клиническим признаком. Они характерные: имеют пульсирующий острый характер и быстро распространяются по ходу нерва от крестца до пятки.
Другие признаки воспаления седалищного нерва включают в себя неврологические и сосудистых проявления. Это связано с тем, что нерв отвечает за обеспечение работоспособности мышечной стенки кровеносных сосудов нижних конечностей. Он также имеет мышечные и суставные ветви. Поэтому при высокой точке поражения могут развиваться серьезные осложнения, такие как разрушение суставов, тромбофлебит, атрофия мышц, парез и паралич.
Неврологические симптомы воспаления седалищного нерва включают в себя:
- парестезии (различные нетипичные ощущения, которые могут проявляться на разных участках кожных покровов по ходу нерва);
- снижение болевой кожной чувствительности (если на первый план выходит поражение сенсорных ветвей);
- мышечная слабость и нарушение двигательной активности (если на первый план выходит поражение моторных ветвей);
- угасание сухожильных рефлексов;
- быстрая утомляемость нижних конечностей при стандартных физических нагрузках.
Клинические симптомы воспаления седалищного нерва, указывающие на сосудистую недостаточность, появляются гораздо позже, в тех случаях, когда не проводится своевременное адекватное лечение. Они включают в себя следующие признаки:
- снижение местной температуры;
- бледность кожных покровов на том участке, где нарушено кровоснабжение;
- отечный синдром (происходит выпот жидкости через сосудистую стенку в случае, если наблюдается её длительный застой);
- наблюдается нарушение трофики тканей (при повреждении кожных покровов процесс заживления протекает длительно и с осложнениями);
- возникают трофические язвы голени;
- часто случаются тромбофлебиты и развивается варикозное расширение вен нижних конечностей.
Эти симптомы могут привести к тому, что начнется тотальная парализация мышц, также миоциты на фоне дефицита кровоснабжения могут подвергаться ишемии и некрозу. В ряде случаев при длительном воспалении седалищного нерва человек утрачивает способность к самостоятельному передвижения. У него сначала появляется выраженная хромота, а затем нижняя конечность перестает слушаться, возникает парез или паралич.
Необходимо обращение к неврологу. Этот доктор проведет полноценное обследование. Необходимо сделать рентгенографический снимок пояснично-крестцового отдела позвоночника, чтобы исключить вероятность разрушения костной и хрящевой ткани. Затем назначается рентгенографический снимок тазобедренного сустава, чтобы исключить вероятность развития деформирующего остеоартроза. Пациенту назначается МРТ обследование, УЗИ и ряд других исследований.
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва можно начинать только после того, как проведен комплекс диагностического обследования и поставлен точный диагноз. Затем врач должен дать пациенту рекомендации, при выполнении которых будут устранены все факторы риска, которые присутствуют в его жизни. При разработке индивидуального плана лечения воспаления седалищного нерва в домашних условиях врач учитывает то заболевание, которое спровоцировало данную патологии. В первую очередь проводится терапия основного заболевания.
Для эффективного и безопасного лечения воспаления седалищного нерва в домашних условиях можно использовать следующие методы:
- мануальная терапия – позволяет восстановить структуру поврежденных тканей и запустить процесс регенерации нервного волокна;
- массаж – усиливает эластичность тканей, улучшает процесс проникновения в них питательных веществ и кислорода;
- остеопатия – ускоряет микроциркуляцию крови и лимфатической жидкости, улучшает газообмен в тканях;
- лечебная гимнастика и кинезиотерапия – повышают тонус мышц, снимают спазм, ускоряют процесс восстановления;
- физиотерапия – позволяет убирать рубцовые деформации, активирует все процессы в организме;
- лазерное воздействие, электромиостимуляция и многое другое.
Не рекомендуется лечить воспаление седалищного нерва с помощью фармакологических препаратов. Они дают массу негативных побочных эффектов. А лечебного воздействия от их применения практически не наблюдается. Нет в настоящее время лекарств, которые были бы способны восстановить поврежденные ткани позвоночника или крупных суставов.
Имеются противопоказания, необходима консультация специалиста.
Ишиас – ущемление и/или воспаление седалищного нерва. Люмбаго – острые боли в пояснице, похожие на прострел. Развитие одного заболевания влечет симптоматические проявления второго. Объединенные патологии характеризуются более обширными признаками и осложнениями.

Первопричины
Провокационные факторы, влияющие на зарождение люмбаго с ишиасом подразделяют на несколько категорий.
К первой группе, именуемой вертеброгенной, относят патологии позвоночника:
-
дискогенные – дегенеративно-дистрофические изменения межпозвоночных дисков, приведшие к структурным нарушениям; спондилогенные – повреждение костных тканей.
Вторая группа объединяет невертеброгенные причины раздражение чувствительных волокон самого протяженного нерва.
Механическое сдавливание и воспаление в пояснично-крестцовой области вызывают:
-
врожденные и приобретенные аномалии тазобедренного сустава; спазмы поперечнополосатой мускулатуры; нарушение спинального кровоснабжения; патологические процессы, локализованные в брюшной полости и органах малого таза; травматические переломы; системные заболевания соединительной ткани; гнойное воспаление мягких тканей; опухолевые новообразования.
К катализаторам, способным ускорить развитие люмбаго с ишиасом относят: малоподвижный образ жизни, чрезмерные физические нагрузки, стресс, переохлаждение.
Локализация боли характеризует процесс как:
-
односторонний – болевой синдром проявляется в одностороннем порядке и иррадиирует в одну конечность; двусторонний – боль охватывает всю поясницу и распространяется на обе ноги.
Временной фактор определяет форму патологии. Острая люмбоишиалгия обозначается спонтанно при отсутствии видимых проблем с позвоночным столбом. Люмбаго с ишиасом в хронической стадии отличается длительным течением с периодами ремиссии и обострения.
Симптоматика
Дебют заболевания обуславливается проявлением боли разной интенсивности в пояснично-крестцовой области осевого скелета. Постепенно дискомфорт распространяется на нижние конечности.
Главный виновник болезненных отклонений формируется в поясничном отделе позвоночного столба и проходит через мягкие ткани ягодичной области, откуда попадает на заднюю поверхность бедра. Снижаясь к стопам, седалищный нерв разбивается на ветви, которые иннервируют кожный покров, мышечную ткань и подвижное сочленение голени. Вот почему, зарождаясь в позвоночнике, боль отдает в ногу.

Болевой синдром локализуется в мышечных тканях по ходу седалищного нерва, вызывая ощущение жжения и покалывания. Двигательная активность поясницы и нижних конечностей ограничивается. Попытки сменить положение приводят к вынужденной обездвиженности, скованности. Человек не может сесть, вынужден стоять, опираясь обо что-нибудь руками. Отмечается бледность кожи, вызванная изменением тонуса кожных сосудов. Состояние сопровождается приливами жара, переходящими в озноб.
Иногда приступ самоликвидируется и не дает знать о себе месяцами. Но без своевременного лечения люмбаго с ишиасом возможны осложнения в виде: хронических запоров или диареи, потеря контроля над мочеиспусканием, нарушение функциональной способности половых органов.
Диагностирование
С жалобами пациент обращается к неврологу, либо вертебрологу. При осмотре специалист осуществляет статическое обследование позвоночного столба. Для исключения, либо подтверждения внутренних патологических отклонений исследуется брюшная полость и органы малого таза. Особое внимание уделяется обнаружению инфекционных признаков и опухолевых образований.
Назначается аппаратная диагностика:
-
рентгенография; КТ, МРТ (при отсутствии оборудования – миелография); денситометрия; электронейромиография.

С учетом показаний дополнительно проводятся:
-
забор венозной крови для биохимического анализа на маркеры инфекционных и аутоиммунных патологий; забор спинномозговой жидкости (люмбальная пункция); УЗИ брюшной полости и органов малого таза; экскреторная урография.
Люмбаго с ишиасом дифференцируют от пояснично-крестцового радикулита, миозита мышц спины.
Лечебные методики
Комплекс лечебных мероприятий преследует две цели – купирование острого болевого синдрома, устранение первопричины заболевания. При острых болевых приступах назначается пероральное или парентеральное введение препаратов из группы НПВС (Диклофенак, Пироксикам, Ибупрофен), нестероидных анальгетиков. Практикуется впрыскивание лекарственных средств непосредственно в патологический очаг – блокада. Для местного применения используются средства раздражающего действия (перцовые пластыри, согревающие мази, растирки).
Спазмирование мышечных тканей устраняют с помощью миорелаксантов (Мидокалм, Баклосан). Нормализовать кровообращение на пораженном участке помогают препараты, улучшающие реологические свойства крови (Трентал). Для стабилизации общего состояния, нормализации регенерационных процессов употребляют витаминно-минеральные комплексы, в приоритете витамины группы В.

На лечебный период из рациона изымаются продукты, препятствующие отхождению жидкости из организма. Режим питания основывается на употреблении овощей, фруктов, нежирных сортов мяса и рыбы, кисломолочных продуктах. Пища обрабатывается паром, варится или запекается.
Если заболевание не сопровождается острым воспалительным процессом медикаментозное лечение дополняется физиотерапевтическими процедурами:
-
иглорефлексотерапией; лекарственным электрофорезом; магнитотерапией; лечением микротоками.
Отдельное внимание уделяется мануальной терапии и лечебному массажу. Умелые воздействия на определенные группы мышц значительно уменьшают симптоматические проявления и замедляют прогрессирование болезненных отклонений.

Профилактические мероприятия
Самой значимой мерой в профилактике люмбоишиалгии является своевременное лечение заболеваний, способных спровоцировать патологические изменения.
Для предотвращения частых рецидивов рекомендуется:
-
контролировать массу тела; не подвергать позвоночный столб большим нагрузкам; работать над созданием мышечного корсета; формировать правильную осанку; изменить двигательный стереотип; отказаться от вредных привычек.
По возможности регулярно проходить санаторно-курортное оздоровление.
Гимнастический комплекс
Подбирая комплекс упражнений, следует помнить, что в случае с люмбоишиалгией гимнастика не должна быть активной, резкой, жесткой. Такие движения могут привести к еще большему защемлению седалищного нерва и усилению болевого синдрома.

Описанный ниже вариант разработан академиком АМТН РФ доктором Евдокименко. Упражнения выполняются на ровной твердой поверхности. Приветствуется посторонняя помощь с разумным подходом.
-
Лежа на животе, сначала сгибают ногу с наименее болезненной стороны, повернув голову в противоположном направлении. Помощник рукой придерживает конечность в этом положении. Пациент мягко напрягает ногу, пытаясь преодолеть сопротивление. Выдержав 5 – 7 с, ногу расслабляют на такой же промежуток времени. Выполнив 3 – 4 подхода, то же проделывают с другой конечностью.
При отсутствии помощника ногу фиксируют ремнем, придерживая его вытянутыми назад руками.
-
Стоя на четвереньках, опираясь на выпрямленные руки, на вдохе выгибают спину, опуская голову вниз. Напрягая поясничные мышцы, выдерживают 5-7 с. На выдохе расслабляют спину, возвращаются в исходное положение. Лежа на спине с валиком, либо плоской подушкой под головой, обхватив ногу руками, подтягивают ее к животу. Сделав вдох, пытаются ногу отжать от себя, не ослабляя захват. На выдохе расслабляются и опять подтягивают конечность к животу. В этом же положении подтягивают обе ноги к животу, где их удерживает помощник. Выдержав напряжение положенное время, ноги расслабляют.
Если во время упражнений боль усугубляется, занятие немедленно прекращают.
Читайте также:



