Что такое компрессионное поражение нервов






Основным симптомом компрессионного синдрома выступает неврологическая боль. Нужно проводить тщательное обследование, чтобы убедиться в существовании болезни. Очень часто патологию путают с псевдокорешковым синдромом, то есть с яркой выраженной болью в области мышц. Только опытные врачи смогут отличить заболевания друг от друга. Давайте вместе разберемся, что это такое - компрессионный синдром, причины и симптомы недуга, какой врач лечит патологию.
Компрессионный синдром - это болезнь позвоночника, обусловленная сдавливанием нервного корешка. Спинномозговой нерв содержит волокна, отвечающие за чувствительную и двигательную функции. Давление на нерв приводит к рефлекторной нестабильности. Человек начинает ощущать покалывание, мурашки, онемение, жжение, сильную боль. Мышцы ослабевают и теряют тонус, что приводит к утрате рефлексов.
Болевые ощущения охватывают всю зону иннервации спинномозгового нерва. Патология требует срочного лечения. В зависимости от объекта сдавливания, может понадобиться оперативное вмешательство. О самолечении не может быть и речи. Болезнь в определенный момент может привести к параличу нижних конечностей.
Компрессионный синдром классифицируют по степени повреждения - шейный, грудной, поясничный. По характеру поражения, патология бывает:
- дискогенная - появление болезни обусловлено давлением на нерв межпозвоночной грыжи;
- вертеброгенная - характеризуется защемлением нерва в стенозированных фораминальных отверстиях;
- смешанная - нерв сдавливается за счет деформированных позвонков и остеофитов на телах сегментов.
Компрессионный синдром возникает не просто так. Как правило, патология сочетается с другими заболеваниями опорно-двигательного аппарата.
По мнению большинства людей компрессионный синдром является следствием межпозвоночной грыжи, остеохондроза, протрузии дисков. Но патология не является ключевым признаком этих заболеваний. Компрессионный синдром свидетельствует о том, что на спинномозговой нерв оказывает давление некий фактор, определить который подлежит квалифицированным медикам.
Компрессионный синдром является основным признаком поражения спинномозгового нерва, причинами которого являются:
- корешково-сосудистый синдром;
- ишемическая радикулопатия;
- спинальный инсульт;
- большой осколок позвонка при переломе;
- опухоль (доброкачественная или злокачественная);
- киста позвоночника;
- остеохондроз;
- межпозвоночная грыжа;
- врожденная деформация позвонков;
- протрузии диска;
- травмирование позвоночника.
Вполне безобидные причины, такие как лишний вес и смещение центра тяжести в результате хождения на каблуках, могут стать факторами сдавливания нервного корешка.
Чтобы отличить компрессионный синдром от миофасциального синдрома (болевые ощущения в мышцах), то есть псевдокорешкового синдрома, нужно проводить тщательную инструментальную диагностику. Ощущения боли практически идентичные, но есть нюансы, видимые только врачу.
Основным симптомом компрессионного синдрома являются интенсивные боли в области иннервации нерва в сопровождение признаков:
- нарушение чувствительности (онемение, мурашки, иголки);
- слабость и потеря тонуса мышц;
- частичная или полная утрата рефлексов.
Все эти признаки характерны для зоны, где произошло сдавливание определенного спинномозгового нерва.
Таким образом, при псевдокорешковом синдроме наблюдается спазмирование мышц, а при компрессионном - мышечная слабость с потерей отдельных рефлексов. Если сравнивать патологию с ощущением, что вы отсидели или отлежали ногу, то симптоматика компрессионного синдрома та же, только намного сильнее. И чтобы устранить признаки болезни, нужно срочно обратиться за помощью.
Компрессионный синдром лечит невролог. Позже могут подключиться нейрохирург и мануальный терапевт. Врач выслушает жалобы пациента и назначит инструментальные методы обследования. Опытный доктор без труда определит патологию, но нужно знать причину заболевания, чтобы правильно назначить лечение. Кроме этого, разрабатывается индивидуальная программа реабилитации здоровья. В учет берут возраст и персональные особенности пациента.
Диагностика компрессионного синдрома предусматривает проведение магнитно-резонансной томографии. Сканирование позволяет с высокой точностью поставить диагноз. Врач определяет место защемления нерва, причину патологии, общее состояние позвоночника, сопутствующие заболевания. С помощью МРТ решается вопрос об оперативном вмешательстве, если это необходимо. К тому же, томография проводится неограниченное количество раз с целью контроля терапии и выздоровления.
Лечение компрессионного синдрома зависит, в первую очередь, от причины патологии. Если заболевание связано с нарушением кровообращения, то вас продолжит лечить невролог. Назначаются нестероидные средства и паравертебральными блокады с целью устранения болевого синдрома. Кроме этого, применяют стимуляторы кровообращения и сосудорасширяющие препараты.
Если причина защемления нерва - опухоль, перелом или киста, то здесь не обойтись без хирургического вмешательства. Лечить вас будет нейрохирург. Вот почему важно подобрать хорошую клинику и лечащего врача, чтобы избавиться от патологии.
Если сдавливание нерва происходит по причине межпозвоночной грыжи или остеохондроза, то вас скорее всего передадут в руки мануального терапевта. Действия врача связаны с оздоровлением опорно-двигательной системы. Альтернативным вариантом выступает остеопатия. Доктор, используя собственные техники, воздействует на организм человека.
Методы лечения будут отличаться в каждом конкретном случае.
Результативность терапии будет зависеть от степени развития болезни, возраста пациента и отношения к болезни. Потребуется определенное время, чтобы справиться с патологией. Восстановительный период лучше проходить под наблюдением лечащего врача. Вам назначат физиолечение, в частности ударно-волновую терапию, УВЧ-терапию, электрофорез.
Иглорефлексотерапия имеет немаловажное значение. При корешковом синдроме наблюдается нарушение рефлекторной деятельности. Врач оказывает воздействие на акупунктурные точки с помощью специальных игл. Это направление приветствуется российской медициной, применяется для снятия болей и улучшения общего самочувствия.
Лечебная физкультура - для больного разрабатывается комплекс упражнений, которые он делает до окончания реабилитационного периода.
После выздоровления какое-то время нельзя поднимать тяжести, больше отдыхать, вести здоровый образ жизни. Компрессионный синдром - это очень болезненная патология. Чтобы избежать заболевания в будущем, берегите себя и почаще ходите на плановый прием.
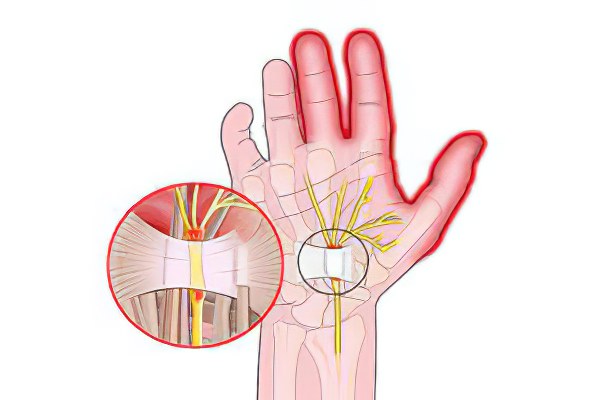
Если человек испытывает боль в руке – это может быть симптомом сдавления (компрессии) нерва. Нервы можно сравнивать с электрическими проводами, по которым передается электрический ток к лампочке, при их повреждении лампочка перестает светить. Нервные ветви передают сигнал о боли в спинной и головной мозг, к мышцам. Повреждение нерва приводит к ослаблению функций мышц, снижению или исчезновению рефлексов, потере чувствительности.
Компрессионные нейропатии – патологии, возникающие при сдавлении периферического нерва на участках, оказавшихся в узком анатомическом пространстве. Патология периферической нервной системы приводит к утрате трудоспособности. Компрессионные синдромы встречаются у лиц, занимающихся длительным напряжением отдельных групп мышц. Зонами повышенной повреждаемости периферических нервов, являются те участки нервов, которые проходят по каналам или тоннелям, образованным костями, фасциями, связками и мышцами.
Сдавление может произойти из-за повышения давления, натяжения, искривления, трения и уменьшения питания кровью. Нервный ствол повреждается при алкоголизме и диабете, ещё ряд некоторых болезней делают его очень уязвимым. Дисфункция нерва выражается замедленным проведением импульса. При диагностике можно обнаружить отек пораженного нерва.
Компрессионная нейропатия возможна при ревматоидном артрите, поскольку это заболевание характерно воспалением, отеком синовиальных сумок, связок и сухожильных влагалищ, провоцирующим сдавление близлежащих нервных ветвей. Развитие компрессионных невропатий вызывают различные новообразования, переломы костей, прямое повреждение нервных стволов, отек мягких тканей при гипотиреозе, акромегалии. Существует идиопатическая форма компрессионных нейропатии с проявлениями болей, особенно усиливающихся в ночное время.
Боль в лучезапястном суставе и руке, отдающая в плечо означает компрессию срединного нерва в запястном канале.
Если заболевание выявляется несвоевременно, то возможна атрофия оснований пальцев. Чаще развитие болезни наблюдается у женщин, поражается в большинстве случаев правая кисть. Причиной могут стать гипотиреоз, осложнения при беременности, нарушение белкового обмена, болезни костного мозга. Развитие патологии связывают с болезнью называемой миксидемой, возникающей при недостаточном поступлении в кровь гормонов щитовидной железы.
Физические перегрузки кисти и предплечья, образование значительных размеров костной мозоли после переломов костей запястья, теносиновит, нейроэндокринное заболевание (акромегалия) также считаются болезнями вызывающими компрессионные нейропатии.
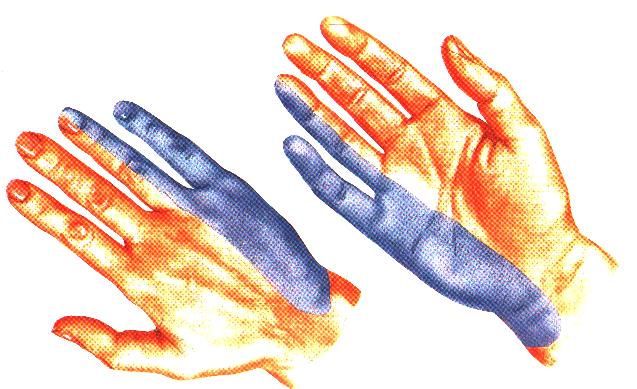
Симптомы компрессионных нейропатий выражаются парестезией в пальцах, снижением чувствительности в области четырех пальцев, кроме большого пальца, нарушением способности легко отводить мизинец, атрофией возвышений пальцев (тенара), вегетативными нарушениями, сильным потоотделением и синдромом Рейно.
Сдавление нерва может произойти в результате неправильного положения руки во время глубокого сна, при алкогольном опьянении. Висящая кисть, слабость супинации, нарушение чувствительности,появление парестезий в пальцах при сгибании кисти – это серьезные причины обращения к специалисту за помощью. Невропатия бедренного нерва влияет на способность сгибания бедра и разгибание голени. В таких случаях снижается коленный рефлекс или наблюдается его полное отсутствие.
Нейропатия поверхностного нерва бедра обнаруживается появлением боли, онемением, чувством покалывания по поверхности бедра в передней и боковой его частях. Симптомы особенно ярко выражены во время ходьбы. Признаком развития нейропатии малоберцового нерва является висящая стопа, потеря способности сгибания стопы и пальцев. Нарушения чувствительности выявляются при прощупывании латеральной поверхности голени и тыла стопы. Обычно сдавленние нерва вызывает быстрое снижение массы тела. Такое поражение нерва возможно, если человек привык сидеть, в положении закинув одну ногу на другую, на корточках.
Обычно врач назначает препараты НПВС – ибупрофен, напроксен, диуретики, наложение повязки с необходимыми средствами на область канала. Также в первую очередь нужна иммобилизация в положении легкого разгибания сроком примерно на 2-4 недели.
В период терапевтических мероприятий рекомендуется уменьшение нагрузки на кисть. Для снятия болевого синдрома больным прописываются кортикостероиды. Если консервативное лечение не даёт должного эффекта и признаки болезни сохраняются, то последующий этап лечения – операция.

Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
Наши авторы

-
5 минут на чтение

Наиболее часто встречается сдавление нервных корешков, которые ответвляются от спинного мозга. Сжимающими элементами могут быть расположенные рядом позвонки, мышца, что подверглась спазму, различные новообразования, хрящи и другие анатомические структуры.
- Что представляет собой компрессия нерва
- Причины
- Симптомы и виды
- Седалищный нерв
- Поражение нервных корешков в поясничном отделе
- Поражение нервных корешков в шейном отделе
- Грудной отдел
- Тазобедренный сустав
- Лучевой нерв
- Локтевой нерв
- Диагностика
- Лечение
- Последствия и осложнения
- Комментарий эксперта
Что представляет собой компрессия нерва
Ущемленный нерв обнаруживает себя резкой болью, которая бывает стреляющей, острой или режущей. Наиболее часто люди страдают от компрессии седалищного нерва и спинномозговых нервов в шейном отделе.

- Невралгия
![]()
Наталия Сергеевна Першина- 25 мая 2018 г.
В зависимости от расположения сдавливания и возникающей боли, подразделяют:
- Ишиалгию – боль заключается в районе крестца, ягодицах и задней части ноги.
- Люмбоишиалгию – боль развивается в пояснице, задней поверхности ноги, ягодицах.
- Люмбалгию – боль в области поясницы.
- Цервикалгию – боли в шейном отделе.
- Цервикобрахиалгию – боли начинаются в шейном отделе, иррадиируют в руку.
Весьма часто встречаются случаи, когда при возрастании болевых ощущений немеют мышцы, к которым ответвляется нерв, а также нарушается функция органов, располагающихся в этой области.
Компрессии могут подвергаться нервы чувствительной группы – боль до такой степени сильная, что человек вынужден сразу обратиться за консультацией к специалисту. При сдавливании двигательных и вегетативных нервов боль вполне можно переносить, поэтому человек откладывает свой визит к врачу, что может способствовать осложнению патологии и значительному ухудшению качества жизни человека.
Причины
Наиболее распространенная причина всех видов компрессии — обострившийся остеохондроз (ядро межпозвонкового диска, что выполняет функцию амортизатора между позвонками, окостеневает вместе с проходящими через него нервами и сосудами). При наличии спазмов в мышцах боли увеличиваются.
Когда мышцы спазмированы, ущемляются не только нервные волокна, но и кровеносные сосуды, поэтому, помимо сильных болей, в организме человека нарушается кровообращение, что неблагоприятно действует на функционирование спинного мозга и остальных органов.
При отсутствии необходимого лечения нервные клетки начинают умирать, это ведет к потере чувствительности близлежащих частей тела. Помимо этого, есть несколько других факторов, что способствуют ущемлению нерва:
- Остеохондроз и его осложнения (грыжи и протрузии межпозвонковых дисков).
- Радикулит, который развивается при воспалении сдавленного нерва.
а) Компрессия и травма бедренного нерва. Бедренный нерв часто повреждается в результате травмы, например, разрыв или компрессия/тепло-вая травма во время тотального эндопротезирования тазобедренного сустава. Компрессионная нейропатия часто встречается ниже паховой связки. Жалобы пациента включают боль в паховой области и слабость ног, вызванную парезом четырехглавой мышцы.
Сенсорные нарушения проявляются в виде потери чувствительности или дизестезии по передней поверхности бедра до стопы. Электродиагностическое тестирование выявляет патологические изменения в нерве. Лечение зависит от причины повреждения нерва и ЭМГ изменений. Если целостность нерва не нарушена и нет тяжелой потери аксонов возможно достижение полноценного контроля. Во время восстановительного периода пациенту может понадобиться ношение коленного бандажа.
б) Травма и компрессия седалищного нерва. Симптомы, связанные с поражением седалищного нерва, часто вызваны компрессией корешков нервов в пояснично-крестцовом отделе позвоночника. Дистальная компрессия нерва может быть вызвана грушевидной мышцей (синдром грушевидной мышцы по-прежнему является спорным диагнозом), при прохождении нерва через седалищную вырезку в ягодичную область. При осложнениях тотального эндопротезирования тазобедренного сустава часто вовлекается седалищный нерв с развитием паралича.
Симптомы варьируют в зависимости от уровня патологических изменений. Признаками компрессии нерва являются боли в нижних конечностях в пределах иннервации седалищного нерва, мышечная слабость и чувствительные нарушения. Осмотр и анамнез являются надежными диагностическими инструментами, но для точной диагностики необходима МРТ и исследование нервной проводимости. К консервативным методам лечения относятся физиотерапия и лечение инъекциями. Если опухоль или другие внешние факторы компримирующие нерв не поддаются терапии, необходима хирургическая декомпрессия.
в) Компрессия и травма подкожного нерва. Местом компрессии подкожного нерва является приводящий канал, который находится примерно на 10 см проксимальнее медиального мыщелка бедра. Повреждение нерва может возникнуть как осложнение при операциях на нижней конечности, таких как удаление подкожных вен. Пациент будет испытывать боли и парестезии в зоне иннервации нерва в средней части голени. Если они присутствуют, то эта компрессия часто является незамеченной причиной боли на медиальной стороне колена после травмы. Местное введение анестетиков может быть диагностической, а также терапевтической процедурой, в сочетании с регулировкой повседневной активности.
Хирургическое вмешательство должно выполняться только при условии отсутствия эффекта от консервативной терапии.
г) Компрессия и травма малоберцового нерва. Общий малоберцовый нерв особенно уязвим в месте, где он окружает шейку малоберцовой кости. Причиной этой нейропатии может быть ряд этиологических факторов: внешняя компрессия из-за привычного вывиха ноги или длительная компрессия при иммобилизации, различные травмы, в том числе ятрогенные повреждения во время операций и компрессия опухолью. Компрессия нерва вызывает слабость мышц по передней поверхности голени с синдромом падающей стопы. Чувствительность нарушается на передней части голени и на тыльной поверхности стопы.
При синдроме падающей стопы характерна походка с ударом стопы о поверхность, так как опускание стопы не контролируется. Диагностика завершается дополнительным электродиагностическим исследованием. После устранения причины внешней компрессии происходит спонтанное восстановление. Для контроля походки в период паралича пациент должен быть обеспечен бандажом. Хирургическое лечение показано в идиопатических случаях при отсутствии восстановления в течение четырех месяцев и у пациентов с внутренней компрессией.
Поверхностный малоберцовый нерв может быть компримирован при выходе из фасции на 10 см выше латеральной лодыжки. К жалобам относятся только нарушения чувствительности с онемением/болью или парестезиями по передней поверхности нижней части голени, голеностопного сустава и стопы. Хирургическая декомпрессия является вариантом лечения, если консервативное лечение не дало результатов.
Глубокий малоберцовый нерв может быть компримирован на задней поверхности лодыжки, под удерживателем разгибателей. Симптомами являются ноющие боли в тыльной поверхности стопы и чувствительные нарушения в первом тыльном пространстве. Может возникнуть мышечная атрофия. Внешняя компрессия должна быть устранена такими способами, как коррекция обуви. Дополнительное лечение такое же, как упоминалось выше.
д) Травма и компрессия заднего большеберцового нерва. Тарзальный туннельный синдром — это компрессия заднего большеберцового нерва в костно-фиброзном канале на медиальной стороне лодыжки. Это наиболее распространенный синдром компрессии нервов стопы и области голеностопного сустава. Состояние может быть связано с такими факторами, как тендовагинит, диабет или посттравматический фиброз после перелома/ушиба. Предрасполагающим фактором может быть выраженная вальгусная деформация стопы.
Пациент предъявляет жалобы на дискомфорт и жжение на подошвенной поверхности стопы. Длительное стояние и ходьба усугубляют симптомы. На стороне компрессии выявляется положительный симптом Тинеля. При рентгенографии выявляются костные деформации. В диагностике полезны также электродиагностические тесты.
Часто необходима внешняя поддержка лодыжки. Хирургическое лечение показано в случае посттравматического фиброза или объемного поражения.
е) Компрессия и травмы подошвенных нервов пальцев. Метатарсалгия Мортона является компрессией общего подошвенного нерва пальцев на уровне головок соседних плюсневых костей, под поперечной плюсневой связкой. Заболевание затрагивает в основном женщин. Чаще всего поражается третье межплюсневое пространство, проявляясь ноющими болями на подошвенной стороне стопы и болезненностью места компрессии. Симптомы, как правило, усиливаются при ходьбе. Консервативное лечение состоит из правильного подбора обуви, включая вставку в обувь проксимальнее центральной пястной головки.
Местные инъекции анестетика устранят боль в течение короткого времени и подтвердят диагноз. Наиболее широко распространенной процедурой является рассечение межплюсневой связки и нейроэктомия или невролиз.

Повреждения нервов верхних и нижних конечностей - одни из частых и тяжелых видов травм
Повреждения нервов верхних и нижних конечностей, к сожалению, являются одним из частых и тяжелых видов травм, которые могут кардинально изменить качество и образ жизни человека, как в повседневной бытовой, так и в профессиональной среде. Значительное число ошибок диагностического, тактического и технического порядка в повседневной медицинской клинической практике, к сожалению, приводят к полной или частичной нетрудоспособности пациента, нередко вынуждают больных менять профессию, становятся причиной инвалидности.
Повреждения периферических нервов разделяют на закрытые и открытые.
- Закрытые повреждения: в результате сдавления мягких тканей руки или ноги, например, вследствие неправильного наложения жгута при кровотечении, в результате сильного ушиба или удара, длительного вынужденного положения конечности с давлением извне, как последствие переломов костей. Как правило, полного перерыва нерва в таких случаях не наблюдается, поэтому исход обычно благоприятный. В некоторых случаях, например, при вывихах костей кисти, вывихе стопы или крупного сустава, закрытых переломах костей конечностей со смещением отломков может возникнуть полный перерыв ствола нерва или даже нескольких нервов.
- Открытые повреждения являются следствием ранений осколками стекла, ножом, листовым железом, механическими инструментами и т. п. В этом случае повреждение целостности структуры нерва происходит всегда.
К сожалению, нередко повреждения нервов являются последствием оперативных вмешательств.
Наступающие изменения проявляются в зависимости от уровня повреждения нерва, характера травмы или длительности воздействия травмирующего агента различными синдромами расстройств функции.
Открытые повреждения периферических нервов. Волокна всех периферических нервов смешанного типа - двигательные, чувствительные и вегетативные волокна, количественные соотношения между этими видами волокон неодинаковы в разных нервах, поэтому в одних случаях более выражены двигательные нарушения, в других отмечается снижение или полное отсутствие чувствительности, в третьих - вегетативные расстройства.
Двигательные расстройства характеризуются параличами групп или отдельных мышц, сопровождающимися исчезновением рефлексов, а также со временем (через 1-2 недели после травмы) атрофией парализованных мышц.
Происходят нарушения чувствительности - снижение, исчезновение болевой,температурной, тактильной чувствительности. Боли, усиливающиеся в отсроченном порядке.
Вегетативная симптоматика - в первый период после травмы кожа горячая и красная, спустя несколько недель становится синюшной и холодной (сосудодвигательные нарушения), появление отека, нарушения потоотделения, трофические расстройства кожи – сухость, шелушение, иногда даже изъязвления, деформация ногтей.
При ранении подкрыльцового нерва невозможно отведение плеча, имеется атрофия дельтовидной мышцы, нарушение чувствительности в наружно-задней поверхности плеча. Поражение мышечно-кожного нерва исключает возможность одновременного разгибания предплечья и супинации кисти.
При поражении общего ствола седалищного нерва в верхней половине бедра утрачиваются сгибание и разгибание стопы и пальцев. Стопа свисает, нельзя стоять на носках и пятках. Чувствительные расстройства имеются на стопе и задней поверхности голени. Типичны вегетативные расстройства, трофические язвы стопы. Повреждение большеберцового нерва приводит к исчезновению сгибания стопы и пальцев. Стопа разогнута, пальцы находятся в когтеобразном положении. Чувствительность расстроена на задней и ненаружной поверхности голени, подошве и наружном крае стопы. Выражены вегетативные нарушения - болевой синдром. Отсутствие чувствительности имеется на передненижней поверхности голени.
Вот краткое описание нарушений, возникающих при травмах периферических нервов верхней конечности. Полноценная клиническая диагностика повреждений нервов, конечно, более сложная, и выполняется врачом с использованием дополнительных методов исследования.
При закрытых травмах, как правило, проводиться консервативное лечение длительностью около 1-2 месяцев, состоящее из физиотерапевтических воздействий (массаж, лечебная физкультура, электрогимнастика, тепловые процедуры, озокерит, парафин, диатермия, ионто-форез и т.д.), применения медикаментозных средств ( дибазол, прозевин), способствующих регенерации нерва и, как следствие, восстановлению утраченных функций и чувствительности. Необходимо использование также препаратов, снимающие боль - анальгетиков. Очень важно придать конечности правильное положение и обеспечить покой с помощью шин и других фиксирующих аппаратов.
При недостаточной эффективности консервативной терапии через 4-6 месяцев со дня травмы прибегают к оперативному лечению.
Опыт лечения больных с травмами нервов свидетельствует: чем раньше выполняется восстановительная операция, тем перспективнее возможность возобновления утраченных функций. Операция на нерве показана во всех случаях нарушения проводимости по нервному стволу (по данным исследований электромиографии).
Неполный перерыв, сдавление нервного ствола после ушибленно-рваных ран или тяжелых сочетанных травм конечностей способствует развитию диффузного рубцового процесса, ведущего к образованию рубцовой стриктуры, сдавливающей нервный ствол и приводящей к нарушению проводимости по нерву. В данной ситуации выполняется невролиз - бережное иссечение рубцовоизмененных тканей и рубцов эпиневрия, что устраняет компрессию аксонов и способствует улучшению кровоснабжения нерва и восстановлению проводимости на данном участке. Все оперативные вмешательства на периферических нервах выполняются с применением микрохирургической техники.
Микрохирургическая техника, используемая при операциях по восстановлению периферических нервов, позволяет создать оптимальные анатомические условия (точное сопоставление концов нерва с последующим сшиванием его) для полноценного восстановления функции нервов.
Защемление лучевого нерва или компрессионно-ишемическая невропатия – одно из наиболее частых заболеваний периферической нервной системы. Это явление имеет ряд характерных симптомов и причин возникновения. В более легких случаях, при своевременном обращении за врачебной помощью, заболевание хорошо поддается консервативному лечению, тогда как для лечения тяжелых форм болезни часто требуется оперативное вмешательство.
Травма – как основная причина компрессий
У некоторых пациентов подобного рода невропатии случаются вследствие неправильного использования средств опоры. Как бы парадоксально это не прозвучало, но защемлению лучевого нерва в руке часто подвержены люди с переломами нижних конечностей, когда травмированный неправильно пользуется костылями. Вследствие неправильной позы и использовании неподходящей опоры, происходит сдавливание лучевого нерва.
Помимо этого, банальный ушиб от падения или неосторожного движения может привести к травмированию нерва.

Иные распространенные причины компрессии
Как правило, они также связаны с механическим повреждением. Среди причин защемления лучевого нерва в руке выделяют следующие:
- образование рубцов между мышцами в непосредственной близости от лучевого нерва после удара;
- перелом плечевой кости;
- продолжительное сдавливание верхних конечностей жгутом;
- последствия инъекций, сделанных в наружную часть плеча, когда нерв пациента расположен в отличном от общепринятого месте (аномальное расположение).
Интоксикации
Следующая причина патологии – токсическое воздействие на лучевой нерв инфекций и алкоголя. Например, интоксикация организма, как осложнение после перенесенного гриппа или другого инфекционного заболевания (пневмонии или сыпного тифа). И если осложнения после гриппа - явление редкое, то отравление организма вследствие чрезмерного употребления алкоголя наблюдается намного чаще. Обычно пациентов, увлекающихся спиртным, мало заботит тот факт, что утром после пробуждения организм работает неправильно. В такие моменты их больше заботит другое, а в состоянии опьянения человек чувствует себя лучше. Именно поэтому обращение ко врачу откладывается на потом, что только усугубляет положение дел больного.
В исключительных случаях причиной поражения нерва становятся тяжелые отравления свинцом.
Редкие причины
Травмы и отравления считаются наиболее распространенными причинами защемления лучевого нерва, однако, в медицинской практике встречаются и такие, как сахарный диабет, дисбаланс гормонов в женском организме, состояние беременности.
Характерные симптомы защемления лучевого нерва
Основные признаки этого заболевания в зависимости от степени его поражения сводятся к болевому синдрому и ограничению подвижности, сопровождающейся нарушением чувствительности отдельных частей верхних конечностей. Подобным патологиям часто сопутствуют нарушения разгибательных движений кистей рук.
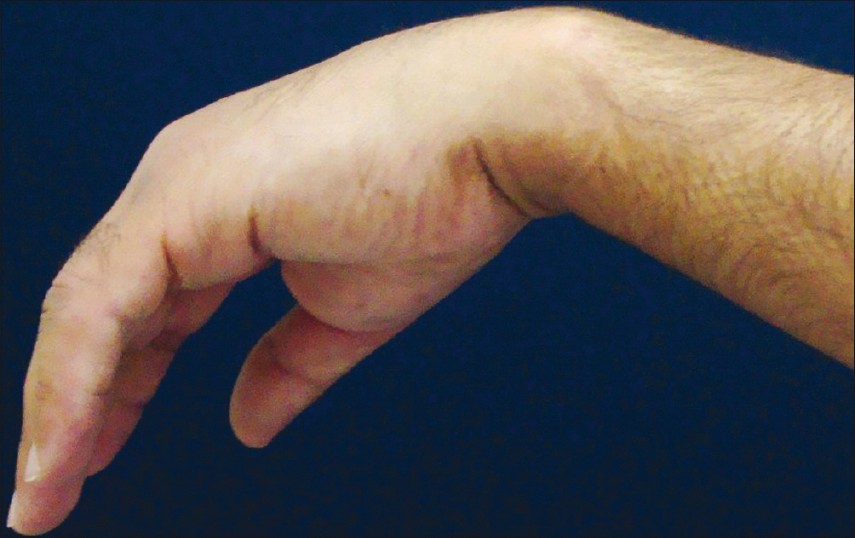
Если защемление лоцируется в области подмышечной впадины, нарушение разгибательной функции руки наблюдается в предплечье. При этом невозможно удержать кисть в горизонтальном положении, когда вы удерживаете руки перед собой. При таких патологиях кисть свисает.
Так как лучевой нерв отвечает за совершения движений лучезапястным и локтевом суставами, первым, третьим и большим пальцами, онемение и болевые ощущения часто наблюдаются именно в этих частях руки. Иногда пациенты жалуются на сильную жгучую боль в большом пальце, отдающую в верхние отделы конечности, например, в плечо.
Типы компрессионного поражения нерва
В зависимости от места поражения (сдавления) нерва, симптоматика патологии различается. Для каждого типа повреждения нерва характерны свои отличительные признаки. Приведем наиболее распространенные симптомы болезни для каждого случая.
Компрессии первого типа
Компрессии первого типа обладают следующими отличительными признаками:
- в распрямленном состоянии верхних конечностей наблюдается затруднение разгибательных движений кисти, а также устойчивое прилегание первого и второго пальцев руки;
- слабость кисти при попытке поднятия руки (пациент не может привести кисть в горизонтальное положение);
- нарушение разгибательных рефлексов в области локтевого сустава;
- снижение чувствительности в пальцах;
- чувство онемения и покалывания в кисти.
Второй тип компрессии
Возникает при сдавлении нерва в средней трети плеча во время сна, либо в результате длительной фиксации руки, повреждения конечности жгутом или продолжительного нахождения человека в неудобной позе.
Помимо этого, второй тип компрессионной невропатии встречается у пациентов с осложнениями после перенесенных инфекционных заболеваний, а также с отравлением свинцом.
Этот тип считается более распространенным и характеризуется такими признаками:
- при полном сохранении разгибательных рефлексов предплечья и хорошей чувствительности плеча отмечаются нарушения в движении пальцев;
- утрата чувствительности на внутренней поверхности кисти.

Третий тип компрессии
Для этого типа компрессии характерны следующие симптомы:
- сильные болевые ощущения в области предплечья, при разгибании пальцев и совершении вращательных движений кистью;
- ярко выраженная боль в плече и локте;
- слабость и гипотрофия (одна из форм дистрофии, сопровождающейся снижением мышечной массы) мышц предплечья.
Диагностика патологии
Уточнение диагноза защемления лучевого нерва осуществляется посредством нескольких последовательных медицинских мероприятий, включающих в себя:
- предварительный осмотр терапевта с последующим направлением к специалисту - невропатологу;
- проведение неврологом диагностических тестов на предмет нарушений в работе периферических нервов;
- комплексное исследование общего состояния нервной проводимости и функционального состояния мышц верхних конечностей (проведение электронейромиографии);
- исследование крови и мочи пациента (общие анализы, анализ на уровень сахара в крови, исследование биохимического состава крови).
Лечение невропатии
Методы лечения невропатии подбираются индивидуально для каждого пациента в зависимости от степени компрессии, локализации патологического процесса и причин его возникновения. Например, лечение защемления лучевого нерва, вызванного интоксикацией организма, осуществляется посредством медикаментозного воздействия. Заболевание сопряженное с переломами костей рук – путем обездвиживания конечности на время срастания перелома с последующими реабилитационными мероприятиями. Для устранения компрессий, вызванных разрывом лучевого нерва, требуется оперативное вмешательство.
Лечение защемления лучевого нерва в кисти, спровоцированное механическим воздействием (неудобной позой во время сна, неправильным использованием костылей), осуществляется традиционными методами с обязательным устранением причин компрессии.
Подавляющее число больных проходят амбулаторное лечение, и только при наличии тяжелых патологий пациент госпитализируется в стационар (например, когда требуется введение сильнодействующих препаратов).
Консервативные методы лечения компрессионных невропатий заключаются в назначении медикаментозных препаратов таких, как:
- лекарственные средства для устранения болевых ощущений и снятия воспаления (нестероидные противовоспалительные препараты);
- средства для снятия отечности в больной конечности;
- медикаменты для улучшения кровоснабжения пораженных участков (сосудорасширяющие препараты);
- препараты для усиления нервной проводимости в верхних конечностях;
- витаминные добавки группы В и стимуляторы для ускорения регенерации нервных волокон.
Для достижения желаемого эффекта, а также ускорения восстановительных процессов рекомендуется медикаментозное лечение комбинировать с физиопроцедурами, назначаемым врачом-физиотерапевтом. К дополнительным физиотерапевтическим методам лечения защемления лучевого нерва относятся следующие:
- комплекс специальных упражнений (лечебная физкультура, в том числе гимнастика в водной среде);
- массаж при защемление лучевого нерва;
- иглоукалывание (иглорефлексотерапия);
- лекарственный электрофорез;
- магнитотерапия и электромиостимулиция;
- озокерит (восковое прогревание конечностей);
- местное наложение лечебных грязей (грязевые аппликации).
Наилучшим восстановительным эффектом обладают процедуры массажа и лечебной физкультуры. Комплекс упражнений назначаются индивидуально для каждого пациента с учетом тяжести его состояния.

В исключительных случаях, когда консервативные методы лечения защемления лучевого нерва в руке не способствуют устранению компрессии, применяется хирургическое вмешательство.
Общий восстановительный период варьируется в пределах двухмесячного срока, однако, может меняться в зависимости от тяжести патологии и увеличиваться в случаях, когда лечение проводится путем оперативного вмешательства. В послеоперационный период, пациенту с защемлением лучевого нерва в кисти, требуются специальные реабилитационные мероприятия для полного восстановления.
Читайте также:



