Дифференциальная диагностика деменции при болезни альцгеймера и сосудистой деменции

Проблема диагностики сосудистой деменции (СД) и болезни Альцгеймера (БА) является крайне важной. Это обусловлено не только тем, что эти два типа деменции встречаются в практической деятельности наиболее часто, но и тем, что у пожилых они нередко похожи феноменологически и имеют сходный характер прогрессирования.
При СД у больных в анамнезе нередко имеются указания на перенесенные ОНМК, а в неврологическом статусе выявляются существенно более разнообразные и значительные очаговые расстройства, чем при БА. Однако трудности дифференциальной диагностики нередко обусловлены атипичностью течения этих заболеваний: при БА возможно наличие очаговой неврологической симптоматики, внезапное начало, ступенеобразное прогрессирование; при СД, даже при таком ее варианте, как мультиинфарктная деменция, - незаметное начало и постепенное прогрессирование.
Прогрессирование БА, помимо нарастания нарушений памяти, речи, счета и других когнитивных функций, сопровождается весьма любопытным вариантом анозогнозии, проявляющемся в том, что пациент все меньше беспокоится об имеющихся у него нарушениях и в конечном итоге перестает их осознавать . Выраженность данного феномена при БА больше, чем при СД. Нарушения в эмоциональной сфере, такие как депрессия и тревожность, встречаются при обоих заболеваниях. Эти расстройства несколько преобладают среди пациентов с БА с легкими и умеренными когнитивными нарушениями – по сравнению с мультиинфарктной деменцией, однако среди больных с грубыми когнитивными нарушениями они встречаются чаще при мультинфарктной деменции, чем при БА. Это может свидетельствовать о характерном для БА обеднении эмоциональной сферы по мере прогрессирования заболевания.
При помощи параклинических методов исследования, таких как ультразвуковая доплерография церебральных артерий, в ряде случаев при сосудистой деменции можно выявить признаки поражения сосудистой системы, однако ведущее значение придается методам нейровизуализации. Для БА характерно наличие атрофии височных долей и гиппокампа. рассматривая значение диффузной корковой атрофии у пожилых больных с деменцией, следует отметить то, что она встречается как при сосудистой патологии головного мозга, так и при БА, однако выраженность атрофических изменений, при сходной степени когнитивных расстройств, при БА носит более значительный характер. Для СД более характерным признаком считается асимметричность церебральной атрофии.
Для СД характерна большая выраженность лейкоареоза и наличие церебральных инфарктов. Несмотря на то, что лейкоареоз чаще встречается и более выражен у больных СД, этот феномен, как и множественные кисты, может наблюдаться практически у здоровых людей пожилого и старческого возраста и у пациентов с БА.
В последнее время используются и определенные биологические маркеры, помогающие в дифференциальной диагностике. В частности, при БА выше, чем при СД (и фронто-темпоральной деменции), уровень тау-протеина в цереброспинальной жидкости. При этом сколь либо значимого влияния тяжести деменции, возраста больных, длительности заболевания или степени церебральной атрофии по данным МРТ на этот показатель не отмечено. Диагностическая значимость этого теста возрастает, если его использовать одновременно с определением уровня бета-амилоида в цереброспинальной жидкости. Вследствие значительной индивидуальной вариации значений этого параметра сам по себе он не может использоваться в качестве маркера БА, а скорее помогает в дифференциальной диагностике этого заболевания с СД.
Особенно трудна дифференциальная диагностика в случае наличия сосудистых изменений у пациентов с БА либо в случае дифференциальной диагностики смешанной деменции и СД. Следует заметить, что в патогенезе БА, особенно с началом в позднем возрасте, имеют значение и сосудистые нарушения. При этом патологические изменения затрагивают белое вещество полушарий головного мозга, что находит и патоморфологические подтверждения.
Смешанная деменция в настоящее недооценивается как ведущая причина деменции у пожилых. При этом СД и БА не просто сосуществуют у одного и того же больного, а довольно тесно взаимодействуют. Это приводит к тому, что наличие сосудистых факторов риска и изменений головного мозга сосудистого характера способствует клинической манифестации БА. Кроме того, эти процессы имеют и общие патогенетические механизмы.
Геронтологическая психиатрия - раздел психиатрии, изучающий все, что связано с психическим состоянием пожилых людей.
Непатологические изменения в психике и поведении пожилых:
1) снижение функции анализаторов, ухудшение коммуникаций
2) непатологическое снижение когнитивных функций: чаще памяти на недавние события
3) уменьшение потребности во сне
4) часто снижение либидо и потенции
5) снижение уровня социальных притязаний, амбиций, стремлений; консерватизм, удовлетворенность жизнью
6) понижение уровня в головном мозге серотонина, норадреналина, ГАМК, АХ, что повышает подверженность пожилых депрессии в ответ на воздействие психострессоров
| Особенности пресенильных психозов | Особенности сенильных психозов |
| Раннее начало 45-50 лет | Позднее начало 55-65 лет и более |
| Не приводят к деменции | Приводят к демении |
| Отсутствует патологоанатомический субстрат | Есть патологоанатомический субстрат - атрофия коры головного мозга |
| Обратимы | Прогредиентны, необратимы |
1. депрессия - часто похожа на деменцию (псевдодеменция); прием антидепрессантов быстро редуцирует симптоматику
2. пресенильный инволютивный параноид - бред малого размаха (ограничен кругом семьи, квартиры, соседей), синдром "плюшкина", бред ревности
Сенильные психозы (синоним - деменции, хронический мозговой синдром) - синдром заболевания головного мозга, который проявляется повреждением когнитивной сферы, снижением интеллектуальных и других высших корковых функций (абстрактного мышления, памяти, сообразительности, уровня суждений, способности к обучению, счета, письма, речи):
1. Болезнь Альцгеймера (БА) - первичное дегенеративное заболевание головного мозга, главным проявлением которого является постепенно прогрессирующая деменция.
Этиопатогенез: причины достоверно неизвестны, есть наследственная предрасположенность; факторы среды влияют на степень проявления генетического дефекта, в результате происходит постепенная диффузная атрофия мозга с расширением мозговых желудочков (начинается с атрофии теменно-затылочно-височных долей), при этом в головном мозге возникают характерные патоморфологические проявления болезни (сенильные бляшки из бета-амилоида, зернисто-васкулярная дегенерация нейронов вокруг бляшек, нейрофибриллярные клубки внутри нейронов в коре); высказывается также роль изменения содержания в головном мозге нейромедиаторов (серотонина, АХ).
Клинически эти изменения проявляются прогрессирующим слабоумием. Заболевание начинается чаще после 65 лет (БА, тип 1), реже до 65 лет (БА, тип 2) всегда постепенно, очень растянуто во времени. У пациента происходит медленное и неуклонное снижение интеллекта, памяти, сообразительности. Ухудшается моторная координация, присоединяются расстройства речи, счета, письма, праксиса, постепенно утрачиваются прежние знания, умения и навыки. Сознание нарастающей катастрофы на ранних стадиях болезни сохранено, поэтому возникает тревога, чувство вины, растерянность, попытки как-то замаскировать свою несостоятельность. В последующем сознание болезни исчезает, поведение пациента становится все более монотонным и нецеленаправленным, утрачиваются элементарные навыки самообслуживания. Течение болезни необратимо, продолжительность от первых признаков до смерти 7-10 лет.
Лечение: этиотропное отсутствует, патогенетическое: такрин, арисепт - ингибиторы ацетилхолинэстеразы, уменьшающие прогрессирование деменции, также применяют антиоксиданты, селективные ингибиторы МАО типа В; социально-средовые и психологические воздействия, правильный уход, помощь членов семьи, осуществляющие уход за пациентом (привычная обстановка в квартире, рутинный распорядок дня, освещение в ночное время квартиры, система ориентиров, соблюдение навыков опрятности, устранение причин возможной агрессии и т.д.); работа с семьей.
2. Сосудистая деменция (F01) - вторая после БА группа состояний деменции в пожилом возрасте, ступенчато нарастающее снижение интеллекта и когнитивных функций вследствие повторяющихся нарушений мозгового кровообращения, преимущественно в мелких и средних сосудах, и следующих за ними паренхиматозных повреждений.
Этиопатогенез: причина деменции - накопление в головном мозге очагов некроза, которые возникают в результате мнокократных повторяющихся инсультов (чаще ишемических); определенную роль играет и сужение сосудов мозга вследствие атеросклероза.
Клиника: начало заболевания острое и отчетливое, после нескольких эпизодов нарушения мозгового кровообращения. Прогрессирование деменции идет ступенчато, с каждым новым эпизодом, при этом бывают периоды относительной стабилизации и улучшения когнитивных функций. Характерны эмоциональная лабильность, слезливость, сосудистые жалобы, колебания АД, очаговая неврологическая симптоматика. Сознание болезни и личностные особенности сохраняются дольше, чем при БА.
Варианты сосудистой деменции: мультиинфарктная деменция; сосудистая деменция с острым началом ("постинсультное слабоумие"); субкортикальная сосудистая деменция (энцефалопатия Бинсвангера).
Лечение: антиагреганты (аспирин), средства, улучшающие мозговой кровоток (циннаризин, винпоцетин), ноотропы (пирацетам, энцефабол), танакан; коррекция сопутствующих заболеваний; социально-средовые и психологические воздействия, правильный режим, обучение членов семьи.
3. Более редкие формы деменции:
а) деменция при болезни Гентингтона - наследственное заболевание, обширная атрофия мозга с поражением базальных ганглиев
б) деменция при болезни Пика - атрофия преимущественно лобных долей с ранней утратой социальных навыков, расторможенностью влечений, потерей ядра личности
в) деменция при болезни Паркинсона и т.д.
Дифференциальная диагностика БА и сосудистой деменции:
| Признак | Сосудистая деменция | Болезнь Альцгеймера |
| Пол | чаще мужчины | в 2 раза чаще женщины |
| Типичный возраст начала | 50-60 лет | 65 лет и старше |
| Характер начала | более острое | очень постепенное |
| Течение | ступенчатое, с периодами улучшений | неуклонно прогрессирующее |
| Характер деменции | более лакунарная | более тотальная |
| Критика и сознание болезни | относительно долго | рано исчезают |
| Очаговые неврологические нарушения | весьма часты | редки |
| Сосудистые жалобы | часты | редки |
| Гипертензия в анамнезе | характерна | не характерна |
| Инсульты в анамнезе | характерны | не характерны |

Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.


Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
Синонимы: первичная дегенеративная деменция, пресенильная и сенильная деменция = деменция, тип Альцгеймера
Определение болезни Альцгеймера. Необратимое, прогрессирующее, дегенеративное заболевание мозга с типичными неврологическими изменениями (накоплением сенильных бляшек и клубков утолщенных спиралевидно извивающихся нейрофибрилл в тканях мозга), клинически - с утратой когнитивных способностей (память, мышление)
Эпидемиология. Наиболее частый вид деменции, в нашей стране более 1 млн больных, рост количества заболевших вследствие увеличения продолжительности жизни, так как это возрастное заболевание: риск развития у лиц старше 65 лет составляет 2-6%, у лиц старше 85 лет - 25-33%.
Этиопатогенез болезни Альцгеймера:
- Генетические факторы: 4-й тип аполипопротеина Е, пресенилин-1. Изменения в 4-й и 21-й хромосомах при пресенильном варианте болезни Альцгеймера; амилоидная теория
- Патологические отложения: амилоидные бляшки, нейрофибриллярные клубки в тканях мозга —> дегенерация нервных клеток
- Увеличение продукции предшественника амилоидного бета-протеина; интрацеребральное отложение гиперфосфорилированного тау-протеина
- Холинергический дефицит (снижение уровня ацетилхолина, а также серотонина и норадреналина), переизбыток глутамата
- Аутоиммунный процесс
- Церебральный дефицит адреналина
Факторы риска: возраст, 4-й тип аполипопротеина Е
К декомпенсации основных пусковых механизмов могут привести, например, перемена места жительства, уединение, оперативное вмешательство (наркоз) и эмоциональные нагрузки.
Классификация болезни Альцгеймера:
• Ранняя форма (в период до 65 лет), поздняя форма (после 65 лет)
• Наследственно обусловленные случаи (лишь около 5%)

Согласно МКБ-10:
- снижение памяти (объективно, оценка степени тяжести)
- потеря интеллектуальных способностей (снижение способности высказывать суждения и мыслить)
- снижение контроля аффекта, стимулов, социального поведения (раздражительность, апатия)
- разрушение высших кортикальных функций (афазия, апраксия)
- минимальная продолжительность - 6 мес.
Диагностика:
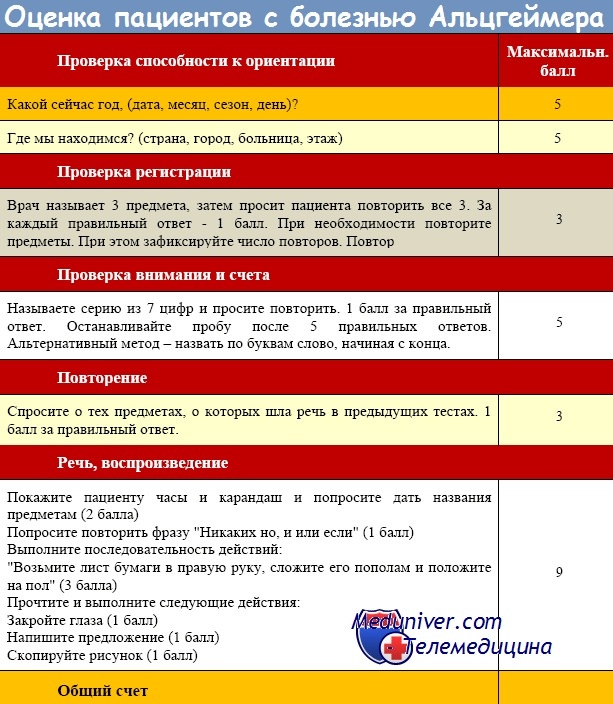
- нейропсихологические исследования: рейтинговые шкалы, такие как Mini Mental Status Test (MMST), DemTec, тест на определение времени по часам
- лабораторные исследования: в ликворе (спинномозговая жидкость) повышение тау-протеина, снижение А-бета-пептида, исключение сифилиса нервной системы, ВИЧ-инфекции, гипотиреоза, гиповитаминоза
- ЭЭГ: замедление ритма
- МРТ: атрофия (прежде всего в области гиппокампа)
I. Сомнительные признаки болезни Альцгеймера:
• Наличие документированного (например, по результатам психологического теста MMST) прогрессирующего дементного синдрома с дефицитами в двух и более сферах познания
• Непрерывно прогрессирующее ослабление памяти и других когнитивных функций
• Отсутствие расстройства сознания
• Замедленное развитие заболевания в возрасте между 40 и 90 годами, преимущественно в возрасте после 65 лет
• Исключение иных заболеваний (болезней мозга или системных заболеваний), способных вызвать развитие деменции
II. Вероятные признаки болезни Альцгеймера:
• Прогрессирующее ухудшение специфических когнитивных функций, таких как речь (афазия), двигательные способности (апраксия) или восприятие (агнозия)
• Странности в поведении и неспособность справляться с различными бытовыми видами деятельности
• Наличие подобных заболеваний в семейном анамнезе, особенно имеющих невропатологическое подтверждение
• Следующие результаты инструментальных исследований: ликвор - без патологии, ЭЭГ - без патологии или содержит неспецифические изменения (например, замедление ритма), указание на атрофию мозга при КТ с увеличением при исследовании продольного среза
III. Достоверные признаки болезни Альцгеймера:
• Диагноз может быть поставлен на основании одного дементного синдрома при отсутствии других заболеваний, которые могут быть причиной деменции, при наличии основных признаков инициации, картины болезни или клинического течения
• Также при наличии другого системного заболевания или болезни мозга, которая сама по себе способна вызвать развитие деменции, но не рассматривается в качестве единственной причины
• Если при исключении других возможных причин заболевания присутствует только прогрессирующий тяжелый когнитивный дефицит, то он должен подвергнуться тщательному изучению
Диагностические критерии болезни Альцгеймера по МКБ-10:
• Наличие деменции
• Постепенное начало с медленно прогрессирующим слабоумием
• Отсутствие клинических указаний или специальных данных обследования, указывающих на наличие системного заболевания или заболевания мозга, которые могли бы спровоцировать развитие деменции
• Отсутствие внезапного апоплектического начала или указания на неврологический очаг
• Медикаментозная терапия:
- антидементные препараты, блокаторы ацетилхолинэстеразы (галантамин, донепезил, ривастигмин) или антагонист рецепторов К-метил-О-аспартата (NMDA) мемантин
- при наличии депрессии возможно применение антидепрессантов
- при состоянии беспокойства, замешательства и расстройствах сна возможно применение (атипичных) нейролептиков
Важно: Антидементные препараты замедляют прогрессирование болезни, но не излечивают.
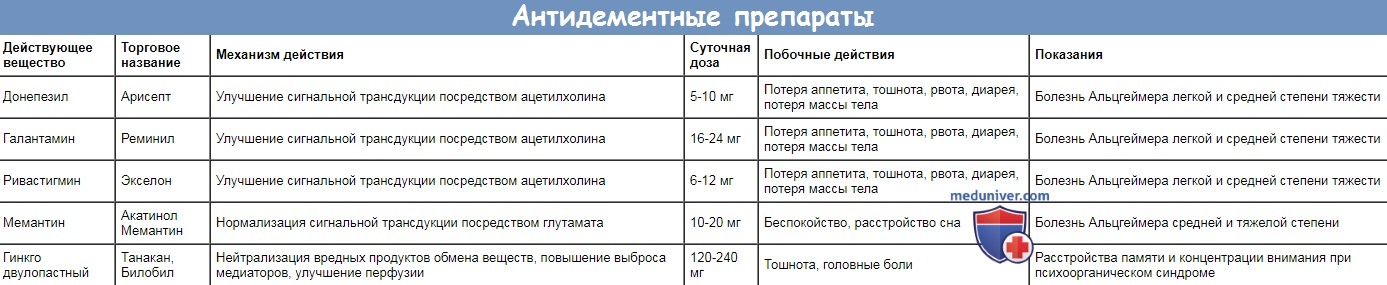
| Действующее вещество | Торговое название | Механизм действия | Суточная доза | Побочные действия | Показания |
| Донепезил | Арисепт | Улучшение сигнальной трансдукции посредством ацетилхолина | 5-10 мг | Потеря аппетита, тошнота, рвота, диарея, потеря массы тела | Болезнь Альцгеймера легкой и средней степени тяжести |
| Галантамин | Реминил | Улучшение сигнальной трансдукции посредством ацетилхолина | 16-24 мг | Потеря аппетита, тошнота, рвота, диарея, потеря массы тела | Болезнь Альцгеймера легкой и средней степени тяжести |
| Ривастигмин | Экселон | Улучшение сигнальной трансдукции посредством ацетилхолина | 6-12 мг | Потеря аппетита, тошнота, рвота, диарея, потеря массы тела | Болезнь Альцгеймера легкой и средней степени тяжести |
| Мемантин | Акатинол Мемантин | Нормализация сигнальной трансдукции посредством глутамата | 10-20 мг | Беспокойство, расстройство сна | Болезнь Альцгеймера средней и тяжелой степени |
| Гинкго двулопастный | Танакан, Билобил | Нейтрализация вредных продуктов обмена веществ, повышение выброса медиаторов, улучшение перфузии | 120-240 мг | Тошнота, головные боли | Расстройства памяти и концентрации внимания при психоорганическом синдроме |
• Немедикаментозное лечение:
- тренинг когнитивных способностей
- психосоциальная помощь
- поведенческая терапия
Течение/Прогноз болезни Альцгеймера:
- Хроническое прогрессирующее течение, после постановки диагноза продолжительность жизни - 8-10 лет
- Ранняя стадия (MMST=20-25) - средняя стадия (MMST=10-20) - тяжелая поздняя стадия (MMST 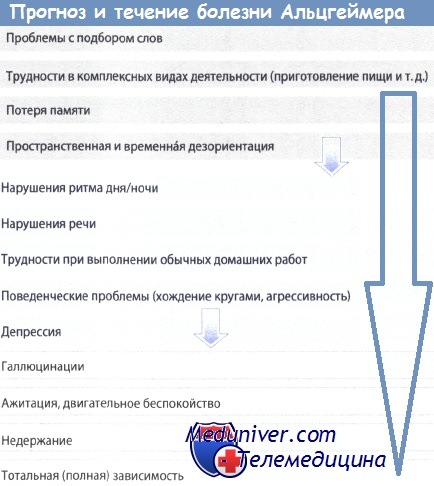
Кафедра нервных болезней Московской медицинской академии им. И.М.Сеченова
Деменция – синдром, к которому могут приводить различные по этиологии патологические процессы. Правильная диагностика причины этого синдрома (табл. 1) и адекватное лечение могут в ряде случаев привести к обратному развитию нарушений либо затормозить прогрессирование патологического процесса (табл. 2). Кроме того, основанное на правильной диагностике прогнозирование течения заболевания позволяет пациенту и членам его семьи планировать свои действия.
Обследование больных с деменцией
Оценка анамнеза заболевания и данные неврологического осмотра, включая оценку когнитивной сферы, являются основой для диагностики деменции и могут выявить важную информацию, свидетельствующую об этиологии деменции.
Оценивая анамнез, следует обращать внимание на то, как пациент помнит события недавнего прошлого, испытывает ли трудности при приготовлении пищи, покупках, совершаемых самостоятельно, при заполнении финансовых документов. Также следует уточнить, не было ли в семье пациента лиц с болезнью Альцгеймера или другими формами деменций. Следует подчеркнуть, что результаты собственно неврологического осмотра не позволяют судить о наличии у пациента деменции, однако они помогают установить ее причину.
При оценке анамнеза заболевания следует учитывать характер прогрессирования когнитивного дефекта. Острое или подострое начало заболевания, наличие очаговой неврологической симптоматики или тяжелых соматических нарушений не характерны для болезни Альцгеймера. Острое начало заболевания встречается при инфекционных поражениях центральной нервной системы, инсультах, метаболических расстройствах, токсическом действии лекарственных препаратов; подострое начало характерно для объемных образований головного мозга, болезни Крейтцфельдта–Якоба и нормотензивной гидроцефалии. Оценивая характер прогрессирования заболевания, следует учитывать и то, что метаболические расстройства могут развиваться не только остро, но и постепенно. Быстрое возникновение нарушений с флюктуациями уровня сознания характерно для делирия.
Особое внимание должно быть уделено возможному наличию очаговой неврологической симптоматики (нарушения полей зрения, гемипарез, гемигипестезия, асимметрия глубоких рефлексов, односторонние разгибательные подошвенные рефлексы и др.), экстрапирамидных нарушений и расстройств ходьбы.
Хотя нет необходимости в проведении нейропсихологического тестирования всем больным, это обследование может быть полезно в ряде случаев (табл. 3) Нейропсихологическое тестирование имеет значительную ценность при лонгитудинальной диагностике деменции, когда наличие существенного когнитивного дефекта трудно объективизировать, что часто отмечается у активно работающих лиц, у пациентов с задержкой психического развития и лиц с крайне низким уровнем образования.
Исследование когнитивной сферы должно включать оценку уровня внимания, ориентировку, память на недавние и отдаленные события (события, происшедшие в последнюю неделю, месяц, год), речь, праксис, зрительно-пространственные функции, счет и способность к выработке суждений. Анализируя ответы пациента, следует учитывать его преморбидный интеллектуальный уровень. При беседе с больным также оценивается его эмоционально-аффективная сфера и самосознание.
Важную информацию можно получить при использовании скрининговых кратких шкал, однако сами по себе эти шкалы не позволяют определить этиологию заболевания в случае, если у пациента имеется деменция. Кроме того, существующие в настоящее время шкалы, которые позволяют оценить тяжесть деменции и степень прогрессирования процесса (при длительном наблюдении за больным), были разработаны для болезни Альцгеймера, их ценность при других причинах деменции менее ясна.
Имеющиеся у некоторых больных когнитивные нарушения могут не соответствовать критериям деменции, хотя сами больные или их близкие отмечают изменения интеллектуальных функций. В эту группу могут входить социально активные лица с высшим образованием, больные психиатрического профиля (с депрессией, тревожностью) и больные с ранней или очень легкой деменцией, у которых в последующем может развиться тяжелая деменция. Этим больным показано динамическое наблюдение с повторным осмотром, обычно через 6–12 мес .
Параклиническое обследование
Результаты параклинического обследования занимают важное место в дифференциальной диагностике деменций. Детали параклинического обследования определяются конкретной ситуацией, однако оно должно включать указанные в табл. 4 тесты.
Параклиническое обследование пациентов с достоверно подтвержденной деменцией следует начинать с компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ) головного мозга. Если при этом не выявляется грубой структурной патологии, характерной для болезни Альцгеймера, сосудистой деменции, первичных и метастатических церебральных опухолей, нормотензивной гидроцефалии, – необходимо тщательное лабораторное обследование, включая биохимическое исследование крови, определение уровня гормонов щитовидной железы и т.д. Следует подчеркнуть, что диагностика деменции не может проводиться лишь на основе данных методов нейровизуализации (КТ или МРТ) без учета клинической картины.
Анализируя результаты КТ/МРТ, необходимо учитывать низкую специфичность (особенно для диагностики болезни Альцгеймера) таких нейровизуализационных феноменов, как лейкоареоз или умеренно выраженная диффузная церебральная атрофия. Больным с выявленными при нейровизуализационном исследовании изменениями, характерными для сосудистой деменции, показано тщательное кардиологическое обследование – ЭКГ, ЭхоКГ, УЗДГ магистральных артерий головы и т.д. для поиска причины эмболии и ряд лабораторных исследований для поиска васкулита.
Определенное значение при деменциях различного генеза придается методам функциональной нейровизуализации, включая однофотонную эмиссионную компьютерную томографию и позитронную эмиссионную томографию (ПЭТ).
Диагностической ценности при деменциях люмбальной пункции в настоящее время придается небольшое значение, и этот метод не рекомендуется в качестве рутинной процедуры. Однако с ее помощью можно получить ценную информацию при подозрении на инфекционное поражение центральной нервной системы, при нормотензивной гидроцефалии (при подозрении на это состояние диагностическую ценность имеет так называемый tap-тест с выведением 30–50 мл цереброспинальной жидкости), а также при положительных результатах серологических проб на сифилис. Кроме того, проведение люмбальной пункции желательно при быстром прогрессировании или необычных симптомах деменции, у пациентов с деменцией моложе 55 лет, с иммуносупрессией или подозрением на церебральный васкулит (особенно у больных с заболеваниями соединительной ткани).
Проведение ЭЭГ показано при наличии эпизодов потери сознания или преходящей спутанности. В качестве рутинного этот метод не рекомендуется, однако результаты ЭЭГ помогают в дифференциальной диагностике депрессии или делирия от деменции, а также у больных с подозрением на энцефалит, болезнь Крейтцфельдта–Якоба или эпилепсию. При подозрении на дисметаболическую или токсическую энцефалопатию ЭЭГ также является весьма ценной методикой. При наиболее частой причине деменции у пожилых – болезни Альцгеймера – изменения ЭЭГ носят неспецифичный характер в виде диффузного замедления биоэлектрической активности и дезорганизации ритма.
Дифференциальная диагностика деменции
Состояние пациентов с деменцией может потребовать повторной переоценки, например, в случае неожиданно быстрого нарастания когнитивного дефекта, что может быть обусловлено сопутствующей патологией – делирием, инфекционным процессом, инсультом и т.п. Кроме того, усугубление нарушений у больного может быть связано с возникновением аритмии, отека легких, побочным действием лекарств либо с наличием депрессии. Это необходимо учитывать, планируя диагностические и лечебные мероприятия, поскольку некоторые из подобных расстройств потенциально обратимы и хорошо поддаются лечению.
Некоторые анамнестические, клинические и параклинические особенности помогают в проведении дифференциальной диагностики. Так, для фронтотемпоральной деменции как одно из первых проявлений заболевания характерны изменения настроения, аффективные и поведенческие расстройства. При хорее Гентингтона деменция носит субкортикальный характер, результаты клинико-нейровизуализационных сопоставлений выявляют соответствие между выраженностью когнитивных нарушений и снижением кровотока в лобно-височных отделах. В диагностике этого заболевания помогают оценка семейного анамнеза и наличие в неврологическом статусе хореического гиперкинеза. Однако клиническая диагностика хореи Гентингтона практически невозможна, если деменция возникла до появления хореического гиперкинеза, а семейный анамнез не отягощен по этому заболеванию. Для прогрессирующего надъядерного паралича характерно наличие вертикального паралича взора, нарушений ходьбы, ригидности, брадикинезии, псевдобульбарных расстройств, пирамидной симптоматики и когнитивных расстройств, которые отмечаются примерно у 40% больных. Быстрое нарастание когнитивных расстройств в сочетании с генерализованными миоклониями, экстрапирамидными расстройствами и атаксией при ходьбе заставляет заподозрить болезнь Крейтцфельдта–Якоба.
Причиной деменции может быть прогрессирующая мультифокальная лейкоэнцефалопатия. При этом заболевании в неврологическом статусе отмечаются выраженная очаговая симптоматика (атаксия, пирамидные и псевдобульбарные расстройства и т.д.) и подострый склерозирующий панэнцефалит, который преимущественно встречается у детей и в молодом возрасте. Также возможно возникновение деменции у больных синдромом приобретенного иммунодефицита как вследствие оппортунистических инфекционных поражений или опухоли головного мозга, так и в результате непосредственного воздействия вируса иммунодефицита на центральную нервную систему. Еще одной причиной деменции являются опухоли головного мозга, особенно лобной или височной локализации. В основном это менингиомы и глиомы. Возможно сдавление опухолью путей ликворооттока, что приводит к картине гидроцефалии. Чем более выражена деменция, тем хуже прогноз операции в плане восстановления когнитивного дефекта. Деменция может возникнуть и при опухолях соматической локализации. Причины когнитивных нарушений в этих случаях весьма многообразны – метастазирование в головной мозг, связанный с иммуносупрессией инфекционный процесс, токсические и дисметаболические (печеночная, почечная) энцефалопатии, лимбический энцефалит и др. Кроме того, как осложнение химиотерапии возможно возникновение лейкоэнцефалопатии, которая также может протекать с клинической картиной деменции.
Для нормотензивной гидроцефалии характерно подострое начало деменции в сочетании с нарушениями ходьбы лобного типа и недержанием мочи (триада Хакима–Адамса). Частой и потенциально обратимой причиной деменции является алкоголизм. У больных с дисметаболической энцефалопатией вследствие гипонатриемии, гипогликемии или аноксии обычно отмечаются нарушения сознания, таким образом, эти пациенты редко попадают к неврологу с клинической картиной собственно деменции. Энцефалопатия может возникать при патологии щитовидной и паращитовидной желез, повышении или понижении уровня кальция крови, печеночной недостаточности, в этих случаях правильной диагностике помогает исследование крови.
К ятрогенной энцефалопатии может привести использование антипсихотических, седативных, снотворных, противоэпилептических (даже в терапевтических дозах!) и антихолинергических препаратов. Особенно чувствительны к токсическому действию лекарств пожилые больные. Следует помнить, что иногда даже у пациентов с болезнью Альцгеймера может отмечаться значительное улучшение после отмены седативных или антипсихотических препаратов.
Инфекционные заболевания центральной нервной системы, вызванные бактериями, являются редкой причиной деменции, однако некоторые клиницисты рекомендуют проведение люмбальной пункции больным с длительностью деменции менее 6 мес для исключения нейросифилиса или хронического менингита. К возникновению деменции могут приводить также вирусные поражения центральной нервной системы.
Дифференциальная диагностика болезни Альцгеймера и деменции с тельцами Леви. В последнее время все большее внимание специалистов привлекает деменция с тельцами Леви (ДТЛ). Предполагается, что это заболевание имеется у 14–20% больных с деменцией, первоначально ошибочный диагноз болезни Альцгеймера выставляется 12–27% больных с ДТЛ. Основными клиническими признаками ДТЛ являются когнитивные расстройства, выраженность которых может существенно варьировать даже в течение одного дня, зрительные галлюцинации и паркинсонизм. Также могут отмечаться вегетативные расстройства и миоклонии. Следует заметить, что примерно в 20–25% случаев этого заболевания паркинсонизм носит леводопа-чувствительный характер. Важным является и то, что у пациентов с ДТЛ могут возникать выраженные осложнения на фоне назначения нейролептиков (вплоть до летального исхода).
Более подробную информацию по дифференциальной диагностике болезни Альцгеймера и деменции с тельцами Леви см. в статье И.В. Дамулина “ Дифференциальная диагностика и терапия деменций” , опубликованной в журнале “Consilium medicum”, т. 5, №12, 2003.
Терапия деменций
Тактика ведения больных с деменцией представлена в табл. 5.
Первым этапом является подтверждение диагноза деменции. Как уже отмечалось выше, в практической деятельности сложности могут возникнуть при проведении дифференциального диагноза деменции с депрессией, делирием и проявлениями нормального старения. Поэтому важным является использование разработанных в настоящее время критериев диагноза деменции, а также нетрудоемких в проведении скрининговых шкал, позволяющих объективно оценить когнитивную сферу. В сложных случаях необходимо применять более информативные батареи нейропсихологических тестов. При этом особое значение имеет выявление преддементных состояний, терапевтические возможности при которых более значительны. После установления синдромального диагноза деменции дальнейший поиск, в первую очередь с использованием параклинических методов исследования, должен быть направлен на установление причины заболевания.
Лечение больных с деменцией должно быть направлено, по возможности, на этиопатогенетические механизмы заболевания, лежащего в основе когнитивных нарушений. Широко применяются препараты ноотропного и метаболического действия. Лечение артериальной гипертензии у пожилых позволяет вдвое снизить риск возникновения деменции. Что удивительно, снижается не только риск возникновения сосудистой деменции, но также и болезни Альцгеймера. Предполагается, что это может быть связано с протективным эффектом антагонистов кальциевых каналов, используемых в качестве гипотензивных средств.
Таблица 1. Причины деменции
Наиболее частые причины (около 80% случаев):
- сосудистая деменция
- их сочетание (так называемая смешанная деменция)
Читайте также:


