Инфекционный агент при энцефалитах
Энцефалит – воспалительное поражение головного мозга, связанное с инфекцией, аутоиммунным или опухолевым поражением нервной ткани. Заболевание протекает остро или хронически, что зависит от особенностей организма человека и причины развития патологии. Симптомы включают в себя интоксикационные явления, а также очаговую неврологическую симптоматику, связанную с поражением конкретных участков центральной нервной системы.
При появлении признаков болезни необходимо сразу же обращаться за медицинской помощью в лечебное учреждение. Патология способна быстро прогрессировать при отсутствии лечения и приводить к тяжелым последствиям, вплоть до летального исхода.
Общая информация

Воспалительный процесс при патологии у взрослых и детей может быть связан с различными группами причин. Для облегчения диагностики и назначения терапии, доктора выделяют следующие категории факторов, запускающих воспаление:
- инфекционные агенты – вирус клещевого энцефалита, менингококковая инфекция, грибковые микроорганизмы и др.;
- аутоиммунные реакции, которые часто развиваются после перенесенных инфекций, например, ветряной оспы (характерный признак аутоиммунитета – демиелинизация нервных волокон);
- паранеопластические процессы, связанные с наличием в организме злокачественного новообразования.
Распространенность воспалительных заболеваний ЦНС вне зависимости от их причины широка. Особенно актуален вопрос инфекционного поражения головного мозга при клещевом вирусном энцефалите. В эндемических по переносчикам возбудителей районах, встречаемость патологии может достигать нескольких случаев на тысячу людей.
Доктора выделяют следующих переносчиков энцефалита при его инфекционной причинной обусловленности:
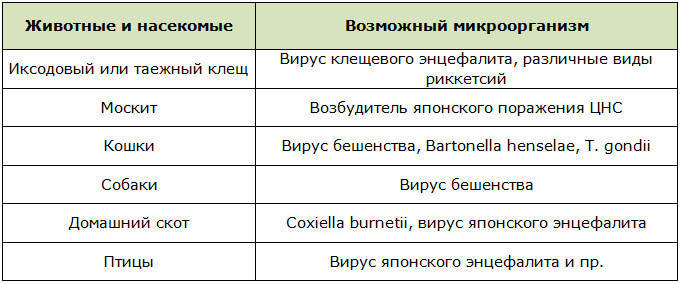
При возникновении вирусного поражения, связанного с вирусами герпеса, полиовирусом, вирусом кори, краснухи и Эпштейна-Барр, важнейшим источником инфекции является больной или вирусоноситель. В этом случае ответ на вопрос – передается ли заболевание от человека к человеку – положительный, так как резервуаром возбудителя является только пациент.
Виды заболевания
Постановка точного диагноза подразумевает определение разновидности болезни, так как это влияет на прогноз для пациента и методы терапии. Выделяют несколько классификаций, основанных на характере патологии, степени тяжести и темпу развития клинических проявлений.
Определение вида энцефалита по причине развития подразумевает деление всех случаев заболевания на две большие группы:
- Первичные – связанные с непосредственным поражением нервной ткани головного мозга инфекционным агентом. Наиболее часто встречается заболеваемость клещевым, японским и герпетическим энцефалитом. В эту группу относят эпидемический энцефалит Экономо, причины которого не до конца ясны, однако, имеются признаки инфекционного характера болезни.
- Вторичные поражения более разнообразны. Их возникновение обычно связано с перенесенными вирусными болезнями, проведенной вакцинацией без учета противопоказаний к ней, бактериальными, грибковыми и паразитарными инфекциями.
По характеру течения выделяют сверхострую, острую, подострую, хроническую и рецидивирующую форму. В зависимости от тяжести клинических проявлений, все случаи заболевания бывают средней, тяжелой и крайне тяжелой степени тяжести.
В клинической практике используются дополнительные виды классификаций: по морфологическим изменениям, по распространенности на структуры центральной нервной системы и по преимущественной локализации поражения. Все они помогают врачу подобрать для больного индивидуальную и эффективную терапию.
Клинические проявления
Острый энцефалит встречается чаще хронической формы. Симптоматика при этом зависит от конкретного возбудителя и характера течения заболевания.
Клещевой вирусный энцефалит
Возбудитель клещевого энцефалита широко распространен в средней полосе России – от Урала до Дальнего востока. Заражение происходит в результате укуса иксодового клеща. Возможно инфицирование при употреблении свежего молока. Продолжительность инкубационного периода колеблется от одного до 30 дней, в зависимости от состояния организма.
Первые признаки энцефалита развиваются остро – повышение температуры тела до высоких значений (39-40°С), общая слабость, общемозговые проявления в виде сильной головной боли и рвоты. При тяжелом течении инфекции возможны нарушения сознания и расстройства психической сферы: бред, галлюцинации, изменения настроения и пр. В отсутствии лечения, патология быстро прогрессирует, приводя к необратимому поражению головного мозга с развитием стойкого неврологического дефицита в виде параличей, парезов, нарушений чувствительности и изменении психической и когнитивной сферы.
Японский энцефалит и его проявления
Основной переносчик – обычные москиты. При заражении инкубационный период длится одну-две недели.
Болезнь начинается с резкого появления лихорадки до 40°С, многократной рвоты, не приносящей облегчения и головной боли. Характерный признак – выраженность интоксикационных проявлений в виде герпетической сыпи на кожном покрове, тахи- или брадикардии, сухости кожного покрова и слизистых оболочек. В зависимости от преимущественной локализации патологического очага у больного выявляют неврологические симптомы в виде нарушений чувствительности, движений, зрения и др.
Болезнь протекает тяжело в связи с постепенным нарастанием симптомов в первую неделю инфекции. Большая часть больных умирает в начальную стадию, что связано с тяжелым поражением головного мозга и возникновением осложнений со стороны дыхательной и сердечно-сосудистой системы.
Поражение герпес-вирусами
Герпетический энцефалит – осложнение инфекции, вызванной вирусом простого герпеса. Подобное состояние может возникнуть у новорожденных детей и людей с выраженным иммунодефицитом.
Болезнь начинается остро с подъема температуры и появления менингиальных симптомов, в связи с первичным поражением мозговых оболочек. Больные отмечают рвоту, сильную головную боль. У большого числа пациентов возникают эпилептические припадки, связанные с раздражением участков головного мозга. Характерно появление очаговых симптомов поражения ЦНС: нарушения зрения, слуха, координации движения, способности человека к вниманию и других когнитивных навыков.
Герпес-связанное заболевание протекает тяжело даже на фоне противовирусной терапии. Всемирная организация здравоохранения отмечает высокий уровень летальности от данного вида патологии по сравнению с другими вирусными поражениями головного мозга.
Диагностические мероприятия

Правильная диагностика энцефалита основывается на комплексном подходе к обследованию. Диагностические мероприятия проводятся по следующему алгоритму:
В процессе обследования лечащий врач проводит дифференциальную диагностику со следующими состояниями: геморрагический инсульт, опухолевое поражение головного мозга, токсическая энцефалопатия, менингит и др. При необходимости проводится консультация со смежными специалистами.
Подходы к терапии
Любой пациент с подозрениями на болезнь или с выявленным заболеванием, должен быть госпитализирован в лечебное учреждение в связи с высоким риском развития тяжелых осложнений, в том числе, летального исхода. Терапия носит комплексный характер и имеет следующие цели:
- борьба с возбудителем;
- устранение интоксикационных явлений;
- восстановление нарушенных функций.
Помимо проведения лечебных мероприятий, организуется постоянное наблюдение за жизненно важными функциями организма (уровень артериального давления, пульс, частота дыхания) и неврологическим статусом.
Из методов немедикаментозной терапии больному назначают постельный режим и приподнятое положение головного конца кровати. Последняя рекомендация позволяет предупредить отек головного мозга за счет облегчения оттока венозной крови из сосудов черепа.
Этиотропная терапия – ключевая часть лечения энцефалита. Используемые лекарственные средства зависят от конкретного возбудителя заболевания:
- При вирусном клещевом энцефалите, пациенту показано введение противоклещевого иммуноглобулина в количестве 0,1 мл на килограмм массы тела. Введение продолжают в течение 5 дней до признаков улучшения состояния человека. Общая курсовая доза лекарства не должна быть меньше 70 мл. В случаях тяжелого течения, курсовую дозу увеличивают. Помимо этого, при выраженной очаговой симптоматике назначается Рибавирин в дозировке 10 мг/кг в сутки.
- Выявление герпетической патологии служит показанием к внутривенному введению Ацикловира на протяжении одной-двух недель. Дозировка рассчитывается на вес пациента – по 10-12 мг на килограмм.
- Лечение цитомегаловирусной инфекции требует внутривенного применения Ганцикловира в дозе 5 мг/кг дважды в сутки. Общая продолжительность терапии от 2 до 3 недель. Дополнительно используется Цитотект 100 Ед на килограмм массы тела по одной дозе каждые два дня до полного исчезновения клинических признаков патологии.
- Для терапии поражения, вызванного японским комариным возбудителем, используют гипериммунную сыворотку людей, которые ранее переболели данными болезнями.
- При бактериальных поражениях терапия осуществляется с помощью антибиотиков, выбираемых в зависимости от выявленного вида микроорганизмов.
Выбор конкретного средства для этиотропной терапии должен осуществляться после идентификации конкретного возбудителя.
Патогенетические методы терапии направлены на прерывание механизмов прогрессирования болезни и развития ее последствий. С этой целью используют ряд подходов.
Для снижения риска развития отека головного мозга применяют дегидратационное лечение, основанное на применении диуретика Маннитола или Фуросемида. Препараты вводят внутривенно дважды в сутки на протяжении 2-4 дней. Помимо этого, противоотечным действием обладают глюкокортикостероиды, например, Дексаметазон. Доза препарата рассчитывается на массу тела больного. Средняя продолжительность приема – 1 неделя.
Предупреждение сенсибилизации организма возможно при использовании Хлоропирамина. Медикамент используют в таблетированном виде в дозировке от 1 до 2 мг на кг массы тела в сутки. Лечение продолжают в течение одной недели.
Интоксикационные явления приводят к ухудшению микроциркуляции во внутренних органах. Для коррекции нарушения используют внутривенное капельное вливание препаратов декстрана. Помимо этого, большое внимание уделяют устранению расстройств работы сердечно-сосудистой и дыхательной системы.
Развитие клинических проявлений приводит к выраженному дискомфорту пациента, а некоторые симптомы, например, лихорадка, могут стать причиной тяжелых последствий. В связи с этим, всем больным назначается симптоматическая терапия:
- жаропонижающие препараты (Парацетамол, литическая смесь);
- устранение судорожного синдрома возможно при использовании Диазепама, Фенобарбитала или Гексенала;
- при признаках делирия и бреда используют Аминазин, Дроперидол и другие антипсихотики.
Выбор конкретной тактики лечения в зависимости от конкретной формы болезни, имеющихся у пациента показаний и противопоказаний всегда производит только лечащий врач. Самолечение невозможно.
Возможности профилактики

Предупредить развитие болезни возможно при некоторых ее клинических формах. Профилактика заболевания может быть специфической и не специфической.
Специфическая защита связана с постановкой прививки от энцефалита. Подобная профилактика разработана в отношении клещевой формы патологии. Вакцинация против клещевого энцефалита проводится как в детском, так и во взрослом возрасте при наличии показаний. Постановка прививки требуется при планировании посещения эндемичных районов или работе на их территории. Вакцинация проводится по следующей схеме: вторая прививка проводится через один месяц после первой, а третья через один год. Подобное введение вакцины обеспечивает формирование иммунной защиты уже после второй прививки, что позволяет человеку избежать возникновения клещевого энцефалита. Ревакцинация проводится один раз в год. В отношении поражений мозга другой инфекционной природы, специфическая профилактика не разработана.
Неспецифическое предупреждение инфекции основывается на следовании рекомендациям докторов:
- Избегать людей, имеющих признаки инфекционной патологии, особенно при наличии признаков иммунодефицита.
- При наличии герпеса, цитомегаловирусной инфекции и других болезней инфекционной природы, необходимо своевременно обращаться за медицинской помощью и не отказываться от назначенного врачом лечения.
- Необходимо исключить факторы, приводящие к иммунодефицитным состояниям: недосыпание, хронический стресс, декомпенсированные болезни внутренних органов, чрезмерные физические нагрузки.
- При возникновении симптомов инфекционного поражения организма на фоне использования иммуносупрессивных препаратов (цитостатики, глюкокортикоиды) необходимо проконсультироваться с врачом по поводу отказа от подобной терапии.
Очень важно, при появлении любых признаков заболевания сразу обращаться за профессиональной помощью, так как энцефалит способен быстро прогрессировать, приводя к осложнениям. Особенно актуально это в отношении детей, у которых болезнь может привести к гибели на фоне отсутствия лечения в течение нескольких суток.
Прогноз для пациента
Важный вопрос для каждого больного человека – лечиться ли энцефалит? При своевременном начале лечения с использованием этиотропных и дезинтоксикационных средств, эффективность терапии высока. Как правило, симптомы болезни и изменения в головном мозге носят обратимый характер и полностью проходят в течение 2-3 недель. Остаточные проявления наблюдаются редко, так как структуры ЦНС сохраняют свою целостность.
При позднем обращении в медицинское учреждение и отсутствии комплексной терапии, болезнь может прогрессировать быстро, особенно в детском возрасте. В этом случае наблюдаются структурные изменения головного мозга с высоким риском развития отека, его дислокации в сторону большого затылочного отверстия и смертью пациента. После лечения у больного может оставаться неврологический дефицит в виде парезов, нарушений работы органов чувств, в том числе, кожной чувствительности, изменения в психической сфере.
11.3. Энцефалиты
- 11.3.1. Первичные энцефалиты 31.29 Кб
- 11.3.2. Вторичные энцефалиты 22.89 Кб
- 11.3.3. Подострые склерозирующие лейкоэнцефалиты (демиелинизирующие лейко - и панэнцефалиты) 7.24 Кб
- 11.3.4. Спонгиоформные энцефалопатии 1.98 Кб
- 11.3.5. Лечение энцефалитов 6.97 Кб
Энцефалит – воспаление головного мозга. В настоящее время энцефалитом называют воспалительные заболевания головного мозга инфекционного, инфекционно-аллергического, аллергического и токсического характера.
Классификация. Существует несколько классификаций энцефалитов, базирующихся на различных принципах. Основной является классификация, отражающая этиологический фактор, от которого зависят как клинические проявления, так и особенности течения энцефалита.
Энцефалитам, вызванным нейротропными вирусами, свойственны эпидемичность, контагиозность, сезонность и климатогеографические особенности распространения. По распространенности патологического процесса выделяют энцефалиты с преимущественным поражением белого вещества – лейкоэнцефалиты (группа подострых прогрессирующих лейкоэнцефалитов), энцефалиты с преобладанием поражения серого вещества – полиоэнцефалиты (острый полиомиелит, эпидемический летаргический энцефалит); энцефалиты с диффузным поражением нервных клеток и проводящих путей головного мозга – панэнцефалиты (клещевой, комариный, австралийский, американский энцефалиты). В зависимости от преимущественной локализации энцефалиты делят на полушарные, стволовые, мозжечковые, мезэнцефальные, диэнцефальные. Часто наряду с веществом головного мозга поражаются и некоторые отделы спинного мозга, в этих случаях говорят об энцефаломиелите. Энцефалиты могут быть диффузными и очаговыми, по характеру экссудата – гнойными и негнойными.
Патогенез. Пути проникновения вируса в организм различны. Чаще всего наблюдается гематогенный путь распространения. При комарином и клещевом энцефалитах вирус, попадая при укусе в кровеносные сосуды, поступает с током крови в различные органы, в том числе и мозг. В головном мозге наиболее ранимыми оказываются структуры на дне III желудочка, подкорковые узлы, кора большого мозга, клеточные образования в мозговом стволе и спинном мозге. Возможны также контактный, алиментарный, воздушно-капельный пути передачи инфекции от человека или от животного человеку.
КЛАССИФИКАЦИЯ ЭНЦЕФАЛИТОВ
I. Энцефалиты первичные (самостоятельные заболевания)
• Вирусные
Арбовирусные, сезонные, трансмиссивные:
– австралийский долины Муррея
Вирусные без четкой сезонности (полисезонные):
– энтеровирусные Коксаки и ЕСНО
– ретровирусные (первичный энцефалит при нейроСПИДе, HTLV-1 миелопатия и др.)
Вызванные неизвестным вирусом:
• Микробные и риккетсиозные
При сыпном тифе
Нейроборрелиозы (болезнь Лайма)
II. Энцефалиты вторичные
• Вирусные
При ветряной оспе
Паповавирусные (прогрессирующая мультифокальная лейкоэнцефалопатия), цитомегаловирусные и другие энцефалиты при нейроСПИДе
• Поствакцинальные (АКДС, оспенная, антирабическая вакцины)
• Микробные и риккетсиозные
III. Энцефалиты, вызванные медленными инфекциями
Подострый склерозирующий панэнцефалит
Прионные заболевания (болезнь Крейтцфельдта—Якоба, куру и др.)
Нейротропные вирусы имеют сродство (тропизм) к нервной ткани, что обеспечивается специфическими рецепторами структуры вируса. Клиническая картина заболевания, тяжесть и особенности его течения зависят от способности организма отвечать на воздействие инфекционного агента, а также от биологической природы вируса. Иммунный ответ зависит от многих факторов, в том числе от антигенных свойств вируса, генетически детерминированной силы иммунного ответа макроорганизма, его реактивности в данный момент. В этом ответе участвуют как клеточный (Т-клетки, естественные киллеры, макрофаги и т.д.), так и гуморальный иммунный ответ (плазматические антителообразующие клетки, система комплемента, антителозависимые цитотоксичные клетки, иммуноглобулины классов М, G, А и т.д.). Большое значение имеют цитокины, например интерфероны, продуцируемые иммунными клетками. Различные интерфероны являются как иммунорегуляторами, так и одними из наиболее эффективных факторов неспецифической противовирусной защиты, блокирующих репликацию вируса. Патогенез энцефалитов определяется, кроме непосредственного разрушения нейронов вирусом, токсическим действием, а также неспецифическими изменениями: поражением сосудистой стенки с повышением ее проницаемости, развитием отека, ликвородинамических и сосудистых нарушений.
Патоморфология. Гистологические изменения при энцефалитах не имеют специфического характера и могут встречаться при различных заболеваниях ЦНС. Они развиваются как универсальная реакция мозга на повреждающий агент, вне зависимости от его природы. Тем не менее церебральный ответ, вызываемый патологическим агентом, может варьировать с преобладанием той или иной реакции, что зависит от особенностей повреждающего фактора и состояния иммунной реактивности организма. Тканевые реакции при энцефалитах в острый период заболевания заключаются в явлениях резкого отека, геморрагии, пролиферации микроглии, иногда в виде узелков, дегенерации нейронов (тигролиз, атрофия, нейронофагия) и нервных волокон (демиелинизация, дегенерация, распад осевых цилиндров). Отмечается диффузная инфильтрация нервной ткани, особенно периваскулярных пространств, мононуклеарами, плазматическими клетками, полинуклеарами. Определяются изменения сосудистой стенки в виде пролиферативного эндартериита. В хронической стадии преобладают изменения дегенеративного характера, продуктивная глиальная реакция с образованием узелков или рубцов.
Клинические проявления. Симптоматика энцефалитов может быть различной в зависимости от возбудителя, локализации патологического процесса, течения заболевания. Однако имеются клинические симптомы, позволяющие поставить общий диагноз энцефалита. К ним относятся следующие.
1. Продромальный период, свойственный всем инфекционным заболеваниям, продолжается от нескольких часов до нескольких дней и проявляется повышением температуры, симптомами поражения верхних дыхательных путей или желудочно-кишечного тракта (синдром инфекционного заболевания).
2. Общемозговые симптомы: головная боль, обычно в области лба и глазниц, рвота, светобоязнь, эпилептические припадки. Нарушения сознания от легких степеней (вялость, сонливость) до комы. Возможны психическое возбуждение, психосенсорные расстройства.
3. Очаговые симптомы поражения головного мозга, зависящие от локализации патологического процесса и формы энцефалита. Они могут проявляться симптомами выпадения функций (парезы конечностей, афазия и др.) и раздражения коры больших полушарий (эпилептические припадки).
Кроме типичных вариантов энцефалита, часто встречаются асимптомные, абортивные, реже молниеносные формы. Асимптомные формы проявляются умеренной головной болью и лихорадкой неясного происхождения, нерезко выраженными преходящими эпизодами в виде диплопии, головокружения, парестезии и др. Изменения в цереброспинальной жидкости уточняют природу заболевания.
При абортивной форме неврологические признаки отсутствуют, заболевание проявляется симптомами острой респираторной или гастроинтестинальной инфекции. На фоне умеренной головной боли, небольшой температуры может появиться ригидность шейных мышц, что свидетельствует о необходимости люмбальной пункции.
Молниеносная форма заболевания длится от нескольких часов до нескольких дней и заканчивается летально. В этих случаях болезнь начинается с высокой температуры, интенсивной диффузной головной боли. Быстро наступает нарушение сознания, больные впадают в коматозное состояние. Выражена ригидность шейных мышц. Смерть наступает от бульбарных нарушений или вследствие сердечной недостаточности.
Диагностика. Наиболее важным и диагностически ценным является исследование цереброспинальной жидкости, в которой обнаруживают лимфоцитарный плеоцитоз от 20 до 100 клеток в 1 мкл, умеренное увеличение содержания белка. Жидкость вытекает под повышенным давлением. В крови отмечаются лейкоцитоз, повышение СОЭ. На ЭЭГ имеются диффузные неспецифические изменения, доминирует медленная активность (тета– и дельта-волны). При наличии эпилептических припадков регистрируется эпилептическая активность. При компьютерной и магнитно-резонансной томографии могут быть выявлены очаговые изменения различной плотности, возможна картина объемного процесса при геморрагических энцефалитах височной доли. При исследовании глазного дна иногда наблюдаются застойные диски зрительных нервов.
Этиологический диагноз основывается на наличии типичных клинических проявлений и на результатах бактериологических (вирусологических) и серологических исследований. Идентификация вируса может быть трудной, а иногда и невозможной. В некоторых случаях вирус можно выделить из цереброспинальной жидкости и других сред, более часто выявляют присутствие антигенов вируса и/или специфических антител с помощью серологических реакций: реакции нейтрализации (РН), реакции связывания комплемента (РСК), реакции торможения гемагглютинации (РТГА), иммуноферментными и радиоиммунными методами.
В эту группу относятся поражения центральной нервной системы, развивающиеся при острых инфекционных заболеваниях. У детей раннего возраста они чаще всего наблюдаются при так называемых экзематозных инфекциях — кори, ветряной оспе, краснухе. Поражение мозга при этих заболеваниях носит инфекционно-аллергический характер. Инфекционный агент, меняя иммуно-биологические свойства организма, служит пусковым моментом аллергической реакции. Роль механизмов аллергии потверждается патоморфологическими изменениями нервной системы, которые во многом сходны с таковыми при экспериментальном аллергическом энцефаломиелите. В острой стадии поражения центральной нервной системы наблюдается отек мозга, выраженное венозное полнокровие, затем диффузное поражение миелиновых волокон, пролиферация микроглии, фибриноидная дегенерация стенок сосудов. Очаги демиелинизации располагаются перивенозно. Макроглиальная пролиферация также носит периваскулярный характер. Осевые цилиндры остаются относительно сохранными. Нервные клетки страдают незначительно.
Об аллергической природе нарушений свидетельствуют также отсутствие продромальных явлений, возникновение неврологических симптомов в определенный период, а также частая их обратимость.
Приведенный патогенез параинфекционных энцефалитов является схематичным. Тонкие механизмы развития неврологических нарушений до последнего времени еще окончательно не выяснены.
Коревой энцефалит (энцефаломиелит). Коревой энцефалит (энцефаломиелит) может развиться у детей любого возраста как при тяжелой, так и при легкой форме кори. Это наиболее частые неврологические осложнения заболевания. Значительно реже в этих случаях наблюдают миелиты и полиневриты.

Помимо изменений, характерных для инфекционно-аллергических энцефалитов, в мозге детей, погибших от коревого энцефалита, находят множественные мелкие, иногда сливные, кровоизлияния. Они обычно развиваются при тромбозе синусов и вен, который часто осложняет течение коревого энцефалита. Изменения в спинном мозге при энцефаломиелитах аналогичны таковым в головном мозге. Иногда определяются очаги кровоизлияний в оболочках мозга.
Симптомы энцефалита наиболее часто развиваются остро в разгаре болезни, на 3—4-й день после появления сыпи. Однако описаны энцефалиты, возникающие за 3—10 дней до появления сыпи или в период реконвалесценции. На фоне нового подъема температуры возникают вялость, сонливость, возбуждение, нарушение сознания различной степени — от легкого затемнения до длительного глубокого бессознательного состояния или комы. Судороги — раннее проявление болезни. Они чаще носят генерализованный характер. Очаговая неврологическая симптоматика может быть различной: гемипарезы, тетрапарезы, мозжечковые расстройства, нарушение функции черепномозговых нервов — чаще II, III, VII пар. При вовлечении в процесс спинного мозга выявляются вялые нижние парапарезы, сочетающиеся с тазовыми расстройствами и нарушением трофики. Д. С. Футер (1965) выделяет несколько синдромов, наиболее часто наблюдающихся при коревом энцефалите: коматозный, энцефалит с судорожными явлениями, гемиплегическии, энцефаломиелитический и миелитический.
Прекоревые энцефалиты протекают обычно очень тяжело и оставляют выраженные неврологические нарушения. Предполагают, что при этой форме вирус кори непосредственно воздействует на нервную клетку, как при первичных энцефалитах.
Неврологические нарушения, возникающие в самом начале коревой инфекции на фоне общей интоксикации, проявляются вялостью, сонливостью, психомоторным возбуждением, нестойкими очаговыми симптомами, которые обусловлены дисциркуляторными нарушениями. Их следует рассматривать как энцефалическую реакцию или токсическую энцефалопатию.
Энцефалиты, развивающиеся на 3—4-й день после появления высыпаний, носят инфекционно-аллергический характер и оставляют значительные неврологические расстройства.
Поражения мозга, возникающие в период пигментации после нормализации температуры, в большинстве случаев протекает благоприятно. Н. И. Нисевич (1970) предполагает возможную роль в их этиологии вторичной инфекции. По мнению М. А. Дадиомовой и Р. А. Пратусевич (1974), эти формы скорее следует рассматривать как инфекционно-аллергические.
Изменения спинномозговой жидкости при коревом энцефалите (энцефаломиелите) обычно кратковременны, держатся всего несколько дней. Давление ликвора повышено. Количество клеток увеличено до 200—300 в 1 мкл, преимущественно лимфоциты, содержание белка нормальпо или немного повышено.
Следует отметить, что тяжесть энцефалита не всегда зависит от течения кори. Летальность при коревых энцефалитах достигает 25%. Тяжелым осложнением коревого энцефалита, часто приводящим к смерти, является тромбоз вен мозга и особенно синус-тромбоз. При полном выздоровлении после коревого энцефалита длительно держится астенический синдром. У многих больных остаются резидуальные неврологические симптомы: парезы, судорожные припадки, снижение памяти и уровня психического развития.
Лечение симптоматическое. Применяют препараты, снимающие отек мозга и понижающие внутричерепное давление. Учитывая значение аллергии в патогенезе коревого энцефалита, назначают десенсибилизирующую терапию (димедрол, пипольфен, тавегил, диазолин) в возрастных дозах. Применяют также гормоны (преднизолон, триамцинолон) по схеме, постепенно снижая дозу. При тяжелом течении внутривенно вводят гидрокортизон. Активно проводят мероприятия, направленные на нормализацию жизненно важных функций — кровообращения, дыхания. По показаниям назначают противосудорожную терапию. Для предупреждения и лечения пневмонии и септических тромбозор применяют антибиотики.
При судорогах или выраженном психомоторном беспокойстве используют лптпческие смеси, в состав которых могут быть включены 2,5% растворы аминазина и пипольфена, 1—4% раствор амидопирина, 50% раствор анальгина, 0,25 % раствор новокаина. Дозы препаратов определяют в зависимости от возраста больного. Литическую смесь нужно вводить внутримышечно 3—4 раза в сутки.
Для профилактики показано введение гамма-глобулина детям, имевшим контакт с больными, особенно детям со склонностью к аллергическим реакциям.
- Вернуться в оглавление раздела "Неврология."
Читайте также:


