Когда болит нервный узел
Многим людям известна неприятная боль, сжатие в груди. Но далеко не все знают, от чего проявляются симптоматика и как с ней бороться. Острая, тянущая боль между ребрами, гласит о появление воспаления солнечного сплетения. В будущем проблема может перерастать в заболевания.
Давайте разберем, что находится выше желудка, и почему так часто болит по центру, ребрами, спереди?
Солнечное сплетение – большой нервный узел в центре груди. Располагается в верхней части брюшной полости. Имея множество нервных окончаний – боли проявляются по разным причинам. Более того, нервные окончания солнечного сплетения передают сигналы по всему телу. Именно поэтому острая боль может выстрелить в любом месте, а центром ощущений окажется солнечное сплетение.
Для того чтобы разобраться, помочь решить проблему боли в животе, между ребрами, посередине – надо выяснить источник ее проявления.
В данной статье мы расскажем вам:
- Каков характер болей?
- Какие причины проявления боли в сплетение ребер?
- Заболевания, как вытекающие.
- Что лечить и к кому обращаться?
Для вас мы предоставим подробные рекомендации от ведущих врачей неврологов. Они помогут справиться и сделать профилактику, если у вас болит под ребрами, посередине, в ямочке.
Характер болей
Перед тем как обозначить характеристику болевых ощущений, надо выяснить:
- В какое время суток она возникает?
- Где именно болит и как?
- Что делали перед тем, как возникла боль под диафрагмой, посередине?
- Были ли травмы или есть постоянные острые заболевания?
Теперь пройдемся по каждому из пунктов.
- Боли между ребрами внизу – негодование солнечного сплетения. Они могут настать вас в любое время суток. По статистике, боли наступают под вечер или во время сна.
Почему так происходит?
За день мы совершаем большое количество действий. Работа, дети, быт – забирают силы и РЕЖИМ. Сбитый режим питания, сна, неправильные нагрузки на возможных тренировках – все это является звоночками, что вскоре организм даст сбой. К режиму присоединяется неправильное питание – именно оно, чаще всего, приводит людей к острым болям. Жирная, жаренная, тяжелая, острая пища на ужин - воспаляет всю систему пищеварения. Как результат – болит между ребрами, посередине, спереди при сжатии.
- Характер болей зависит от заболеваний, которые повлекли сбои работы солнечного сплетения. Чаще всего проявляются как: резкие, давящие, острые, жгучие, тянущие.
Делятся на: хронические и постоянные/ локальные и спазмирующие. Хронические боли – постоянные, сильные и не проходят самостоятельно. Они перерастают в тяжелые заболевания пищеварительной системы, и могут повлечь проблемы с сердцем.
- Надо выяснить, вспомнить, обозначить, что вы делали перед проявлением недугов.
Тяжелые вечерние тренировки. Для многих не секрет, что тренировки в зале с утяжелением – бывают причинами мышечных травм. Но, тренируясь после работы, таская тяжелые штанги и упорно приседая после 21.00 – напрягаются не только структуры мышц, но и нервные окончания. Как результат – сбой в системах организма, проблемы со сном, общий сбитый режим дня, жжение под ребрами, в центре, невозможность уснуть.
Питание на ночь. Представьте, ваш организм уже готов ко сну, вся его работы замедляется, метаболизм собирается уйти на покой. А вы предлагаете ему кусок жирной свинины с жареной картошкой. После идете спать. А все системы пытаются переварить съеденное. В результате – пища застаивается, желудочный сок не справляется с объемами. Пищеварение находится, уже не в рабочем напряжение, а в нервном. При таких действиях возникает жжение, острота, печение, спазмы, боль чуть выше желудка.
Стресс – стресс причина всех наших заболеваний. Из-за него, тело находится в постоянном напряжении. Боли могут появиться где угодно, совершенно разного характера. Привести вас в слабость, эмоциональный упадок сил, заболеваниям неврологии, пищеварения, сердца.
- Травмы, хронические заболевания. Одна из самых распространённых причин в области солнечного сплетения. Получив удар между ребер, самый большой нервный узел – резко воспалится и даст ответ, как острые, сильные боли. Удар, который нанесли с большим усилием – вызовет тошноту, жжение, головокружение. В случаи таких действий, надо помочь пострадавшему выпрямиться, а еще лучше уложить его на спину в ровном положении.
Основные причины болей в солнечном сплетении
Специалисты разделяют две категории видов болей в солнечном сплетении.
Первый вид – причины, вызванные вследствие травм. Поражение самого сплетения от физических воздействий.
Второй вид – заболевания. Органы, которые имеют сбой в функционале вашего организма, могут отражать боль на солнечное сплетение.
Факторы/ причины возникновения:
- Курение, алкоголь – в больших количествах.
- Чрезвычайная физическая нагрузка.
- Хронические, острые заболевания органов.
- Неправильное питание.
- Малоактивный образ жизни.
- Постоянные стрессы.
- Травмы физического и психологического характера.
- Не стоит забывать, что солнечное сплетение – это огромный клубок нервов, а нервная система играет одну из самых важных ролей в сбалансированном функционирование всех систем.
Боли в солнечном сплетении, как причина различных заболеваний
Солнечное сплетение является центром нашего тела. Оно располагается под диафрагмой в середине. Рядом с ним находятся: органы дыхания, маленький круг кровообращения, органы пищеварения. Любое, острое заболевание хоть одной из систем - приведет к поражению солнечного сплетения, в том числе.
Мы рекомендуем, прежде всего, обращаться к профессиональным врачам. Поскольку только они, с помощью медицинской техники, специальных анализов – могут выяснить причину и назначить индивидуальное лечение.
Мы же узнали ТОП-5 самых частых заболеваний, которые могут вызвать боли в солнечном сплетении.
- Неврит – прямой недуг солнечного сплетения. При неврите происходит процесс воспаления нервных окончаний. Боль проявится независимо от времени суток.
Характеристика боли: острая, внезапная/ резкая, усиливаются при смене положения. Чувствуется в брюшной полости, отдает в желудок, поясницу и бока.
Факторы, которые повлияли на возникновение: жесткие спортивные тренировки, инфекции, травмы, стресс, малоподвижный образ жизни.
Что делать: первое, что можно предпринять – принять позу эмбриона. Далее следует обратиться к врачу, которые назначит медикаментозное лечение, после проверки всех органов.
- Солярит – поражение большинства нервных окончаний, узлов нервной системы, которые находятся около солнечного сплетения. Боли возникнут в виде приступов и спазмов.
Характеристика: тупая, тянущая боль в области живота, между ребрами посредине.
Симптомы проявляются и сохранятся длительный период, если не приступить к лечению.
Факторы: хронические заболевания пищеварительной системы, язвы.
Что делать: Врачи назначают лечение, которое устранит, заранее известный очаг раздражения с помощью противовоспалительных препаратов.
- Панкреатит – болезнь поджелудочной железы. Она находится рядом с солнечным сплетением, что приводит спазмирующие боли.
Характеристики болей: точечный, режущий характер, тошнота, рвота, спазмами, диареей.
Факторы: неправильное питание, сбитый режим дня, частый прием алкоголя.
Что делать: Панкреатит является одним из самых опасных заболеваний. Лечение должно происходить моментально. Назначается диета, и медикаменты.
- Гастрит – хроническая и острая болезнь стеночек желудка. Он есть практически у каждого третьего человека на земле. Проявляется в раннем возрасте у детей.
Характеристика боли: жжение, появление боли после еды, покалывание.
Факторы: неправильное питание, прием жирных и острых продуктов, вредные привычки, плохие условия работы, длительный прием медикаментов.
Что делать: обратиться к врачу, сесть на диету, которая будет включать себя легкую, щадящую пищу. Придерживаться рекомендациям врача, заняться спортом.
- ДПК – заболевание двенадцатиперстной кишки. Проявляется в виде слабости, усталости, приступах рвоты.
Характеристика боли: тянущая, ноющая боль в районе желудка. Возникает чаще всего ночью. Не проявляется в постоянной форме.
Факторы: подхват инфекции, голодовка, жесткие диеты.
Что делать: врачи назначают общее УЗИ, УЗИ солнечного сплетения, противовоспалительные препарата, сбалансированную диету.
При болях в области солнечного сплетения, прежде всего, надо выяснить источник. Конечно же делать это с помощью специалистов. Зная, откуда возникла боль – вам помогут решить данную проблему. Лечением таких заболеваний занимаются: неврологи, гастроэнтерологи, терапевты.
Не стоит впадать в панику, но задуматься и переосмыслить свое питание, подключить физическую нагрузку – необходимо. Ведь только гармоничная работа органов приведет вас к долголетию и счастью.
После Алеппо Турция больше не грозит войной России

Видео переброски в Донбасс военных США нашли в телефоне уничтоженного под Горловкой медика ВСУ
Советы людям с отрицательным резус-фактором

Озвучен прогноз о массовом уничтожении ополченцев после возвращения Донбасса на Украину

Погребинский назвал единственный возможный вариант войны РФ с Украиной и разгрома ВСУ

Боевые самолеты ВВС США совершили акт устрашения в небе над Черным морем
-
Введите свой электронный адрес, после чего выберите любой удобный способ оплаты годовой подписки


В чем причина того, что болят мышцы и кости без температуры?
Ответ на этот вопрос интересует многих людей, страдающих вегето-сосудистой дистонией (ВСД), а точнее – различными невротическими расстройствами, например, тревожно-фобическим или ипохондрическим.
Психогенные симптомы генерализованных болей в теле включают в себя:
Указанные симптомы могут быть привязаны к какой-либо одной зоне, например, ногам, или являть себя по всему организму. При локализации болей в одной области возможно смещение болевых ощущений (то руки болят, то ноги, то спина).
Перечисленные признаки психогенных болевых ощущений могут приходить все одновременно или поодиночке.
Боль может возникать лишь время от времени или быть перманентной. Интенсивность болевого синдрома может смещаться от легкого до тяжелого (иногда требуется прием болеутоляющих средств).
Интенсивность боли и частота ее возникновения меняется час от часа, день ото дня, месяц от месяца…
Причины нервных болей в теле
В состоянии хронической тревоги мышцы могут поддерживать повышенный тонус постоянно. Безусловно, они не способны справляться с такой нагрузкой и начинают болеть.
В стрессе мы часто начинаем двигаться немного не так, как привыкли. Мы принимаем какие-то неудобные позы. И сами не замечаем этого. Постоянно находимся на ногах или, напротив, неподвижно сидим, съежившись на неудобном стуле. Подобное поведение приводит к тому, что мышцы и кости начинают болеть просто в силу того, что на них была оказана неправильная длительная нагрузка.
Многочисленные исследования показали, что в состоянии эмоционального стресса у человека может усиливаться перцепция боли. То есть тот болевой стимул, который на самом деле является незначительным и в спокойном состоянии вообще бы не был замечен, на фоне стресса детектируется организмом очень ярко.
Состоянии тревоги часто сопровождается усиленной потливостью и частыми мочеиспусканиями, которые приводят к потере организмом жидкости. Обезвоживание может являться одной из причин усиления мышечных болей. Отчетливо это заметно в жару, когда многие невротики особенно часто испытывают болевые ощущения в теле без видимой на то причины.
Это, пожалуй, — основная причина развития болей по всему телу. Вы сосредоточены на своих ощущениях. И ощущения являют себя все ярче и ярче. Вы сосредотачиваетесь все больше и больше. И боль отвечает вам тем же – становится все сильнее и сильнее.
Лечение болей в теле, возникших на нервной почве
Кардинальный способ избавления от болей по всему телу – это устранение хронической тревожности как таковой. Процесс этот длительный и сложный. Поэтому для облегчения болей в теле можно применять симптоматические методы лечения, которые не смогут вырвать корень проблемы– хроническую тревогу, — но ослабят болевой синдром.
Это самый важный метод устранения болей по всему телу.

Невралгия ушного узла характеризуется развитием жгучей боли в области уха, из-за чего пациенты часто путают неврологическое заболевание с отитом.
Размытая клиническая картина приводит к неправильно поставленному диагнозу. В результате длительность лечения увеличивается и патология начинает прогрессировать. В такой ситуации могут возникнуть осложнения, которые приведут к ухудшению общего состояния пациента.
В этой статье расскажем о причинах возникновения, симптомах, диагностике и лечении невралгии ушного нерва (узла).
Что это такое?

Невралгия ушного узла — это раздражение нервных корешков ушного ганглия, который сформирован из вегетативных и чувствительных нейронов.
Эта система несет ответственность за правильную работу слюнных желез, регулирует восприимчивость слухового прохода.
Кроме того, ушной узел отвечает за чувствительность кожи между виском и нижней челюстью. Поэтому при его повреждении отмечается появление резкой боли, повышенного слюноотделения и заложенность уха.
Патологический процесс носит несколько названий: ганглионит нервного узла или невралгия уха. Ушной узел относится к нижнечелюстной ветви тройничного нерва, поэтому при его поражении существует риск развития тригеминальной невралгии.
Этиология
Невралгия узла уха часто развивается по причине инфекционно-воспалительного процесса в организме. Патогенные микроорганизмы распространяются по телу вместе с циркулирующей кровью, поэтому с легкостью попадают в область центральной нервной системы.
Инфекция черепно-мозговых нервов приводит к раздражению мелких корешков, формирующих ушной узел. В результате нервные волокна отекают и начинают сильно болеть.
Другими причинами развития заболевания служат:
В редких случаях развивается вторичное воспаление ушного нерва. Такая ситуация характерна для системных заболеваний: пневмонии, патологий мочеполовой системы, сепсиса. При этом невралгия возникает в качестве симптома и указывает на развитие другой болезни.
У пациентов с сахарным диабетом поражение ушного узла может развиться на фоне диабетической полинейропатии.
Риск развития невралгии повышается в следующих случаях:
- у пациентов пожилого возраста;
- на фоне психических расстройств;
- гипо- и авитаминоз витаминов B;
- хронические стрессы, усталость;
- длительное переохлаждение;
- нарушение метаболизма: сахарный диабет, поражение щитовидной железы, эндокринные заболевания, подагра;
- наличие глистов;
- длительное голодание, анорексия, булимия;
- желудочно-кишечные патологии, характеризующиеся нарушением всасывания питательных компонентов;
- синуситы хронической формы;
- гнойно-воспалительные образования в ротовой полости: флегмоны, абсцессы, пульпит, гингивит;
- остеомиелит костей черепа;
- инфекционные патологии, сопровождающиеся интоксикацией организма: ботулизм, туберкулез, сифилис;
- аутоиммунные заболевания;
- сильные аллергические реакции.
Клиническая картина: симптомы и проявления

Невралгия ушного узла проявляется в виде острого болевого синдрома, который может отдавать в нижнюю челюсть. Нередко отмечается боль вокруг ушной раковины.
В такой ситуации дискомфорт ощущается на всей височной области. Припухлость лимфатических узлов за ухом появляется при развитии инфекционного процесса.
Боль усиливается во время движений или при воздействии определенных факторов: перепада температуры, употреблении горячей или холодной пищи. Также интенсивность симптома возрастает во время эмоционального потрясения или стресса.
Нарушение психологического состояния приводит к появлению кратковременных покалываний. В зависимости от уровня стресса болезненные колики в ухе могут длиться от 3-4 минут до 1 часа.
Наибольшее количество чувствительных нейронов сосредоточено на барабанной перепонке. Тонкая ткань пребывает в постоянном движении во время улавливания звуковых колебаний, что приводит к развитию постоянной боли.
Синдром усиливается при влажной погоде, когда происходит изменения в атмосферном давлении. Воздух начинает давить на перепонку, что приводит к повышению интенсивности болевого симптома.
Приступы появляются внезапно, об их приближении предупреждает заложенность уха. Боль периодически усиливается и стихает. Во время приступа увеличивается выработка слюны, особенно при улавливании громкого шума.
Приступы резко прекращаются вместе с ощущением заложенности слухового прохода и избыточным слюноотделением.

Больные жалуются на приступообразные жгучие боли, которые ощущаются спереди от наружного слухового прохода.
В зависимости от индивидуального строения нервной системы боль может отдавать в подбородок, область нижней челюсти, зубы. Помимо иррадиации боли больной ощущает, что ухо заложило и стало выделяться больше слюны.
Спровоцировать приступ может сквозняк, жевательные движения или прикосновение к области между височно-нижнечелюстным суставом и наружным слуховым каналом. Последнее ощущение характерно для невралгии, развивающейся на фоне воспалительного процесса: ангине, синусите, пульпите.
- симптомах и диагностике невралгии тройничного нерва;
- способах лечения заболевания;
- воспалении носоресничного и ушно-височного нерва.
Как происходит диагностика?
Когда начинает болеть ухо или зуб, пациент обращается за помощью к ЛОР-врачу или стоматологу. Если первоначальный осмотр не дал результата, то больного перенаправляют к неврологу при подозрении на невралгию тройничного нерва.
Врач устанавливает диагноз на основании жалоб пациента, физического осмотра и проведения нескольких инструментальных исследований.
Невролог устанавливает предварительный диагноз с помощью пальпации. Врач надавливает на болевые точки и наблюдает за реакцией пациента.
Специалист проверяет наличие болезненности при осмотре склеромоторных точек на:
- подбородочном;
- ушно-височном;
- нижнечелюстном нерве;
- точке Рише — это область, где нервный узел присоединяется к нижнечелюстной ветви тройничного нерва.
При сложной ситуации на фоне нескольких инфекционных процессов дифференциальную диагностику дополняют блокадой ушного ганглия. Процедуру выполняют с помощью инъекций обезболивающими препаратами: Новокаином и Лидокаином.
Осмотр ротовой полости стоматологом необходим для исключения гнойно-воспалительного заболевания на слизистых оболочках и зубах. Болезнь может привести к раздражению нервов внутри пульпы. Кроме того, гной с патогенными бактериями по циркулирующей крови может перебраться на нервные волокна ушного ганглия. Поэтому для исключения такой причины патологического процесса необходима помощь стоматолога.
Ультразвуковое исследование — это неинвазивный метод диагностики, который позволяет оценить состояние слюнных желез. Из 3 пар выделяют околоушную, как самую большую по размеру. Ее протоки могут закупориться вследствие воспаления или инфекции. В такой ситуации отек может привести к застою секрета и раздражению нервных корешков ушного узла.
Отоларинголог проводит несколько обследований:
-
Аудиометрию. Процедура позволяет установить остроту слуха. Благодаря данному исследованию можно определить степень тяжести патологического процесса, задевает ли он слуховой нерв.

Фарингоскопию. Врач осматривает зев и глотку, оценивает состояние миндалин и мелких лимфоузлов на предмет воспаления.
Если причиной невралгии является инфекционное или вирусное заболевание горла, то фарингоскопия может подтвердить его наличие.
Последний может являться причиной развития невралгии. Если его устранить, то раздражение нервных корешков пройдет самостоятельно.
Симптоматическая картина невралгии ушного узла проводится с:
- воспалением евстахиевой трубы;
- невралгией тройничного нерва;
- эпидемическим паротитом;
- воспалением уха;
- злокачественными новообразованиями в височной доле;
- кистами и образованием камней в околоушной железе.

Наиболее часто невралгию путают с отеком среднего уха. Чтобы правильно диагностировать патологию, важно изучить отличительные признаки воспаления среднего уха:
- повышение температуры;
- лихорадка;
- мышечная слабость;
- болевой синдром усиливается при открытии рта;
- из слухового прохода выделяется гной.
При невралгии ушного узла не наблюдается ноющей боли на фоне высокой температуры. Пациент ощущает только боль в ухе, не сопровождающуюся слабостью и лихорадкой. Боль носит острый характер, появляется периодически. Симптомы отита не усиливаются при приеме горячей или холодной пищи.
Способы лечения
При невралгии проводится лекарственная терапия, направленная на обезболивание раздраженных нервов и на устранение причины патологии. Медикаменты не должны допускать рецидива заболевания.
Положительная динамика лечения наблюдается при увеличении временного промежутка между приступами боли.
Для обезболивания используются ганглиоблокирующие препараты:
- Ганглерон;
- Пентамин;
- Пирроксан;
- Пирилен.

Улучшают терапевтический эффект спазмолитические препараты: Но-Шпа, гидрохлорид папаверина, Галидор. Они помогают предотвратить мышечный спазм, в процессе которого усиливается давление на пораженные нервные корешки.
В результате длительность и интенсивность боли усиливается в 2-3 раза. Снятия спазма мышц слуховой трубы позволяет снизить интенсивность болевого синдрома.
Для нормализации психоэмоционального состояния назначают седативные средства: экстракт валерианы, Фитоседан, Персен-Форте. Чтобы пациент мог уснуть, выписывают снотворные средства: Зопиклон, Феназепам. Барбитураты принимать запрещено в связи с большим количеством побочных эффектов.
Для восстановления функциональной активности нервных волокон пациент должен принимать витамины группы B. БАДы вводятся внутривенно или назначаются для перорального применения.
В некоторых случаях проводится электрофорез, в ходе которого в ушной узел с помощью переменного тока вводятся тиамин и новокаин. Процедура помогает быстро избавиться от болевого синдрома и восстановить нормальную активность нервных корешков.
При выраженном слюноотделении принимается Платифиллин, нормализующий секрецию околоушной железы. Антигистаминные препараты позволяют избавиться от отеков.
Помимо медикаментозной терапии проводится комплекс физиотерапевтических процедур:

Процедуры позволяют активизировать обменные процессы, ускоряют процесс заживления нервной ткани.
Существует высокий риск рецидива патологии. Чтобы избежать повторного заболевания, нужно своевременно лечить зубы, болезни ЛОР-органов, контролировать уровень глюкозы в крови.
При сильных приступах боли применяются медикаментозные блокады, которые основаны на введении препарата в область пораженного нерва. В некоторых случаях процедура проводится в рамках дифференциальной диагностики: при отите лекарства не оказывают обезболивающий эффект. В качестве болеутоляющего средства вводят раствор Новокаина, который позволяет избавиться от болевого синдрома на 2-3 дня.
Медикаментозная блокада проводится при неэффективности лечения таблетированными анальгетиками. Данная методика не может заменить лечение противовоспалительными препаратами.
При обширном поражении ушного ганглия, сопровождающегося сильной болью, воспалением и нарушением нервной проводимости, назначают проведение операции.
Хирургическое вмешательство проводится при низкой эффективности медикаментозной блокады и терапии препаратами. В ходе операции удаляют тройничный нерв или ушной ганглий.
Возможные последствия и осложнения

При отсутствии лечения возможно развитие осложнений:
- трофические нарушения питания кожи лица;
- снижение остроты слуха;
- уменьшение чувствительности кожи вокруг уха и части лица;
- некорректная работа слюнных желез;
- депрессивное состояние и другие нарушения психоэмоционального контроля.
Прогноз и меры профилактики
При правильном лечении появляется благоприятный прогноз на выздоровление. При этом полностью восстанавливается слух и чувствительность тканей, нормализуется нервная проводимость в ушном ганглии.
Для предупреждения рецидива патологии необходимо изменить свой образ жизни:
- регулярно заниматься спортом;
- отказаться от вредных привычек;
- сбалансировать рацион;
- часто бывать на свежем воздухе.
С помощью комплекса диагностических процедур врач поможет установить причину раздражения нервных корешков. Лечение проводится с помощью медикаментозной блокады и назначения пероральных препаратов. Медикаменты помогают избавиться от боли и воспаления. При неэффективности лекарственной терапии проводят операцию для удаления пораженных нервов.
Ганглионеврит — воспалительное поражение нервного узла (ганглия) с вовлечением в воспалительный процесс связанных с ним нервных стволов. Клиническая картина ганглионеврита складывается из выраженного болевого синдрома, расстройств чувствительности, вазомоторных, нейротрофических и вегето-висцеральных нарушений. Она имеет свои особенности в зависимости от локализации ганглионеврита. Диагностируется ганглионеврит преимущественно на основании характерных клинических изменений. Дополнительные методы обследования (рентгенография, МРТ, КТ, МСКТ, УЗИ) применяются с целью дифференциальной диагностики ганглионеврита. Лечится ганглионеврит в основном консервативными способами. При их неэффективности и выраженном болевом синдроме показано оперативное удаление пораженного ганглия (симпатэктомия).
МКБ-10
- Причины ганглионеврита
- Симптомы ганглионеврита
- Шейный ганглионеврит
- Грудной, поясничный и крестцовый ганглионеврит
- Другие формы
- Диагностика
- Лечение ганглионеврита
- Цены на лечение
Общие сведения
Изолированное воспалительное поражение одного симпатического узла в неврологии носит название ганглионит. Если патологический процесс затрагивает соседствующие с симпатическим узлом периферические нервы, то такое заболевание называется ганглионеврит. При сочетанном поражении симпатических узлов и спинномозговых нервов заболевание верифицируют как ганглиорадикулит. Кроме того, выделяют полиганглионит (трунцит) — воспаление сразу нескольких симпатических ганглиев. О ганглионеврите говорят также и в отношении воспаления нервных узлов, в состав которых входят нервные волокна различного типа: симпатические, парасимпатические, чувствительные. Из них наиболее часто встречаются ганглионеврит коленчатого узла и ганглионит крылонебного узла.

Причины ганглионеврита
Как правило, ганглионеврит развивается в результате инфекционного процесса. Причиной его возникновения могут быть:
- острые инфекции (корь, дифтерия, грипп, рожа, дизентерия, ангина, скарлатина, сепсис)
- хронические инфекционные заболевания (ревматизм, сифилис, туберкулез, бруцеллез).
- хронические воспалительные заболевания: например, причиной ганглионеврита крылонебного узла может быть осложненный кариес зубов, а причиной крестцового ганглионита — аднексит, сальпингит, оофорит, у мужчин — простатит.
- в более редких случаях ганглионеврит имеет токсическую природу или обусловлен опухолью (ганглионевромой или вторичной метастатическим процессом).
Способствовать возникновению ганглионеврита могут: переохлаждение, переутомление, стресс, злоупотребление алкоголем, хирургические вмешательства в расположенных рядом с ганглиями анатомических областях и пр.
Симптомы ганглионеврита
Основным клиническим признаком ганглионеврита является выраженный болевой синдром. Характерна жгучая боль распространенного типа, которая может сопровождаться чувством пульсации или распирания. Пациенты с ганглионевритом не могут точно указать локализацию боли из-за ее диффузного характера. В некоторых случаях при ганглионеврите отмечается распространение болевых ощущений на всю половину тела или на противоположную сторону. Отличительной чертой боли при ганглионеврите является отсутствие ее усиления при движении. Большинство пациентов указывают на то, что усиление болевого синдрома может возникать у них в связи с приемом пищи, при изменениях погоды, эмоциональном перенапряжении и т. п.
Наряду с болевым синдромом ганглионеврит проявляется различными нарушениями чувствительности. Это может быть понижение чувствительности (гипестезия), повышение чувствительности (гиперестезия) и парестезии — дискомфортные ощущения в виде онемения, чувства ползания мурашек, покалывания и пр. Ганглионеврит также сопровождается нейротрофическими и вазомоторными расстройствами, выраженными в зоне иннервации пораженного ганглия и нервов. Длительно протекающий ганглионеврит зачастую сопровождается повышенной эмоциональной лабильностью пациента и нарушением сна; возможно развитие астении, ипохондрического синдрома, неврастении.
В зависимости от группы пораженных симпатических ганглиев ганглионеврит классифицируют на шейный, грудной, поясничный и крестцовый. Шейный ганглионеврит в свою очередь разделяется на верхнешейный, нижнешейный и звездчатый.
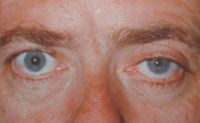
Ганглионеврит верхнего шейного узла характеризуется синдромом Горнера: птоз, миоз и энофтальм. При раздражении этого ганглия развивается синдром Пурфюр дю Пти (расширение глазной щели, мидриаз и экзофтальм), происходит стимулирующее воздействие на щитовидную железу, ведущее к возникновению гипертиреоза. Секреторные и вазомоторные нарушения верхнешейного ганглионеврита проявляются гипергидрозом и покраснением соответствующей половины лица, понижением внутриглазного давления.
Изменения чувствительности при шейном ганглионеврите отмечаются выше 2-го ребра. Возможен парез гортани, сопровождающийся осиплостью голоса. В случаях, когда ганглионеврит верхнего шейного узла сопровождается резко выраженным болевым синдромом, затрагивающим область зубов, пациенты нередко безуспешно лечатся у стоматолога и даже проходят через ошибочное удаление зубов.
Ганглионеврит нижнего шейного узла сопровождается распространением расстройств чувствительности до 6-го ребра. Эти нарушения захватывают и руку, оставляя интактной лишь внутреннюю ее поверхность. В руке отмечается снижение мышечного тонуса, цианотичная окраска кожи (диффузная или только кончиков пальцев). Снижены корнеальный, конъюнктивальный, челюстной, глоточный и карпо-радиальный рефлексы. При нижнешейном ганглионеврите возможно опущение ушной раковины на стороне пораженного узла.
Ганглеоневрит верхних грудных симпатических узлов проявляется не только нарушениями чувствительности и болевым синдромом, а и вегето-висцеральными расстройствами. Возможны боли в области сердца, затруднение дыхания, тахикардия.
Ганглионеврит нижних грудных и поясничных симпатических узлов характеризуется болью, чувствительными расстройствами, сосудистыми и трофическими нарушениями нижней части туловища и нижних конечностей. При вовлечении в воспалительный процесс седалищного нерва боли иррадиируют в соответствующее бедро с характерной клиникой нейропатии седалищного нерва. Вегето-висцеральные нарушения проявляются со стороны органов брюшной полости. Крестцовый ганглионеврит может сопровождаться зудом наружных половых органов и дизурическими нарушениями. У женщин возможны нарушения менструального цикла, ациклические маточные кровотечения.
Ганглионеврит крылонебного узла сопровождается клиникой невралгии тройничного нерва в области орбиты, носа и верхней челюсти (зона иннервации II ветви), гиперемией половины лица, слезотечением из глаза на пораженной стороне и обильным отделяемым из носа на той же стороне. Ганглионеврит коленчатого узла характеризуется приступообразной болью в ухе, которая часто иррадиирует в затылок, лицо и шею. На стороне поражения возможно развитие неврита лицевого нерва с парезом мимической мускулатуры.
Диагностика
Диагностируется ганглионеврит преимущественно на основании клинической картины, выявленных при осмотре пациента признаков вазомоторных и нейротрофических нарушений, обнаруженных при исследовании неврологического статуса расстройств чувствительности. Зачастую при грудном и крестцовом ганглионеврите пациенты проходят длительное лечение по поводу соматических заболеваний, например, у кардиолога по поводу кардиалгии, у гастроэнтеролога в связи с нарушением секреторной и моторной функции желудка или кишечника, у гинеколога по поводу упорных тазовых болей. В таких случаях особенности болевого синдрома, его хронический и упорный характер должны быть поводом для консультации пациента у невролога.
Дифференциальную диагностику ганглионеврита проводят с фуникулярным миелозом, опухолями спинного мозга, сирингомиелией, неврозами, нарушение спинномозгового кровообращения. С целью исключения этих заболеваний при диагностике ганглионеврита может проводится рентгенография позвоночника, КТ и МРТ позвоночника, электромиография. Для выявления сопутствующих ганглионевриту воспалительных изменений со стороны соматических органов назначается МСКТ или УЗИ органов брюшной полости, гинекологическое УЗИ, УЗИ простаты и пр. обследования.
Лечение ганглионеврита
С целью купирования болевого синдрома при ганглионеврите назначают анальгетики. При выраженных болях пациентам с ганглионевритом проводят внутривенные введения новокаина или паравертебральные блокады с новокаином на уровне поражения. В зависимости от этиологии ганглионеврита назначают терапию, направленную против инфекционного процесса. При вирусном характере ганглионеврита применяют противовирусные препараты и гамма-глобулин, при бактериальном — антибиотики.
Если ганглионеврит сопровождается повышением активности симпатической нервной системы, то в его лечение по показаниям включают ганглиоблокаторы, холинолитики, спазмолитики и нейролептики. Возможно назначение антигистаминных препаратов, поскольку они также обладают холинолитическим эффектом. Если ганглионеврит протекает с понижением активности симпатической системы, то его лечение дополняют холиномиметическими препаратами, глюконатом и хлоридом кальция.
В комплексной терапии ганглионеврита активно применяются физиотерапевтические процедуры: эритемные дозы УФО, электрофорез ганглефена, амидопирина, новокаина, йодида калия на область воспаленных ганглиев, диадинамотерапию (ДДТ), общие радоновые ванны, грязевые аппликации.
Ганглионеврит со стойким болевым синдромом, не купирующимся комплексным консервативным лечением, является показанием для проведения симпатэктомии — хирургического удаления пораженного симпатического ганглия. В зависимости от вида ганглионеврита проводится шейная и грудная симпатэктомия, поясничная симпатэктомия. При грудном ганглионеврите возможно проведения торакоскопической симпатэктомии, при поясничном ганглионеврите — лапароскопической. Применение таких эндоскопических методов симпатэктомии является наименее инвазивным способом хирургического лечения ганглионеврита.
Читайте также:



