Лекарства снижающие тремор при болезни паркинсона

Болезнь Паркинсона – распространенная нейродистрофическая патология, занимающая второе по частоте место после старческого психоза Альцгеймера. Заболевание встречается у пожилых людей, но в отдельных случаях наблюдаются ювенильные формы (развитие признаков Паркинсона у подростков и молодых людей). Диагностика базируется на клинической картине, тремор при болезни Паркинсона включен в триаду характерных признаков. Точный диагноз позволяет назначить пациенту своевременное лечение, это дает возможность максимально отодвинуть период полной зависимости от окружающих в связи с неподвижностью.

Дрожание как важный клинический симптом
Болезнь Паркинсона может характеризоваться различными формами. Специалисты выделяют следующие варианты заболевания:
- акинетико-ригидная форма;
- дрожательная;
- смешанная.
Возможен Паркинсон без тремора, когда проявлениями патологического состояния становятся гипокинезия (снижение двигательной активности) и ригидность (повышенный тонус и напряжение мышц). Такая форма наиболее неблагоприятна по прогнозу, так как несмотря на отсутствие вибрации, у пациента развивается обездвиженность и снижение умственных способностей.
Дрожательная и смешанная формы характеризуются дрожанием верхних и нижних конечностей, нижней челюсти, головы, голосовых связок. Тремор рук болезнь Паркинсона характеризует как проявление дрожательной или акинетико-ригидной формы. В ходе прогрессирования заболевания дрожание также усиливается, что еще больше затрудняет целенаправленные движения. На конечных стадиях болезни ригидность и тремор рук при Паркинсоне делают невозможным самообслуживание и передвижение.

Виды тремора при Паркинсоне
Для болезни характерны следующие разновидности дрожания:
- Тремор покоя частотой от 3 до 6 Герц в сочетании с тремором при движении такой же частоты.
- Дрожь покоя в сочетании с тремором движения более высокой частоты (от 6 до 9 Герц).
- Изолированное подрагивание конечностей в покое;
- Изолированный постуральный тремор движения.
Сочетание дрожания с замедленностью движений и повышением мышечного тонуса составляет характерную клиническую куртину болезни Паркинсона. Отсутствие сложностей с пластичностью движений и мышечным напряжением делает необходимым проведение дополнительных методов исследования с использованием специфических маркеров и нейровизуализации. Эссенциальный тремор и болезнь Паркинсона в дрожательной форме требуют проведения дифференциальной диагностики, так как эти заболевания имеют похожую клиническую картину.
Тремор при других заболеваниях головного мозга
Дрожание конечностей, головы, языка, век нижней челюсти может встречаться не только при болезни Паркинсона, но и при других заболеваниях нервной системы. Гипердиагностика Паркинсона связана с выявлением дрожания как основной характеристики этой патологии. Подрагивание в составе клинической картины может встречаться при следующих патологических состояниях:
- эссенциальный тремор;
- синдром Паркинсонизма на фоне развития энцефалопатии (травматическая, токсическая, атеросклеротическая) или энцефалита Экономо;
- патологические процессы в области мозжечка (опухоли или нарушение кровообращения в форме инсульта);
- функциональные нарушения нервной системы по типу невротических состояний;
- алкогольная зависимость с поражением нервной системы.

Важно! Наибольшие трудности для диагностики представляет эссенциальный тремор и болезнь Паркинсона, так как эти состояния часто не различают при клиническом осмотре пациента.
Для прогрессирующих форм болезни Паркинсона в большинстве случаев характерно уменьшение дрожания несмотря на то, что дегенерацией охвачены большие участки подкорковых структур головного мозга.
При паркинсоническом синдроме всегда есть возможность установить связь дрожи и гипокинезии с причиной патологии. В ходе сбора анамнеза выясняется, что пациент перенес инсульт, травмы головного мозга, энцефалит. Атеросклероз головного мозга сопровождается изменением основных психических функций (мышление, память, внимание, эмоции).
Мышечная вибрация при поражениях мозжечка сопровождается развитием других очаговых неврологических симптомов. Диагноз подтверждается с помощью методов нейровизуализации (компьютерная томография, магнитно-резонансная томография).
Алкогольная зависимость сопровождается дрожью конечностей, которая усиливается на фоне проявления абстинентного синдрома. После употребления небольших доз алкоголя дрожание уменьшается.

Невротические состояния и гиперфункция щитовидной железы могут вызывать выраженное дрожание конечностей. Патологическое состояние сопровождается равномерным повышением сухожильных рефлексов, эмоциональной возбудимостью и раздражительностью.
Отличительные особенности паркинсонического тремора от других заболеваний
Отличие тремора от тремора Паркинсона можно определить после тщательного неврологического обследования. Признаки нейродегенеративного заболевания и характеристика дрожи дают возможность диагностировать болезнь Паркинсона и другие состояния.


Важно! Паркинсон и эссенциальный тремор – похожие по клинике, но различные по этиологии заболевания. Точный диагноз необходим для определения тактики лечения и наблюдения за пациентом.
Когда трясутся руки при Паркинсоне, необходимо прогнозировать появление других тяжелых симптомов – ограничение движений (гипокинезия) и мышечная ригидность, так как именно они вызывают тяжелую инвалидность.
Лечение тремора при болезни Паркинсона
Уменьшить тремор при Паркинсоне сложнее, чем справиться с повышенным напряжением мышц и ограничением двигательной активности. Традиционное лечение препаратами на основе леводопа (вещество, замещающее нейромедиатор допамин) не оказывает выраженное влияние на дрожание. Лечение дрожания при болезни Паркинсона имеет индивидуальный характер, так как пациенты по-разному реагируют на проводимую терапию.

Лечение тремора при Паркинсоне осуществляется с помощью следующих групп препаратов:
- допаминергические (леводопа);
- агонисты допаминовых рецепторов (Прамипексол);
- холинолитики (Циклодол);
- антидепрессанты (Селегелин);
- блокаторы адреналиновых рецепторов по бета-типу (Пропранолол);
- нейролептики (Клозапин).
Для достижения клинического эффекта приходится повышать дозировку и комбинировать лекарственные средства. В ходе лечения возможно возникновение побочных эффектов и осложнений.

Лечение тремора при болезни Паркинсона проводится базовым препаратом леводопа. В ряде случаев препарат не влияет на дрожь, но значительно уменьшает ригидность мышц и снижение двигательной активности. Повышение дозы может вызвать психоз и нарушение умственных способностей.
Прамипексол — один из наиболее эффективных препаратов для лечения дрожания. Комбинация с леводопа позволяет снизить тремор и улучшить качества движений. Сочетание лекарств дает возможность избежать осложнений при повышении терапевтической дозы леводопа.
Циклодол способен уменьшать дрожание, но вызывает ряд неблагоприятных проявлений. Пациента беспокоит сухость во рту, задержка мочеиспускание, развитие глаукомы, запор. Нередко развиваются зрительные галлюцинации и ослабление памяти.
Селегелин оказывает влияние на тремор на ранней стадии заболевания. Положительным эффектом можно считать улучшение настроения и интеллектуальных способностей.

Пропранолол уменьшает проявления тремора на 50-70%. Его использование ограничивается наличием у пациента брадикардии (замедленного пульса) и сниженной частотой сердечных сокращений.
Оказывает эффект в тяжелых случаях, когда другие препараты неэффективны. Повышение терапевтической дозы вызывает угнетение психических функций и осложнения со стороны крови (лейкопения, анемия, агранулоцитоз). В связи с этим длительное применение препарата невозможно.
Дрожание – проявление болезни Паркинсона, которое трудно поддается лекарственному воздействию. Для повышения эффективности консервативной терапии применяют метод нейрохирургической стимуляции подкорковых структур (черной субстанции).

Видео
Болезнь Паркинсона до сих пор остается загадкой для медицины. У медиков нет однозначного ответа на вопрос, отчего она развивается и как ее лечить. Работа над поиском эффективных средств ведется постоянно. И если еще 20–30 лет назад этот диагноз был приговором, то сегодня продлить активную жизнь пациентам с болезнью Паркинсона представляется принципиально возможным.
Болезнь Паркинсона: лечение неизлечимого?
Указанная в заголовке болезнь относится к дегенеративным неврологическим заболеваниям, при которых разрушаются нейроны и снижается синтез дофамина — одного из самых важных нейромедиаторов. Болезнь развивается медленно, но неотвратимо. Все начинается с почти незаметных симптомов — утраты обоняния, потливости, снижения настроения, затруднений при дефекации. Большинство больных не обращает на это внимания, пока не проявляются одни из самых характерных признаков болезни Паркинсона — замедленность и скованность движений. По мере развития заболевания скованность движений нарастает, присоединяется напряжение мышц (гипертонус, мышцы становятся ригидными). Может возникнуть одностороннее мелкоамплитудное дрожание пальцев руки и кисти, впоследствии распространяющееся и на другую сторону тела. На более поздних стадиях человек теряет возможность удерживать равновесие и самостоятельно передвигаться, мышление замедляется, развивается глубокая апатия и депрессия.
Средств, способных полностью остановить болезнь, не существует. Современная терапия направлена на облегчение состояния больного и замедление развития заболевания.
Подбор медикаментозных средств для лечения болезни Паркинсона зависит от стадии заболевания. В самом начале развития болезни врачи применяют препараты, которые стимулируют синтез дофамина — нейромедиатора, количество которого при паркинсонизме снижается. Используются и препараты, останавливающие распад этого нейромедиатора, предупреждающие его обратный захват, стимулирующие соответствующие рецепторы в мозгу. Эти средства во многом схожи с антидепрессантами.
На ранних стадиях заболевания применяют агонисты дофаминовых рецепторов на основе действующих веществ прамипексол [1] , ропинирол [2] , пирибедил [3] , ротиготин [4] , а также ингибиторы МАО типа Б (действующее вещество разагилин [5] ) и активатор выхода дофамина из нейронального депо — амантадин [6] .
На третьей из пяти стадий развития болезни назначают препарат с активным веществом леводопа [7] . Если заболевание дебютировало в возрасте старше 70 лет, то, как правило, препарат на основе леводопы назначают сразу.
Современное комплексное лечение болезни Паркинсона включает в себя и немедикаментозную терапию.
Этот радикальный подход к лечению болезни Паркинсона заключается во введении стереотаксическим методом электродов в строго определенные структуры головного мозга. При подаче электрических импульсов с определенной частотой и интенсивностью существенно уменьшаются двигательные нарушения при болезни Паркинсона, особенно тремор. В основном нейрохирургический подход показан пациентам устойчивым (резистентным) к медикаментозной терапии. При этой относительно малоинвазивной (для нейрохирургии) операции разрушаются некоторые подкорковые структуры мозга. Это один из самых эффективных хирургических способов лечения болезни Паркинсона.
Направлена на восстановление нормального мышечного тонуса. Назначаются обычно бальнеотерапия, электростимуляция, рефлексотерапия, электрофорез. На любых стадиях болезни Паркинсона необходима лечебная физкультура, помогающая сохранять хорошую координацию и пластичность: упражнения на растяжку, поддержание баланса, кардиотренировки. Двигательная терапия помогает больным приспособиться к переменам, происходящим с телом, выработать верные алгоритмы движения, поскольку по мере развития заболевания старые перестают быть эффективными.
Реабилитационные мероприятия направлены на понижение уровня тревожности, улучшение настроения и борьбу с проявлениями депрессии. Все эти признаки весьма характерны для данной болезни.
Нет сомнений в том, что болезнь Паркинсона существенно меняет жизнь человека. Справиться и смириться с этими изменениями очень трудно. Нередко больным нужна помощь психотерапевта. Только работа с хорошим специалистом поможет побороть депрессию. Поддержание бодрости духа — одна из первоочередных задач, которые стоят перед пациентом с таким диагнозом. Врачи давно заметили, что от настроя пациента во многом зависит и успех лечения.
Людям с болезнью Паркинсона придется пересмотреть весь образ жизни. Например, необходимо обращать особое внимание на диету. Пищеварение при этом заболевании страдает значительно, пациенты часто жалуются на запоры. Чтобы избежать этого, необходимо включить в рацион как можно больше продуктов, богатых клетчаткой, — овощи и фрукты, бурый рис, отрубной хлеб, бобы. Нельзя забывать и о белках — лучше всего в виде нежирного мяса и рыбы, а также яиц. Витамины требуются для нормального обмена веществ, особенно важен прием витаминов С и Е. Необходимо пить как можно больше воды, поскольку обезвоживание при болезни Паркинсона — частое явление.
Важен и режим приема прописанных препаратов. Их нужно принимать точно по часам в соответствии с рекомендацией врача.
Европейские исследования ведутся по направлениям мягкой импульсной электростимуляции нейронов и генной терапии. Но до тех пор, пока причины болезни Паркинсона остаются неясными, средств, позволяющих полностью ее вылечить, найдено не будет. Доступное в данный момент лечение помогает улучшить качество жизни и отдалить развитие болезни, так что пациенты, которым этот диагноз был поставлен недавно, имеют все шансы сохранить способность к самообслуживанию на долгие годы.
Болезнь Паркинсона является одним из самых тяжелых недугов пожилых людей. Для того, чтобы облегчить его проявления и улучшить общее самочувствие больного, требуются профессиональный уход и солидная материально-техническая база. Все это могут предоставить современные гериатрические центры.
Рассказывает Мария Литвинова, заместитель генерального директора по медицинской части Senior Group:
P. S. На сайте Senior Group есть рекомендации по уходу за больными, страдающими болезнью Паркинсона.
*Лицензия на осуществление медицинской деятельности № ЛО-50-01-009757 выдана в соответствии с Приказом Министерства здравоохранения Московской области от 5 июня 2018 года № 818.

Введение
Каждый человек слышал о таком заболевании как болезнь Паркинсона. Многие думают, что заболеть ей можно только в пожилом возрасте. В этой статье рассмотрим этот вопрос подробнее, а так же симптомы недуга, методы лечения и первые признаки.
Болезнь Паркинсона, что это такое?
Болезнь Паркинсона – это дегенеративные изменения, которые происходят в нервной системе. Постепенно, с небольшой скоростью они прогрессируют, и симптомы проявляются более явно. Происходит разрушение нейронов, которые ответственны за выработку нейромедиатора – дофамина. Это приводит к ригидности мышц, тремору конечностей, нарушению координации движений. Это заболевание называют еще “дрожательный паралич”. Статистика говорит о том, что паркинсонизмом страдает каждый сотый пожилой человек. Чаще регистрируется у мужчин, чем у женщин. Причины появления до конца не известны.
Как проявляется синдром Паркинсона
Первые проявления не связаны с расстройством координации движений и могут появится за несколько лет до начала развития самого недуга. К ним относят:
- Гипосмия.
- Это нарушение обоняния, очень распространенный симптом у пациентов с Паркинсоном.
- Депрессия.
- Может сопровождаться тревогой и апатией.
- Запоры.
- Различные нарушения сна.
- Человек беспокойно ведет себя во сне, вскрикивает, непроизвольно дергает конечностями.
- Нарушения мочеиспускания.
- Быстрая утомляемость.
- Изменение почерка.
- Мышечная скованность лица
- Больной медленно моргает, речь становится неразборчивой и лицо похоже на маску.
Первые признаки расстройства проявляются в различных сферах деятельности мозга. Объяснить это можно тем, что пока патологический процесс “добирается” до черной субстанции, он разрушает другие структуры на своем пути.
Долгое время человек может не обращать внимания на первые проявления и относить их к естественным процессам. До выраженных симптомов должен пройти длительный отрезок времени. К ним относят:
- Тремор конечностей.
- Проявляется даже когда человек находится в состоянии покоя. Может быть постуральный или интенционный тремор.
- Подрагивания век и челюсти.
- Ригидность мышц.
- Мышцы находятся в состоянии напряжения. Спина сутулая, конечности согнуты в суставах. Больной испытывает мышечный болевой синдром.
- Гипокинезия.
- Характерен для любой формы болезни. Движения замедленны, их количество минимально. Снижается скорость действий.
- Постуральные нарушения.
- Человек часто спотыкается и падает, нарушается походка. Тяжело удерживать центр тяжести.
- Слюнотечение.
- Объем выделений из слюнных желез увеличивается, это затрудняет речь, она становится неразборчивой. Появляются проблемы со сглатыванием.
- Деменция.
- Уменьшаются интеллектуальные способности, память, рассеивается внимание. Человек с трудом обучается новому. Может происходить изменение личности.
- Импотенция.
Проявление болезни в молодом возрасте
Суждение о том, что синдром Паркинсона характерен только для пожилых людей – ошибочно. Бывают случаи, когда недуг возникает у молодых людей в возрасте от 20-45 лет, и носит название раннего паркинсонизма. От общего числа регистрируемых случаев ранний паркинсонизм составляет 10%. Симптомы не обычны, что затрудняет диагностику болезни.
Большое влияние на возможность проявления, оказывает генетические факторы вкупе с внешними. Поражаются не только нейроны, ответственные за движения, но и другие отделы головного мозга, поэтому в молодом возрасте болезнь проявляется не только двигательными нарушениями.
У молодых, недуг имеет вялотекущее, мягкое развитие. В пожилом возрасте развитие заболевание более быстрое. Наличие хронических болезней и общее состояние здоровья так же влияет на ход процесса.
К нетипичным симптомам можно отнести:
- Дистонию – болезненные сокращения мышц конечностей. Врач может спутать такие проявления с артритом суставов, это существенно затрудняет диагностику.
- Дискинезию – непроизвольные подергивания и движения конечностями, может возникнуть из-за приема допаминосодержащих лекарств.
Развитие заболевания

Самая распространенная классификация стадий болезни это предложенная Хеном и Яром в 1967 году. Всего стадий – пять. Каждая из них описывает тяжесть течения недуга. Рассмотри подробнее.
Болезнь уже начала развиваться, но пока никак себя не обнаруживает, однако уже разрушает определенные участки мозга. Это может проявится в незначительной забывчивости или рассеянности. Слегка изменяется восприятие запахов.
Признаки проявляются с одной стороны тела. Поражаются конечности слева или справа. Руки и ноги едва заметно подрагивают, тремор усиливается при стрессах и нервном напряжении. Можно заметить некоторые изменения в жестикуляции, речи, осанке человека.
Затрагивается и другая часть тела, незначительно проявляется постуральная неустойчивость. Развиваются такие симптомы как: нарушение координации движений, нарушение равновесия, больному сложно выдерживать физические нагрузки.
Характеризуется умеренной постуральной неустойчивостью, но человек еще в состоянии обходится без сторонней помощи.
Больной уже не в состоянии справляться самостоятельно со своими нуждами. Требуется специальный медицинский уход или помощь родственников. Теряется двигательная активность, человек не может ходить и стоять без опоры.
Пациент прикован к постели.
Как быстро прогрессирует болезнь Паркинсона?
Скорость развития болезни зависит от возраста в котором она проявилась, экологии, уровня медицинской помощи. В среднем у людей заболевших в молодом возрасте, болезнь развивается в течение 30-40 лет. У пациентов сорокалетнего возраста – 20 лет, а у пожилых людей 5-7 лет. В четверти случаев в течение первых пяти лет развития недуга может наступить инвалидность, а потом и летальный исход. Практически у 100% людей страдающих заболеванием 15 лет и более регистрируется тяжелая степень инвалидности и неизбежная смерть.
Излечима ли болезнь Паркинсона?
Нет, полностью вылечить недуг не представляется пока возможным. Однако существует большое количество медицинских препаратов, направленных на замедлении процессов развития и улучшение двигательных функций. Люди могут длительное время быть дееспособными и не прикованными к постели.
Как уменьшить тремор при болезни Паркинсона?
Невозможно полностью вылечить тремор, но есть варианты как уменьшить его проявления и восстановить повседневную активность пациента. Применяют следующие препараты:
Очень часто применяются и оказывают сильный эффект, благодаря своему действию на Р2-рецепторы периферических мышечных веретен. Не рекомендуются пациентам с сердечной недостаточностью и сахарным диабетом. Не вызывают побочных эффектов со стороны ЦНС.
Специальное противосудорожное средство. К побочным эффектам относят сонливость. Назначают в небольших дозах 25мг и постепенно увеличивают до 50 мг. Принимать нужно на ночь.
Успешно используются для коррекции тремора, иногда вызывают побочные эффекты в виде парестезии и изменений вкуса.
Применяются тогда, когда другие медицинские препараты не дают должных результатов. Приносят небольшое облегчение, но не устраняют тремор полностью. Самые известные из них – Клоназепам (длительного действия) и Ксанакс (короткого действия).
Крайняя мера, когда тремор не поддается лечению консервативными методами и сильно мешает существованию пациента. Эффективен такой метод, как стереотаксическая таламотомия. Проводится односторонне, и существенно уменьшает симптоматику в контралатеральных конечностях.
Постуральные нарушения при болезни Паркинсона
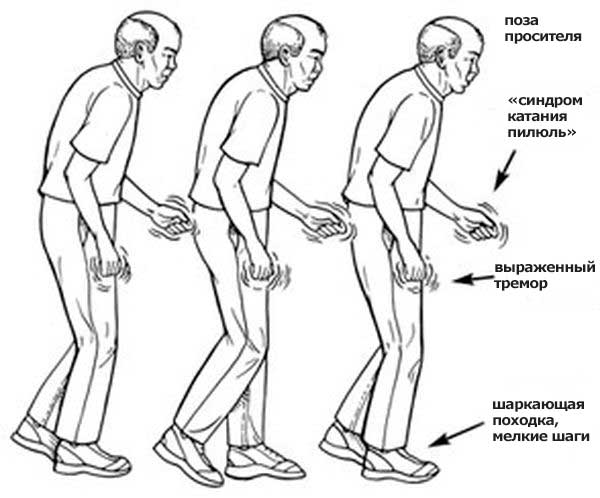
Способность сохранять равновесие тела в различных позах это одна из важнейших особенностей локомоторной системы. Поддержание вертикального состояния человека очень сложный процесс, который задействует не только опорно-двигательный аппарат, но и центральную нервную систему, вестибулярную, зрительную. При БП происходит разрушение дофаминергических нейронов, это приводит к нарушениям координации, потере равновесия и другим постуральным нарушениям. Изменения постуральных функций до конца не изучено, но в настоящее время их принято считать одним из основных симптомов БП, вместе с тремором, ригидностью и гипокинезией.
Постуральные нарушения проявляются на последних стадиях болезни. Рефлексы нарушены, ослаблены или совсем отсутствуют. Оценить степень выраженности можно по количеству падений в день, фризинг синдрому и его частоте, наличию пропульсий, нарушении равновесия и устойчивости, способности преодолевать ретропульсию. Коррекция позы не дает значимых результатов.
Изменения походки
Одним из наиболее ярких симптомов БП является нарушение походки. По мере ее изменения можно определить тяжесть состояния пациента. Деградация двигательных функций является самостоятельным проявлением болезни. Вначале снижается скорость ходьбы и уменьшается величина шага. Походка приобретает шаркающий характер. Человек почти не отрывает ног от пола. Шаг – семенящий. Если пациент куда-то торопится, он увеличивает скорость ходьбы, но не может увеличить длину шага. Страдает шейный отдел позвоночника, это формирует сгорбленную осанку и в дальнейшем кифоз. При движении тело наклоняется вперед. Человеку сложно удерживать центр тяжести, он может резко застыть во время ходьбы. Застывания могут быть длительными. Наблюдается пропульсия, летеропульсия и ретропульсия. На поздних стадиях больной не в состоянии балансировать, это ведет к частым падениям.
Как улучшить состояние больного?

Если была диагностирована болезнь Паркинсона, это означает, что врач незамедлительно назначит лекарства. Устанавливается темп развития недуга, его продолжительность, степень тяжести, стадия, хронические болезни в анамнезе пациента. Назначаются не самые мощные средства – Селегилин и Прамипексол. Для начальной стадии их будет вполне достаточно. Кроме этого рекомендуется физиотерапия, специальная диета и лечебная физкультура.
В последние годы была отмечена высокая эффективность препарата Леводопа. Его активные вещества преобразуется в головном мозге в дофамин. Это позволяет снизить тремор, расслабить мышцы, наладить двигательную активность. При своевременном назначении препарата, даже частично обездвиженные пациенты обретают способность нормально передвигаться. К сожалению, спустя 5 лет постоянного приема этого препарата он становится малоэффективен. Пациент может потерять контроль над движениями. Введение дозы не возвращает былую активность.
Операционное вмешательство проводят очень редко, в случаях когда пациенту не помогает медикаментозная терапия.
Даже при самом высококлассном лечении, болезнь будет неумолимо прогрессировать. Поэтому родным и близким людям, следует заранее поинтересоваться, где можно получить специализированные навыки для ухода за больным.
Чем опасна болезнь Паркинсона?

Болень Паркинсона приводит к серьезным последствиям, например:
- Акинезия.
- Обездвиженность наступает на поздних стадиях.
- Частые запоры.
- Связано с невозможностью нормального потребления пищи и воды, это приводит к сбоям работы желудочно-кишечного тракта. Известны случаи когда запоры приводили к смерти.
- Воспаления глаз.
- Из-за болезни Паркинсона сокращается количество моргательных движений, это приводит к конъюктивитами и воспалениям.
- Себорея.
- Увеличение выработки кожного сала, как следствие этого – различные воспаления.
- Деменция.
- Расстройство памяти, интеллектуальных способностей, изменение личности. Пациент подвержен депрессии и апатии.
Нарушения глотания
Одним из неприятных симптомов паркинсонизма является дисфункция мышц глотки. Еда выпадает изо рта человека, или наоборот падает в пищевод. Больной не контролирует процесс глотания и слюни остаются в полости рта.
К основным неудобствам относят:
- медленный прием пищи;
- еда застревает в горле;
- еда накапливается во рту;
- кашель во время приема пищи;
- сложно проглотить таблетки;
- сухость полости рта.
Облегчить эти проявления можно если:
- сидеть прямо во во время приема пищи;
- кушать маленькими порциями;
- повторять глотательные движения пока вся пища не будет проглочена;
- не торопиться;
- после принятия пищи, нужно полчаса сидеть прямо;
- губы держать сомкнутыми.
Лечение синдрома Паркинсона высокими дозами витамина Д
Всем известно, и мы уже обсуждали выше, что болезнь Паркинсона вылечить полностью не возможно. Но ее можно и нужно лечить, т.е. поддерживать нормальное состояние больного в течение всей жизни. Такой метод существует. И как бы просто это не звучало – лечение заключается в приеме витамина Д. Да-да, именно так, всего лишь витамин Д. Но на самом деле, не только витамин Д.
Есть такой замечательный врач в Бразилии – Сисеро Галли Коимбра (Cicero Galli Coimbra). Это ученый, невролог, профессор. Именно он много лет назад разработал методику лечения аутоиммунных заболеваний высокими дозами витамина Д, которая носит название “Протокол Коимбра”. Болезнь Паркинсона – это аутоиммунное заболевание, которое тоже успешно поддается лечению. Суть протокола – прием высоких доз витамина Д (от 30 000 МЕ) в сутки. Кроме витамина Д врач назначает еще ряд добавок, после того, как изучит результаты анализов. Пациент должен соблюдать диету (запрещены молочные продукты), а также обильная гидратация (не менее 2,5 литров жидкости в день).
Внимание. Самолечение не допускается. Все лечение должно проходить ТОЛЬКО под руководством врача, официально прошедшего обучение у профессора в Бразилии и получившего сертификат.
Заключение
В заключении можно сказать, что БП является не только старческой болезнью, но и проявляет себя в раннем возрасте. Таких случаев не много, но они есть. К основным симптомам относят тремор, изменение походки и ригидность мышц. Ее нельзя полностью вылечить и со временем больной перестает быть дееспособным. Есть медицинские препараты и хирургические операции, которые помогут замедлить разрушительные процессы и обеспечить комфортное существование максимально долго.
Читайте также:


