Матка давит на нервные окончания
Опасность защемления

Основной принцип борьбы с заболеванием в этот период состоит в профессиональном лечении патологии с непременным условием – не навредить при этом плоду. Лечение должно проводиться осторожно, с использованием и подбором таких медикаментозных препаратов, которые способны максимально уменьшить последствия своего воздействия, на развитие будущего ребенка.
Защемление седалищного нерва у беременных случается, как правило, во второй половине беременности, в начале 3-го триместра. Последствия защемления могут оказаться весьма неприятными и заключаться в следующих проявлениях:
- искривление позвоночника;
- невралгия;
- онемение конечностей.
Только своевременное правильное лечение поможет избежать осложнений и успешно справиться с недугом.
В этом видео эксперт покажет несколько эффективных упражнений для профилактики боли в пояснице и области таза при беременности.
Причины и симптомы
Первые сигналы – ноющие боли в пояснице – могут появиться у девушки еще до зачатия. Они, как правило, проходят самостоятельно и не привлекают особого внимания. Поэтому еще до планирования беременности следует обращать должное внимание на здоровье своего организма, вести правильный образ жизни, отказаться от вредных привычек и систематически посещать врача-гинеколога.
Причины защемления седалищного нерва при беременности, которые приводят к развитию патологии:
- увеличением нагрузки на позвоночник и крестцовый отдел;
- смещение центра тяжести;
- излишний вес (увеличение размера и веса матки, которая давит на седалищный нерв);
- крупный плод или двойня;
- сопутствующие заболевания (сахарный диабет, различные инфекционные болезни, травмы позвоночника);
- перенесенный ранее остеохондроз или позвоночная грыжа;
- сложные роды с применением вакуума или акушерских щипцов;
- чрезмерное переохлаждение пояснично-крестцового отдела.
Симптомами ущемления седалищного нерва во время беременности могут быть:
- боль в крестцово-поясничном отделе, которая переходит на ягодицу и спускается по ноге, приступы боли проходят через некоторое время и усиливаются при движении;
- чувство онемения, легкое покалывание конечности (характерно, что процесс патологии является односторонним, болеть может одна пораженная сторона туловища);
- пациенты жалуются на недомогание, бессонницу;
- неконтролируемое мочеиспускание и дефекация (бывает крайне редко и только в тяжелых случаях, требующих обязательной госпитализации).

Защемление при беременности
Часто врачам приходится отвечать на вопрос, почему при беременности болит седалищный нерв и как избавиться от боли. Причиной ишиаса является давление плода на матку, что приводит к смещению внутренних органов и сдавлению нерва. Проблема уйдет самостоятельно после рождения ребенка. Традиционными методами обезболивания тоже нельзя воспользоваться, т. к. известно пагубное последствие лекарств на развитие плода. Что же советуют врачи в данном случае? Путь к решению состоит в следующем:
- мануальная терапия и массаж;
- специальные упражнения для беременных помогут укрепить мышцы спины, комплексы лечебной гимнастики разрабатываются специалистами для ранних и поздних сроков беременности;
- ношение бандажа значительно уменьшает нагрузку и давление на седалищный нерв;
- на ранних сроках беременности показаны солевые ванны (наберите в ванну теплую воду и растворите в ней 1–2 кг соли, принимать солевые ванны можно только в первый триместр беременности);
- разрешается применять теплые компрессы на поясничную область;
- врачи рекомендуют больше гулять на свежем воздухе;
- отказаться от высоких каблуков;
- не поднимать тяжести;
- заниматься йогой и плаваньем;
- необходимо контролировать свой вес;
- в качестве лечения применяются физиотерапевтические процедуры для снятия неприятных болевых синдромов (если они малоэффективны, только врач принимает решение по назначению тех или иных медикаментов в каждом конкретном случае);
- ни в коем случае не принимать лекарственные препараты без назначения врача.
Защемление при родах
Ишиас во время родов может возникнуть по следующим причинам:
- спазм мышц при потугах;
- вследствие расхождения тазовых костей во время родов, которые после возвращаются в первоначальное положение, и могут при этом защемить нерв;
- послеродовая травма;
- наличие сопутствующей грыжи или протрузии;
- смещение позвонковых дисков во время родов;
- молодой матери, прежде чем пеленать и кормить малыша во время грудного вскармливания, следует тщательно выбирать удобную позу, чтобы не спровоцировать обострения.
В послеродовой период, кроме болевого симптома, женщина испытывает неудобства при наклоне туловища вперед и возвращении в исходное положение, что создает дополнительную сложность во время ухода за малышом. В случае если эта патология не проходит в течение 2–3 недель, следует срочно обращаться к специалисту.
Что делать

Что же следует делать, когда при беременности защемило седалищный нерв, спросите вы? Традиционные методы лечения заключаются в следующих этапах:
- Обезболивающие блокады с несколькими препаратами в виде инъекций помогут быстро снять болевой синдром.
- Лечебный массаж снимет мышечное напряжение, но проводиться эта процедура должна только в специальных медицинских кабинетах опытными врачами-специалистами.
- Обезболивающие мази, свечи, кремы для наружного применения.
- Хондропротекторы.
- Витамин Е.
- Физиотерапевтические процедуры.
Лечить данную патологию следует под пристальным вниманием врача гинеколога и невролога.
Как минимизировать риск
Врачи советуют следующее:
- носить бандаж, особенно на поздних сроках беременности, это существенно снизит нагрузку на мышцы спины;
- каждый день по несколько раз на 10–15 минут принимать специальную коленно-локтевую позу;
- носить удобную обувь на низком каблуке;
- выполнять комплекс гимнастики, предписанный врачом-инструктором;
- полностью отказаться от вредных привычек;
- больше находиться на свежем воздухе;
- позаботиться о правильной постели (ортопедический матрас и удобная подушка);
- выполнять режим дня со сменой работы и отдыха.
Но, прежде всего, следить за здоровьем. Это значит уделять внимание осанке, вовремя реагировать на первые тревожные симптомы, долечивать и заниматься профилактикой патологий, связанных с позвоночником.

Что именно называют патологией шейки матки?
— Патологией называют различные состояния и заболевания шейки, которые вызывают появление воспалительных и, самое страшное, злокачественных процессов. Это одни из самых часто встречающихся заболеваний в мире. Они угрожают репродуктивному здоровью женщины, а главная опасность — онкологические процессы.
Рак шейки матки занимает третье место среди раковых заболеваний органов репродуктивной системы человека и второе — у женщин после рака молочной железы.
Какие виды патологий бывают?
— Патологии делятся на фоновые, предраковые и раковые заболевания.
К первым относятся истинная эрозия и псевроэрозия (эктопия), которая может переходить в истинную, а также лейкоплакия, эктропион, папилломатоз и полипы шейки матки.
Если оставить эти диагнозы без внимания, на их фоне возникнут предраковые — дисплазия трех степеней. Далее уже развивается онкология — рак ин ситу, то есть самая начальная стадия, и рак 1-й, 2-й и 3-й стадии.
Какая диагностика помогает выявить патологии шейки матки?
— Прежде всего, женщине необходимо регулярно — 1 или 2 раза в год — ходить на прием к гинекологу. Даже если визуально шейка матки не вызывает у врача никаких подозрений, это еще не значит, что патологии нет. Врач обязательно на каждом осмотре должен делать пробу Шиллера. Это обработка шейка матки йодом.
Если появляются так называемые йоднегативные участки, которые не окрашиваются, то пациентка нуждается в дальнейшем обследовании, а именно проведении либо цитологического исследования, либо биопсии того участка, который не окрашивается. И это уже даст поставить окончательный диагноз и выбрать тактику лечения, если будет в этом необходимость.
Если цитологическое исследование показывает какие-либо изменения, врач должен провести расширенную кольпоскопию, а после этого биопсию.
Патологии могут быть связаны с гормональными колебаниями?
— Часто фоновые патологии встречаются у девушек в подростковом возрасте и выявляются на первом приеме у гинеколога после начала половой жизни.
Также эти болезни развиваются у женщин в менопаузе. Причина в обоих случаях гормональная.
Почему в настоящее время заметен рост злокачественных заболеваний шейки матки?
— Этому есть простое объяснение. Женщины, во-первых, пропускают профилактические осмотры, а во-вторых, отказываются от лечения эрозии, так как современный подход заключается в том, что это не обязательно. Однако при этом забывается, что эрозия нуждается в усиленном контроле гинеколога, чтобы не довести патологию до озлокачествления.
Ведь часто женщины приходят к врачу, когда ситуация сильно запущена и диагностируется предраковое или раковое заболевание.
С чем связан отказ женщин от лечения эрозии?
— Женщины, которые еще не рожали, отказываются лечиться, потому что это якобы повлияет на процесс родов. Это ложное представление! На процесс родов лечение эрозии никак не влияет. Она поражает слизистую шейки, лечение затрагивает именно слизистую, которая очень хорошо восстанавливается, эпителизируется, и никакого вреда на мышечный каркас шейки не оказывает.
Лечение эрозии как раз предотвращает ухудшение состояния шейки матки.
Но если сегодня есть выбор лечить или нет эрозию, то в чем подвох?
— Подвоха нет, если, повторюсь, женщина регулярно ходит на осмотры, и эрозия находится под контролем врача.

Как связаны вирус папилломы человека и рак шейки матки?
— Действительно, одна из причин рака — эрозия, а вторая — наличие вируса папилломы человека (ВПЧ). На фоне не вылеченной эрозии, если женщина перенесет ВПЧ, вероятность появления рака шейки матки составляет 90%. Женщина должна регулярно ходить к гинекологу и проходить полное обследование.
ВПЧ вызывает рак шейки матки, влагалища, прямой кишки, гортани. Вакцинация значительно снижает риск заболеть. В России вакцина от ВПЧ не входит в перечень бесплатных вакцин. Ее можно сделать платно в любом возрасте. Это три инъекции, которые проводят в течение полугода. Пациентке гарантируется, что в следующие 9 лет ревакцинация не потребуется.
Далее надо определить иммунный статус. Если высокие титры антител, то повторная вакцинация не нужна. Вакцинацию проводят как до начала половой жизни, так и после.
Какой процент выздоровления, если есть предраковые заболевания или рак и можно ли потом иметь детей?
— Если пациентка вовремя обратилась к врачу, то на 1-й стадии рак шейки матки излечивается в 100% случаев. А через год уже можно иметь детей. На 2-й стадии уже назначается лучевая терапия. На 3-й и 4-й стадиях идет комбинированное лечение — оперативное, лучевая и химиотерапия.
Если у женщины детородного возраста выявлен рак шейки матки и ей назначена лучевая и химиотерапия, то до начала лечения надо обязательно сохранить здоровые яйцеклетки. Используется современная тактика по стимуляции овуляции, отбору и заморозке яйцеклеток, чтобы после выздоровления была возможность иметь детей.
Какие симптомы должны насторожить женщину? Как распознать патологии шейки матки?
— Коварство патологий в том, что шейка матки не имеет нервных окончаний. Поэтому рост опухоли или развитие других патологий не проявляется никакими симптомами.
Когда появляются кровянистые выделения между менструациями или в менопаузе, боли во время полового акта, частые ноющие боли в пояснице — это уже может быть 3-я или 4-я стадия рака шейки матки. Поэтому так важны регулярные профилактические осмотры у гинеколога.
Надо очень ответственно относиться к своему здоровью, не стоит тянуть с обращением, пока что-то заболит. Даже если ничего не беспокоит, надо посещать гинеколога хотя бы раз в год.
— После осмотра врача, получения гистологического заключения и отсутствия онкологических клеток, женщине с эрозией шейки матки предлагается радиоволновая терапия аппаратом Сургитрон. Он лечит направленно пораженный участок, не затрагивая здоровые ткани.
Если анализ выявляет предраковое состояние, то назначается электроконизация. Удаляется пораженная часть, но сама шейка сохраняется и остается возможность родов. Далее женщина должна регулярно приходить на смотры и делать гистологию, чтобы вовремя выявлять любые изменения.
Есть также криодеструкция — лечение жидким азотом. Но при использовании данного метода возможен рецидив заболевания, так как проникновение холода неглубокое. Могут остаться островки, которые дают развитие измененных клеток.
Есть еще лазеротерапия. Лазер тоже проникает не очень глубоко в ткани, поэтому чаще используется именно радиоволновой метод лечения.
Берегите себя и заботьтесь о своем здоровье!
Матка является важным детородным непарным мышечным органом в организме женщины. Возникновение болей в ней – очень важный симптом, который ни в коем случае нельзя игнорировать, так как он является защитной реакцией организма на появление раздражающего и воспалительного процесса. Существует ряд причин, которые приводят к появлению неприятных болевых ощущений внизу живота и к непоправимым последствиям, в частности, бесплодию. Поэтому важно как можно раньше обратиться за помощью к гинекологу - с целью своевременной диагностики патологии, приводящей к появлению боли.
- 1 Этиология
- 2 Симптомы
- 3 Боли во время менструального цикла
- 4 Болезненные ощущения при беременности
- 5 Диагностика
- 6 Лечение
Причины болей в матке могут быть самыми разнообразными и появляться вследствие:
- 1. Осложнений воспалительных заболеваний половых органов и органов брюшной полости (аппендицит, оофарит – воспаление яичников, сальпингит – воспаление маточных труб, сигмоидит – воспаление сигмовидной кишки, парапроктит – воспаление клетчатки прямой кишки, аднексит – воспаление маточной трубы и яичника, кольпит – воспаление стенок влагалища).
- 2. Ятрогенных повреждений, то есть сделанных врачом во время оперативных вмешательств на органах малого таза, брюшной полости.
- 3. Месячных и овуляции.
- 4. Беременности.
- 5. Родов.
- 6. Длительного использования противозачаточных оральных контрацептивов.
- 7. Доброкачественных опухолевых образований (лейомиома, фибромиома).
- 8. Злокачественных раковых образований (лейомиосаркома, аденокарцинома, рак шейки матки и т. д.).
- 9. Структурных изменений в стенке матки, не онкогенно обусловленных (полипы и гиперплазия слизистой оболочки, эндометриоз).
- 10. Опущения и выпадения матки.
- 11. Воспалительных процессов в стенке матки (эндометрит – воспаление внутреннего листка, миометрит – воспаление мышечного слоя, периметрит – воспаление серозного слоя, параметрит – воспаление околоматочной клетчатки).

Болезненный синдром в основном развивается постепенно - от недель до нескольких месяцев при опухолевых процессах. Боли чаще являются хроническими и длительно протекающими, с периодическим или прогрессирующим течением. Интенсивность болей может увеличиваться во время:
- менструаций;
- физических нагрузок;
- стрессовых ситуаций;
- на фоне общего истощения организма (грипп, ОРВИ, гипо- и авитаминозы);
- при половом акте.
Болезненность матки наблюдается внизу живота, имеет ноющий и тянущий характер, может переходить на область поясницы и бедер, впоследствии происходит усиление даже при ходьбе. При надавливании на матку определяется ее ригидность (повышенный тонус) и усиление самих болевых ощущений, обусловленные воспалительными процессами в стенке или полости матки. Образование воспалительного заболевания в матке сопровождается и другими симптомами, к ним можно отнести:
- выделения из влагалища различного характера (слизисто-гнойные, гнойные, с неприятным запахом, творожной консистенции, белые или с зеленоватым оттенком, и т. д.);
- жжение и зуд в области половых губ, во влагалище;
- повышение температуры, недомогание, слабость и раздражительность.
При онкогенных образованиях в полости или стенках матки симптоматика чаще всего смазана и проявляется спустя длительное время (3-12 месяцев), или вообще не проявляется. В таком случае изменения можно выявить лишь при регулярном посещении врача-гинеколога.
Важно отметить, что наличие болей в нижней области живота может свидетельствовать также о воспалительных заболеваниях органов брюшной полости и малого таза, среди которых:
- аппендицит;
- сигмоидит;
- парапроктит;
- оофарит;
- сальпингит;
- аднексит.

Наличие болезненных ощущений может наблюдаться и в течение всего менструального цикла. Такие боли по своей природе являются физиологичными и нормальными, но стоит обращать внимание на их интенсивность и длительность во время фаз цикла.
Так, в середине цикла – в период овуляции - происходит разрыв фолликула и высвобождение яйцеклетки из яичника. Этот процесс сопровождается резкой точечной болью в момент разрыва, или же слегка ноющей быстро проходящей, она может усиливаться при нажатии.
Когда яйцеклетка не оплодотворилась, то есть не произошла имплантация зародыша в стенку матки, гиперплазированный эндометрий, который разросся для вероятного оплодотворения, оказался не нужным и в таком случае происходит его отмирание и выход наружу в виде менструального кровотечения. Эта фаза сопровождается ноющими периодическими болями внизу живота. В период менструации используют анальгетики - ибупрофен, Тамипул.


Если же яйцеклетка оплодотворилась и образовалась зигота, которая имплантировалась в стенку матки для дальнейшего роста и развития, возможна острая незначительная боль, даже с выделением нескольких капель крови, что может свидетельствовать о наступлении беременности.
Боли при беременности чаще всего обусловлены развитием гипертонуса матки, который связывают с недостатком выработки гормона беременности – прогестерона. Так, на ранних сроках (в первые недели или месяц) при дефиците этого гормона может произойти самопроизвольный выкидыш.
Появление болей во втором триместре и на более поздних сроках обусловлено такими факторами:
- многоплодная беременность;
- повышенное содержание околоплодных вод;
- крупный плод, который давит на все окружающие органы;
- перерастяжение стенок матки;
- тяжелая физическая работа;
- стрессовые ситуации, приводящие к срывам нейрорегуляторных механизмов иннервации стенок матки;
- общая интоксикация организма беременной на фоне гриппа, ОРЗ, инфекционных заболеваний.
Лечить боли во время беременности нужно аккуратно и только после посещения врача, так как многие препараты могут навредить малышу.
К вопросу о болях в нижней части живота необходимо подходить очень ответственно. При появлении болезненных ощущений нужно обратиться к врачу-специалисту – гинекологу. Врач сможет собрать и оценить полную картину жалоб, осмотреть, прощупать область болезненных ощущений.
- 1. Проводят кольпоскопию (исследование стенок влагалища и матки под микроскопом), при которой возможно определить наличие атипичных опухолевых клеток в шейке, стенке матки и исключить возможные патологии со стороны других систем органов.
- 2. Назначают дополнительные методы обследования – УЗИ, компьютерная томография.
- 3. Обязательным является забор выделений из влагалища в целях определения наличия возможных микроорганизмов, которые могли оказаться причиной развития воспалительного процесса и т. д.
В дальнейшем врач-гинеколог назначает медикаментозное лечение в зависимости от выявленного фактора, который спровоцировал развитие воспалительного процесса:
Профилактика заболеваний матки заключается в своевременном обращении и выявлении заболеваний, использовании методов местной контрацепции, избегании стрессовых ситуаций, умеренных физических нагрузках.
Боль в первый день месячных некоторые считают нормой и месяц за месяцем спокойно переживают этот день под обезболивающими. Однако гинекологи не устают повторять: если вы каждый месяц вынуждены принимать НПВС, такие боли нельзя считать нормой. Путеводитель по тазовым болям — какие они могут быть, что их вызывает и как действовать в каждом случае — поможет вам понять, какая боль может считаться нормальной, а когда пора к врачу.
Любой болевой синдром не является нормой. Боль — это всегда сигнал о неких неполадках в организме. Поэтому без внимания ее оставлять нельзя! Боль в малом тазу, так называемая хроническая тазовая боль, имеет множество причин. Она может быть одним из симптомов гинекологической патологии, проблем с ЖКТ или невралгии. Самостоятельно женщина не сможет определить причину боли, даже врачу порой поставить правильный диагноз непросто. Ведь в голове нужно держать симптомы большого количества заболеваний, согласно которым женщина и будет отправлена к профильному врачу. Если женщина обратилась с болями в малом тазу именно к гинекологу, наша задача — поставить диагноз, исключив гинекологическую патологию, и направить ее к другому врачу на дообследование.
Боль условно можно разделить на острую и хроническую.
Хронические боли у женщин могут носить периодический характер, связанный с фазами менструального цикла, и постоянный.
Периодические боли
Могут беспокоить женщину перед менструацией, во время, сразу после или же в период овуляции. В таких случаях я всегда рекомендую отслеживать, в какой период цикла она возникает. Это важно для постановки диагноза.
Когда периодические боли могут быть нормой?
Среди периодических болей есть те, которые можно условно считать нормальными. К таковым, например, можно отнести дискомфортные ощущения в преддверии менструации и овуляторные боли. Именно дискомфортные ощущения, а не боль. В первом случае они связаны с сокращением матки, во втором — с разрывом фолликула, такие боли будут носить тянущий характер. Важно понимать, что если в этот период женщина испытывает не просто неприятные ощущения, а выраженную боль, которая вынуждает ее регулярно принимать нестероидные противовоспалительные препараты или же значительно снижать физическую активность вплоть до принятия определенного положения тела (поза эмбриона), нужно срочно обращаться к врачу. Такая боль может быть сигналом серьезных патологий, в частности, эндометриоза или же разрыва фолликула с внутрибрюшным кровотечением.
Когда периодические боли — один из симптомов заболевания?
Как отмечалось выше, если периодическая боль требует регулярного приема обезболивающих, значит, она, скорее всего, является сигналом каких-либо нарушений в гинекологической сфере. В частности, причиной сильных болей перед менструацией может быть эндометриоз матки. Это заболевание не дает никаких симптомов после менструации, зато проявляет себя за 7-10 дней до и во время. После менструации болевые ощущения уходят. Нередко эндометриоз вызывает спаечный процесс. В этом случае в спайку могут попасть нервные окончания, они будут раздражаться и вызывать боль, которая может отдавать и в ногу, и в лопатку, и в низ живота.
Еще один недуг, который связан с возникновением периодических болей, — эндометриоидные кисты. Они дают о себе знать во вторую фазу цикла. В этот период кисты отекают, увеличиваются в размерах в значительной степени — с 2-3 см до 5-6 см непосредственно перед менструацией. Когда менструация заканчивается, кисты уменьшаются в размерах, и боль проходит.
Миома матки может стать причиной постоянной боли только в том случае, если достигает больших размеров. Матка в этом случае сильно увеличивается в объеме и сдавливает близлежащие органы.
Случается, что женщина обращается с болью к гинекологу, а врач перенаправляет ее к другому специалисту. Чаще к неврологу или гастроэнтерологу. С какими же недугами можно спутать гинекологическую патологию?
Запор.Как гинеколог может заподозрить, что боль в малом тазу связана с кишечными болями? Прежде всего собрав анамнез и спросив, когда женщина последний раз ходила в туалет. Если 2-3 дня назад — и при этом она жалуется на боль, то вполне возможно, что причина в запоре. При вагинальном осмотре также можно отметить переполнение прямой кишки, на УЗИ заметны характерные изменения в кишечнике. Исключив гинекологическую патологию, можно сделать предположение, что боль связана с запором. Скопление каловых масс достаточно сильно давит на матку, порой вызывая ее отклонение вперед. С этим и связаны болевые ощущения. После очистительной клизмы такие боли проходят.
Синдром раздраженного кишечника.Кишечная боль в этом случае может распространяться и на другие органы малого таза. Тактика здесь одна — гинеколог исключает свою патологию и отправляет женщину на дообследование.
Остеохондроз.Данный недуг может стать причиной зажима нерва, что и будет вызывать боль, которая может отдавать и в паховую область. Гинеколог может заподозрить причину болевых ощущений при внешнем общем осмотре женщины и направить ее к неврологу.
В своем нормальном состоянии матка является подвижным органом, который по своему строению похож на грушу. У нерожавшей женщины ее размер обычно достигает 8 сантиметров. Как правило, она без каких-либо затруднений может двигаться в различные стороны. Это движение обеспечивается работой брюшных мышц и связок, которые крепят матку к стенкам таза. В нормальном состоянии матка немного наклонена вперед. Затрудненная подвижность может говорить о наличии патологического состояния, носящего название смещение матки. Оно может быть как приобретенным в течение жизни, так и врожденным.

Смещение довольно часто является следствием воспалительных процессов. Риску подвержены женщины с недостаточным и избыточным весом. Более подробно о последствиях и причинах смещения матки влево или вправо узнаете из статьи.
Причины
К основным причинам, из-за которых и появляется смещение матки вправо или влево, относят:
- ослабленные мышцы таза после родов;
- сидячий образ жизни;
- перенесенные хирургические операции;
- физические нагрузки в период после родов;
- наличие гинекологических заболеваний;
- избыточная масса тела;
- травмы, полученные во время родов;
- онкологические опухоли;
- гормональные нарушения;
- повреждение связок и мышц.
Симптомы
Существует множество симптомов, которые сигнализируют об измененном месторасположении матки. Известны случаи, когда данная патология протекает бессимптомно, и обнаруживают ее только при жалобах женщины на бесплодие.

В целом смещение шейки матки сопровождается такими явными симптомами:
- проблемная овуляция;
- повышенная болезненность менструального цикла;
- нарушение цикла;
- боль при интимной близости;
- снижение либидо;
- отсутствие оргазма;
- сухость влагалища;
- затрудненный венозный отток;
- бесплодие;
- обострение воспалений матки и ее придатков;
- часто повторяющиеся самопроизвольные выкидыши и аборты;
- мигрени;
- тянущая боль внизу живота.
В зависимости от стороны, в которую сместилась матка, могут добавляться другие симптомы. При отклонении матки вперед отмечается давление на мочевой пузырь, в результате чего у женщины может появиться проблемное мочеиспускание. Ее беспокоят частые позывы, может появиться цистит и задержка мочи. Практически в каждом случае симптомы имеют достаточную выраженность, давая возможность заподозрить начало развития патологии в матке и обратиться за медицинской помощью.
Диагностика
Диагностические меры зачастую выполняют в 3 этапа. Причем для определения точного диагноза нужно проконсультироваться у гинеколога, уролога и проктолога. Нередко данное патологическое состояние главного репродуктивного органа сопровождается другими отклонениями, возникающими в мочевыделительной системе и кишечнике.
При гинекологическом осмотре доктор пальпирует живот и саму матку посредством ввода во влагалище пальцев. Если матка отклоняется назад, пальцы будут упираться в свод сзади. Отклонение вперед прощупывается над лоном. При отклонении в сторону выявляют ее недостаточную подвижность и тяготение в определенную сторону.

Гистеросальпингография и кольпоскопия - следующие этапы обследования. Гистеросальпингография дает возможность выявить уровень проходимости труб, оценить общее состояние ее полости и увериться в отсутствии развития спаек. Для ее выполнения в матку вводят вещество, протекающее через трубы. Весь процесс контролируется посредством рентгена и УЗИ. Кольпоскопию используют для определения отклонения матки вниз. Процедуру проводят кольпоскопом, причем в этом случае нет необходимости применять обезболивающий препарат. Благодаря данному методу дополнительно можно также обнаружить различные новообразования, начало рака, дисплазию и патологии шейки матки.
Трациционные методы
В эту группу методов диагностики смещения матки входят разные анализы:
- мазок на микрофлору;
- которые помогают обнаружить атипические клетки;
- ультразвуковое обследование;
- общий анализ крови и мочи.
Также показано проведение УЗИ, которое поможет определить положение матки. Лечение смещения матки проводят в 2 этапа. Обычно отмечается наличие воспалительного процесса, а также образование спаек.
Первый этап лечения
На данном этапе главной задачей является устранение воспаления, восстановление кровоснабжения в органах, которые недостаточно хорошо питаются вследствие пережатых кровеносных сосудов. Для этого применяют разные методы. Для терапии применяют противовоспалительные препараты нестероидного происхождения:

При присоединении инфекции может быть показано использование антибиотиков курсами. Физиотерапевтические процедуры: применение для лечения УВЧ и других методов, которые способствуют снятию воспаления, рассасыванию спаек, улучшению лимфатического обмена и кровоснабжения, что существенно улучшает общее состояние организма.
Второй этап и стабилизация
Далее требуется окончательное избавление от воспаления, чтобы перейти на завершающий этап терапии. Противовоспалительное лечение выполняют теми же средствами, которые применялись на предыдущей стадии терапии. Важно полностью излечить воспалительный процесс, поскольку без этого нельзя проводить гинекологический массаж – ключевой элемент терапии смещения матки.
Физиотерапия предназначена для улучшения в матке кровообращения, окончательного снятия воспаления при помощи безопасных противовоспалительных препаратов. Ткани органа будут лучше реагировать на лечение, становясь более эластичными. Впоследствии спайки будут рассасываться, а массаж будет растягивать их.
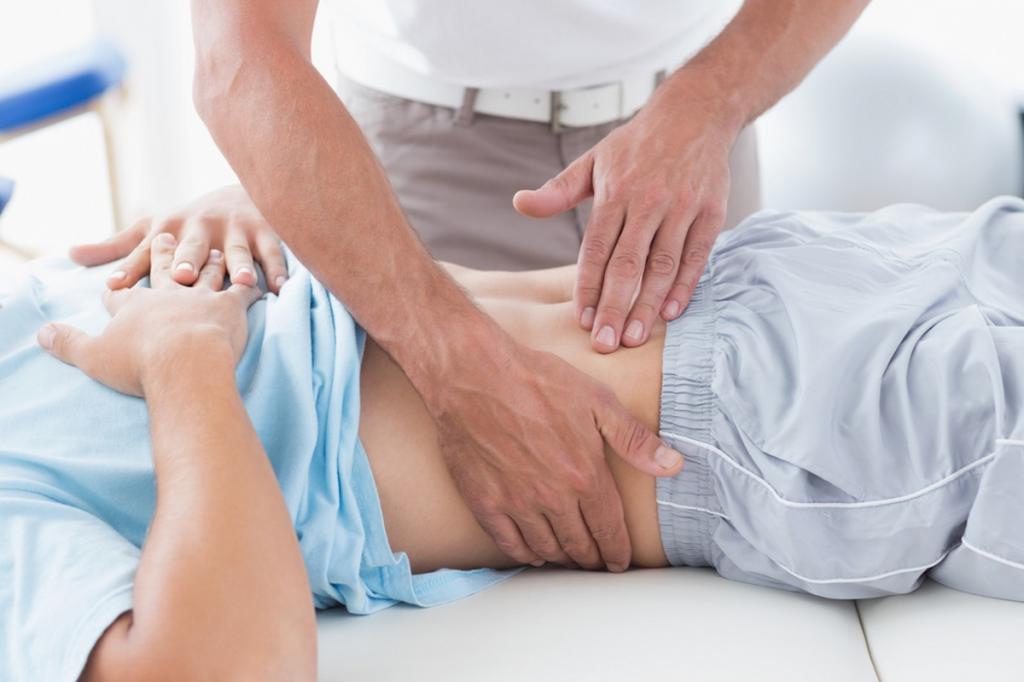
Массаж помогает укрепить фасции и связки органов малого таза. Также матка постепенно будет переходить в нормальное физиологическое положение. Связки, укрепленные массажем, будут плотно фиксировать матку в физиологическом состоянии.
Продолжительность выполняемого лечения будет зависеть от сложности смещения матки. Однако массаж нужно проводить как минимум 15 сеансов длительностью не более 10 минут. При правильном подходе и качественном лечении смещение матки получится устранить, и женщина будет здоровой!
Реабилитация
Как правило, если лечение прошло успешно, женщину выписывают уже через 3 дня. Но полный восстановительный срок составляет месяц. Однако еще несколько месяцев действуют ограничения на ряд нагрузок. В зависимости от операции и точности соблюдения рекомендаций врача улучшение состояния может наблюдаться уже через неделю, а в случае если операция производилась на большой области матки - недели через 2. Более быстро восстановительный период происходит, когда устанавливают поддерживающую сетку. После операции больничный лист действует еще месяц, это очень важно для тех женщин, кто ведет сидячий образ жизни, так как находиться долго в сидячем положении после операции опасно.

В период реабилитации действуют следующие ограничения: нельзя жить интимной жизнью 2 месяца, пока полностью не рассосутся швы. Полгода нельзя поднимать тяжести. В течение 2 месяцев запрещено посещать бассейн. Также в течение 2 месяцев нельзя заниматься активными физическими нагрузками. После операции в больнице обычно назначают болеутоляющие средства, которые позволяют пережить первый этап восстановления. Этого обычно бывает вполне достаточно, если же началось воспаление, назначают еще и антибиотики.
Дополнительные меры
Если операция проходила вагинальным путем, рекомендуют также в период реабилитации:
- Следить за питанием. Важно, чтобы стул в первое время был жидким, нельзя напрягать нижнюю часть живота при посещении туалета.
- Сидеть можно только через 3-4 недели после оперативного вмешательства.
- Принимать душ можно только через 5-7 дней, при этом нужно будет соблюдать данные врачом инструкции. Нельзя посещать сауну, баню, принимать ванну в течение 2 месяцев.
- В случае появления кровотечения нужно сразу же вызвать скорую помощь.
- После операции осмотр производится через неделю, а потом через месяц.
Последствия смещения матки
Матка, если происходит смещение, начинает давить на прямую кишку и мочевой пузырь. Бывает, что матка смещается влево или вправо, обычно это вызвано воспалительными процессами в яичниках или трубах. При этом орган смещается в ту сторону, где протекает воспаление. Смещение матки в сторону приводит к образованию спаек, соединительная ткань, фиксирующая органы, растягивается, ослабевает. Органы смещаются, образуются спайки между ними. В результате теряется некоторая подвижность органов. Во время посещения туалета женщина может испытывать боль или неприятные ощущения в той стороне, где произошла спайка.

Если же матка смещается вниз, опускается, начинаются проблемы с функционированием мочевого пузыря и кишечника, так как матка начинает давить на эти органы. Связки ослабляются, вследствие этого органы не могут фиксироваться в нужном положении. Дальнейшее ослабление и провисание связок приводит к недержанию мочи и кала. В этом случае требуется оперативное вмешательство. В результате смещения матки в ту или иную сторону могут быть такие последствия:
- Развитие цистита, проблемы с мочеиспусканием.
- Запоры, боли в пояснице.
- Онемение конечностей, развитие варрикоза, невралгия седалищного нерва.
Беременность при смещении
При критическом же смещении матки данную патологию необходимо устранить, что впоследствии может привести к бесплодию. Во время течения беременности данная болезнь может выражаться в виде частых мочеиспусканий, болей в спине. В большинстве случаев в начале второго триместра плод начинает усиленно расти, матка увеличивается в размерах и возвращается на положенное место в малом тазу женщины. Только смещенная назад матка может мешать проводить осмотр или УЗИ.
Читайте также:


