Метастазы опухолей нервной системы

Метастатический рак мозга (другое название — вторичный рак мозга) — распространение раковых клеток в головном мозге из злокачественной опухоли, расположенной в другой части тела. Некоторые факты и цифры:
- Вторичный раз могла встречается в 10 раз чаще, чем первичный, то есть тот, который изначально развивается в головном мозге;
- Метастазы в головной мозг возникают у 20-40% онкологических больных (в среднем у каждого четвертого);
- Ежегодно метастатический раз мозга диагностируют у 50 000 — 70 000 россиян;

Пару десятилетий назад при множественных метастазах в головной мозг на пациенте можно было ставить крест - нейрохирургические учреждения, делавшие успехи в терапии первичных опухолей головного мозга, таких больных не брали, потому как оперативное лечение в этом случае уже было почти невозможным. Даже в столице не более трёх специалистов готовы были попробовать лучевую терапию, между тем как по данной теме было защищено несколько диссертаций, демонстрирующих очень неплохой результат. Но практическая деятельность сталкивалась с клиническими трудностями, делающими спасение пациента весьма трудоёмким.
Метастазы злокачественных опухолей в головном мозге постигают каждого четвёртого больного, при посмертном исследовании их находят у шести из десяти. Метастазы выявляются на порядок чаще, чем первичные опухоли центральной нервной системы, которыми охотно занимаются нейрохирурги. Российская онкологическая статистика учитывает только первичные опухоли головного мозга и вообще первичные раки, но не знает, сколько больных имеют метастазы куда бы то ни было, а не только в головной мозг.
Любая опухоль метастазирует в мозг, но чаще всего рак лёгкого, особенно крайне агрессивный мелкоклеточный — до 80% больных, а также рак молочной железы, кишки, почки и меланома, но все они метастазируют много реже рака лёгкого. Сегодня метастазы в головном мозге находят чаще, чем в конце прошлого века, чему весьма способствуют методы нейровизуализации — КТ и МРТ и увеличение выживаемости онкологических больных в результате успехов онкологической науки. Заметно повысилась и активность онкологов, не только решающихся на лечение самых непростых больных, но и имеющих возможность выхаживать таких пациентов.

Как правило, большинство больных к моменту выявления внутричерепных метастазов имеют другие, подчас неизлечимые и распространённые, очаги опухоли, состояние их оставляет желать лучшего, а локальная терапия внутричерепных метастазов чревата ранним рецидивом. Внедрение высокотехнологичного лечения, как хирургического, так и лучевого, помогло избавиться от профессионального пессимизма и увеличило 5-летнюю выживаемость пациентов, придав их жизни вполне приемлемое качество.
Почему возникают метастазы в головном мозге?
Чаще всего — в 48% случаев — метастазы в мозг связаны с раком легких. Наиболее агрессивен немелкоклеточный рак легкого — он метастазирует в мозг в 80% случаев. Реже встречаются метастазы при раке молочной железы (15%), мочеполовой системы (11%), остеогенной саркоме (10%), меланоме (9%), раке головы и шеи (6%).
Клинические проявления метастазов
Симптоматика зависима от размеров внутричерепных опухолевых очагов, их количества и расположения. Принципиально клинические симптомы можно разделить на две группы:
- локальные, обусловленные расположением опухоли в конкретном отделе мозга, отвечающем за определённые функции определённого органа;
- общемозговые симптомы, связанные с размером дополнительной опухолевой ткани, мешающей функционированию самого мозга.
К примеру, опухоль рядом со структурами, обеспечивающими иннервацию глаза, проявится выпадением полей зрения, когда глазом не воспринимаются отдельные участки сектора обзора. Множество мелких узлов даст картину отёка головного мозга, поскольку лишние граммы опухоли в замкнутой черепной коробке мешают нормальной циркуляции жидкостей и сдавливают нормальные ткани.
У половины больных вторичные новообразования головного мозга откликаются головной болью, очень часто интенсивность боли меняется вместе с положением головы, когда при наклоне под определённым углом частичное восстановление циркуляции ликвора временно приводит к уменьшению боли. К сожалению, со временем рост метастазов сделает боль постоянной, а замкнутость пространства приведёт к невыносимой интенсивности. Нередки головокружения и двоение, если смотреть обоими глазами.

У каждого пятого пациента развиваются двигательные нарушения вплоть до пареза половины тела. У каждого шестого страдают интеллектуальные способности, столько же мучается от изменений поведения, нарушений движений и походки, чуть реже отмечаются судороги, но и совершенно бессимптомное течение, когда метастатические образования выявляют лишь при обследовании, тоже не редкость. Тем не менее, при увеличении размеров опухоли даже в такой относительно благоприятной ситуации довольно быстро нарушаются функции организма.
В практике выделяют варианты развития первичной симптоматики при метастазах рака в центральную нервную систему по превалирующему комплексу клинических признаков.
- Похожий на инсульт апоплексический вариант, развивается остро и проявляется очаговыми нарушениями — свидетельством поражения определённого участка мозга. Такой вариант, как правило, связан либо с закупоркой сосуда, либо его разрывом опухолью с последующим кровоизлиянием в головной мозг.
- Ремиттирующий вариант характеризуется волнообразным течением, когда симптомы то уменьшаются, то прогрессируют, напоминая атеросклеротическое поражение сосудов.
У некоторых больных метастазы головного мозга протекают бессимптомно. Обнаруживают их только во время обследования.
Как диагностируют метастазы в головном мозге?
Биопсия — исследование, во время которого получают фрагмент ткани и исследуют его на предмет раковых клеток. Если у человека уже диагностирован рак в другом органе и обнаружены очаги в головном мозге, потребности в данном методе диагностики обычно нет. Биопсия нужна, если есть очаги в мозге, но не найдена первичная опухоль.
Лечение метастазов
Без лечения продолжительность жизни больного от момента выявления метастатического поражения головного мозга едва ли превышает месяц, но это в среднем. Только добавление высоких доз гормонов способно двукратно увеличить продолжительность жизни и несколько улучшить её качество, но опять только на время, тогда как химиолучевое лечение может дать до полугода жизни.
Тактика лечения зависит от некоторых факторов:
- Количество, размер и расположение метастазов;
- Возможность удалить очаги хирургическим путем;
- Чувствительность первичной опухоли к химиопрепаратам и лучевой терапии;
- Общее состояние больного;
- Наличие других метастазов, возможность бороться с ними.
Прогностически неблагоприятна локализация опухоли в недоступной для манипуляций задней черепной ямке, нарушение циркуляции ликвора и вероятность вклинения опухоли в естественные черепные отверстия.
Несомненно, что только хирургическое пособие вкупе с дополнительным лекарственным и лучевым лечением даёт большие надежды. Но нейрохирургическое вмешательство возможно при одном или единичных опухолевых узлах, и, конечно, технически доступных. Паллиативную операцию выполняют при угрожающем нарастании давления и кровотечении, когда удаление даже одного из множества узлов способно радикально улучшить клиническую картину, чтобы присовокупить в дальнейшем консервативное лечение. Возможны разные варианты удаления опухолевых узлов.
При технически не удаляемых и чувствительных к противоопухолевым лекарствам видах рака, таких как молочная железа, мелкоклеточный рак лёгкого и герминогенные опухоли яичка, на первом этапе прибегают к химиотерапии, к которой в дальнейшем присоединяют облучение всего массива головного мозга. При радиочувствительных опухолях лечение можно начать с тотального облучения мозга. При опухолях не более 3,5 см и менее четырёх узлов как единственный метод эффективна стереотаксическая радиохирургия. К опухоли подводят с разных сторон несколько пучков радиоволн, они пересекаются в одном месте - там, где находится метастаз. В итоге раковые клетки уничтожаются, а окружающие здоровые ткани получают минимальную безопасную дозу. В комплексе с облучением мозга и химиотерапией результат лучше.
Лучевая терапия всегда сопровождается нарастанием отёчности ткани мозга, поэтому облучение всегда проводится на фоне дегидратации — симптоматической терапии, разгружающей от излишней жидкости. Поэтому радиолог может отказать в лечении пациенту, устойчивому к мочегонным препаратам, а также при уже смещённом головном мозге, поскольку дальнейшее смещение может стать для больного фатальным. Не возьмут на облучение тяжёлого пациента с выраженными клиническими проявлениями, тем более с судорогами или мутным сознанием. Уже после одного-двух сеансов облучения к имеющемуся высокому внутричерепному давлению присоединится лучевой отёк ткани, и без того очень неважное состояние пациента ухудшиться.
Возможны варианты последовательностей и сочетания методов, как при впервые выявленных метастазах в головной мозг, так и при рецидиве после лечения. Во всяком случае, при невозможности активной тактики и прогрессировании процесса клинические руководства рекомендуют прибегнуть к химиотерапии на фоне наилучшей поддерживающей симптоматической терапии (стероиды, обезболивающие, противосудорожные препараты и др.). Схема определяется первичной опухолью, то есть при раке лёгкого помогают одни препараты, при раке почки — другие. Химиотерапию проводят до выявления признаков прогрессии опухоли.
Терапия метастазов злокачественных опухолей в головной мозг не дело энтузиастов-одиночек, это работа команды онкологов, нейрохирургов, радиологов, химиотерапевтов и реаниматологов, вооружённых знаниями и отличным оборудованием для диагностики и лечения, как в Европейской клинике.
Каковы прогнозы при метастазах в головной мозг?
Прогноз зависит от типа первичной опухоли, количества метастазов, возраста и состояния пациента. В среднем пациенты живут 2-3 месяца. Но если метастазы единичные, пациенту меньше 65 лет, и в организме нет других метастазов, средняя продолжительность жизни может составить 13,5 месяцев.
Врачи онкологи и реаниматологи Европейской онкологической клиники знают, как помочь пациенту с метастатическим раком. Грамотное лечение избавит от тяжелых симптомов, подарит драгоценное время.
Выберите врача и запишитесь на приём:

Главный врач Европейской клиники, онколог, к.м.н.
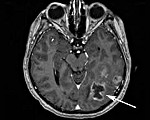
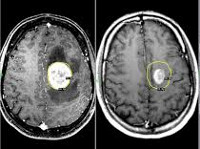
Метастатические опухоли мозга – вторичные очаги, возникающие вследствие местного агрессивного роста, гематогенного и лимфогенного метастазирования злокачественных новообразований других локализаций. У 30% больных протекают бессимптомно. В остальных случаях опухоли головного мозга проявляются головными болями, головокружениями, тошнотой, рвотой, очаговой симптоматикой, психическими и эмоциональными нарушениями. При поражении спинного мозга возникают боли, чувствительные и двигательные расстройства. Диагноз выставляется с учетом анамнеза, симптомов, КТ, МРТ и других исследований. Лечение – радиотерапия, реже оперативное удаление или химиотерапия.

- Причины
- Симптомы метастатических опухолей головного мозга
- Симптомы метастатических опухолей спинного мозга
- Диагностика метастатических опухолей мозга
- Лечение метастатических опухолей
- Прогноз
- Цены на лечение
Общие сведения
Метастатические опухоли мозга – группа злокачественных новообразований различного происхождения, возникших в спинном либо головном мозге в результате распространения клеток первичной опухоли. Метастазы в головной мозг выявляются у каждого пятого онкологического больного. Метастатическое поражение спинного мозга по различным данным наблюдается у 30-70% пациентов. По данным исследователей, вторичные поражения ЦНС встречаются примерно в 10 раз чаще первичных.
Пик заболеваемости приходится на 50-70 лет, мужчины и женщины страдают одинаково часто. Иногда симптомы метастатической опухоли мозга становятся первым сигналом о появлении другого новообразования. К примеру, 10% пациентов с раком легких впервые обращаются за помощью из-за возникновения неврологических расстройств. Прогноз обычно неблагоприятный, вторичное поражение мозга является одной из ведущих причин смертности при злокачественных опухолях. Лечение осуществляют специалисты в сфере онкологии и неврологии.

Причины
Метастазы в ЦНС могут возникать при злокачественных новообразованиях любой локализации. От 30 до 60% от общего количества метастатических опухолей мозга появляются при раке легких, от 20 до 30% - при новообразованиях молочной железы. Третье место по распространенности занимают метастазы при меланомах (10%), четвертое – при раке толстого кишечника (5%). Реже метастатические опухоли мозга встречаются при лимфомах, саркоме и новообразованиях щитовидной железы.
Иногда причиной вторичных процессов в головном мозге становится инфильтративный рост новообразований назофарингеальной области. Вторичное поражение спинного мозга в результате агрессивного роста первичного очага может выявляться при новообразованиях позвонков, абдоминальной форме лимфомы Беркитта и других объемных процессах, локализующихся рядом со спинномозговым каналом. В числе редких онкологических заболеваний, иногда осложняющихся метастатическими опухолями мозга – тератома яичка и хориокарцинома. По неизвестным причинам в мозг редко метастазируют злокачественные опухоли яичников, шейки матки и мочевого пузыря.
80% метастатических опухолей головного мозга располагаются в зоне больших полушарий, 15% – в мозжечке, 5% - в стволе мозга. Большинство вторичных очагов в спинном мозге локализуются на уровне нижних грудных либо верхних поясничных позвонков. Поражения твердой мозговой оболочки составляют около 10% от общего количества метастатических опухолей мозга. Более 70% метастазов множественные, что ухудшает прогноз. Гистологическое строение вторичной опухоли – как у первичного новообразования. Симптомы обусловлены как непосредственным давлением узла на нервные структуры, так и перифокальным отеком окружающих тканей.
Симптомы метастатических опухолей головного мозга
Метастатическая опухоль мозга проявляется головными болями, головокружениями, тошнотой, рвотой, припадками, нарушениями сознания, сенсорными расстройствами и очаговой неврологической симптоматикой. Возможны психические и эмоциональные нарушения: эмоциональная неустойчивость, сонливость, заторможенность, когнитивные расстройства, личностные изменения и т. д. Выраженность симптомов метастатической опухоли мозга сильно варьирует – от незначительных нарушений памяти или настроения до тяжелых эпиприпадков.
Распирающие головные боли, тошнота и расстройства сознания свидетельствуют о повышении внутричерепного давления. Особенно упорная тошнота наблюдается у детей. У 30% больных метастатическими опухолями мозга выявляются эпилептиформные судороги, от них страдают преимущественно люди старше 45 лет. Очаговая симптоматика различается. Возможны снижение либо потеря чувствительности, нарушения зрения, нарушения слуха, параличи и парезы конечностей. Расстройства возникают на стороне, противоположной расположению метастатической опухоли мозга.
Динамика неврологических расстройств также различается. У одних пациентов наблюдается постепенное усугубление нарушений, у других расстройства развиваются внезапно, по типу инсульта. Причиной внезапного появления симптомов может стать кровоизлияние в метастатическую опухоль мозга либо эмболия сосуда фрагментом новообразования. Иногда наблюдается ремитирующее течение заболевания, при котором очаговые и внемозговые нарушения волнообразно усиливаются и ослабевают.
Симптомы метастатических опухолей спинного мозга
Первым проявлением метастатической опухоли мозга обычно становятся боли. Вначале болевой синдром неинтенсивный и непостоянный, возникает только при кашле и резких движениях. В последующем боли усиливаются, появляются спонтанно, беспокоят постоянно, не исчезают даже после сна или продолжительного отдыха. Выявляются прогрессирующие нарушения чувствительности и двигательные расстройства. Развивается гиперестезия, сменяющаяся гипестезией, а затем анестезией.
Пациенты с метастатическими опухолями мозга отмечают мышечную слабость и быструю утомляемость при физических нагрузках. Со временем мышечная слабость переходит в парезы, а парезы – в параличи. Зона чувствительных и двигательных нарушений определяется уровнем и локализацией метастатической опухоли мозга. При поражении боковых отделов может выявляться синдром Броун-Секара. При опухолях в задних либо передних отделах обычно наблюдаются симметричные расстройства.
При поражениях шейного отдела возникает спастическая тетраплегия, при новообразованиях грудного отдела – спастическая нижняя параплегия, при процессах в поясничном отделе – вялая нижняя параплегия, при метастазах в зоне крестца – паралич мышц-сгибателей нижних конечностей. Для всех метастатических опухолей мозга характерны нарастающие тазовые расстройства. Возможно быстрое образование пролежней, особенно – при поражении нижних отделов спинного мозга.
Диагностика метастатических опухолей мозга
Диагноз устанавливается онкологом и нейрохирургом с учетом клинических проявлений и данных дополнительных исследований. Важную роль играют анамнестические данные: подозрение на злокачественную опухоль либо наличие уже диагностированного новообразования внемозговой локализации, а также состояние после оперативного или консервативного лечения по поводу данной патологии. Необходимо учитывать, что иногда симптомы метастатической опухоли мозга становятся первым проявлением патологического процесса в другом органе.
Настораживающими признаками в отношении новообразований головного мозга являются головные боли, тошнота, эпилептиформные припадки (обнаруживаются у 35% пациентов) и прогрессирующая очаговая симптоматика. Подозрение на вторичный процесс в спинном мозге возникает при продолжительных нарастающих болях, двигательных и чувствительных нарушениях и расстройствах деятельности тазовых органов. Основные инструментальные методы диагностики метастатических опухолей мозга – КТ и МРТ. Обычно исследования начинают с более доступной КТ головного мозга и КТ позвоночника, а полную информацию о количестве, размере и расположении очагов получают при проведении МРТ с контрастным усилением. При поражении спинного мозга также информативна люмбальная пункция с ликвородинамическими пробами.

Лечение метастатических опухолей
Пациентам назначают противосудорожные препараты, стероиды, обезболивающие и психотропные средства. Основным методом лечения метастатических новообразований головного мозга обычно становится радиотерапия, которая используется отдельно, в сочетании с химиотерапией либо хирургическим вмешательством. Показанием к оперативному лечению является наличие операбельного солитарного метастаза (вторичного очага при невыявляемом первичном процессе) либо одиночного метастаза при контролируемом первичном новообразовании.
Обычно операции выполняют при метастатических опухолях мозга, расположенных в мозжечке, височных и лобных долях, то есть, в зонах с относительно невысоким операционным риском. После операции назначают радиотерапию либо химиотерапию. Иногда целью хирургического лечения является не удаление метастатической опухоли мозга, а экстренное снижение опасного для жизни внутричерепного давления. При необходимости подобные вмешательства могут проводиться многократно.
Химиотерапия обычно неэффективна. Исключением являются ситуации, когда первичное новообразование хорошо реагирует на цитостатики, например, при раке молочной железы, мелкоклеточном раке легкого либо лимфоме. Пациентам с метастатической опухолью мозга, чувствительной к химиотерапии, назначают лекарственные средства, способные проникать через гематоэнцефалический барьер. Химиотерапию обязательно дополняют другими способами лечения (обычно – радиотерапией).
Перспективным современным методом лечения метастатических опухолей мозга является 3D-конформная лучевая терапия – облучение тонкими пучками радиации, направленными на опухоль. Эта методика позволяет обеспечить максимальное воздействие на опухоль при минимальной лучевой нагрузке на здоровые ткани. Процедура проводится под контролем МРТ либо КТ. Метод имеет ряд преимуществ перед традиционными операциями (безболезненность, неинвазивность, отсутствие наркоза и послеоперационного периода). Показан при множественных метастатических опухолях мозга и при высоком операционном риске, обусловленном особенностями расположения метастаза.
При вторичных очагах в спинном мозге применяют те же методы, что при поражении головного мозга. Назначение кортикостероидных препаратов позволяет уменьшить боли у 85% больных, радиотерапия – у 70% больных. У половины пациентов на фоне радиотерапии отмечается улучшение двигательных функций. Оперативные вмешательства осуществляют при нечувствительности метастатических опухолей мозга к радиотерапии, при прогрессировании неврологических расстройств либо сдавлении нервной ткани отломком кости. Выполняют переднюю декомпрессию либо ламинэктомию. После операции назначают локальную радиотерапию (за исключением новообразований, нечувствительных к лучевой терапии).
Прогноз
Прогноз при метастатических опухолях мозга обычно неблагоприятный. Средняя продолжительность жизни с момента выявления вторичного очага составляет 6-8 недель. При солитарных метастазах и одиночных метастазах в сочетании с первичными новообразованиями, хорошо реагирующими на терапию, своевременно начатое лечение позволяет продлить среднюю продолжительность жизни больных с метастатическими опухолями мозга до 10 месяцев с момента постановки диагноза.
Опухоли центральной нервной системы лечение 1, 2, 3 стадии. Симптомы, признаки, метастазы, прогноз.
К опухолям ЦНС относятся опухоли головного и спинного мозга.
Первичные опухоли ЦНС развиваются из мутировавших клеток, составляющих центральную нервную систему (нейронов (редко), глиальных клеток, эндотелиальных клеток сосудов, клеток, образующих оболочки мозга или оболочки нервов и др.), или их предшественников (стволовых клеток).
Вторичные (метастатические) опухоли ЦНС (как правило, головного мозга) развиваются из занесенных в головной мозг током крови клеток, отделившихся от опухоли, расположенной за пределами ЦНС (например, рака легкого или молочной железы). Также структуры ЦНС (чаще спинной мозг) могут быть поражены опухолями, растущими из соседних органов и тканей (позвоночника и черепа, мягких тканей и др.).
Опухоли ЦНС – собирательное понятие и включают обширную группу доброкачественных и злокачественных новообразований, различающихся по своему клиническому течению, прогнозу и методам лечения.
Из злокачественных опухолей наиболее часто встречаются глиобластома (опухоль из нейроглии – сложного комплекса вспомогательных клеток нервной системы, которые окружают нейроны и выполняют важные функции при развитии и поддержании структуры ЦНС) и метастатические опухоли.
Из доброкачественных опухолей наиболее часто встречаются менингиомы (опухоли из оболочек головного и спинного мозга), шванномы (синонимы - неврилеммомы, невриномы) (опухоли из оболочек нервов).
Первичные злокачественные опухоли ЦНС в структуре всей онкологической заболеваемости составляют около 1,5 %. У детей опухоли ЦНС встречаются значительно чаще (≈ в 20 %) и уступают только лейкозам. В абсолютных значениях заболеваемость увеличивается с возрастом.
Мужчины болеют в 1,5 раза чаще женщин, белые – чаще, чем представители других рас. На одну опухоль спинного мозга приходится свыше 10 опухолей головного мозга. Метастатические опухоли ЦНС (преимущественно головного мозга) развиваются у 10-30 % пациентов со злокачественными опухолями других органов и тканей. Предполагается, что они встречаются даже чаще, чем первичные опухоли ЦНС.
Наиболее часто в головной мозг метастазируют рак легкого, молочной железы, меланома кожи, рак почки и колоректальный рак.
Абсолютное большинство (более 95 %) первичных опухолей ЦНС возникает без видимых причин.
К факторам риска развития заболевания относятся облучение и отягощенная наследственность (нейрофиброматоз I-го и II-го типов и др.). Влияние мобильной связи на возникновение опухолей ЦНС в настоящее время НЕ ДОКАЗАНО, но контроль за воздействием этого фактора продолжается.
Опухоли ЦНС проявляются головной болью, психическими нарушениями, судорожными приступами или их бессудорожными эквивалентами, нарушением функции черепных нервов (обоняния, зрения, слуха и др.), нарушением функции рук иили ног, нарушением чувствительности (при опухолях головного мозга), а также болями в спине, руках и ногах, нарушением чувствительности и движений в руках иили ногах, нарушением мочеиспускания и дефекации (при опухолях спинного мозга).
Опухоли в области гипофиза могут также вызывать различные эндокринные нарушения. Эти симптомы характерны не только для опухолей ЦНС и возникают также (и со значительно большей частотой) при других заболеваниях и травмах ЦНС.
Течение заболевания при опухолях ЦНС мягких тканей зависит от ее степени злокачественности и расположения в пределах ЦНС. При расположении в функционально важных зонах ЦНС даже доброкачественные опухоли могут представлять серьезную угрозу жизни и здоровью пациента.
Злокачественные опухоли принято делить на высокозлокачественные (низкодифференцированные) и низкозлокачественные (высокодифференцированные).
- Высокозлокачественные опухоли характеризуются быстрым ростом и плохим прогнозом вследствие резистентности (устойчивости) к любым видам лечения (хирургии, лучевой терапии, химиотерапии).
- Низкозлокачественные и доброкачественные опухоли растут медленно и прогноз при них благоприятнее. Особенностью опухолей ЦНС является то, что они крайне редко метастазируют за пределы ЦНС.
Диагностика саркомы проводится путем осмотра невролога, применения средств современной медицинской визуализации (рентгеновская компьютерная иили магнитно-резонансная томография с внутривенным контрастным усилением). Необходимость других дополнительных методов обследования определяется индивидуально.
Профилактика и раннее выявление опухолей ЦНС
Специфической профилактики опухолей ЦНС нет, так как современной медицинской науке не известны факторы их вызывающие.
Золотым стандартом диагностики опухолей ЦНС является выполнение магнитно-резонансной томографии с внутривенным контрастным усилением. При отсутствии данного оборудования в определенных случаях допустимо проведение рентгеновской компьютерной томографии с внутривенным контрастным усилением. Последняя также проводится при наличии противопоказаний для проведения магнитно-резонансной томографии (наличие у пациента ферромагнитных инородных тел или имплантатов, кардиостимулятора и др.).
Эти же исследования могут повторяться, если до операции проводится химиотерапии или лучевая терапия (с целью оценки их эффективности).
В сложных диагностических случаях, а также при нехарактерном клиническом течении с целью уточнения диагноза может потребоваться биопсия патологического образования ЦНС.
Вид опухоли и степень ее злокачественности устанавливаются на основании данных морфологического исследования фрагмента опухоли, полученного путем биопсии. Для уточнения распространенности опухоли при подозрении на метастатическое поражение ЦНС и выработки оптимальной тактики лечения проводится рентгеновская компьютерная томография органов грудной клетки, брюшной полости, малого таза. другие необходимые исследования.
В отличие от большинства других злокачественных новообразований, опухоли ЦНС не классифицируются по стадиям. Они подразделяются по степени злокачественности, при этом, также в отличие от большинства других злокачественных опухолей, в эту классификацию включаются также доброкачественные новообразования ЦНС.
- I степень Доброкачественные опухоли (медленно растущие опухоли, которые могут быть излечены только при помощи хирургии);
- II степень Опухоли промежуточной, неопределенной и низкой степени злокачественности (медленно растущие опухоли, которые, однако, склонны к рецидивированию после проведенного лечения вследствие своего инфильтративного характера роста (прорастания в нормальные ткани);
- способны трансформироваться в высокозлокачественные опухоли;
- III степень Высокозлокачественные опухоли, требующие проведения лучевой терапии иили химиотерапии;
- IV степень Высокозлокачественные опухоли, быстро растущие, несмотря на проводимое лечение.
Лечение опухолей ЦНС
Выбор метода лечения опухоли ЦНС зависит от ее степени злокачественности, распространенности и локализации.
Как правило, лечение опухолей ЦНС начинается с хирургического компонента. Его целью является максимально возможное удаление опухоли. При этом хирург пытается нанести наименьшую возможную травму здоровой ткани мозга. Качество жизни пациента при этом является приоритетом.
Кроме того операция позволяет получить образцы ткани опухоли для установления точного морфологического диагноза. Это важно для выбора в дальнейшем методов лучевой терапии и химиотерапии. В тех случаях, когда опухоль полностью удалить невозможно (как правило, при расположении в функционально важных зонах ЦНС), проводится ее частичное удаление.
В некоторых ситуациях возможно только проведение биопсии опухоли.
При лечении высокозлокачественных опухолей ЦНС после выполнения хирургического компонента выполняется контрольное исследование (рентгеновская компьютерная иили магнитно-резонансная томография с внутривенным контрастным усилением).
Далее, в зависимости от морфологического строения опухоли, проводится облучение ложа опухоли (остаточной опухоли) с прилегающими к нему отделами мозга, всего головного мозга или же и головного, и спинного мозга одновременно. Начало проведения лучевой терапии не позднее 8 недель после операции.
При лечении опухолей ЦНС низкой степени злокачественности лучевая терапия проводится при невозможности полного удаления опухоли. При лечении доброкачественных опухолей ЦНС лучевая терапия также проводится при невозможности выполнения хирургического лечения.
В последние годы в арсенале лучевой терапии появился особый метод лучевого лечения опухолей ЦНС малых размеров – стереотаксическая радиохирургия радиотерапия.
Суть метода заключается в высокоточном подведении к опухоли больших доз излучения в короткие сроки. При этом удается воздействовать на опухоли, которые ранее считались нечувствительными к облучению.
Химиотерапияприменяется при лечении высокозлокачественных опухолей ЦНС, в том числе (при глиальных опухолях высокой степени злокачественности) на фоне лучевой терапии. При глиальных опухолях низкой степени злокачественности химиотерапия применяется опционально, при невозможности проведения хирургии и лучевой терапии.
Как правило, химиотерапия дополняет хирургический и лучевой методы лечения, однако, при некоторых редко встречающихся опухолях ЦНС, таких как лимфомы или герминоклеточные опухоли, она является основным методом лечения.
Диспансерное наблюдение за пациентами с опухолями ЦНС низкой (I-II) степени злокачественности осуществляется после окончания лечения в течение первого года – 1 раз в 6 месяцев, в дальнейшем – 1 раз в год.
При опухолях высокой (III-IV) степени злокачественности МРТ обследование проводится 1 раз в 3 месяца в 1-й год, в дальнейшем – каждые 4-6 месяцев. При возникновении тревожащих пациента симптомов следует немедленно (не дожидаясь контрольных сроков) обратиться за медицинской помощью.
При глиобластоме первый контрольный осмотр выполняется через 1 мес. после завершения лучевой терапии (МРТ-исследование). Для дифференциальной диагностики радионекроза и продолженного роста опухоли после комбинированного лечения может быть целесообразна МР-спектроскопия.
Инструментальное обследование включает:
- магнитно-резонансную томографию с внутривенным контрастным усилением;
- при метастатическом поражении ЦНС - консультацию профильного врача-онколога с выполнением необходимых обследований согласно его рекомендациям;
- другие исследования (по показаниям).
При возникновении рецидива высокозлокачественной опухоли решение о тактике лечения принимается консилиумом в составе нейрохирурга, радиационного онколога и химиотерапевта.
При рецидивах низко злокачественных опухолей, в первую очередь, рассматривается вопрос о возможности хирургического лечения.
Читайте также:


