Миелопатия шейного отдела позвоночника отзывы последствия
У меня сестре 36 лет. Живет в Казахстане, я в Питере.
У сестры 1,5 - 2 месяца назад начались следующие симптомы:
Немеют то одна рука то одна нога, верхняя часть тела немеет, нарушена мелкая моторика.
Симптомы не постоянные, один день одно, другой день другое.
Делали МРТ шейного отдела позвоночника и головного мозга. Вот заключения:
МРТ шейного отдела позвоночника:
Значимых обменно дистрофических изменений в шейном отделе позвоночника не выявлены, участки миелопатии в шейном отделе спинного мозга.
МРТ головного мозга:
больше данных на кисту в теменной области слева. киста правой гайморовой пазухи.
По поводу кисты рекомендуют смотреть за динамикой и делать МРТ.
Лечили шею от вирусной инфекции.
Назначали актовегин, маннит, дексаметазон, милдронат, циннаризин.
Никаких результатов!
ВРАЧИ НЕ МОГУТ ПОСТАВИТЬ ДИАГНОЗ.
Посоветовали показать МРТ кому то в России.
Подскажите специалистов, кому можно показать снимки в Санкт-Петербурге чтобы поставить диагноз.
Уважаемый, Иван. Постарайтесь представить клиничекский случай сестры в соответствии с правилами форума. В идеале - это она должна писать, так как получится испорченный телефон.
Через низкое качество выложенных снимков их читать очень сложно. Как правильно это сделать найдёте в разделе туберкулёз.
А для начала попросите её ответить на насколько вопросов:
после чего начались симптомы (вирусная инфекция)?
были ли боли головы? температура?
сколько было эпизодов или это один, который длится? какие промежутки между симптомами?
сколько времени длится каждый симптом?
остающей? волнами? или одной волной?
есть ли ухудшение при принятии горячего душа?
были ли проблемы со зрением в прошлом или другие странные симптомы в прошлом? ( боли глаза, нарушения остроты зрения или ощущения цвета)?
при нагибании головы есть ли ощущение удара тока по спине?
Такие анализы проводились ( ВИЧ, сифилис? бореллиозе?)
Были ли укусы клещей?
Люмбальная пункция проводилась?
Где родилась сестра и сколько времени живёт в Казахстане? Чем болела ещё кроме новообразования.
То есть вопросов множество, Самих снимков для диагноза, естественно, недостаточно. Приглашайте сестру на форум.
Пока не могу связаться с сестрой, чтобы ответить на ваши вопросы. В интернет у нее в ближайшее время доступа не будет, к сожалению.
Пока что выкладываю отсканированные снимки. [Ссылки могут видеть только зарегистрированные и активированные пользователи]
Добрый день!
Я добралась до интернета. Отвечаю на Ваши вопросы.
после чего начались симптомы (вирусная инфекция)?
Симптомы начались внезапно. Вирусной инфекции не было, чувствовала себя как обычно.
были ли боли головы? температура?
Голова не болела, температуры не было.
сколько было эпизодов или это один, который длится? какие промежутки между симптомами?
сколько времени длится каждый симптом?
остающей? волнами? или одной волной?
Эпизод один. Началось 18 апреля с левой ноги, было ощущение. как будто она "затекла". На следующий день тоже самое с левой рукой. Затем,следующим днем чувство онемения(при надавливании будто сквозь вату или как после наркоза у стоматолога, губу и язык вроде уже чувствуешь, но они как не твои) было от груди и до ступней(только спереди), плюс обе руки от локтя до кистей(по внутренней стороне руки). При легком прикосновении чувствовала все очень "ярко". При ходьбе быстро уставала.
В начале мая ноги стала чувствовать как обычно. Руки - хуже. То же онемение плюс взять что-то мелкое, помыть посуду или что-то почистить было очень сложно. Если потереть ладонями друг об дружку, как по наждачной бумаге. От груди до бедер при ходьбе добавилось напряженность мышц, как будто одет какой-то корсет.
Сейчас правая рука- только кисть, левая - от локтя до кисти и еще пятки обеих ног - только чувство онемения.
А вообще почти каждый день какие то новые ощущения. То лучше, то хуже, то мышцу тянет, то "мурашки" бегают.
есть ли ухудшение при принятии горячего душа?
были ли проблемы со зрением в прошлом или другие странные симптомы в прошлом? ( боли глаза, нарушения остроты зрения или ощущения цвета)?
при нагибании головы есть ли ощущение удара тока по спине?
Удара тока нет, но как бы "стреляет" в руки и ноги. Не всегда.
Такие анализы проводились ( ВИЧ, сифилис? бореллиозе?)
Были ли укусы клещей?
Люмбальная пункция проводилась?
нет. Кровь на бруцеллез реакция Райта и Хеделсона - отр. Б/Х Ан.крови показатели в норме. В мае делала ПЭТ - все в порядке.
Где родилась сестра и сколько времени живёт в Казахстане? Чем болела ещё кроме новообразования.
Миелопатия – синдром, связанный с поражением спинного мозга, возникающий вследствие воздействия различных факторов. Сопровождает многие нервные и сердечно-сосудистые заболевания. Характеризуется нарушениями движений, чувствительности, работы органов таза. Наиболее часто отмечается шейная миелопатия, поражающая первые семь позвонков.

Миелопатия
Расстройство имеет соматическую природу, может быть связана с воспалительными процессами. В основе лежит разрушение нервных волокон.
Основную возрастную группу поражения выделить не представляется возможным, однако каждому возрасту свойственны основные причины, что и позволяет сделать возрастную классификацию:
- к детской приводят энтеровирусные инфекции;
- молодежной – травмы позвоночника;
- среднего возраста – новообразования;
- пожилого – дегенеративные процессы в позвоночнике.
Выделяют два типа нарушения: прогрессивную и хроническую. При первой форме симптомы развиваются быстро. Чаще всего к ней ведет синдром Броун-Секара. Другой типичный пример – посттравматическая миелопатия. Клинические признаки: слабость в мышечных тканях, параличи, уменьшение чувствительности в ногах.
При хронической признаки появляются и нарастают со временем. Ее вызывает рассеянный склероз, сифилис, дегенеративные заболевания, полиомиелит.
Локализация позволяет выделить шейную, грудную и позвоночную миелопатию. Первая встречается чаще всего, сопровождается тяжелыми симптомами. Возникает в пожилом возрасте. Характеризуется постепенным течением.
Симптомы поясничной зависят от места поражения. Проявляется слабостью ног, болями, дисфункцией органов области таза, в особо тяжелых случаях – параличом.
Признаки миелопатии грудного отдела позвоночника встречаются реже всего. Иногда ее путают с новообразованиями или воспалениями. Торакальная обусловлена часто грыжей межпозвоночного диска.

Причины
В основе возникновения миелопатии лежат следующие причины:
- Воспалительные процессы. Прежде всего, это ревматоидный артрит, туберкулез, спондилоартрит.
- Травмы. При повреждении позвоночника развивается посттравматическая миелопатия. Основную роль играют переломы разных отделов позвоночника. Реже встречается прямое поражение мозга.
- Сосудистые нарушения. Включают тромбоз, атеросклероз, аневризмы. Сосудистая миелопатия развивается преимущественно у пожилых людей. У детей связана с врожденной аневризмой.
- Компрессионный синдром. Происходит под воздействием опухолей, межпозвоночной грыжи. Отмечают компрессионную миелопатию спинного мозга и сосудов, в результате чего нарушается кровоток. Опухоли ведут к хроническому процессу, кровоизлияния или травмы – к острому, грыжи, метастазы – к подострому.
Ведущей предпосылкой развития болезни считают остеохондроз позвоночника.
Классификация
Разнообразие причин позволило разработать широкую классификацию.
Развивается из-за нарушения позвоночника вследствие врожденных особенностей и приобретенных заболеваний. Межпозвоночная грыжа ведет к приобретенной дискогенной миелопатии. Развивается преимущественно у мужчин до 50 лет.
Основной механизм поражения – сдавливание, травмы, сосудистые нарушения. Острые формы миелопатии развиваются из-за травм, например, сильного сгибания позвоночника. Происходит смещение позвонков, что ведет к защемлению и нарушению проведения нервных импульсов.
Хроническую вызывают остеофиты, сдавливающие мозг, нервные окончания и примыкающие сосуды. Чаще появляются эти симптомы миелопатии в шейном отделе. Течение – хроническое, сопровождаемое моментами прогрессирования.
Патология проявляется атрофией мышц сначала с одной стороны, затем с другой. Отмечаются болезненные ощущения в суставах, спине. Нарушения чувствительности со временем нарастают. Полное травмирование спинного мозга вызывает расстройство чувствительности, а также функций ниже травмированного участка.
Этот вид связывают с развитием дегенеративных заболеваний, например, остеохондроза. В некоторых случаях – с дефицитом витамина E, B12. Проявляется преимущественно в пожилом возрасте.
Наблюдается уменьшение позвоночного канала, разрушение межпозвоночных дисков. Среди основных симптомов выделяют тремор конечностей, снижение рефлексов. Дегенеративными симптомами характеризуется цервикальная миелопатия.
Этот вид определяется нарушениями кровообращения и поражением сосудов. Сосудистая миелопатия сопряжена с атеросклерозом, инсультом, инфарктом спинного мозга, тромбозом, венозными застоями.
Повреждение артерий, питающих спинной мозг, ведет к атрофии нервного волокна. Степень остроты симптомов зависит от ведущей патологии, ее причин, возраста больного.
Наиболее ярко проявляется сосудистая миелопатия в шейном отделе. Характерным называют феномен Лермитта. Его отличают приступы содрогания при разгибании шеи, наклонах головы. Дрожь начинается от шеи, достигает запястья, стопы. Вслед за дрожью в нижних отделах рук и ног отмечают слабость.
В некоторых случаях развивается паралич. Дисциркуляторная энцефалопатия третьей степени – характерный пример.
Наибольшей чувствительностью к патологии обладают клетки, расположенные в передних рогах. Из-за врожденных дефектов нарушение проявляется в раннем возрасте. Преимущественное время развития симптомов при приобретенных сосудистых болезнях – пожилой возраст.
Дисциркуляторная миелопатия проявляется в болезни Преображенского и Персонейдж-Тернера. Синдром Преображенского связан с параличами, нарушением чувствительности.
Этот вид миелопатии вызван поражением спинного мозга. К ним относят удары, переломы, вывихи. Они приводят к смещению, сдавливанию, защемлению, повреждению нервных путей и спинномозговых сосудов.

Основные симптомы – паралич, уменьшение чувствительности, расстройство работы органов, расположенных в тазовой области.
Посттравматическая миелопатия не лечится.
К развитию этого вида ведут новообразования, метаболиты, а также вещества, которые она вырабатывает. Токсические вещества ведут к некрозу спинномозговой ткани. Сама опухоль сдавливает ткани, ведет к нарушению кровоснабжения.
Часто сопровождает лимфому, лейкемию, опухоли, расположенные непосредственно в спинном мозге или соседних участках.
Этот вид миелопатии связывают с энтеровирусными инфекциями, туберкулезом, боррелиозом, СПИДом, герпесом.
Инфекционная миелопатия появляется в равной степени в разном возрасте у женщин и мужчин. Энтеровирусная чаще диагностируется у детей.
Всегда развитию неврологических симптомов предшествует появление признаков, которые обычно связывают с воспалительными процессами – слабостью, лихорадкой, болями в голове.
Симптоматика обусловлена областью поражения. Возникает одышка, паралич, расстройства стула.
При повреждении половины спинного мозга в поперечном сечении развивается синдром Броун-Секаровский. На стороне повреждения развивается паралич, на другой – расстройство чувствительности.
Вирусные, грибковые воспаления ведут к тотальному повреждению в поперечном сечении. Отмечается обездвиживание и потеря чувствительности ниже области повреждения.
Определяется отравляющим воздействием на нервную систему некоторых токсичных веществ.
Характеризуется стремительным развитием, сопровождается нарушениями двигательной и чувствительной сферы. Развивается преимущественно на уровне грудного отдела, реже возникает шейная миелопатия.
Появляется под влиянием облучения. Чаще всего ее развитие связывают с облучением при лечении рака гортани, опухолей, расположенных в средостении.
Выделяют транзиторное и отложенное течение, сопровождающееся нарастанием симптомов. В последнем случае отмечают ее появление в течение 6-36 месяцев после завершения лучевого лечения.
Симптоматика развивается медленно, связано это с медленной атрофией тканей спинного мозга. Сопровождается другими симптомами облучения – появлением язв, пузырьков, наполненных жидкостью, выпадением волос, уменьшением плотности костной ткани.
С течением времени нарушаются двигательные функции нижних конечностей, развивается слабость мышц, снижается их тонус, уменьшается чувствительность. В ряде случаев наблюдается нарушение работы тазовых органов.
Развивается вследствие нарушения метаболизма, функционирования эндокринной системы. Поражаются преимущественно задние, передние корешки, передние рога спинного мозга.
Отмечается слабость стоп, кистей, у мужчин – импотенция. В состоянии гипогликемической комы обнаруживается нарастание тонуса мышц, судорожные явления.
Миелопатия этого вида развивается на фоне рассеянного склероза или других болезней, связанных с демиелинизацией оболочки нейронов. На фоне генетической обусловленности под воздействием определенных факторов белок, содержащийся в миелине, воспринимается как принадлежащий патогенным бактериям или вирусам, и начинает разрушаться.
Сопровождается обычно другими симптомами – нарушением зрения, речи, глотания.
Спинальная миелопатия связывается с семейной спастической параплегией Штрюмпеля и группой болезней спиноцеребеллярных дегенераций.
Семейная спастическая параплегия Штрюмпеля сопровождается нарастанием слабости в ногах, повышением рефлексов сухожилий. Если заболевание проявилось в детском возрасте, отмечается ходьба на носочках. Иногда болезнь поражает мышцы рук, глаз. Развивается эпилепсия, значительное снижение интеллекта, тремор, нарушения мочеиспускания.
Основным признаком спиноцеребеллярных дегенераций является отсутствие координации движений. Наблюдается задержка психического развития, дизартрия, симптом Бабинского, атаксия. У взрослых – деменция. К группе патологий относят врожденную гипоплазию мозжечка, атаксию Фридрейха.
Симптомы
Причины возникновения миелопатии, степень и место поражения спинного мозга определяют симптоматику. Нарушения преимущественно возникают ниже уровня повреждения:
- Общие инфекционные признаки. Слабость, повышение температуры, озноб, раздражительность, боли в голове, ощущение разбитости.
- Болезненность. Ощущаются в пораженном отделе позвоночника.
- Двигательные нарушения. Проявляются в повышении или понижении тонуса в мышцах, расстройстве двигательной координации, пьяной походке. В некоторых случаях нарастают судорожные, непроизвольные движения, подергивания. Наблюдается развитие параличей, парезов.
- Расстройства чувствительности. Человек не чувствует изменения температуры, боль, вибрацию. Признаками является онемение, жжение, появление мурашек. Такие нарушения возникают реже двигательных.
- Дисфункция органов, расположенных в области таза. Преимущественно наблюдается нарушение мочеиспускания, реже – запоры, импотенция.
- Рефлекторные нарушения. Повышаются или, напротив, снижаются сухожильные рефлексы рук и ног.
- Психические нарушения. Ухудшается память, снижается интеллект.
Диагностика
Уточнить причины миелопатии и ее характер – непростая задача. Многие заболевания имеют сходную симптоматику. Однако от правильности диагноза зависит прогноз и способы лечения.
Врач проверяет рефлексы, мышечный тонус, тактильность, уточняет сопутствующие патологии.
Проводится рентгенография. Основная цель этого исследования – оценить расположение позвонков друг к другу, расстояние между ними, их состояние. Дополнительно делаются снимки при сгибании и разгибании шеи. Метод эффективен для диагностики такого нарушения, как посттравматическая миелопатия.
Миелография – вид рентенографии, при проведении которого вводится контрастное вещество. Она помогает выявить новообразования, междисковые грыжи.

Электромиография показывает биоэлектрическую активность мышечной ткани, импульсную проводимость.
Применение транскраниальной магнитной стимуляции связано с возможностью получить информацию о кортико-спинальном пути передачи импульса.
Для уточнения диагноза проводится анализ спинномозговой жидкости. Он позволяет обнаружить белки, лейкоциты, остатки тканей клеток.
Исследования крови показывают наличие воспалительных процессов, уточняют уровень сахара, холестерина, различных ферментов.
По показаниям преимущественно для исключения раковых процессов назначается биопсия тканей. Исследование также позволяет уточнить наличие демиелинизации. В ряде случаев проводят денситометрию (оценивают плотность костных тканей).
Для оценки того, насколько выражена миелопатия, используются специальные шкалы.
Классифицировать особенности и нарушения походки и работоспособности, как одного из ведущих признаков двигательных расстройств, позволяет шкала Нурика. Она включает шесть стадий (от 0 до 5), описывающих патологию от преходящих симптомов до обездвиженности и инвалидизации.
Более полная и информативная модифицированная шкала Японской Ортопедической Ассоциации. Она оценивает сохранность движений верхних и нижних конечностей, чувствительности, дисфункций органов таза. Максимальное количество баллов – 17. Их уменьшение свидетельствует о глубине поражения и нарушении проводниковой функции.
Лечение
Терапия при миелопатии зависит от основного заболевания. Она проводится комплексно, включает медикаментозные, хирургические методы, физиолечение.
Медикаментозное лечение основывается на использовании нестероидных противовоспалительных средств. Их применение направлено на уменьшение боли. Используются таблетки, мази, растворы для инъекций (Мовалис, Ревмоксикам). Для уменьшения воспаления назначаются глюкокортикостероиды (Преднизалон), Дексаметазон.
Миорелаксанты позволяют снять мышечный тонус, справиться с судорогами и спазмами, уменьшить боли. Это Мидокалм, Сирдалуд. Для активизации обмена веществ назначают Актовегин, Пирацетам.
Противосудорожные лекарства снижают проявления судорог мышц. Это препараты вальпроевой кислоты, Фенитоин, Клоназепам. Действие нейропроекторов способствует нормализации кровотока, улучшению питания мозговых тканей. Применяют Танакан.
В случае тяжелой патологии, нарастания симптомов, отсутствия эффекта от использования лекарств назначается оперативное вмешательство: дисэктомия, ламинэктомия.
Для физиолечения используется парафинотерапия, электрофорез, грязелечение, УВЧ, электростимуляция, рефлексотерапия. Назначается массаж, ЛФК.
Прогноз
Продолжительность жизни зависит от формы патологии. Расстройство, связанное со сдавливанием, имеет благоприятный прогноз, правильно подобранная терапия уменьшает проявление симптомов. Сосудистая миелопатия ведет к прогрессированию симптоматики. Демиенилизирующая, карциноматозная, радиационная форма имеют различные осложнения, и прогноз неблагоприятный. Посттравматическая миелопатия не прогрессирует.
Правильная своевременная диагностика – важный элемент в лечении патологий, которые сопровождаются миелопатией. Синдром включает слабость мышечной ткани, развитие парезов, параличей, судорожных явлений. Терапия включает лекарства, хирургическое вмешательство, физиотерапию. Прогноз зависит от вида болезни, степени поражения, стадии развития.
Для подготовки статьи использовались следующие источники:
Хабиров Ф. А. Клиническая неврология позвоночника — Казань, 2002 — 472 с.
Гуща А. О., Хить М. А., Арестов С. О. Дифференцированное хирургическое лечение шейной спондилогенной миелопатии // Журнал Нервные болезни — 2012.

Краткое содержание: В статье рассмотрены случаи шейной миелопатии, связанной с осложненным течением остеохондроза позвоночника. В большинстве случаев шейная миелопатия встречается у пациентов с узким позвоночным каналом.
Причины шейной миелопатии
- естественные возрастные изменения в межпозвонковых дисках, обычно проявляющиеся в формировании шейных остеофитов (костных наростов) по краям позвонков;
- спондилоартроз шейного отдела позвоночника, приводящий к фасеточной гипертрофии (увеличению дугоотростчатых суставов);
- утолщение связок, окружающих позвоночный канал, особенно жёлтой связки, что происходит параллельно с потерей высоты межпозвонковых дисков;
- трансляционную механическую нестабильность, приводящую к подвывиху (или частичной дислокации) тел позвонков.
- врождённое сужение позвоночного канала, которое значительно повышает вероятность компрессии спинного мозга;
- изнашивание и/или повторяющуюся травматизацию, которые приводят к дегенеративных изменениям, затрагивающим дисковое пространство и замыкательные пластинки тел позвонков.
Эти изменения в шейном отделе позвоночника провоцируют сужение позвоночного канала, приводя к утолщению задней продольной связки и формированию остеофитов, сдавливающих спинной мозг, как правило, на уровнях С4-С7. Результатом этих изменений является хроническая компрессия спинного мозга и нервных корешков, приводящая к снижению кровотока и неврологическому дефициту, что может закончиться повреждением самого спинного мозга.
Ещё одним распространённым состоянием, которое также может привести к хронической компрессии спинного мозга, является оссификация задней продольной связки.
Симптомы и признаки шейной миелопатии
Пациенты с шейной спондилогенной миелопатией часто страдают от комбинации следующих симптомов:
- слабости, онемения или неловкости в руках, кистях и пальцах рук;
- изменения походки, включая потерю равновесия, слабость, тяжесть или онемение в ногах;
- болезненности и скованности в шее;
- различных степеней корешковой боли в руках (боли, которая иррадиирует в руку и иногда в пальцы руки).
Шейная спондилогенная миелопатия безболезненна более чем в 50% случаев, но, если боль присутствует, её, как правило, описывают либо как режущую, жгучую, либо как постоянной тупую, иррадиирующую в плечи, предплечья, руки и (время от времени) кисти и пальцы рук. Также боль может сопровождаться покалывающими парестезиями, распространяющимися на пальцы рук.
Пациенты с шейной миелопатией могут случайно ронять предметы, а также иметь проблемы с застёгиванием пуговиц. При длительном течении шейная миелопатия может проявляться в потере мышечной массы и чувствительности к вибрации, уколам, боли и тепловому воздействию.
Кроме того, на осмотре врач может заметить усиление мышечного тонуса рук и ног в состоянии покоя, фокальную слабость мышц, иннервируемых повреждёнными нервными корешками, неустойчивость походки и аномальное оживление глубоких сухожильных рефлексов.
Координация также может быть нарушена, включая ухудшение мелкой моторики рук и проблемы со скоординированной ходьбой, что можно заметить при тандемной ходьбе в обратном направлении. Сгибание шеи может вызывать ощущения, похожие на разряды тока, распространяющиеся по всему позвоночнику (это явление называется феноменом Лермитта). Также у пациентов могут наблюдаться проблемы с сексуальной функцией.
Длительное сдавление спинного мозга может привести к слабости в ногах и их прогрессирующей спастичности. Затем могут возникнуть нарушения в функционировании кишечника и мочевого пузыря. В запущенных случаях пациенты с миелопатией не могут ходить без трости или ходунков.
Диагностика
Диагностика шейной миелопатии, связанной с шейным остеохондрозом, в большой степени опирается на историю болезни, а также симптомы и признаки, описанные в первой части статьи.
Затем диагноз может быть подтверждён с помощью радиологического метода, такого как магнитно-резонансная томография (МРТ) шейного отдела позвоночника, демонстрирующего очевидное сдавление спинного мозга и нервных корешков. На МРТ могут быть выявлены очаги миеломаляции в спинном мозге, при других исследованиях они не видны.
Другие диагностические исследования обычно проводятся для получения дополнительной информации. Также они могут помочь в планировании лечения. Дополнительные диагностические исследования могут включать:
Дифференциальный диагноз
Чтобы поставить правильный диагноз, очень важно исключить другие заболевания со сходной симптоматикой, то есть провести дифференциальную диагностику. Некоторые заболевания могут иметь симптомы, идентичные шейному остеохондрозу со спондилогенной миелопатией. Все эти проблемы требуют специфического лечебного подхода.
Другие заболевания, связанные с болью в шее и руке, изменением рефлексов и признаками дисфункции спинного мозга, включают:
- прогрессирующие формы рассеянного склероза;
- боковой амиотрофический склероз (БАС) или болезнь Лу Герига;
- наследственную спастическую параплегию;
- подострую комбинированную дегенерацию спинного мозга, связанную с дефицитом витамина В12;
- некоторые опухоли спинного мозга или сосудистые заболевания, такие как артериовенозная мальформация (АВМ);
- системные заболевания.
Лечение шейной миелопатии
Для лечения шейной спондилогенной миелопатии применяются как консервативные, так и хирургические методы.
Консервативное (нехирургическое) лечение направлено на снижение боли с помощью уменьшения отёка спинного мозга и нервных корешков, а также на улучшение функционирования пациента и его способности выполнять обычные действия.
Лечение миелопатии при остеохондрозе позвоночника должно быть комплексным. Применятся безнагрузочное вытяжение позвоночника, щадящие методики массажа, хорошие результаты для снятия отека и воспаления показала гирудотерапия.
Медикаментозное лечение имеет очень узкий спектр действия.
Пациенты с выраженным сдавлением спинного мозга, проявляющимся в дисфункции спинного мозга (миелопатии), могут быть сразу же направлены на операцию. Два основных индикатора, сигнализирующих о необходимости операции, включают:
- спустя 4-6 недель консервативного лечения у пациента не наблюдается положительной динамики;
- симптомы пациента прогрессируют, несмотря на консервативное лечение.
В прошлом предпочтительным выбором считалась шейная ламинэктомия — удаление задних структур позвоночного канала с целью декомпрессии спинного мозга.
Однако, большинство аномальных анатомических структур, сдавливающих спинной мозг, расположено спереди от спинного мозга. При ламинэктомии эти структуры затрагиваются лишь косвенно, что приводит к большому количеству пациентов, недовольных результатами операции, так как их состояние либо осталось прежним, либо ухудшилось. По этой причине, в зависимости от состояния пациента, многие хирурги предпочитают переднюю декомпрессию спинного мозга и нервных корешков.
Эти процедуры называются передней шейной декомпрессией и фузией. Хирург также может использовать инструментарий (пластины и винты) для обеспечения внутренней поддержки шейного отдела позвоночника и ускорения приживления костного трансплантата.
Оперативное лечение на шейном отделе позвоночника чревато осложнениями и редко улучшает состояние пациента, поэтому раннее лечение шейного остеохондроза наиболее правильная тактика ведения пациента.
Общие сведения
Миелопатия спинного мозга — это тяжелый соматический синдром, обобщающий различные по этиологическому признаку поражения спинного мозга, сопутствующий многочисленным патологическим процессам и проявляющийся нейродегенеративными изменениями в отдельных спинномозговых сегментах имеющий, как правило, хроническое течение.
Миелопатия всегда возникает вследствие различных патологических нарушений в организме (осложнение дегенеративно-дистрофических заболеваний позвоночника, травм и опухолей позвоночного столба, патологий сосудистой системы, токсического воздействия, соматических заболеваний и инфекционных поражений).
В зависимости от этиологического фактора, т.е. от заболевания, ставшего предпосылкой развития миелопатии, при постановке диагноза указывается эта болезнь/патологический процесс, например, сосудистая, диабетическая, компрессионная, алкогольная, вертеброгенная, ВИЧ-ассоциированная миелопатия и др., то есть таким образом указывается на происхождение синдрома (природу поражения спинного мозга). Очевидно, что при разных формах миелопатии спинного мозга лечение будет существенно отличаться, поскольку необходимо воздействие на основную причину, которая вызвала соответствующие изменения. По МКБ-10 миелопатия кодируется G95.9 (Болезнь спинного мозга неуточненная).
Достоверно точной информации о частоте встречаемости в целом миелопатии нет. Существует лишь информация о некоторых наиболее распространенных причинах ее формирования. Так в США ежегодно происходит от 12 до 15 тысяч травм спинного мозга, а у 5%-10% пациентов со злокачественными опухолями существует высокая вероятность метастазов в эпидуральное пространство позвоночника, что является причиной более 25 тысяч случаев миелопатии в год.
Некоторые виды миелопатии являются относительно редкими (сосудистая миелопатия), другие (цервикальная спондилогенная миелопатия) встречается у почти 50% лиц мужского пола и 33% у женщин в возрасте после 60 лет, что обусловлено выраженностью дегенеративных изменений в структурах позвоночного столба и нарастание проблем со стороны сосудистой системы, характерных для людей пожилого возраста. Наиболее часто поражается шейный и поясничные отделы позвоночника и значительно реже встречается миелопатия грудного отдела позвоночника.
Патогенез
Патогенез развития миелопатии существенно различается в зависимости от заболевания, вызвавшего тот или иной вид миелопатии. Во множестве случаев патологические процессы, лежащие в основе развития заболевания, локализуются вне спинного мозга и рассмотреть их в пределах одной статьи не представляется возможным.
Классификация
В основу классификации положен этиологический признак, в соответствии с которым выделяются:
- Вертеброгенная (дискогенная, компрессионная, спондилогенная) — может быть обусловлена, как травмами позвоночника (посттравматическая), так дегенеративными изменениями в позвоночном столбе (смещение позвонков, остеохондроз, спондилез с выраженным разрастанием остеофитов, стеноз спинномозгового канала, грыжа межпозвоночного диска и др.).
- Дисциркуляторная (ишемическая) — сосудистая, атеросклеротическая, дисциркуляторная, развивается вследствие медленно прогрессирующей хронической недостаточности (ишемии) спинномозгового кровообращения.
- Инфекционная — развивается под воздействием патогенной микрофлоры (энтеровирусы, вирус герпеса, бледная трепонема) и часто является следствием септицемии, пиодермии, остеомиелита позвоночника, СПИДа, болезни Лайма и др.
- Миелопатии, вызванные различного рода интоксикациями и физическими воздействиями (токсические миелопатии; лучевая миелопатия).
- Метаболическая — обусловлена метаболическими расстройствами и осложнением эндокринных заболеваний.
- Демиелинизирующая. В ее основе лежат патологические процессы, вызывающие разрушение (демиелинизацию) миелиновой оболочки нейронов, что приводит к нарушению процессов передачи импульсов между нервными клетками спинного и головного мозга (рассеянный склероз, болезнь Бало, болезнь Канавана и др.).
По локализации патологического процесса выделяется:
- Миелопатии шейного отдела позвоночника (син. цервикальная миелопатия).
- Миелопатии грудного отдела позвоночника.
- Миелопатии поясничного отдела.
Причины
К основным причинам развития миелопатий относятся:
- Компрессия (сдавливание), возникающая в результате травм позвоночника со смещением позвоночных сегментов, спондилолистеза, спондилеза, первичной/метастатической опухоли спинного мозга, эпидурального абсцесса и гематомы, субдуральной эмпиемы, грыжи межпозвонкового диска, туберкулезного спондилита, подвывиха в атлантоаксиальном сочленении, вторичного спаечного процесса и др.
- Нарушение кровообращения в спинном мозге, обусловленное вышеперечисленными причинами, так и различного рода сосудистой патологией, которая формирует медленно прогрессирующую хроническую недостаточность кровоснабжения: атеросклероз, эмболии, тромбозы, аневризма, венозный застой, развивающимся вследствие сердечно-легочной/сердечной недостаточности, сдавление венозных сосудов на различных уровнях позвоночника.
- Воспалительные процессы с локализацией в спинном мозге, обусловленные патогенной микрофлорой, травмой или в силу других обстоятельств (спинальный арахноидит, туберкулез, болезнь Бехтерева, миелит и др.).
- Нарушение процессов метаболизма в организме (гипергликемия при сахарном диабете).
Несмотря на многообразие причин, основной предпосылкой формирования миелопатии принято считать прогрессирующий длительно протекающий остеохондроз (вертеброгенная, дискогенная, компрессионная, дегенеративная миелопатия).
Симптомы
Симптомы миелопатии варьируют в широком диапазоне в зависимости от причин заболевания, уровня поражения, тяжести состояния, характера патологического процесса (острый/хронический). К общим симптомам относятся:
- Постоянный/возникающий при движении интенсивный болевой синдром в спине ноющего/тупого характера.
- Онеменение верхних/нижних конечностях, слабость, нарушения мелкой моторики (при застегивании одежды, письме и др.).
- Снижение в различной степени температурной и болевой чувствительности, появление дисфункции тазовых органов (мочеиспускания).
- Развитие сочетанных спастических парезов и параличей, вызывающих нарушения походки.
Из всего многообразия видов миелопатий рассмотрим лишь несколько, наиболее часто встречающихся в тех или иных отделах позвоночника.
Шейная спондилогенная миелопатия относится к одной из частых причин дисфункции спинного мозга нетравматического характера у людей старшего возраста с развитием спастического тетра- и парапареза. Ведущим патофизиологическим механизмом этого заболевания является ишемия спинного мозга, обусловленная его компрессией с нарастающими дегенеративными процессами структур шейного отдела позвоночного столба (фото ниже).
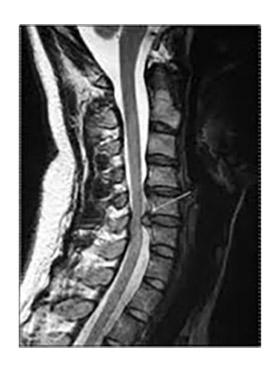
Симптомы отражают нарушения функции верхнего мотонейрона, поражение задних столбов спинного мозга и пирамидных трактов. Градация выраженности нарушения во многом определяется конкретным механизмом развития миелопатии. Так, при компрессионном характере поражении шейного отдела отмечается сочетанность нижнего спастического парапареза и спастико-атрофического пареза рук.
При этом, характерно их изолированное проявление или преобладание расстройств двигательных над чувствительными. Основными жалобами являются: боль в руках с латеральной/медиальной стороны, затруднения при выполнении тонких движений, парестезии в руках, слабость и неловкость в ногах, нарушение походки, развитие нейрогенного мочевого пузыря.
Пирамидный синдром характеризуется несимметричным спастическим тетрапарезом в руках, что обусловлено поражением глубоких пирамидных проводников, отвечающих за верхние конечности. Атрофический синдром проявляется слабостью в мышцах верхних конечностей, атрофиями и фибриллярными подергиваниями, низкими сухожильными рефлексами верхних конечностей.
Цервикальная миелопатия при сосудистом варианте развития миелопатии (сосудистая миелопатия шейного отдела) характеризуется более выраженными и распространенными по длиннику двигательными спинальными сегментарными расстройствами, сочетающихся с ишемией структур входящих в бассейн кровоснабжения передней спинальной артерии (фасцикуляция мышц, отсутствие/снижение рефлексов на руках, амиотрофии).
Наиболее часто встречается дискогенная миелопатия поясничного отдела напрямую обусловленная повреждением межпозвоночного диска, являющейся одним из осложнений остеохондроза позвоночника у пациентов в возрасте после 45 лет и характеризуется хроническим течением. Реже причиной дискогенной миелопатии являются травмы позвоночника и для такой патологии характерно крайне острое течение.
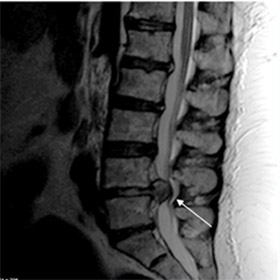
Развитие заболевания обусловлено дегенеративными изменениями в межпозвоночном диске, которые приводят к растяжению/разрыву фиброзного кольца диска и к отрыву его периферических волокон от тел позвонков. Как следствие происходит смещение диска в заднелатеральном направлении, что и приводит к компрессии спинного мозга и прилегающих кровеносных сосудов (фото ниже).
В симптоматике дискогенной поясничной миелопатии наиболее часто встречаются интенсивная радикулярная боль, парезы дистальных отделов ног, снижение мышечной силы ног, нарушение функции органов таза и снижение чувствительности в сакральных сегментах.
Дискогенная миелопатия может осложняется спинальным инсультом (острым расстройством кровообращения) с развитием синдрома трансверзального поражения спинного мозга, для которого характерны сочетание спинальных параличей нижних конечностей с тазовыми нарушениями и глубокой циркулярной гипестезией.
Анализы и диагностика
В основе диагностики миелопатий мануальный осмотр, проверка чувствительности/рефлексов в определенных точках и инструментальные методы исследования, включающие:
- Обзорную/прицельную рентгенографию позвоночного столба в нескольких проекциях.
- Электронейрограмму.
- Компьютерную томографию.
- Магнитно-резонансную томографию.
- Контрастные методы исследования (дискография, пневмомиелография, миелография, веноспондилография, эпидурография).
При необходимости (подозрение на отравление тяжелыми металлами, дефицит витамина В12) назначаются лабораторные исследования. При подозрении на инфицирование проводится спинномозговая пункция.
Лечение
Поскольку миелопатия является обобщенным термином универсальное (стандартизованое для всех случаев) лечение отсутствует, и лечебная тактика определяется в каждом конкретном случае в зависимости от причин, лежащих в основе развития миелопатии. Из общих при принципах лечения можно отметить:
- Для купирования болевого синдрома, уменьшения отека и снижения воспалительного процесса назначаются нестероидные противовоспалительные препараты (Индометацин, Ибупрофен, Ортофен, Диклофенак, Мелоксикам и др.). При сильно выраженной боли, обусловленной сдавлением нервных корешков, назначаются стероидные гормоны (Преднизолон, Дексаметазон и др.).
- Для снятия спазма мышц и уменьшения ощущений назначаются миорелаксанты (Мидокалм, Сирдалуд, Баклосан, Толперизон).
- С целью защиты тканей от гипоксии и нормализации метаболизма используются Актовегин, Церебролизин, Пирацетам и др.
- При наличии инфекции назначаются антибактериальные препараты с учетом чувствительности возбудителя заболевания.
- При необходимости — препараты, восстанавливающие хрящевую ткань (Глюкозамин с хондроитином, Алфлутоп, Артифлекс Хондро, Румалон и др.).
- При ишемической миелопатии назначаются сосудорасширяющие препараты (Папаверин, Кавинтон, Но-Шпа, и нейропротекторы (Глицин, Луцетам, Гамма-аминомасляная кислота, Ноотропил, Гаммалон и др. Для нормализации кровообращения в мелких сосудах и реологических свойств крови — Трентал, Танакан, Пентоксифиллин.
- Для укрепления иммунитета назначаются витаминно-минеральные комплексы или витамины В1 и В6.
Читайте также:


