Может ли протрузия защемлять нерв
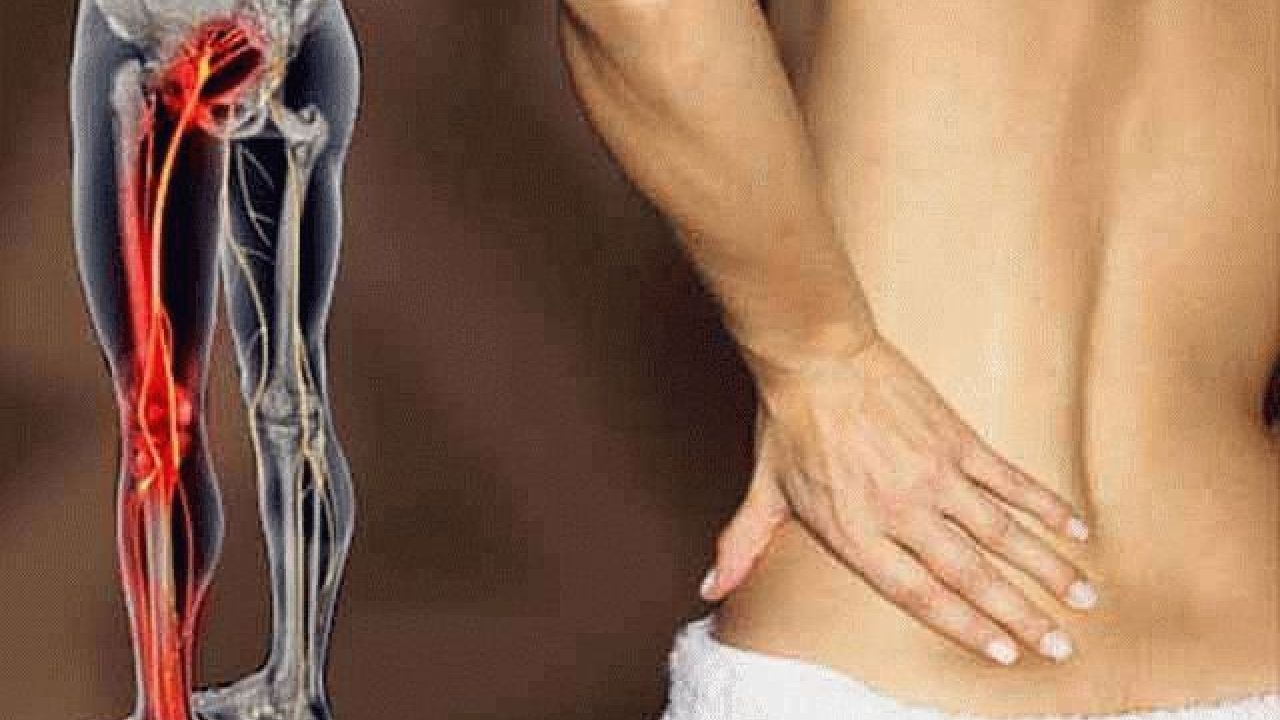
Любое защемление нерва в пояснице дает выраженный болевой синдром, сопровождающийся неврологическими признаками неблагополучия со здоровьем. Это онемение, парестезии, мышечная слабость, судороги и т.д. Нервное защемление в пояснице приводит к временной нетрудоспособности, поскольку пациент утрачивает возможность наклоняться, сгибать и разгибать туловище, выполнять некоторые другие движения. На весь период лечения показано ограничение физических нагрузок. В первые дни после защемления корешкового нерва в пояснице показан строгий постельный режим без оказываемого мышечного напряжения на пораженную область.
Соответственно, при появлении соответствующих клинических симптомов защемления нерва в пояснице для лечения следует обратиться на прием к врачу. Доктор предоставит лист временной нетрудоспособности, что позволит дать отдых спине и исключить вероятность развития неприятных осложнений. Нельзя продолжать ходить на работу и выполнять свои привычные домашние дела. Сразу же после защемления необходимо обеспечить полный физический покой поясничному отделу позвоночника. Важно понимать, что длительная компрессия нервного волокна нарушает его трофику и может привести к атрофии. В результате этого будет нарушена иннервации большого участка тела. В ряде случаев это становится причиной нарушения функции кишечника и мочевого пузыря.
Защемление корешкового нерва в пояснице может быть обусловлено дегенеративными дистрофическими изменениями в позвоночнике. В молодом возрасте часто причиной становится смещение тела позвонка, рубцовая деформация связочного аппарата, компрессионный перелом позвонка и т.д.
Корешковое защемление в пояснице может давать сопутствующие клинические симптомы, указывающие на развитие патологий в тех органах и системах человеческого тела, за иннервацию которых отвечает пораженный корешок. Предлагаем узнать, за что и какие поясничные корешковые нервы отвечают:
- L1 и L2 отвечает за иннервацию аппендикса и слепой кишки, брюшной полости и верхней части бедра (при его поражении развиваются грыжи белой линии живота, могут возникать длительные спастические или атонические запоры, сменяющиеся диареей, воспаление толстого кишечника);
- L3 и его ответвления иннервацию половые органы, область колена и мочевой пузырь (провоцирует развитие синдрома гиперактивности мочевого пузыря, у женщин может возникать недержание мочи, у мужчин - импотенция, боли в коленях);
- L4 отвечает за правильное функционирование сосудов и мышц голени и стопы, предстательной железы у мужчин (при компрессии этого корешка возникают острые боли в голенях и стопах, развивается варикозное расширение вен нижних конечностей, может присутствовать ишиас, люмбалгия, в тяжелых случаях наблюдается длительная задержка мочеиспускания);
- L5 иннервирует голени, пальцы ног и стопы, (при повреждении могут развиваться стойкие отёки, острые постоянные боли в лодыжках, постепенно формируется плоскостопие за счет снижения тонуса мышечного свода стопы).
Еще одна вероятная опасность защемления корешкового нерва в пояснице заключается в том, что ответвления участвуют в формировании пояснично-крестцового и копчикового нервного сплетения. Они обеспечивают функциональность всей нижней части тела. При поражении корешкового нерва возникает плексопатия, воспаление нервного сплетения. Частично выпадают инновационные функции.
Причины защемления корешков в области поясницы
Защемление корешков в пояснице возникает в силу негативного действия разных факторов. Чтобы понять механизм патологического изменения, предлагаем ознакомиться со строением позвоночного столба:
- в поясничном отделе находится пять позвонков;
- между ними располагаются межпозвоночные хрящевые диски, обеспечивающие равномерное распределение амортизационной нагрузки при движениях и защищающие корешковые нервы от компрессии;
- между собой позвонки соединяются с помощью фасеточных и дугоотросчатых межпозвоночных суставов (они покрыты хрящевой суставной капсулой);
- стабильность позвонков обеспечивается хрящевым диском и связочным аппаратом, включающим в себя короткие межпозвонковые и длинные продольные связки);
- тела позвонков вместе с дугообразными отростками формируют внутреннее овальное отверстие;
- все вместе позвонки и межпозвоночные диски формируют спинномозговой канал;
- внутри него располагается спиной мозг, который при помощи ликвора через овальное отверстие в затылочной кости черепной коробки передает нервный импульс к структурам голоного мозга и обратно к частям тела;
- от спинного мозга отходят парные корешковые нервы, которые выходят через фораминальные отверстия в боковых частях тел позвонков.
В дальнейшем корешковые нервы разветвляются. Часть их них участвует в формировании поясничного, крестцового и копчикового нервных сплетений. Другие формируют седалищный, бедренный и другие крупные нервы.
Защемление в области поясницы может происходить на разных уровнях (дуральные оболочки, фораминальные отверстия, места разветвлений, точки входа и выхода из нервных сплетений. Основные причины, провоцирующие защемление корешкового нерва в пояснице – это:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз и его осложнения в виде протрузии, экструзии и грыжи диска);
- воспалительные процессы в области позвоночника и паравертебральных тканей (миозит, тендинит, артрит межпозвоночных суставов, болезнь Бехтерева, подагра, системная красная волчанка, неврит, радикулит, полиомиелит, клещевой энцефалит и т.д.);
- рост доброкачественных и злокачественных опухолей в месте расположения корешковых нервов и их ответвлений;
- отеки мягких тканей (могут быть геморрагическими, возникающими после травматического воздействия, застойные с выпотом лимфатической жидкости, серозными и т.д.);
- травматическое воздействие (переломы тела и остистых отростков позвонков, трещины, разрывы и растяжения связочной и сухожильной ткани, вывих или подвывих позвонка);
- нарушение осанки и искривление позвоночника, в том числе и сопряженное с перекосом костей таза;
- неправильная постановка стопы (полая стопа, косолапость или плоскостопие);
- внешние факторы негативного влияния (сдавливание, удары, низкая температура воздуха);
- смещение тел позвонков относительно центральной оси (спондилолистез в виде ретролистеза и антелистеза);
- стеноз спинномозгового канала аза счет образования остеофитов, анкилоза и т.д.
С высокой долей вероятности защемление корешкового нерва в пояснице могут спровоцировать следующие факторы риска:
- избыточная масса тела, создающая повышенную нагрузку на межпозвоночные хрящевые диски;
- неправильная осанка и привычка сутулиться;
- ведение малоподвижного образа жизни с преимущественно сидячим типом работы и без регулярных физических нагрузок на мышечный каркас спины;
- тяжелый физический труд, связанный с подъемом тяжестей и их переносом;
- курение и употребление алкогольных напитков – провоцирует нарушение процесса микроциркуляции крови и лимфатической жидкости, что влечёт за собой преждевременное разрушение хрящевой ткани межпозвоночных дисков;
- неправильный выбор обуви и одежды;
- неправильная организация спального и рабочего места.
Исключать все возможные причины и факторы риска следует на этапе диагностики. К моменту начала лечения действие патогенных факторов должно быть полностью исключено.
Симптомы и признаки защемления нерва в пояснице
Защемление нерва в пояснице – это боль, которая отличается высокой степенью интенсивности. Она может быть жгучей, простреливающей, пульсирующей. Если при защемлении нерва в пояснице боль отдает в область паха, то нужно исключать вероятность поражения органов брюшной полости и малого таза.
Защемление в пояснице отдает в ногу в том случае, если поражается седалищный или бедренный нервы. Эти патологии часто провоцируются вторичными мышечными спазмами, возникающими на фоне развития приступа остеохондроза.
Первые признаки защемления нерва в пояснице обычно появляются сразу же после воздействия провокационного фактора. Это может быть подъем тяжести, длительное статическое напряжение мышц поясничной зоны, падение, резкое движение и т.д. Постепенно симптомы защемления в пояснице нарастают, становятся нестерпимыми. Нестероидные противовоспалительные препараты, такие как ибуклин, ортофен, кеторол, диклофенак, анальгин, баралгин, не оказывают достаточного обезболивающего воздействия. Поэтому принимать их не стоит. Они не помогут до тех пор, пока не будет устранено давление с корешкового нерва.
Постепенно к боли добавляются неврологические симптомы защемления нерва в пояснице:
- онемение в отдельных участках нижних конечностей, ягодичной области, передней брюшной стенке и т.д.;
- парестезии и ощущение ползающих мурашек;
- нарушение тонуса сосудистой стенки, которое влечет за собой снижение температуры на отдельных участках, за иннервацию которых отвечает пораженный нерв, и бледность кожных покровов;
- мышечная слабость, которая постепенно может переходит в парез и паралич;
- быстрая утомляемость ног при ходьбе;
- нарушение работы кишечника (поносы и диареи, снижение уровня перистальтики);
- нарушение работы мочевого пузыря (гиперфункция, частые позывы к мочеиспусканию или его полное отсутствие в течение нескольких суток).
При появлении подобных симптомов необходимо обратиться на прием к неврологу или вертебрологу. Эти специалисты проведут осмотр, поставят предварительный диагноз и назначат лечение. Для диагностики используется рентгенографический снимок и МРТ поясничного отдела позвоночника, УЗИ внутренних органов брюшной полости и малого таза.
Что делать, чем и как лечить защемление
Первое, что делать при защемлении нерва в пояснице – отказаться от продолжения тех действий, которые его спровоцировали. Важно понимать, что продолжение работы или занятий спортом может привести к печальному результату. Следующее, что делать при защемлении в пояснице – лечь на спину на твердую ровную поверхность. Затем нужно попытаться расслабить напряженные мышцы.
Существует несколько способов того, как снять защемление в пояснице в домашних условиях. Первый – применять некоторые гимнастические упражнения, которые помогают увеличивать промежутки между позвонками, тем самым устраняя компрессию с нервного волокна. Но следует понимать, что перед тем, как лечить защемление нерва в пояснице с помощью гимнастики, необходимо исключить возможное смещение тела позвонка или его вывих. В таких ситуациях помощь может быть оказана только остеопатом или мануальным терапевтом.
Прежде чем лечить защемление в пояснице нужно исключить вероятность компрессионного перелома, особенно у пожилых людей, у которых высок риск развития остеопороза. У молодых людей рентгенографический снимок необходим в случае падения, ДТП, ушиба, ранения в области позвоночного столба.
Лечение защемления нерва в пояснице
Стандартная схема лечения защемления нерва в пояснице включает в себя:
- постельный режим и обеспечение полного физического покоя поясничного отдела позвоночника в течение первых 5-7 дней;
- затем назначается курс лечебной гимнастики, физиотерапии, массажа;
- для купирования острого болевого синдрома назначаются нестероидные противовоспалительные препараты в виде внутримышечных инъекций;
- для восстановления высоты межпозвоночных дисков назначаются хондропротекторы;
- также в схему лечения входят витаминные препараты, сосудорасширяющие и местное применение мазей.
Практически все применяемые лекарственные препараты могут быть исключены. Если использовать для лечения методы мануальной терапии. Они позволяют быстро восстановить нормальное состояние корешкового нерва, исключить его повторную компрессию. Выбор метода лечения всегда остается за пациентов. Но только лечебная гимнастика и кинезиотерапия в сочетании с остеопатией и рефлексотерапией позволяют добиваться полного восстановления позвоночного столба.
Имеются противопоказания, необходима консультация специалиста.
Боль в пояснице мучает офисных работников. Это не нужно терпеть, это нужно лечить!

Для лечения применяем аппарат Sacrus. Его особенности:
Аппарат Sacrus за 3-5 сеансов устраняет напряжение, дисбаланс и дискомфорт.
Аппарат Sacrus специально разработан для крестцово-поясничной зоны спины.
Аппарат Sacrus растягивает позвоночник, снимая мышечный спазм и напряжение со связок.
Методика избавления
с Sacrus и Cordus

Спинномозговые нервы в поясничном отделе выходят из позвоночника и часть из них, соединяясь формирует седалищный нерв. Седалищный нерв выходит из таза через седалищное отверстие. Грушевидная мышца располагается под ягодицами. Она прикреплена к крестцу (треугольному костному образованию), располагающемуся между костями таза и поясничным отделом позвоночника.
Вторая часть грушевидной мышцы крепится сухожилием к большому вертелу бедренной кости. Проблемы в грушевидной мышце влияют на седалищный нерв, потому, что он проходит под грушевидной мышцей (иногда проходит через мышцу) и выходит из таза. Воспаление или спазм грушевидной мышцы воздействуют на седалищный нерв и вызывают симптомы радикулита (боли в пояснице и ягодицах).
При протрузии в поясничном отделе в области поясницы и таза также возникают болезненные ощущения. Поэтому при устранении боли в пояснице и области таза, когда боль ещё и распространяется по задней поверхности бедра важно устранять причину данных нарушений как в пояснице, так и в области крестца и ягодиц.
Причины и симптомы
Симптомы ишиаса появляются вследствие раздражения седалищного нерва. К нарушениям приводит спазмированность мышц поясницы и грушевидной мышцы. Грушевидная мышца воспаляется, сокращается и давит на нерв. Воспаление постепенно стихает, но спазм мышцы сохраняется. Поэтому при воспалении важно применять противовоспалительные средства, но главное воздействие нужно направить на устранение причины сдавления нервов – спазмированности мышц поясницы и ягодиц.
Спазм мышцы продолжает вызывать воздействие на нерв. По мере регенерации, часть мышечных волокон заменяется рубцовой тканью, обладающей меньшей эластичностью, что приводит к уплотнению мышечной ткани мышцы (это тоже фактор давления на нерв).
Поэтому важно начинать разгрузку спазмированных мышц как можно раньше! Чаще, синдром грушевидной мышцы проявляется болью по задней поверхности бедра (в ягодице). Боль возникает с одной стороны (но иногда ощущения с обеих сторон). Боль может иррадиировать в стопу, напоминая симптоматику грыжи диска поясничного отдела позвоночника. Нарушения чувствительности и слабость в ноге бывают крайне редко. У некоторых пациентов возникает ощущение покалывания в ноге.
Пациентам не комфортно сидеть, и они избегают сидения. А если садятся, то приподнимают больную сторону, а не садятся ровно
Диагностика
Диагностика начинается с истории заболевания и физикального осмотра врачом. Назначают один из методов диагностики:
- УЗИ поясничного отдела позвоночника – выявляет протрузию межпозвонкового диска и локализацию сдавления нерва.
- Рентгенография – определяет степень дегенеративных изменений в илеосакральных суставах и позвоночнике.
- МРТ более детально визуализирует морфологические изменения в области таза и в позвоночнике.
Лечение и профилактика. Современные технологии Sacrus
Важно учесть! В ходе коррекции удается расслабить глубокие мышцы и связки, но при значительных напряжениях восстановить нормальный тонус не всегда получается. Если напряжение осталось, то возможен небольшой возврат, но никогда - до начального уровня. На следующем сеансе мы углубляем расслабление зоны крестца и при необходимости затылка, и так от сеанса к сеансу. Даже при значительных дисфункциях 5-8 сеансов снимается напряжение и болезненность в области таза.
Отличие от других аппаратов и тренажеров.
Sacrus действует на основе мягкой, глубокой остеопатической разгрузки зоны крестца, диафрагмы и черепа, расслабляя связки и восстанавливая в них нужный баланс.
Такое воздействие в области крестца и таза устраняет 76% дисфункций в области таза, крестца, копчика, нижних конечностей и позвоночника. Кроме того, воздействие через рефлекторные зоны позволяет дополнительно расслабить околопозвоночные мышцы, улучшить нервную импульсацию к внутренним органам и кровообращение органов малого таза.
Результаты коррекции крестца показали, что достигнутые результаты стабильны и при выполнении поддерживающих лечебных упражнений из нашей методики и профилактических разгрузок таза и головы с Sacrus пациенты чувствуют себя с небывалой ранее легкостью в теле.
Ваша спина будет слегка изогнута, поэтому для наибольшего комфорта процедуры разгрузки крестца – стоит под поясницу расположить валик или свернутое полотенце.
При синдроме грушевидной мышце и сдавлении седалищного нерва дополнительно необходимо провести расслабление грушевидной мышцы.
В дальнейшем, упражнения необходимы для укрепления мышечных групп и профилактику появления синдрома.
Результат:
Подробнее ознакомиться с аппаратом и методикой коррекции можно в разделе о продукте, в видео ролике или по телефону 8-800-777-82-15.
На фоне заболеваний позвоночника и суставов часто встречается такое состояние, как защемление нерва в ноге. Нарушение прохождения нервных импульсов по волокнам создается на фоне длительной компрессии в области естественных костных отверстий, к которой быстро присоединяется воспаление, что также приводит к повреждению нервных корешков, их отеку и усилению сдавливания.
К факторам, способным обусловить появление патологии, относят физические перенапряжения, холод, пожилой возраст, патологии позвоночника воспалительного и воспалительно-деструктивного характера и другие. Основными пунктами в лечении являются: уменьшение выраженности ущемления, снятие воспаления в области нервного корешка или ствола нерва.
Причины
Зачастую защемлению подвергается категория людей, испытывающая повышенные физические нагрузки и при этом обладающая низкой иммунной реактивностью. К таким лицам можно отнести: женщины в период беременности, спортсмены, пожилые люди (старше 60 лет), грузчики, а также все те, кто выполняет работу с применением больших нагрузок на организм, в частности на позвоночник. Само по себе защемление нерва в ноге произойти не может. Для возникновения патологии должны присутствовать сопутствующие условия со стороны организма: особенности строения позвоночного столба, воспалительные процессы, опухоли и другие.

Основные факторы, способные привести к защемлению нерва в ноге:
- остеохондроз позвоночника;
- протрузии межпозвоночных дисков;
- спондилолистез позвоночника;
- грыжа диска;
- травмы в области спины и позвоночника;
- новообразования: доброкачественные, злокачественные в области позвоночника;
- синдром грушевидной мышцы;
- беременность;
- паропроктиты и абсцессы околопрямокишечной клетчатки сильной степени выраженности: поражения соответствуют поясничной области.
При остеохондрозе позвоночника происходит не только выраженный дефект позвонков и межпозвоночных дисков воспалением, но также и развитие костно-дегенеративных процессов. Со временем эти процессы приводят к значительному снижению высоты позвонков поясничной и крестцовой областей, что вызывает впоследствии ограничение в диаметре отверстий в кости, вызывая тем самым сдавливание спинномозговых корешков.
При протрузии дисков, расположенных в пространстве между позвонками, отмечается появление выпячиваний по центру диска. За границы без повреждения соединительно-тканного кольца могут выходить пульпа диска или студенистое вещество. Если протрузия возникает в месте выхода нервного корешка, то она также может обусловить ситуацию, когда защемило нерв в ноге. При значительном выпячивании пульпы межпозвоночного диска может произойти разрыв фиброзного кольца, обеспечивающего развитие грыжи. При этом защемление будет выражено значительно сильнее, чем при протрузии.
При спондиллолистезе происходит смещение позвонков относительно друг друга. При этом перемена естественного положения твердых структур в позвоночном столбе может идти как в переднем, заднем, так и в латеральном направлениях. Возникновение может провоцироваться как врожденными особенностями строения позвоночника, так и приобретенными патологиями: воспаления, травмы, дистрофические процессы.
При травме спины и, особенно, области позвоночного столба, характеризующихся появлением на фоне ушибов выраженных гематом, отечности тканей, а также когда происходят подвывихи позвонков, переломы в области остистых отростков происходит не только дисбаланс в расположении позвонков относительно друг друга, но и уменьшение диаметра костных отверстий.

В возникновении синдрома грушевидной мышцы лежит сдавливание седалищного нерва в канале грушевидной мышцы при определенных ее изменениях. Зачастую это происходит при гипертрофии, воспалении или компрессии мышцы извне (новообразование, гематома). Гипертрофия характеризуется увеличением содержания мышечной массы при одновременном снижении просвета мышечного канала. Воспаление или спазм в грушевидной мышце может возникать на фоне травмы, физического перенапряжения, присутствии воспалительного процесса в организме.
При беременности, особенно в III триместр происходит сдавливание крестцового сплетения на фоне продолжающей увеличение матки, что может привести впоследствии к защемлению в области седалищного нерва.
Предрасполагать к появлению ущемления могут:
- полирадикулоневрит;
- опоясывающий герпес с частыми рецидивами в местах иннервации седалищного нерва, спондилит на фоне туберкулеза, спондилоартроз;
- полинейропатии при дефектах метаболизма, эндокринных патологиях и сахарном диабете;
- инфекции: бруцеллез, брюшной тиф, листериоз;
- интоксикации солями тяжелых металлов, нейротропными токсинами;
- болезни спинного мозга с демиелинизацией: рассеянный склероз;
- вес выше нормы или ожирение;
- воспаление в области таза.
Симптомы
Симптомы, обозначающие, что нерв в ноге защемило, зачастую начинаются с болей в области поясницы, крестца в случае ущемления корешка в естественных отверстиях кости, или в районе ягодиц, при наличии синдрома грушевидной мышцы. При возникновении ущемления боль начинает отдавать в ногу, первоначально на заднюю поверхность бедер, распространяясь затем на голень и стопу.
В ситуации, когда защемило нерв на ноге, отмечаются определенные особенности:
![]()
острое начало;- появление ишиаса;
- сохранение симптоматики не в острый период;
- сопровождение боли с характерными симптомами.
При воздействии предрасполагающих факторов и одновременно с этим наличии в организме патологии позвоночника и суставов, при беременности или других воспалительных или воспалительно-дегенеративных процессах может возникнуть защемление. Проявляется первично это острой болью в области поясницы и крестца, по ходу седалищного нерва. Боль может быть колющей, жгучей или режущей. Интенсивность боли выраженная.
После того как приступ проходит в ноге остается чувство ноющей боли. Усиление дискомфорта происходит при ходьбе, долгом стоянии, сохранении сидячего положения, а также при кашле, чихании и смехе. При этом зачастую защемление в ноге нерва сочетается с изменением работы в опорно-двигательном аппарате (ОДА) и вегетативными расстройствами.
У больного нарушается походка, возникают сложности с подвижностью конечностей в суставах (коленном, голеностопном). Появляются также и трудности в сгибании пальцев и стопы. Среди вегетативных отклонений отмечаются: изменения в чувствительной иннервации в виде онемения, парестезий, жжения и покалывания. Возможно повышение потливости стоп.
Лечение
В настоящее время имеется большое количество методик для лечения защемления нерва в ноге. Выполнение манипуляций, применение лекарственных средств должно быть направлено на комплексное вмешательство с учетом индивидуальных особенностей организма, в особенности по отношению к седалищному нерву и позвоночнику.
Если боль, локализующаяся первоначально в поясничной области начинает отдавать в ногу, не следует сразу подозревать патологию позвоночника или ущемление седалищного нерва. Такие же симптомы первоначально могут возникать и при воспалительных процессах внутренних органов, расположенных в области таза.
Поэтому при возникновении дискомфорта в виде сильной боли в области поясницы, ягодиц, ограничении движений в ОДА, распространение боли в бедро, голень и стопу следует обратиться на прием к врачу терапевту. Врач проведет клиническое и дополнительное обследование, назначит сдачу анализов. При необходимости обследование будет дополнено узким специалистом: врачом невропатологом, паравертебрологом и другими. На основании полученных данных будет и составляться тактика вмешательства, в основе которой лежит устранение патологического фактора вызывающего ущемление и симптоматическое лечение.
Лечить защемление в ноге нерва следует двумя способами:
![]()
консервативное вмешательство;- хирургическое.
В первую очередь лечение начинают с составления режима ограничения движения и соблюдения правильного питания. Эти условия реализуются пациентом, как правило, на дому, выполняя одновременно с этим и предписания врача.
Если у больного отмечается острой период заболевания, то рекомендуется соблюдать постельный режим, с постепенным переходом на минимальную активность в движении при условии стихания воспаления. Постель пациента должна иметь жесткий каркас, при этом должны быть созданы условия для обеспечения поднятого положения конечности. Этого можно достигнуть при помощи простых подушек (одной или двух), которые устанавливают под бедро в лежачем положении. Данные мероприятия необходимы для улучшения микроциркуляции крови в области поражения при расположении конечности в расслабленном состоянии. Полностью исключают посещение бань, саун и при возможности максимально ограничивают движение. Рекомендуется больше быть в положении лежа или сидя.
По питанию необходимо придерживаться здоровой пищи, не способной обусловить появление запоров. Принимая пища должна быть теплой и желательно жидкой консистенции. В рационе должны присутствовать супы, каши, кисломолочные продукты и тушеные овощи. Исключают: острые, жареные блюда, соленья, копченые продукты.
Если защемило нерв на ноге, многие сразу начинают думать, что делать. В первую очередь необходимо создать покой для тела и записаться на прием к врачу. Поскольку нерациональное медикаментозное вмешательство способно привести к ухудшению состояния.
Что делать, когда защемило нерв в ноге? Можно выполнить ряд процедур из народной медицины. Кашицу натертого картофеля, смешанную с керосином необходимо намазать на пораженную область поясницы, которую предварительно обмазывают растительным маслом. Другой вариант компресса подразумевает использование картофеля с хреном и чайной ложкой меда. На 1 час наложения на обмазанную растительным маслом спину обычно бывает достаточно.
Для приема внутрь можно применять с целью облегчения болей от ущемления в ноге апельсиновый чай. Корки апельсина и мелиссу в воде доводят до кипения, настаивают в течение 10 минут. После этого добавляют настойку валерианы (15-20 капель). Употреблять отвар рекомендуется 3-4 раза в сутки с медом. Однако средства народной медицины имеют ограничения к употреблению, поэтому в первую очередь рекомендуется обратиться к врачу.
Только врач, исходя из показаний, назначает лекарственные препараты:
- для снятия воспаления, боли, мышечного спазма;
- восстановления структуры нервного волокна.

Для оказания противовоспалительного и анальгезирующего эффектов на область поражения прописывают наносить мази и гели, в составе которых присутствуют нестероидные противовоспалительные средства (НПВС) и анальгетики. К ним относят: фастум гель, финалгель, найз гель, кетонал, долобене, вольтарен, нурафен. Если боль интесивная, то возможно применение мазей, оказывающих сильный раздражающий эффект: капсикам, аналгос, финалгон, никофлекс. Эффект в этом плане может оказать и гомеопатия: траумель с, цель т.
Если болевой синдром сохраняется длительное время, а местное лечение не дает облегчения, то назначается прием НПВС внутрь организма. Для этого могут быть использованы внутримышечные инъекции или прием препарата per os в виде таблеток или капсул: ибупрофен, нимесулид. Если спастическое состояние мышц сохраняется длительное время, то рекомендуются к приему: мидокалм и сирдалуд. С целью восстановления поврежденной оболочки нервных волокон назначают витамины группы В: нейрорубин, мильгама.
Среди способов не медикаментозного вмешательства на основе народной медицины следует отметить применение:
- настоек из лекарственных трав: девясил, конский каштан;
- мазей на основе пчелиного производства (апитерапия): мед, яд;
- примочек и ванн: отвары на основе трав и эфирных масел;
- мягкий массаж с использованием эфирных масел;
- комбинация методик: апитерапии и растирание пораженной области средствами на основе растительных экстрактов, компрессы с применением меда и мазей с прополисом и календулой.
Не в острый период к общему и местному лечению, при соблюдении рекомендуемого режима и питания приступают к процедурам врачебной физкультуры и физиотерапии. При необходимости врач может дополнить назначение и другими процедурами: иглорефлексотерапия, использование аппликатора Кузнецова, гирудотерапия, прижигание биологически активных точек, вакуумный массаж с применением банок. На восстановление организма больной может быть также отправлен на санаторно-курортное лечение: терапия климатом, лечение грязью, жемчужные и сероводородные ванны, методики вытяжения под водой.
Комплекс лечебной физкультуры подбирается врачом ЛФК индивидуально, исходя из состояния организма. Упражнения направлены на укрепление мышц спины, области ягодиц и бедер. Уровень физической нагрузки зависит от основной причины защемления.
Среди физиотерапевтических процедур возможно применение при защемлении:
- электрофореза с анальгетиками и средствами для снятия спазма мышц;
- УВЧ и магнитотерапия;
- УФО;
- аппликации с парафином;
- фонофорез.
При правильном выполнении всех рекомендаций врача симптом ущемления в ноге со временем проходит. Для предупреждения повторного появления необходимо проходить регулярно медицинские осмотры и при появлении каких-либо отклонений в состоянии организма обращаться к врачу.
Читайте также:




