Неврологические симптомы при гипертонической болезни
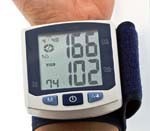
Гипертоническая болезнь - это патология сердечно-сосудистого аппарата, развивающаяся в результате дисфункции высших центров сосудистой регуляции, нейрогуморального и почечного механизмов и ведущая к артериальной гипертензии, функциональным и органическим изменениям сердца, ЦНС и почек. Субъективными проявлениями повышенного давления служат головные боли, шум в ушах, сердцебиение, одышка, боли в области сердца, пелена перед глазами и др. Обследование при гипертонической болезни включает мониторинг АД, ЭКГ, ЭхоКГ, УЗДГ артерий почек и шеи, анализ мочи и биохимических показателей крови. При подтверждении диагноза производится подбор медикаментозной терапии с учетом всех факторов риска.
- Причины
- Факторы риска
- Патогенез
- Классификация
- Симптомы гипертонической болезни
- Осложнения
- Диагностика
- Лечение гипертонической болезни
- Прогноз
- Профилактика
- Цены на лечение
Общие сведения
Ведущее проявление гипертонической болезни - стойко высокое артериальное давление, т. е. АД, не возвращающееся к нормальному уровню после ситуативного подъема в результате психоэмоциональных или физических нагрузок, а снижающееся только после приема гипотензивных средств. Согласно рекомендациям ВОЗ, нормальным является артериальное давление, не превышающее 140/90 мм рт. ст. Превышение систолического показателя свыше 140-160 мм рт. ст. и диастолического - свыше 90—95 мм рт. ст., зафиксированное в состоянии покоя при двукратном измерении на протяжении двух врачебных осмотров, считается гипертонией.
Распространенность гипертонической болезни среди женщин и мужчин приблизительно одинаковая 10-20%, чаще заболевание развивается в возрасте после 40 лет, хотя гипертония нередко встречается даже у подростков. Гипертоническая болезнь способствует более быстрому развитию и тяжелому течению атеросклероза и возникновению опасных для жизни осложнений. Наряду с атеросклерозом гипертония является одной из самых частых причин преждевременной смертности молодого трудоспособного населения.

Причины
Различают первичную (эссенциальную) артериальную гипертонию (или гипертоническую болезнь) и вторичную (симптоматическую) артериальную гипертензию.Первичная артериальная гипертония развивается как самостоятельное хроническое заболевание и составляет до 90% случаев артериальных гипертензий. При гипертонической болезни повышенное давление является следствием дисбаланса в регулирующей системе организма.
Симптоматическая гипертензия составляет от 5 до 10% случаев гипертонии. Вторичная гипертензия служит проявлением основного заболевания:
- болезней почек (гломерулонефрита, пиелонефрита, туберкулеза, гидронефроза, опухолей, стеноза почечной артерии);
- патологии щитовидной железы (тиреотоксикоза);
- заболеваний надпочечников (феохромоцитомы, синдрома Иценко-Кушинга, первичного гиперальдостеронизма);
- коарктации или атеросклероза аорты и др.
Ведущую роль в развитии гипертонической болезни играет нарушение регуляторной деятельности высших отделов ЦНС, контролирующих работу внутренних органов, в т. ч. сердечно-сосудистой системы. Основные факторы, способствующие развитию гипертонической болезни:
- Часто повторяющееся нервное перенапряжение, длительное и сильное волнение, частые нервные потрясения. Возникновению гипертонической болезни способствует излишнее напряжение, связанное с интеллектуальной деятельностью, работой по ночам, влиянием вибрации и шума.
- Повышенное употребление соли, вызывающее спазм артерий и задержку жидкости. Доказано, что потребление в сутки > 5 г соли существенно повышает риск развития гипертонии, особенно, если имеется наследственная предрасположенность.
- Наследственность, отягощенная по гипертонической болезни, играет существенную роль в ее развитии у ближайших родственников (родителей, сестер, братьев). Вероятность развития гипертонической болезни существенно возрастает при наличии гипертензии у 2-х и более близких родственников.
- Способствуют развитию гипертонической болезни и взаимоподдерживают друг друга артериальная гипертензия в сочетании с заболеваниями надпочечников, щитовидной железы, почек, сахарным диабетом, атеросклерозом, ожирением, хроническими инфекциями (тонзиллит).
- У женщин риск развития гипертонической болезни возрастает в климактерическом периоде в связи с гормональным дисбалансом и обострением эмоциональных и нервных реакций. 60% женщин заболевают гипертонической болезнью именно в период климакса.
- Чрезвычайно благоприятствуют развитию гипертонической болезни алкоголизм и курение, нерациональный режим питания, лишний вес, гиподинамия, неблагополучная экология.
- Возрастной фактор и половая принадлежность определяют повышенный риск развития гипертонический болезни у мужчин. В возрасте 20-30 лет гипертония развивается у 9,4% мужчин, после 40 лет – у 35%, а после 60-65 лет – уже у 50%. В возрастной группе до 40 лет гипертоническая болезнь чаще встречается у мужчин, в поле старшем возрасте соотношение изменяется в пользу женщин. Это обусловлено более высоким показателем мужской преждевременной смертности в среднем возрасте от осложнений гипертонической болезни, а также менопаузальными изменениями в женском организме. В настоящее время все чаще гипертоническая болезнь выявляется у людей в молодом и зрелом возрасте.
Патогенез
В основе патогенеза гипертонической болезни лежит увеличение объема минутного сердечного выброса и сопротивления периферического сосудистого русла. В ответ на воздействие стрессового фактора возникают нарушения регуляции тонуса периферических сосудов высшими центрами головного мозга (гипоталамусом и продолговатым мозгом). Возникает спазм артериол на периферии, в т. ч. почечных, что вызывает формирование дискинетичесного и дисциркуляторного синдромов. Увеличивается секреция нейрогормонов ренин-ангиотензин-альдостероновой системы. Альдостерон, участвующий в минеральном обмене, вызывает задержку воды и натрия в сосудистом русле, что еще более увеличивает объем циркулирующей в сосудах крови и повышает АД.
При артериальной гипертензии увеличивается вязкость крови, что вызывает снижение скорости кровотока и обменных процессов в тканях. Инертные стенки сосудов утолщаются, их просвет сужается, что фиксирует высокий уровень общего периферического сопротивления сосудов и делает артериальную гипертензию необратимой. В дальнейшем в результате повышения проницаемости и плазматического пропитывания сосудистых стенок происходит развитие элластофиброза и артериолосклероза, что в конечном итоге ведет к вторичным изменениям в тканях органов: склерозу миокарда, гипертонической энцефалопатии, первичному нефроангиосклерозу.
Степень поражения различных органов при гипертонической болезни может быть неодинаковой, поэтому выделяют несколько клинико-анатомических вариантов гипертонии с преимущественным поражением сосудов почек, сердца и мозга.
Классификация
Гипертоническую болезнь классифицируют по ряду признаков: причинам подъема АД, поражению органов мишеней, по уровню АД, по течению и т. д. По этиологическому принципу различают: эссенциальную (первичную) и вторичную (симптоматическую) артериальную гипертензию. По характеру течения гипертоническая болезнь может иметь доброкачественное (медленно прогрессирующее) или злокачественное (быстро прогрессирующее) течение.
Наибольшее практическое значение представляет уровень и стабильность АД. В зависимости от уровня различают:
- Оптимальное АД - 115 мм рт. ст.
Доброкачественная, медленно прогрессирующая гипертоническая болезнь в зависимости от поражения органов-мишеней и развития ассоциированных (сопутствующих) состояний проходит три стадии:
- Стадия I (мягкой и умеренной гипертонии) - АД неустойчиво, колеблется в течение суток от 140/90 до 160-179/95-114 мм рт. ст., гипертонические кризы возникают редко, протекают нетяжело. Признаки органического поражения ЦНС и внутренних органов отсутствуют.
- Стадия II (тяжелой гипертонии) - АД в пределах 180-209/115-124 мм рт. ст., типичны гипертонические кризы. Объективно (при физикальном, лабораторном исследовании, эхокардиографии, электрокардиографии, рентгенографии) регистрируется сужение артерий сетчатки, микроальбуминурия, повышение креатинина в плазме крови, гипертрофия левого желудочка, преходящая ишемия головного мозга.
- Стадия III (очень тяжелой гипертонии) – АД от 200-300/125-129 мм рт. ст. и выше, часто развиваются тяжелые гипертонические кризы. Повреждающее действие гипертензии вызывает явления гипертонической энцефалопатии, левожелудочковой недостаточности, развитие тромбозов мозговых сосудов, геморрагий и отека зрительного нерва, расслаивающей аневризмы сосудов, нефроангиосклероза, почечной недостаточности и т. д.
Симптомы гипертонической болезни
Варианты течения гипертонической болезни разнообразны и зависят от уровня повышения АД и от задействованности органов-мишеней. На ранних этапах гипертоническая болезнь характеризуется невротическими нарушениями: головокружением, преходящими головными болями (чаще в затылке) и тяжестью в голове, шумом в ушах, пульсацией в голове, нарушением сна, утомляемостью, вялостью, ощущением разбитости, сердцебиением, тошнотой.
У пациентов с гипертонической болезнью отмечается пелена, мелькание мушек и молний перед глазами, что связано со спазмом сосудов в сетчатке глаз; наблюдается прогрессирующее снижение зрения, кровоизлияния в сетчатку могут вызвать полную потерю зрения.
Осложнения
При длительном или злокачественном течении гипертонической болезни развивается хроническое поражение сосудов органов-мишеней: мозга, почек, сердца, глаз. Нестабильность кровообращения в этих органах на фоне стойко повышенного АД может вызывать развитие стенокардии, инфаркта миокарда, геморрагического или ишемического инсульта, сердечной астмы, отека легких, расслаивающей аневризмы аорты, отслоение сетчатки, уремии. Развитие острых неотложных состояний на фоне гипертонической болезни требует снижения АД в первые минуты и часы, т. к. может привести к гибели пациента.
Течение гипертонической болезни нередко осложняется гипертоническими кризами – периодическими кратковременными подъемами АД. Развитию кризов могут предшествовать эмоциональное или физическое перенапряжение, стресс, перемена метеорологических условий и т. д. При гипертоническом кризе наблюдается внезапный подъем АД, который может продолжаться несколько часов или дней и сопровождаться головокружением, резкими головными болями, чувством жара, сердцебиением, рвотой, кардиалгией, расстройством зрения.
Пациенты во время гипертонического криза испуганы, возбуждены либо заторможены, сонливы; при тяжелом течении криза могут терять сознание. На фоне гипертонического криза и имеющихся органических изменений сосудов нередко могут возникать инфаркт миокарда, острые нарушения мозгового кровообращения, острая недостаточность левого желудочка.
Диагностика
Обследование пациентов с подозрением на гипертоническую болезнь преследует цели: подтвердить стабильное повышение АД, исключить вторичную артериальную гипертензию, выявить наличие и степень повреждения органов-мишеней, оценить стадию артериальной гипертонии и степень риска развития осложнений. При сборе анамнеза особое внимание обращают на подверженность пациента воздействию факторов риска по гипертонии, жалобы, уровень повышения АД, наличие гипертонических кризов и сопутствующих заболеваний.
Информативным для определения наличия и степени гипертонической болезни является динамическое измерение АД. Для получения достоверных показателей уровня артериального давления необходимо соблюдать следующие условия:
Если показатели АД при повторных измерениях различаются между собой, то за истинное принимают среднее арифметическое (исключая минимальный и максимальный показатели АД). При гипертонической болезни крайне важен самоконтроль АД в домашних условиях.
Лабораторные исследования включают клинические анализы крови и мочи, биохимическое определение уровня калия, глюкозы, креатинина, общего холестерина крови, триглицеридов, исследование мочи по Зимницкому и Нечипоренко, пробу Реберга.
На электрокардиографии в 12 отведениях при гипертонической болезни определяется гипертрофия левого желудочка. Данные ЭКГ уточняются проведением эхокардиографии. Офтальмоскопия с исследованием глазного дна выявляет степень гипертонической ангиоретинопатии. Проведением УЗИ сердца определяется увеличение левых отделов сердца. Для определения поражения органов-мишеней выполняют УЗИ брюшной полости, ЭЭГ, урографию, аортографию, КТ почек и надпочечников.
Лечение гипертонической болезни
При лечении гипертонической болезни важно не только снижение АД, но также коррекция и максимально возможное снижение риска осложнений. Полностью излечить гипертоническую болезнь невозможно, но вполне реально остановить ее развитие и уменьшить частоту возникновения кризов.
Гипертоническая болезнь требует объединения усилий пациента и врача для достижения общей цели. При любой стадии гипертонии необходимо:
- Соблюдать диету с повышенным потреблением калия и магния, ограничением потребления поваренной соли;
- Прекратить или резко ограничить прием алкоголя и курение;
- Избавиться от лишнего веса;
- Повысить физическую активность: полезно заниматься плаванием, лечебной физкультурой, совершать пешеходные прогулки;
- Систематически и длительно принимать назначенные препараты под контролем АД и динамическим наблюдением кардиолога.
При гипертонической болезни назначают гипотензивные средства, угнетающие вазомоторную активность и тормозящие синтез норадреналина, диуретики, β-адреноблокаторы, дезагреганты, гиполипидемические и гипогликемические, седативные препараты. Подбор медикаментозной терапии осуществляют строго индивидуально с учетом всего спектра факторов риска, уровня АД, наличия сопутствующих заболеваний и поражения органов-мишеней.
Критериями эффективности лечения гипертонической болезни является достижение:
- краткосрочных целей: максимального снижения АД до уровня хорошей переносимости;
- среденесрочных целей: предупреждения развития или прогрессирования изменений со стороны органов-мишеней;
- долгосрочных целей: профилактика сердечно-сосудистых и др. осложнений и продление жизни пациента.
Прогноз
Отдаленные последствия гипертонической болезни определяются стадией и характером (доброкачественным или злокачественным) течения заболевания. Тяжелое течение, быстрое прогрессирование гипертонической болезни, III стадия гипертонии с тяжелым поражением сосудов существенно увеличивает частоту сосудистых осложнений и ухудшает прогноз.
При гипертонической болезни крайне высок риск возникновения инфаркта миокарда, инсульта, сердечной недостаточности и преждевременной смерти. Неблагоприятно протекает гипертония у людей, заболевших в молодом возрасте. Раннее, систематическое проведение терапии и контроль АД позволяет замедлить прогрессирование гипертонической болезни.
Профилактика
Для первичной профилактики гипертонической болезни необходимо исключение имеющихся факторов риска. Полезны умеренные физические нагрузки, низкосолевая и гипохолестериновая диета, психологическая разгрузка, отказ от вредных привычек. Важно раннее выявление гипертонической болезни путем контроля и самоконтроля АД, диспансерный учет пациентов, соблюдение индивидуальной гипотензивной терапии и поддержание оптимальных показателей АД.
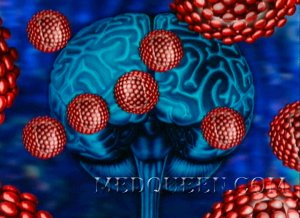
CNS Центральная нервная система играет интегральную роль в поддержании системного артериального давления при многих физиологических состояниях, так как осуществляет контроль над деятельностью периферической вегетативной нервной системы и регулирует высвобождение циркулирующих гормональных факторов.
Повышение внутричерепного давления может вызвать существенное повышение системного АД (феномен Кушинга). Считалось, что этот защитный механизм направлен на сохранение мозгового кровотока. Данный механизм проявляется при усилении симпатического влияния при препарировании шейного отдела спинного мозга или введении местных анестетиков, блокирующих рефлекс.
Артериальная гипертензия, развивающаяся вследствие закрытой травмы головы, субарахноидального кровоизлияния и острого инсульта, обычно является транзиторной или эпизодической. Длительная артериальная гипертензия может означать претерминальное событие, при котором происходит вазомоторный циркуляторный коллапс. Мероприятия для снижения смертности при данных состояниях в основном направлены на снижение внутримозгового артериального давления. Для снижения повышенного системного артериального давления препаратами выбора являются короткодействующие антагонисты бета-адренергических рецепторов, а не сильнодействующие вазодилататоры (например, гидралазин или натрия нитропруссид), которые могут усилить церебральный кровоток, повысить внутримозговое давление или вызвать системную гипотензию.
Опухоли головного мозга, особенно те, которые локализованы в супратенториальной области, в задней черепной ямке или в вазомоторной области ствола мозга ниже дна IV желудочка, могут быть связаны с пароксизмальной или лабильной АГ. Длительная артериальная гипертензия, вызванная опухолью головного мозга, возникает редко, так как ядра центральнои нервной системы, отвечающие за сосудистыи контроль, такие как ядро одиночного пути и дорсальное ядро блуждающего нерва, защищены от ишемического повреждения множеством артериальных коллатералей.
Часть клинических признаков у пациентов с артериальной гипертензией, связанной с феохромоцитомой и опухолью мозга, являются общими, но не повсеместными. Головная боль и такие симптомы гиперактивности вегетативной нервной системы, как тахикардия, потоотделение, тревожность, тремор, тошнота и рвота, часто развиваются при обоих состояниях. Однако приливы более характерны для пациентов с опухолью головного мозга. Внутричерепное давление повышено у большинства пациентов с опухолью головного мозга, у которых его можно измерить. Повышение уровня катехоламинов менее характерно для пациентов с опухолью (менее чем для половины) по сравнению с пациентами с феохромоцитомой. Кроме этого, уровень катехоламинов повышается у пациентов с опухолью головного мозга, в первую очередь во время гипертензивного криза, а в остальное время находится на нормальном уровне. У 2/3 пациентов хирургическое лечение или лучевая терапия опухоли головного мозга способствуют нормализации артериального давления.
У пациентов с повреждениями шейного или верхнего грудного отдела спинного мозга может развиться синдром, обозначаемый как вегетативная гиперрефлексия. Стимуляция нервных окончаний ниже места повреждения спинного мозга приводит к неконтролируемому симпатическому выбросу, проявляющемуся в виде артериальной гипертензии, потоотделения, приливов, головной боли и пилоэрекции. Стимуляция нервных окончаний обусловливает растяжение мочевого пузыря или кишечника, спазм скелетных мышц или раздражение кожи ниже уровня повреждения спинного мозга. Артериальная гипертензия обычно носит транзиторный характер и после прекращения стимуляции спадает. Однако в случае длительной стимуляции нервов, как при блокировании мочевого катетера, АГ может стать устойчивой. Артериальная гипертензия может быть связана с такими симптомами, как головная боль, потоотделение, судороги и неврологический дефицит. У данных пациентов гемодинамическая картина представлена в виде значительного повышения сосудистого сопротивления, брадикардии, нормального сердечного выброса и уменьшения объема циркулирующей крови.
В начальной стадии развития квадриплегии АГ обусловлена повышением симпатической активности спинного мозга и чувствительности к агонистам альфа-адренорецепторов. Активность афферентных барорефлексов практически не нарушена, ЧСС замедляется в соответствии с течением АГ. Установлено, что спинной мозг обеспечивает беспрепятственное прохождение адренергических ответов для висцероваскулярных, соматоваскулярных и кожно-сосудистых стимулов, которые в норме ингибируются с помощью центрально-опосредованных отрицательных ответных реакций.
У пациентов с синдромом Гийена-Барре восходящий полиневрит нервов, задействованных в афферентном сегменте артериального и внутригрудного барорефлексов, приводит к развитию вегетативной дисфункции. Гемодинамическая картина характеризуется эпизодическим повышением артериального давления и тахикардией, чередующейся с АГ и брадикардией. Аритмии — и тахикардия, и брадиаритмия (остановка синусного узла или полная блокада трех ветвей пучка Гиса) — значительно повышают смертность пациентов данной категории. Лечение эпизодов повышения АД лучше проводить короткодействующими парентеральными препаратами, дозу которых можно быстро титровать.
Вегетативная дистония характеризуется ортостатической гипотензией, отсутствием адекватного ответа ЧСС, нарушением функции кишечника, мочевого пузыря и эректильной дисфункцией. В большинстве случаев этиология заболевания неизвестна, а классификация основывается на учете клинических проявлений. К ним относят первичную (истинную) вегетативную недостаточность (синдром Бредбери-Эгглстона), множественную системную атрофию (синдром Шая-Дрейджера) и наследственную (семейную) вегетативную дистонию (синдромокомплекс Райли-Дея). Несмотря на то, что наиболее характерным признаком первичной вегетативной недостаточности является ортостатическая гипотензия, у 50% пациентов АД повышается в горизонтальном положении. Повышение артериального давления в положении лежа осложняет контроль ортостатической гипотензии, ограничивая возможности ее терапии и вызывая диурез давления (нормальная адаптивная реакция, направленная на снижение АД), что усугубляет явления ортостаза. Вегетативная недостаточность может также развиться вследствие нефропатий, связанных с системными заболеваниями (сахарный диабет или амилоидоз).
У пациентов с первичной вегетативной дисфункцией происходит снижение симпатической активности, которая, по-видимому, является причиной артериальной гипертензии в положении лежа у некоторых из них. Несмотря на нежелание таких пациентов лечить АГ, развивающуюся в положении лежа, существуют доказательства того, что данная АГ ассоциируется с поражением органов-мишеней. Ганглионарная блокада позволяет выделять пациентов со снижением симпатической функции и без таковой. У пациентов с депрессорной реакцией (вазодилатацией) на триметафан, указывающей на значительное снижение симпатического тонуса, ортостатическую гипотензию можно лечить препаратами, которые повышают симпатический тонус, тогда как артериальная гипертензия в положении лежа можно лечить препаратами, которые как снижают симпатический тонус, так и блокируют альфа-адренергические рецепторы. У пациентов без депрессорной реакции на триметафан ортостатическую гипотензию проще контролировать при помощи прямых вазодилататоров (нитроглицерин трансдермально).
СОАС является распространенной патологией, которую выявляют у 2-4% взрослого населения, и более чем у 50% из них диагностирована артериальная гипертензия. У людей с нарушением дыхания во сне или СОАС риск развития АГ в 3 раза выше независимо от наличия других факторов риска. В настоящее время СОАС рассматривают в качестве кардиоваскулярного фактора риска, и данная патология считается несомненной и значимой проблемой в общей популяции, а ее доля, вероятно, увеличивается из-за роста распространенности ожирения.
СОАС характеризуется патологическим коллапсом фарингеальных дыхательных путей во время сна и связано с сонливостью в дневное время и апатией. Другими более важными симптомами являются головная боль в утреннее время, прерванный сон, отсутствие ощущения восстановленных сил после пробуждения, потеря памяти, изменения личности, уменьшение продолжительности концентрации внимания и ослабление способности мыслить здраво. Клиническими признаками являются громкий храп, наличие эпизодов остановки дыхания, ожирение и увеличение объема шеи. По результатам когортного исследования Wisconsin Sleep Cohort Study установлено, что СОАС имеет причинно-следственную связь с артериальной гипертензией. Согласно результатам 4-летнего наблюдения за пациентами с нормальным АД, усугубление тяжести ОАС является независимым предиктором повышения риска развития АГ.
Патофизиологические механизмы, принимающие участие во взаимоотношениях системы СОАС и АГ, а также взаимосвязь СОАС и других кардиоваскулярных факторов риска являются комплексными, но в основном базируются на симпатической гиперактивности. Выброс катехоламинов происходит во время повторяющихся эпизодов апноэ и гипопноэ. СОАС также может воздействовать посредством других механизмов, в которые входит активация воспалительных механизмов, инсулинорезистентность и эндотелиальная дисфункция.
Клиническое исследование больного для установления диагноза СОАС необходимо начать с подробного сбора анамнеза и физикального обследования. Следует задавать вопросы, касающиеся дневной сонливости и качества сна. Учитывая, что пациенты часто не знают о том, что происходит с ними во сне, зачастую необходимо собирать информацию о храпе и эпизодах апноэ у супруга. При физикальном обследовании следует акцентировать внимание в первую очередь на состоянии носо- и ротоглотки для выявления аномалий, которые могли бы обусловить развитие СОАС. Морфометрическое обследование головы и шеи является достоверным и точным методом выявления СОАС.
Несмотря на многообещающие результаты в уменьшении массы тела, наиболее эффективным методом лечения СОАС является создание постоянного положительного давления в дыхательных путях (continuous positive airway pressure — CPAP). Однако сообщается, что комплаентность к CPAP-терапии достаточно низкая (в пределах 65-80%) и зачастую необходимо применение альтернативных методов лечения.
К другим подходам относят оперативное вмешательство, искусственное ускорение ЧСС предсердий (предсердная стимуляция) и применение устройств для выдвижения нижней челюсти.
В некоторых клинических исследованиях обнаружено, что CPAP-терапия эффективно уменьшает выраженность системной артериальной гипертензии. Доказано, что использование только назального аппарата для CPAP-терапии приводит к такому же снижению системного артериального давления, какое наблюдается при приеме антигипертензивных препаратов у пациентов с СОАС. Высокая ЧСС и высокое среднее пульсовое АД у пациентов с СОАС до лечения могут быть предикторами эффективности CPAP-терапии для лечении системной артериальной гипертензии. Пероральные терапевтичекие приспособления демонстрируют многообещающие результаты в отношении снижения системного артериального давления. Более того, в 4-недельном клиническом исследовании применения пероральных терапевтических приспособлений достигнуто снижение системного АД, аналогичное таковому при СРАР-терапии.
Острый стресс индуцирует внезапный выброс катехоламинов, приводящий к резкому повышению артериального давления даже у пациентов без АГ. Артериальную гипертензию, вызванную острым стрессом, наблюдают в таких ситуациях, как оперативное вмешательство, травма, гипогликемия, отмена алкоголя и при восстановлении сердечной деятельности и дыхания. Острую постоперационную АГ определяют как острое повышение АД в ближайший постоперационный период, в большинстве случаев обычно наблюдаемое в течение 2 ч после хирургического вмешательства. Постоперационная артериальная гипертензия обычно кратковременная, редко персистирует более 24 ч, чаще всего развивается при кардиоторакальных, сосудистых, неврологических вмешательствах, а также при операциях на шее и голове. К постоперационным факторам, играющим роль в развитии острой постоперационной АГ, относятся боль, тревога, тремор, гипоксия, гиперкапния, растяжение мочевого пузыря и применение сосудосуживающих средств или бронходилататоров — бета-агонистов. Конечный общий механизм, приводящий к острому повышению артериального давления после хирургического вмешательства, — активация симпатической нервной системы; постоперационная концентрация катехоламинов в плазме крови заметно выше у пациентов с острой постоперационной артериальной гипертензией, чем у тех пациентов, у которых после операции артериальное давление не повышается.
У пациентов с острой постоперационной артериальной гипертензией сообщается о наличии статистически значимых корреляций между плазменным уровнем катехоламинов и средним артериальным давлением. Превалирующими гемодинамическими показателями при данной патологии выступают повышение системного сосудистого сопротивления с тахикардией или без нее, отражающие симпатически опосредованное повышение АД, преимущественно вследствие вазоконстрикции. Ударный объем и сердечный индекс, как правило, не выше, чем у пациентов с нормальным постоперационным АД. Аналогичная ситуация с уровнем ренина в плазме крови, активностью ангиотензина II и альдостерона — значимого различия между пациентами с постоперационной артериальной гипертензией и без нее не отмечено. Несмотря на то, что острая постоперационная АГ развивается преимущественно в результате чрезмерного выброса катехоламинов, причиной некоторых случаев артериальной гипертензии является агрессивная внутривенная инфузионная терапия, которую часто проводят в периоперационный период.
Острая посттравматическая артериальная гипертензия, часто наблюдаемая в течение первых нескольких дней после тяжелой политравмы, характеризуется гипердинамическим состоянием, повышенным АД и тахикардией. Посттравматическая АГ может, в частности, развиться после травмы надпочечников, почек и почечной артерии. АГ вследствие травмы почек возникает в основном у молодых мужчин после дорожно-транспортных происшествий или тупой травмы живота.
Индуцированная инсулином гипогликемия приводит к резкому повышению систолического артериального давления, а диастолическое АД снижается или остается прежним, в результате чего пульсовое АД возрастает. Гипогликемия существенно стимулирует симпатоадреналовую систему, а стимуляция коры надпочечников вызывает секрецию в первую очередь адреналина и, в меньшей степени, норадреналина. Следовательно, в результате значимо повышается концентрация адреналина в циркулирующей крови и умеренно — уровень норадреналина. Клинически это выражается в повышении ударного объема левого желудочка, фракции выброса, сердечного выброса и ЧСС, но снижении системного сосудистого сопротивления.
Острая артериальная гипертензия после отмены алкоголя является следствием гиперактивности вегетативной нервной системы и обычно развивается через 2-3 дня после последнего приема алкоголя. Артериальная гипертензия обычно ассоциируется с тахикардией, повышенной потливостью, тремором и инсомнией. Постреанимационное повышение артериальное давление развивается вследствие выброса катехоламинов, назначения инотропных сосудосуживающих препаратов и проведения агрессивной инфузионной терапии во время реанимационных мероприятий. Постреанимационное повышение АД обычно нормализуется за короткое время.
Диагноз острой стресс-индуцированной артериальной гипертензии очевиден, исходя из клинического сценария. Однако необходимо иметь подтверждения того, что у пациента до начала острого стресса было нормальное АД и после стресса оно вернулось к исходным значениям. Эти пациенты не требуют никакого диагностического обследования для выявления АГ. Тем не менее, существует вероятность подтверждения скрытой, недиагностированной ранее, хронической артериальной гипертензии, если артериальное давление останется повышенным после прекращения стрессового воздействия.
Читайте также:


