Обработка седалищного нерва при ампутации
Общепринятым способом обработки нерва во время ампутации, изложенным в классических руководствах по хирургии, является вытяжение его и усечение в проксимальном отделе. Эта мера считалась целесообразной для того, чтобы часто возникающие после ампутации регенеративные невромы располагались, по возможности, дальше от конца культи. Подобная обработка нерва нередко вызывала значительные дегенеративные изменения в самом стволе его, воспалительные процессы, а иногда и тяжкие осложнения в виде восходящих невритов и каузалгий. Весьма часто наблюдались также фантомные боли, т. е. боли в отсутствующей части конечности, которые совершенно лишали больного возможности пользоваться протезом. Для предупреждения регенеративных концевых невром многими авторами было предложено, применение как химических, так и механических приемов при обработке нерва во время ампутации. Сюда следует отнести способы: Вира, Барденгейра, Кенига, Крюгера и др. (рис. 1).
Следует отказаться от избыточного вытяжения нерва при его перерезке, ибо нередко одним этим приемом мы вызываем травму осевых цилиндров и возникновение в них на значительном удалении от перерезанного конца мелких кровоизлияний и микроневром. Макроскопически эти изменения не определяются, а в действительности служат источником как болевых, так и воспалительных явлений. Перерезка нерва ножницами, как это рекомендуется в старых классических руководствах, сама по себе может служить источником значительной травматизации нервных волокон.
Производить пересечение нерва целесообразнее всего лезвием безопасной бритвы, зажатым в пинцете Кохера. Пересечение нерва следует производить одним быстрым, но не пилящими движениями для того, чтобы все пучки были перерезаны на одной высоте.
Совершенно резонно требование пересекать нерв на 4—5 см проксимальнее конца костной культи. Достигается это методикой, принятой школой Альбрехта: после производства кругового сечения мягких тканей и кости, среди мышц отыскивают нервные стволы; мягкие ткани, окружающие сосудисто-нервный пучок, рассекают в продольном направлении, и нерв, свободно лежащий и не подвергаемый никакому вытяжению, обнажают в его ложе до желаемого уровня. Выделенный из окружающей его клетчатки, удерживаемый легким прикосновением пинцета только до степени, необходимой для его перерезки, он пересекается бритвой.
Эта методика, являясь наиболее щадящей для перерезываемых нервных стволов, кроме того, имеет еще и другие преимущества.
Производя скальпелем продольное рассечение мягких тканей, окружающих сосудисто-нервные пучки, мы повреждаем значительное количество тончайших нервных и сосудистых сплетений периферических нервов, вызывая кровоизлияние в ложе нерва после его удаления. Мягкие ткани, спадаясь при забинтовывании культи по окончании операции, разделяют периферический отдел перерезанного нерва и кожу концевой поверхности культи. Это обстоятельство чрезвычайно важно, ибо обязательно возникающая регенеративная ампутационная неврома при описанной методике свободно располагается в мягких тканях, не спаивается рубцом с концевой поверхностью культи и, таким образом, не подвергается постоянной травматизации при смещении кожи при пользовании протезом.
При отступлении от описанной методики во многих случаях наблюдаются мощные рубцовые спайки в виде тяжей между кожными покровами культи и регенеративной ампутационной невромой. Это влечет за собой постоянную травматизацию последней со всеми осложнениями, наблюдаемыми у подобных больных: невралгии, восходящие невриты и каузалгии. Наблюдения школы Альбрехта указывают, что принятая методика совершенно исключает надобность в применении каких-либо дополнительных приемов обработки нерва, как передавливание его, прижигание карболовой кислотой или формалином, или вшивание перерезанного конца в вышележащий отдел ствола.
Для успешного перепиливания костей во время ампутаций необходимо тщательно защищать мягкие ткани от травмирования пилой, отодвигая их в проксимальном направлении при помощи специальных приспособлений — ретракторов. На рис. 2 представлены linteum (а) и linteum bifissum (б), изготовляемые из большого куска марли.
Применение первого показано на рис. 3, а второго — на рис. 4.
Вполне показано применение и металлических ретракторов.
Здесь лучшие гастроэнтерологи днепра|Заказать жалюзи
Ампутация - операция по удалению дистального отрезка конечности на протяжении кости или костей.
Показания к ампутациив настоящее время следующие:
1. Травматический отрыв конечности (полный или почти полный).
2. Открытые множественные переломы костей со значительным повреждением мягких тканей, сосудов и
нервов.
3. Ожоги и отморожения при невозможности сохранения конечности (ст. III-IV).
II. Гангрена конечности различной этиологии:
2. на почве облитерирующего эндартериита;
3. тромбозы и эмболии крупных артериальных стволов при неэффективности тромболитической терапии итромб-эмболэктомии;.
III. Злокачественные неоперабельные опухоли костей или мягких тканей конечностей.
4. длительно существующие трофические язвы, не поддающиеся консервативному лечению;
5. хронический остеомиелит с признаками амилоидоза внутренних органов;
6. тяжелые, неисправимые деформации конечностей врожденного или приобретенного характера;
I. Первичные (экстренные)
· выполняются в ближайшие сроки после ранения или травмы (ранние ампутации) по типу первичной хирургической обработки раны, во время которой удаляются нежизнеспособные сегменты конечности при отсутствии явлений воспаления в области повреждения;
· при глубоких обширных ожогах III-IVст. конечностей (обугливании) с полной утратой их функции;
· при отморожениях III-IVст. с тотальным омертвением тканей после появления демаркационной линии.
II. Вторичные (срочные) ампутации
- проводятся при неэффективности мер, принятых для сохранения жизнеспособности конечности, и явно выраженном воспалительном процессе в области повреждения, угрожающем жизни больного.
III. Поздние (плановые) ампутации
· гангрене на почве облитерирующего эндартериита;
· тромбозе или эмболии крупных магистральных артерий;
· неоперабельных злокачественных опухолях;
· хроническом остеомиелите и амилоидозе.
IV. Повторные (реампутации).
· при развитии порочной культи, не пригодной для протезирования, -производится спустя несколько месяцевпосле первичной;
· в случаях, когда после первичной ампутации имеет место распространение (прогрессирование) воспалительного процесса в проксимальном направлении.
ВЫБОР УРОВНЯ АМПУТАЦИИ
В настоящее время главенствующий принцип - максимальное сохранение длины конечности для облегчения ее протезирования. Практически единственным исключением из этого правила является ампутация бедра в нижней трети. Слишком длинная культя не позволяет использовать для протезирования искусственный коленный сустав.
СПОСОБЫ РАССЕЧЕНИЯ МЯГКИХ ТКАНЕЙ
I. Круговой (циркулярный) - кожу и мягкие ткани рассекают в поперечном направлении по отношению к оси конечности.
а) гильотинную ампутацию - все ткани рассекают на одном уровне;
б) одномоментную - после рассечения кожи по границе ее смешения рассекают мягкие ткани и кость;
в) двухмоментную — по границе рассеченной и смещенной кожи рассекают мышцы, кость перепиливают на уровне смещенных мышц;
г) трехмоментную, когда после рассечения и смещения кожи по ее границе пересекают поверхностные мышцы, смещают их и пересекают глубокие, смещая их кверху с помощью ретрактора: после этого перепиливают кость.
Учитывая, что выполнение гильотинной ампутации приводит к образованию порочной культи, показаниямидля выполнения этого вида операции является анаэробная инфекция и крайне тяжелое состояние больного.
II. Лоскутный - основан на выкраивании одного или нескольких лоскутов кожи с помощью которых укрывают культю после выполнения ампутации. Данный метод является более экономичным и лучшим с позиции современного протезирования. Выкраивать лоскут следует таким образом, чтобы послеоперационный рубец располагался на нерабочей поверхности культи.
III. Овальный - рассечение кожи производят по эллипсу, расположенному под углом к оси конечности.
ОСНОВНЫЕ ЭТАПЫ И ТЕХНИКА ВЫПОЛНЕНИЯ АМПУТАЦИЙ
Положение больного: на спине, оперируемую конечность отводят в сторону иукладывают на приставной столик. Удаляемая часть конечности должна располагаться справа от хирурга.
Обезболивание: общий наркоз, возможно применение местной анестезии в сочетании с перидуральной.
Наложение кровоостанавливающего жгута используется для уменьшения кровопотери. особенно при травматических ампутациях. Жгут накладывают как можно ближе к предполагаемому месту пересечения тканей для снижения степени ишемизации конечности.
Рассечение кожи и подкожной клетчатки производится скальпелем или ампутационным ножом. Одномоментно рассекается кожа, подкожная клетчатка и собственная фасция. Вопросы уровня и формы разреза решаются индивидуально в каждом конкретном случае с целью максимального сохранения длины культи.
При циркулярном методе усечения конечности разрез кожи производится дистальнее предполагаемого уровня распила кости на величину диаметра конечности с добавлением 1/6 на сократимость кожи. При выполнении ампутации лоскутным способом сумма длин обоих лоскутов должна равняться диаметру конечности на уровне предполагаемого распила кости с учетом сократимости тканей. Как правило, один из лоскутов составляет 2/3 диаметра и выкраивается таким образом, чтобы послеоперационный рубец располагался на нерабочей поверхности.
Культю кости следует укрывать достаточным количеством мягких тканей, в противном случае может возникнуть порочная культя не пригодная для протезирования. Поэтому включение собственной фасции в кожный лоскут способствует образованию подвижного рубца.
Пересечение мышц производится ампутационным ножом в зависимости от способа ампутации в один или несколько приемов.
ТЕХНИКА ОБРАБОТКИ НАДКОСТНИЦЫ И КОСТИ
Существуют 3 основных метода обработки надкостницы
I. субпериостальный (поднадкостничный);
II. II. апериостальный (безнадкостничный);
III. III. транспериостальный (надкостница и кость рассекают на одном уровне).
Субпериостальный - состоит в том, что надкостницу пересекают циркулярно дистальнее уровня предполагаемого распила кости и с помощью распатора отслаивают в проксимальном направлении. Кость перепиливают и укрывают поверхность опила избытком надкостницы. Данный способ предупреждает образование остеофитов и заострение кости повышая тем самым опорность культи. Высокая регенеративная способность надкостницы у детей приводит в этом случае к образованию костной пластинки, закрывающей культю кости.
Апериостальный - заключается в том, что надкостница рассекается проксимальнее предполагаемого уровня распила кости на 0,5 см и отслаивается в дистальном направлении. После перепиливания кости остается участок ее, лишенный периоста, что довольно часто приводит к развитию остеофитов и остеомиелиту в результате нарушения периостального кровоснабжения.
Транспериостальный - является наиболее рациональным и распространенным в настоящее время при выполнении ампутаций у взрослых. При нем кость перепиливают в непосредственной близости к пересеченной надкостнице, отступая от ее края на 1-2 мм дистальнее.
Перепиливая кость необходимо соблюдать определенные правила. Вначале делается небольшой запил для предупреждения соскальзывания пилы при перепиливании гладкой и плотной наружной поверхности кости. После того как кость перепилена, необходима тщательная обработка кромок распила рашпилем, долотом и напильником для того, чтобы сделать конец кости гладким и ровным, что будет предупреждать травмирование мягких тканей в послеоперационном периоде и облегчит возможность рационального протезирования.
Обработка сосудов.При травматических ампутациях крупные сосуды лигируются до снятия жгута. Найденные сосуды захватывают кровоостанавливающим зажимом (отдельно артерия и вена), отделяют их от окружающих тканей и лигируют кетгутом для профилактики образования лигатурных свищей. На крупные магистральные артерии обязательно накладывают 2 лигатуры, одна из которых - прошивная. Мелкие сосуды перевязывают после снятия жгута, иногда вместе с окружающими тканями. При ампутациях без наложения жгута производится предварительное выделение и перевязка сосудов до полного пересечения мышц.
Обработка нервов. Пересечение нерва производят проксимальнее уровня ампутации не менее 5-6 см. Не усеченные по всем правилам нервные стволы могут приводить к образованию невром, спаянных с рубиовой тканью культи, поэтому нерв осторожно выделяют из окружающих тканей и пересекают одним движением безопасной бритвы. Предварительно периневрально вводят 3-5 мл 2% р-ра новокаина с 1 мл 96% спирта (спирт-новокаиновая блокада). Идущая рядом с нервомa.commitansперевязывается кетгутом. Недопустимо вытягивать нервный ствол из мягких тканей и пересекать его ножницами, так как это приведет к внутристволовым кровоизлияниям и образованию болезненных неврином и спаек. Иногда после ампутации возникают фантомные боли (болезненные ощущения в виде режущих, сдавливающих, колющих, обжигающих болей в отсутствующей конечности). Это состояние является следствием следовой реакции коры головного мозга на сильное раздражение нервной системы во время травмы или обработки нерва при ампутации (недостаточное обезболивание).
Фантомные боли не исчезаютдаже после повторной операции и могут быть только облегчены после применения физио- и психотерапии.
МЕТОДЫ ФОРМИРОВАНИЯ КУЛЬТИ
В зависимости от того какими тканями укрывается опил кости различают следующие методы:
1. кожно-фасциальный - опил укрывается лоскутом из кожи, подкожной клетчатки и фасции (рис. 3);
2. тендопластический - опил укрывается сухожилиями мышц;
3. костнопластический - для укрытия опила кости используют часть другой кости (при ампутации в н/3 бедра используют надколенник) (рис 4);
4. миопластический — сшиваются мышцы-антагонисты над костным опи-лом (рис. 5).
При сшивании мышц-антогонистов создается возможность улучшенного артериального кровоснабжения и ликвидации венозного застоя на конце культи. Если же мышцы-антогонисты не сшить, то процент пороков и болезней культи увеличивается, значительно ухудшаются возможности протезирования.
Техника ампутации у детей имеет определенные особенности, связанные с продолжающимся ростом тканей, а именно:
· ампутацию голени и предплечья выполняют с наивысшим уровнем отсечения малоберцовой кости и лучевой кости, которые растут преимущественно за счет проксимальных ростковых зон;
· формирование культи осуществляется с излишком мягких тканей, так как рост костей, опережающий таковой мягких тканей, приводит к формированию неопороспособной конической культи;
· преимущество предоставляется экзартикуляциям, так как культи на диафизарном уровне во время нагрузки деформируются.
Как можно повредить нерв
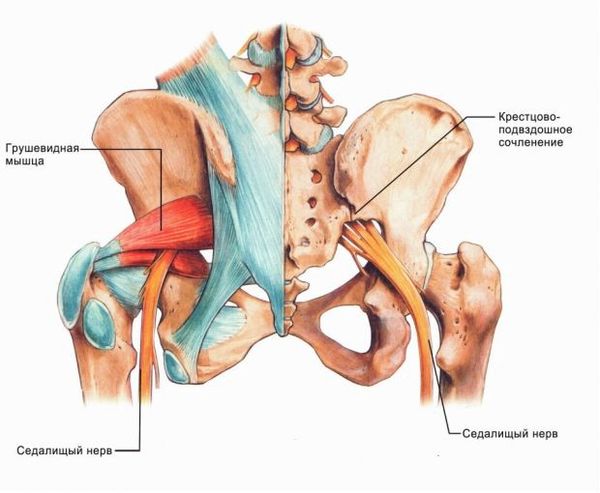
Повреждение седалищного нерва может возникать по нескольким причинам:
- Травматическое поражение. Нередко симптомы развиваются после получения травмы в области бедра. Например, после огнестрельного или ножевого ранения, описываются случаи повреждения бензопилой. Повредить седалищный нерв на бедре можно при открытом/закрытом переломе костей таза или бедренной кости, вывихе тазобедренного сустава.
- Компрессионное поражение. В некоторых случаях заболевание развивается при сдавлении нерва извне. Такое состояние наблюдается при наличии гематомы или опухоли в проекции нерва.
- Ущемление при поясничном радикулите. Повреждение нервного волокна может быть проявлением патологии позвоночника в поясничном и крестцовом отделе.
- Повреждение седалищного нерва при уколе. Если неправильно выполнять технику внутримышечных инъекций, то можно задеть иглой нерв.
В зависимости от степени повреждения нервного волокна различают его растяжение и разрыв.
Из этого видео вы узнаете эффективный способ по разблокировке седалищного нерва.
Симптомы повреждения
Клинические проявления зависят в первую очередь от причины, которая вызвала повреждение. К основным симптомам, которые возникают при любой этиологии, относят:
- Болевой синдром. Боль обычно очень интенсивная, имеет острый, жгучий, колющий характер. Нередко болевые ощущения напоминают резкий удар кинжалом. Боль локализуется в тазовом или бедренном участке, иногда в области ягодиц.
- Положительные симптомы натяжения. В этом случае болезненные ощущения появляются при попытке поднять прямую нижнюю конечность с положения лежа.
- Снижение мышечной силы. Ушиб седалищного нерва практически всегда сопровождается снижением функции иннервируемых мышц. Наблюдается парез задней группы мышц бедра, вследствие чего нарушается сгибание конечности.
- Нарушение чувствительности. Из-за поражения чувствительных ветвей нерва уменьшается болевая чувствительность в иннервируемой области. Поражается задний и боковой участок бедра.
Кроме того, может снижаться функция тазобедренного сустава, что сопровождается невозможностью или затруднением отведения бедра, ходьбы, длительного стояния. При физикальном обследовании врач может выявить не только симптомы натяжения, но и болезненность при пальпации в точках выхода нерва.
Остальные симптомы отличаются в зависимости от механизма возникновения повреждения. В тех случаях, если повреждение нерва вызвано длительным сжиманием или ущемлением, к вышеперечисленным признакам присоединяются симптомы трофических нарушений. Клинически это проявляется участками гиперкератоза, похолоданием стопы, шелушением кожи в области нижней конечности.
При травматическом поражении, кроме проявлений невропатии, будут наблюдаться признаки травмы мягких тканей или других структур опорно-двигательного аппарата. Симптомы невропатии имеют острое начало и интенсивный характер.
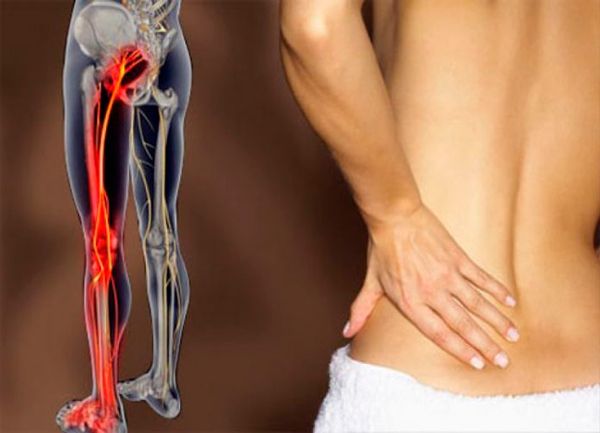
Если укол попал в нерв
Развитие невропатии может также наблюдаться в случае, если укол попал в седалищный нерв. Такое состояние чаще всего возникает при неправильном выполнении техники проведения внутримышечных уколов. Например, в тех случаях, когда инъекции делает неопытный человек. Для того чтобы не попасть в нерв, необходимо вводить иглу в верхне-наружный квадрант ягодицы.
Понять, что укол попал в седалищный нерв, несложно, поскольку это сопровождается характерными симптомами:
- Жгучая боль по ходу нервного ствола. Она возникает резко, и имеет специфический характер, поскольку распространяется от области ягодиц вниз по нижней конечности.
- Онемение конечности, появление парестезии или другие проявления нарушения чувствительности.
- Свисание стопы, нарушение мышечной силы в ноге.
Характерным является то, что все симптомы возникают остро. И нередко прослеживается связь между проведением инъекции и появлением боли.
Если сомнения по поводу диагноза остаются, то можно использовать дополнительные методы диагностики. Наиболее специфическим является проведение электронейрографии, которая позволит непосредственно выявить локализацию поражения.
Что делать
Лечение при ушибе нерва обычно носит консервативный характер. Терапия имеет несколько направлений:
После купирования острых признаков повреждения необходимо проводить реабилитационные процедуры, которые направлены на восстановление функции нерва. Реабилитация, прежде всего, включает назначение лечебной физкультуры (ЛФК). Упражнения проводятся для профилактики атрофии мышц, а также улучшения их кровоснабжения и иннервации. Кроме того, в период ремиссии может назначаться массаж.
Операция назначается при травматическом поражении нерва, и заключается в наложении швов при его полном разрыве. Кроме того, проводят хирургическое лечение переломов, убирают гематомы. В том случае, если необратимые изменения возникли по другой причине, может применяться пластика.
Последствия и прогноз при данной патологии во многом зависят от объема поражения. При неполном или частичном повреждении прогноз обычно благоприятный, функция полностью восстанавливается в течение реабилитационного периода. Если ушиб тяжелой степени, и сопровождается полным выпадением функции, то последствия более тяжелые. Иннервируемые мышцы и участки кожи могут полностью не восстановиться.



Причины воспаления седалищного нерва
Медики выделяют несколько причин возникновения воспаления седалищного нерва:
- Появление новообразований;
- Смещение межпозвоночного диска или возникновение грыжи;
- Инфекционные заболевания, провоцирующие воспалительный процесс;
- Гинекологические заболевания;
- Остеофиты позвонков (патологические наросты на позвонках или других костях, образующиеся вследствие остеохондроза).
К возникновению ишиаса могут быть причастны также травмы органов малого таза, сильные нагрузки на организм, поднятие тяжестей. Она распространена среди тех людей, которые никогда не занимались спортом и резко решили начать с больших нагрузок.
Встречается воспаление седалищного нерва и у женщин в положении, потому что при беременности в теле женщины смещается центр тяжести и увеличивается нагрузка на позвоночник, который не всегда бывает готов к таким изменениям.
Симптомы воспаления седалищного нерва
При воспалении седалищного нерва у людей боль бывает настолько сильной, что выбивает его из нормального ритма жизни, к симптомам можно отнести:
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва нужно начинать с приема врача. Доктору нужно обязательно рассказать, когда появилась боль, какая она по характеру (ноющая, острая, прострелы), проявляется ли она постоянно или возникает периодически, в какие части тела распространяется. От этих рассказов зависит эффективность лечения. Если вы самостоятельно принимали обезболивающие препараты, обязательно сообщите врачу их названия.
После беседы медик осмотрит вас, оценит состояние кожи и мышц, проверит неврологические симптомы и назначит необходимые методы обследования.
Лечение ишиаса проводится в несколько этапов: сначала доктор снимает боль, используются также те препараты, прием которых способствует уменьшению воспаления. Устранив первичные симптомы, начинается активное лечение: физиотерапия, массаж и т.д.
Достижение положительного эффекта во многом зависит и от самого пациента. Ему придется пересмотреть свой образ жизни, начать правильно питаться, соблюдать режим, заниматься лечебной физкультурой. Безусловно, подъем больших тяжестей полностью ограничивается.
В большинстве случаев определить, имеется ли у пациента воспаление седалищного нерва можно после первичного осмотра. Врач проверяет рефлексы больного, оценивает его походку, потому что люди с воспалением в основном начинают подволакивать ногу, или же движение конечности становится неестественным. Все потому что нога теряет чувствительность. Всему виной является потеря чувствительности ноги, ослабление мышц или сильные боли.
Если первичную диагностику можно провести и в простых условиях больничного кабинета, то понять, что именно стало причиной возникновения заболевания намного сложнее. Для точного выявления причин воспаления седалищного нерва нужно использовать передовые методы, такие как МРТ. Именно магнитно-резонансная томография поможет выявить нарушение строения позвоночника, смещение межпозвонковых дисков, трещины, травмы, грыжу. Такой метод диагностики отличается высокой точностью и максимальным удобством для пациента.
Симптоматическая терапия
Эта терапия проводится в острый период, когда боль является самой главной проблемой. Врач попросит вас уйти на покой – нужно снизить нагрузки на обе ноги, даже при условии одностороннего поражения. Делается это потому, что во время хромоты на больную ногу все равно приходится большое, давление, которое может спровоцировать усиление боли. Основу симптоматической терапии составляют лекарственные препараты. Для общего укрепления организма и опорно-двигательного аппарата назначают хондропротекторы, ноотропы, сосудорасширяющие, антиоксиданты.
Этиотропное лечение
Она проводится как в период обострения, так и во время стихания болей, направлено на устранение причины заболевания. Рекомендуется применение мануальной терапии, массажа, лечебной физкультуры, дефанотерапии и физиотерапевтических методов.
Мануальная терапия
Принцип мануальной терапии основан на ручном воздействии на опорно-двигательную систему специалистом – мануальным терапевтом – с лечебной целью. Терапевт воздействует непосредственно на опорно-двигательный аппарат – ставит позвонки на место, возвращает позвоночник и суставы в физиологичное положение, восстанавливает нормальную подвижность. Курс мануальной терапии назначают, если воспаление седалищного нерва сопровождается прострелами в пояснице, ограничением сгибания в позвоночнике, тянущими болями в ноге.
Массаж
Курс массажа доктор назначает, когда боль уже стихла. Он необходим для того, чтобы снять мышечный спазм, который может способствовать защемлению корешков спинного мозга или седалищного нерва. Разминание мышц способствует расширению кровеносных сосудов, улучшается приток крови к поражённой области, расслабляются мышцы спины и поясницы.
Лечебная физкультура
Гимнастика при защемлении седалищного нужна для того, чтобы нормализовать тонус мышц, исправить деформации позвоночного столба, улучшить функцию мышц. Занятия ЛФК включают комплекс упражнений в позициях стоя и лёжа. Это не только метод лечения, но и отличный способ профилактики.

Воспаление седалищного нерва – это неврологическая патология, которая может быть тесным образом связана с дегенерацией и дистрофией хрящевых тканей межпозвоночных дисков. Существуют различные причины развития данной патология. Она вызывает сильнейший болевой синдром, который быстро распространяется по всей нижней конечности на стороне поражения.
Седалищный нерв является самым длинным в организме человека. Он формируется из боковых ветвей корешков L4-L5 и S1-S3. Проходит вдоль копчика и спускается между мышцами ягодичной области. Внутри грушевидной мышцы проходит к тазобедренному суставу, от которого по задней поверхности бедра направляется к подколенной ямке. В ней происходит бифуркация на две ветви: большеберцовую и малоберцовую. От седалищного нерва также отходят мышечные и суставные ответвления. Они отвечают за иннервацию крупных мышц и суставов нижней конечности.
Больше информации про симптомы и лечение воспаления седалищного нерва можно узнать из предлагаемого материала. В статье описаны основные причины его поражения, клинические проявления патологии и возможности проведения эффективного и безопасного лечения.
Перед тем, как лечить воспаление седалищного нерва, нужно устранить по возможности ту причину, которая спровоцировала появление патологических изменений. Если этого не сделать, то никакое, даже самое эффективное лечение не позволит добиться стойкой ремиссии и вернуть все утраченные функции. Между тем, важно понимать, что седалищный нерв отвечает за работу многих мышц, он обеспечивает нормальный тонус кровеносных сосудов. Поэтому любое его повреждение приводит к негативным последствиям.
Не стоит искать в интернете информацию о том, как лечить дома воспаление седалищного нерва, гораздо продуктивнее и безопаснее при появлении клинических признаков данной патологии обратиться на прием к неврологу. Это доктор сможет провести полноценное дифференциальное обследование, поставит точный диагноз и назначит эффективное лечение. Только врач может с точностью сказать о том, как лечить дома ишиас (воспаление седалищного нерва) и какая причина спровоцировало появление этого заболевания.
Не существует универсальных рецептов того, как снять воспаление седалищного нерва, поскольку это заболевание может быть связано с большим количеством других патологических изменений в организме человека. Кому-то не хватает в рационе питания витаминов группы B и магния, другим необходимо развиваться окружающие седалищный нерв мышцы, третьим требуется помощь по устранению рубцовых деформацией мягких тканей на пути прохождения этого нерва.
Причины воспаления седалищного нерва
Ишиас – это воспаление седалищного нерва, которые формируется веточками корешковых нервов, отходящих от поясничных и крестцовых позвонков. Воспаление – это процесс, призванный восстановить повреждённую структуру ткани за счет привлечения большого количества свежей капиллярной крови. Для улучшения процесса кровоснабжения в тканях расширяются капилляры и усиливается кровоток. Повышается местная температура. Скапливается лимфатическая жидкость, за счет чего начинается легкий инфильтративный отек. Именно поэтому при воспалении, расположенном близко к кожным покровам, видно покраснение эпидермиса и на ощупь кожа становится более сухой и горячей.
Воспаление седалищного нерва проходит глубоко в толще мышечных тканей. Поэтому наружных проявлений данного процесса увидеть невозможно. Но в толще мышц происходит все тоже самое. Запускается процесс воспаления с помощью тучных клеток и специальных факторов. Они выбрасываются в кровь иммунной системой и доставляются в очаг поражения.
Основные причины воспаления седалищного нерва – это следующие заболевания и состояния:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз);
- межпозвоночная грыжа, протрузия и экструзия фиброзного кольца;
- нестабильность положения позвонков на фоне снижения высоты межпозвоночных дисков, сопровождается антелистезом или ретролистезом;
- сужение спинномозгового канала, в результате чего воспаляются дуральные оболочки спинного мозга и отходящие от него корешковые нервы;
- опухолевые патологии, оказывающие давление на корешковые нервы и окружающие позвоночный столб мягкие ткани;
- туберкулёз спинного мозга;
- травма позвоночного столба (компрессионный перелом, трещина остистого отростка, растяжение и разрывы связочной и сухожильной ткани);
- воспаление мышц в местах прохождения седалищного нерва (миозит и фибромиалгия);
- синдром или воспаление грушевидной мышцы;
- деформирующий остеоартроз тазобедренного сустава;
- туннельный синдром в точке бифуркации в подколенной ямке;
- развитие рубцовой ткани в местах прохождения нерва;
- поражение пояснично-крестцового нервного сплетения (травма, воспаление, дегенерация, атрофия и т.д.).
Помимо этих потенциальных причин существуют факторы риска – чем их больше у человека, тем выше вероятность того, что рано или поздно случится защемление и воспаление седалищного нерва. Основные факторы риска, которые нужно немедленно исключить из своей жизни в качестве профилактики данного недуга:
- избыточная масса тела (чем она больше, тем выше риск разрушения позвоночного столба и крупных суставов нижних конечностей);
- ведение сидячего малоподвижного образа жизни с минимальными физическими нагрузками (нарушается диффузное питание хрящевой ткани межпозвоночных дисков и повышается риск развития остеохондроза и его осложнений);
- неправильная организация спального и рабочего места (при неправильном положении тела в течение длительного периода времени происходит нарушение микроциркуляции крови и лимфатической жидкости);
- синдром короткой ноги (в том числе развивающийся по причине дегенерации хрящевого синовиального слоя в крупных суставах нижней конечности);
- неправильная постановка стопы (косолапость, плоскостопие, полая (конская) стопа);
- искривление позвоночника и нарушение осанки (круглая спина, сутулость, отклонение туловища вбок);
- недостаточное употребление чистой питьевой воды в течение дня;
- неправильный выбор обуви для повседневной носки и занятий спортом;
- курение и употребление алкогольных напитков.
Очень часто воспаление седалищного нерва случается у женщин на поздних сроках беременности. У них организм начинает подготовку к родовой деятельности. Плод влиянием изменившегося гормонального фона происходит размягчение хрящевой ткани. Растущий плод провоцирует уплощение естественного поясничного изгиба позвоночника и нарушение осанки. Происходит трансформация костей тазового кольца. Все это может привести к тому, что произойдет сдавливание тканей седалищного нерва. В такой ситуации следует обращаться за помощью к мануальному терапевту. Он сможет без фармакологических препаратов, большинство из которых категорически противопоказаны для применения во время беременности, снять болевой синдром и запустить процесс восстановления воспаленного седалищного нерва.
Признаки и симптомы воспаления седалищного нерва
Боли при воспалении седалищного нерва являются самым первым клиническим признаком. Они характерные: имеют пульсирующий острый характер и быстро распространяются по ходу нерва от крестца до пятки.
Другие признаки воспаления седалищного нерва включают в себя неврологические и сосудистых проявления. Это связано с тем, что нерв отвечает за обеспечение работоспособности мышечной стенки кровеносных сосудов нижних конечностей. Он также имеет мышечные и суставные ветви. Поэтому при высокой точке поражения могут развиваться серьезные осложнения, такие как разрушение суставов, тромбофлебит, атрофия мышц, парез и паралич.
Неврологические симптомы воспаления седалищного нерва включают в себя:
- парестезии (различные нетипичные ощущения, которые могут проявляться на разных участках кожных покровов по ходу нерва);
- снижение болевой кожной чувствительности (если на первый план выходит поражение сенсорных ветвей);
- мышечная слабость и нарушение двигательной активности (если на первый план выходит поражение моторных ветвей);
- угасание сухожильных рефлексов;
- быстрая утомляемость нижних конечностей при стандартных физических нагрузках.
Клинические симптомы воспаления седалищного нерва, указывающие на сосудистую недостаточность, появляются гораздо позже, в тех случаях, когда не проводится своевременное адекватное лечение. Они включают в себя следующие признаки:
- снижение местной температуры;
- бледность кожных покровов на том участке, где нарушено кровоснабжение;
- отечный синдром (происходит выпот жидкости через сосудистую стенку в случае, если наблюдается её длительный застой);
- наблюдается нарушение трофики тканей (при повреждении кожных покровов процесс заживления протекает длительно и с осложнениями);
- возникают трофические язвы голени;
- часто случаются тромбофлебиты и развивается варикозное расширение вен нижних конечностей.
Эти симптомы могут привести к тому, что начнется тотальная парализация мышц, также миоциты на фоне дефицита кровоснабжения могут подвергаться ишемии и некрозу. В ряде случаев при длительном воспалении седалищного нерва человек утрачивает способность к самостоятельному передвижения. У него сначала появляется выраженная хромота, а затем нижняя конечность перестает слушаться, возникает парез или паралич.
Необходимо обращение к неврологу. Этот доктор проведет полноценное обследование. Необходимо сделать рентгенографический снимок пояснично-крестцового отдела позвоночника, чтобы исключить вероятность разрушения костной и хрящевой ткани. Затем назначается рентгенографический снимок тазобедренного сустава, чтобы исключить вероятность развития деформирующего остеоартроза. Пациенту назначается МРТ обследование, УЗИ и ряд других исследований.
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва можно начинать только после того, как проведен комплекс диагностического обследования и поставлен точный диагноз. Затем врач должен дать пациенту рекомендации, при выполнении которых будут устранены все факторы риска, которые присутствуют в его жизни. При разработке индивидуального плана лечения воспаления седалищного нерва в домашних условиях врач учитывает то заболевание, которое спровоцировало данную патологии. В первую очередь проводится терапия основного заболевания.
Для эффективного и безопасного лечения воспаления седалищного нерва в домашних условиях можно использовать следующие методы:
- мануальная терапия – позволяет восстановить структуру поврежденных тканей и запустить процесс регенерации нервного волокна;
- массаж – усиливает эластичность тканей, улучшает процесс проникновения в них питательных веществ и кислорода;
- остеопатия – ускоряет микроциркуляцию крови и лимфатической жидкости, улучшает газообмен в тканях;
- лечебная гимнастика и кинезиотерапия – повышают тонус мышц, снимают спазм, ускоряют процесс восстановления;
- физиотерапия – позволяет убирать рубцовые деформации, активирует все процессы в организме;
- лазерное воздействие, электромиостимуляция и многое другое.
Не рекомендуется лечить воспаление седалищного нерва с помощью фармакологических препаратов. Они дают массу негативных побочных эффектов. А лечебного воздействия от их применения практически не наблюдается. Нет в настоящее время лекарств, которые были бы способны восстановить поврежденные ткани позвоночника или крупных суставов.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:


