Очаги поражения нервных волокон
Демиелинизирующее заболевание – патологический процесс, затрагивающий нейроны головного, спинного мозга, связанный с разрушением миелиновой оболочки. Миелин волокон ЦНС состоит из олигодендроцитов (клетки глии), образует электроизолирующую оболочку нервных волокон, покрывает аксоны (отростки) нейронов.
Структурный состав миелина – липиды (70%) и белковые соединения (30%). Скорость передачи нервных импульсов по волокнам с защитной оболочкой примерно в 10 раз выше, чем по волокнам без нее. Демиелинизирующее заболевание сопровождается ухудшением проводимости импульсов нервной системы по волокнам с разрушенной оболочкой.
Что такое демиелинизация
Демиелинизирующий процесс, протекающий в головном мозге – это такие нарушения, которые приводят к патологическому изменению структуры нервной ткани, что часто провоцирует появление неврологической симптоматики, является причиной инвалидности и летального исхода. Оболочка белого цвета представляет собой многослойную клеточную мембрану. Биотоки не способны преодолевать миелиновую оболочку.
Электрические импульсы передаются в области многочисленных перехватов Ранвье, где отсутствует миелин. Перехваты располагаются через равномерные промежутки длиной приблизительно 1 мкм. В периферической системе защитная оболочка образуется из леммоцитов (Шванновских клеток). Демиелинизация нервных волокон – поражение нервной ткани, которое приводит к большому числу заболеваний ЦНС.
Очаги демиелинизации – это такие структурные образования в головном или спинном мозге, в которых отсутствует миелин, что приводит к нарушению передачи нервных импульсов и расстройству работы нервной системы в целом. Диаметр очагов существенно варьируется, может равняться несколько миллиметров или достигать нескольких сантиметров.
Виды демиелинизирующих заболеваний
Классификация демиелинизирующих заболеваний предполагает разделение на миелинопатию и миелинокластию. В первом случае разрушение миелина происходит из-за нарушения образования вещества, изменения его биохимического строения вследствие генетических мутаций. Это чаще врожденная патология (бывает также приобретенная форма), признаки которой наблюдаются в раннем детстве. Наследственные миелинопатии называют лейкодистрофиями. Приобретенные миелинопатии в зависимости от причин возникновения разделяют на виды:
- Токсико-дисметаболические. Связаны с интоксикациями и нарушением обменных процессов в организме.
- Гипоксически-ишемические. Развиваются на фоне нарушения кровотока и кислородного голодания тканей мозгового вещества.
- Инфекционно-воспалительные. Спровоцированы возбудителями инфекции (патогенные или условно-патогенные микроорганизмы).
- Воспалительные. Неинфекционной этиологии (протекают без участия инфекционного агента).
- Травматические. Возникают вследствие механических повреждений мозговых структур.
При миелинокластии синтез миелина протекает нормально, клетки оболочки разрушаются под воздействием внешних и внутренних патогенных факторов. Разделение условно, потому что миелинопатия нередко прогрессирует под влиянием негативных внешних факторов, в то время как миелинокластия обычно возникает у пациентов с предрасположенностью к повреждениям миелина.
Демиелинизирующие заболевания делятся по локализации очагов на виды, которые поражают ЦНС или периферическую нервную систему (ПНС). Болезни, которые развиваются в структурах ЦНС, включают рассеянный склероз, лейкоэнцефалопатии, лейкодистрофии, склерозы Бало (концентрический) и Шильдера (диффузный).
Повреждение оболочек волокон в составе ПНС провоцирует развитие заболеваний: амиотрофия Шарко-Мари-Тута, синдром Гийена-Барре. Примеры приобретенных миелинопатий: синдромы Сусака и CLIPPERS. Часто встречающаяся воспалительная миелинопатия неинфекционной этиологии – рассеянный склероз.
К этой группе относят достаточно редкие разновидности склероза: рассеянный энцефаломиелит, псевдотуморозную демиелинизацию, геморрагический лейкоэнцефалит, склерозы Бало и Шильдера. К инфекционно-воспалительным формам относят ВИЧ-энцефалит, склерозирующий панэнцефалит, цитомегаловирусный энцефалит. Пример токсико-метаболической формы – демиелинизирующий синдром осмотического типа, пример гипоксически-ишемической формы – синдром Сусака.
Основные симптомы
Демиелинизация – это такая патология, которая всегда проявляется неврологическим дефицитом, что позволяет заподозрить начавшийся процесс разрушения миелина, если неврологическая симптоматика появилась без очевидных причин. Демиелинизирующий процесс всегда протекает с участием иммунной системы, приводит к атрофии тканей мозга – головного и спинного, расширению желудочков.
Симптомы демиелинизации зависят от вида заболевания, причин возникновения и локализации очага в головном, спинном мозге или в структурах ПНС. При незначительном поражении мозгового вещества (до 20%), симптоматика может отсутствовать, что связано с полной компенсацией функций. Задачи, возложенные на поврежденные нервные волокна, выполняют здоровые ткани. Неврологические симптомы обычно появляются в случаях, когда объем поврежденной нервной ткани превышает 50%. Общие признаки:
- Атаксия (расстройство согласованности при работе группы мышц).
- Парезы, параличи.
- Мышечная гипотония (слабость в мышцах).
- Псевдобульбарный синдром (дизартрия – нарушение произношения из-за расстройства иннервации элементов речевого аппарата, дисфагия – затруднения при глотании, дисфония – изменение высоты, тембра, силы голоса).
- Зрительная дисфункция (нистагм – непроизвольные колебания глазных яблок, ухудшение остроты зрения, выпадение полей обзора, размытость, нечеткость картинки, искажение цвета).
- Изменение кожной чувствительности, парестезия (онемение, покалывание, зуд, жжение).
- Тонические спазмы, преимущественно в области конечностей.
- Дисфункция мочевого пузыря, кишечника.

Нейропсихологические нарушения связаны с ухудшением памяти и мыслительной деятельности, изменением личности и поведения. У пациентов часто развиваются неврозы, слабоумие органического генеза, астенический синдром, депрессия, реже эйфория. Больные подвержены резкой смене настроения, у них отсутствует критический анализ собственного поведения, что на фоне слабоумия приводит к многочисленным проблемам в быту.
Причины возникновения
Демиелинизирующие болезни, поражающие центральную и периферическую нервные системы, чаще развиваются на фоне генетической предрасположенности. У пациентов часто встречается сочетание определенных генов, которое провоцирует сбои в работе иммунной системы. Другие причины:
- Аутоиммунные и генетические патологии.
- Прием антипсихотических препаратов (нейролептиков).
- Хронические и острые интоксикации.
- Ионизирующее облучение, солнечная радиация.
- Перенесенные вирусные и бактериальные инфекции.
- Особенности питания.
Считается, что наиболее подвержены развитию патологии представители европеоидной расы, проживающие в северных географических широтах. Провоцирующими факторами являются травмы в области головы и позвоночника, частые стрессовые ситуации, вредные привычки. Риск заболеть повышается в связи с вакцинацией против оспы, гриппа, кори, коклюша, дифтерии, гепатита типа B и других инфекционных болезней.
Распространенные заболевания
Рассеянный склероз – демиелинизирующее, аутоиммунное заболевание с хроническим течением, поражающее главные элементы нервной системы (головной и спинной мозг). В ходе прогрессирования патологии происходит замещение нормальных мозговых структур соединительной тканью. Очаги появляются диффузно. Средний возраст пациентов составляет 15-40 лет. Распространенность – 30-70 случаев на 100 тысяч населения.
Геморрагический лейкоэнцефалит, протекающий в острой форме, развивается вследствие повреждения мелких элементов сосудистой системы. Часто определяется как постинфекционное осложнение с выраженной аутоиммунной реакцией. Характеризуется быстрым прогрессированием воспалительного процесса и многочисленными очаговыми поражениями мозговой ткани, сопровождается отеком мозга, появлением очагов кровоизлияния, некрозом.
Предшественником патологии обычно являются заболевания верхних дыхательных путей инфекционной этиологии. Спровоцировать болезнь также могут вирусы гриппа и Эпштейна-Барр или сепсис. Обычно приводит к летальному исходу. Смерть наступает из-за отека мозга в течение 3-4 дней с момента появления первых симптомов.
Для некротизирующей энцефалопатии, протекающей в острой форме, свойственно многоочаговое, симметричное поражение структур головного мозга демиелинизирующего характера. Сопровождается отеком тканей, некрозом и возникновением очагов геморрагии. В отличие от геморрагического лейкоэнцефалита, не обнаруживаются клетки, указывающие на воспалительный процесс – нейтрофилы.
Часто развивается на фоне вирусной инфекции, проявляется эпилептическими припадками и помрачением сознания. В цереброспинальной жидкости отсутствует плеоцитоз (аномально повышенная концентрация лимфоцитов), увеличена концентрация белковых соединений. В сыворотке крови выявляется повышенная концентрация аминотрансферазы. Развивается спорадически (единично) или вследствие наследственной генной мутации.
Псевдотуморозная демиелинизация проявляется общемозговой и очаговой церебральной симптоматикой. В 70% случаев сопровождается отеком мозгового вещества с повышением значений внутричерепного давления. Очаги демиелинизации обнаруживаются в белом веществе в ходе исследования МРТ головного мозга с использованием контрастного вещества.
Склероз Бало (концентрический) проявляется болями в области головы, патологическим изменением поведения, когнитивными расстройствами, эпилептическими приступами, гемисиндромами (неврологические нарушения в одной половине тела). Течение патологии клинически напоминает развитие внутримозговой опухоли. Очаги поражения ткани чаще наблюдаются в белом веществе.
В цереброспинальной жидкости обнаруживается лимфоцитарный плеоцитоз, повышенная концентрация белковых соединений. Нередко наблюдается присутствие олигоклональных антител в меньшем количестве, чем при обычном рассеянном склерозе. МРТ-исследование показывает типичные для рассеянного склероза признаки поражения мозговой ткани.
На снимках отчетливо видны множественные кольцевидные очаги демиелинизации в белом веществе, чаще в лобных долях головного мозга, окруженные характерными участками ремиелинизации (восстановления нормального миелина). В большинстве случаев наступает летальный исход в течение нескольких недель или месяцев острого течения патологии. При ранней диагностике прогноз более благоприятный.
Диагностика
При отсутствии характерной симптоматики на ранних стадиях течения, очаги поражения белого вещества часто становятся случайной находкой во время проведения диагностического обследования по другому поводу. В ходе личного осмотра у невролога по шкале FSS (состояние функциональных систем) определяется степень нарушения проводящих функций мозга.
Основной метод инструментальной диагностики – нейровизуализация. Очаги демиелинизации, расположенные в головном мозге, преимущественно выявляются при помощи исследования МРТ, на снимках отчетливо видны участки пораженной ткани диаметром не меньше 3 мм. Очаги демиелинизации в структурах ПНС обнаруживаются в ходе электромиографии. Ангиография показывает степень повреждения сосудов.
Методы лечения
Болезнь неизлечима. Усилия врачей направлены на устранение симптоматики и улучшение качества жизни пациента. Лечение демиелинизирующих заболеваний, поразивших головной мозг, назначают в зависимости от вида и характера течения. Обычно показаны фармацевтические средства, нейтрализующие проявления неврологических синдромов. Симптоматическая терапия включает препараты:
- Обезболивающие.
- Седативные, успокоительные.
- Нейропротекторные, ноотропные.

Чтобы лечить быстро прогрессирующие формы рассеянного склероза, применяют пульс-терапию кортикостероидами. Внутривенное введение больших доз препарата нередко не дает желаемого результата. В случае положительной реакции после курса внутривенного введения, кортикостероиды назначают перорально для предотвращения рецидивов. Кортикостероиды могут комбинироваться с другими иммуносупрессивными (подавляющими иммунитет) лекарствами и цитостатиками.
В 40% случаев резистентные к кортикостероидной терапии пациенты положительно реагируют на плазмаферез (забор, очищение и повторное введение крови в кровоток). Описаны случаи эффективного лечения склероза Бало иммуноглобулинами человека. Терапия народными средствами малоэффективна. Параллельно с медикаментозным лечением больным показана диета, физиопроцедуры, массаж, лечебная гимнастика.
Прогноз
Прогноз выживаемости зависит от вида патологии, характера течения и объема повреждения мозгового вещества. Возможно частичное или полное восстановление функций мозга.
Демиелинизирующие заболевания, поражающие структуры ЦНС и ПНС, связаны с разрушением оболочки, окружающей нервные волокна. На начальных стадиях заболевания могут протекать бессимптомно. Прогноз при ранней диагностике более благоприятный. Болезнь не поддается полному излечению, часто приводит к инвалидности и смерти больного.
Общие сведения
Нервная система представлена различными нервными сплетениями, периферическими нервами, спинным и головным мозгом. Нейропатия — это поражение нервной системы невоспалительного характера.
Периферические нервы имеют очень тонкую структуру и неустойчивы к воздействию повреждающих факторов. По уровню поражения выделяют:
- Мононейропатию. Характеризуется поражением одного единственного нерва. Мононевропатия считается довольно распространённым вариантом. Чаще всего диагностируется мононевропатия верхней конечности (мононеврит лучевого или локтевого нерва).
- Множественная нейропатия с поражением нескольких нервных окончаний.
- Полинейропатия, для которой характерно вовлечение в процесс нескольких нервов, локализованных в одной зоне.
Патогенез
Нейропатию принято определять характером повреждения нерва и его расположением. Чаще всего патология формируется после травматического повреждения, после перенесенных общих заболеваний и при интоксикации.
Выделяют 3 основные формы нейропатии:
- Посттравматическая нейропатия. Нарушение целостности нервной миелиновой оболочки происходит в результате острой травмы либо сильного удара. При отёке ткани, неправильном формировании рубца и переломе костей происходит сдавливание нервных волокон. Посттравматическая нейропатия характерна для локтевого, седалищного и лучевого нервов.
- Диабетическая нейропатия. Поражение нервных окончаний регистрируется и при высоком содержании в крови сахара и липидов крови.
- Токсическая нейропатия. В результате таких инфекционных заболеваний, как герпес, ВИЧ, дифтерия и др., происходит токсическое поражение нервного сплетения. Отравление химическими соединениями и передозировка некоторых медикаментов может привести к нарушению целостности нервного ствола.
Нейропатия может развиться на фоне заболевания печеночной системы, патологии почек, при остеохондрозе позвоночника, артрите, наличии новообразований и при недостаточном содержании в организме гормонов щитовидной железы.
Классификация
По локализации классифицируют:
Причины
Крайне редко нейропатия развивается как отдельное самостоятельное заболевание. Чаще всего нервные окончания поражаются на фоне хронически протекающей патологии, которая выступает в качестве травмирующего фактора. Развитию нейропатии предшествуют следующие заболевания и состояния:
- гиповитаминоз;
- нарушение метаболизма;
- снижение реактивности;
- интоксикация, отравление;
- травма нервного волокна;
- новообразования (злокачественные и доброкачественные);
- сильное переохлаждение;
- наследственная патология;
- диагностированные эндокринные заболевания.
Симптомы нейропатии
При поражении нервных окончаний происходит истончение мышечных волокон и нарушение их рефлекторной функции. Параллельно отмечается снижение сократительной способности и частичная потеря чувствительности к раздражителям, которые вызывают болевой синдром.
Клиническая картина нейропатии может быть самой разной, а патологический процесс локализоваться в любом месте, вызывая нейропатию малоберцового нерва, тройничного нерва, лицевого нерва, локтевого и лучевого нерва. Поражение чувствительной, двигательной или вегетативной функции нерва отрицательно сказывается на качестве жизни пациента. У пациентов с сахарным диабетом встречается несколько форм нейропатии:
- Периферическая нейропатия. Характерно поражение периферических нервов, которые отвечают за иннервацию верхних и нижних конечностей. Симптомы нейропатии верхних конечностей проявляются в виде нарушения чувствительности в пальцах рук и ног, чувстве покалывания, ощущении онемения верхних конечностей. Симптомы нейропатии нижних конечностей идентичны: отмечаются покалывания и нарушения чувствительности нижних конечностей.
- Проксимальная форма. Характеризуется нарушением чувствительности в основном в нижних конечностях (ягодицы, бедро, голень).
- Автономная форма. Отмечается функциональное нарушение органов мочеполовой системы и органов пищеварительного тракта.
На начальной стадии пациенты предъявляют жалобы на мышечную слабость и парестезии. У каждого второго больного заболевание поражает сначала нижние конечности, а затем и верхние. Бывает и одновременное поражение верхнего и нижнего пояса.
Характерные симптомы алкогольной нейропатии:
- резкое снижение, а в будущем полное отсутствие сухожильных рефлексов;
- диффузное снижение мышечного тонуса.
Алкогольная нейропатия характеризуется нарушением работы и мимической мускулатуры, а в более запущенных случаях отмечается задержка мочеиспускания. В развёрнутой стадии для алкогольной полинейропатии характерно:
- мышечная слабость в конечностях: односторонняя или симметричная;
- парезы и параличи;
- нарушение поверхностной чувствительности;
- резкое угнетение сухожильных рефлексов с последующим их полным угасанием.
Анализы и диагностика
Нейропатия считается довольно сложным для диагностики заболеванием, поэтому так важно грамотно и тщательно собрать анамнез. Трудность заключается в длительном отсутствии определённой симптоматики. Доктору предстоит выяснить: принимались ли медикаменты, переносились ли вирусные заболевания, был ли контакт с некоторыми химическими веществами.
Дебют заболевания может произойти на фоне злоупотребления алкогольсодержащими напитками. Диагноз собирается по крупицам на основании многих факторов. Нейропатия может протекать по-разному: прогрессируя в течение нескольких дней или лет, и даже молниеносно.
При помощи пальпации доктор обследует нервные стволы, выявляя болезненность и утолщение по их ходу. Обязательно проведение пробы Тиннеля. Данный метод основан на поколачивании по нервному окончанию и выявлении покалывания в зоне чувствительной иннервации.
Лабораторно проводится анализ крови с определением СОЭ, измеряется уровень сахара. Дополнительно проводится рентгенографическое исследование грудной клетки. Также выполняется электрофорез сывороточных белков.
Лечение
Терапия поражения нервных окончаний невоспалительного характера носит индивидуальный характер и требует не только комплексного подхода, но и регулярной профилактики.
Методы лечения подбираются в зависимости от формы, степени и причин, которые способствовали поражению нервно-мышечной проводимости. Вся терапия направлена на полноценное восстановление проводимости нерва. При токсическом поражении нервной системы проводятся дезинтоксикационные мероприятия (устранение влияющих факторов, введение антидота).
При диабетической форме рекомендуются мероприятия по поддержанию нормального уровня сахара в крови. Параллельно рекомендуется избавление от вредных привычек. Нарушение метаболизма при сахарном диабете способствует повышению уровня свободных радикалов, циркулирующих в кровяном русле, при нарушенной антиоксидатной активности собственных органов и систем. Всё это ведёт к нарушению целостности внутренней оболочки сосуда и нервного волокна.
При диабетической нейропатии показана применение медикаментов на основе Альфа-липоевой кислоты:
Традиционный неврологический набор подразумевает введение витаминов группы В для полноценного восстановления нервно-мышечной проводимости. Не рекомендуется прибегать к лечению народными средствами.
При посттравматической форме устраняются травмирующие факторы. Назначаются обезболивающие средства, витаминные комплексы, а также медикаменты, усиливающие регенеративную способность и нормализующие обмен веществ.
Эффективно проведение физиотерапевтических процедур.
Лекарства
Лечение нейропатии нижних конечностей включает назначение следующих медикаментов:
- Нейропротекторы или ускорители обмена веществ в нервных клетках. Препараты для лечения:Милдронат; Пирацетам.
- Антихолинэстеразные медикаменты, действие которых направлено на оптимизацию сенсорной работы нервных окончаний. Препараты улучшают нервно мышечную проводимость нижних конечностей. К ним относятся:Прозерин; Ипидакрин.
- Антиоксиданты. Предупреждают негативные последствия от влияния свободных радикалов на работу нервной системы. Высокая концентрация свободных радикалов оказывает разрушающее воздействие на состояние тканей периферической нервной системы. Препараты: Цитофлавин; Мексидол.
- Альфа-липоевая кислота. Препараты способствуют восстановлению нейроцитов, ускоряют метаболизм. Высокая эффективность наблюдается при диабетической нейропатии.
- Иные медикаменты. Хороший эффект даёт применение витаминов группы В, в частности пациентам с нейропатиями показаны В1, В6, В12. Витаминные комплексы способствуют восстановлению нервно-мышечной проводимости. Есть таблетированная и инъекционная форма: Мильгамма; Нейромультивит; Комбилипен.
Не рекомендуется проводить самостоятельное лечение в домашних условиях.
Нейропатическая боль возникает при нарушении передачи импульсных сигналов по нервам. У взрослых нейропатический болевой синдром описывается как колющий, обжигающий, стреляющий и часто ассоциируется с поражением электрическим током.
Терапию начинают с самых простых обезболивающих средств (Ибупрофен, Кетонал). При их неэффективности и сильной выраженности болевого синдрома назначаются антидепрессанты и противоэпилептические средства (например, Тебантин).

Препараты данной группы довольно часто применяются для купирования нейропатической боли. Считается, что механизм их воздействия основан на препятствовании передачи нервных импульсов. Самым часто назначаемым медикаментом является Амитриптилин. Эффект может наступить уже через несколько дней, но в некоторых случаях противоболевая терапия растягивается на 2-3 недели. Максимальный эффект терапии регистрируется на 4-6 неделе интенсивного лечения. Побочным эффектом терапии является сонливость, именно поэтому лечение начинают с самых маленьких доз, постепенно увеличивая дозировку для лучше переносимости. Рекомендуется обильное питьё.
При невозможности применять антидепрессанты назначаются анти-эпилептические средства (Прегабалин, Габапентин). Помимо терапии эпилепсии медикаменты отлично купируют нейропатический болевой синдром. Лечение начинают с самых маленьких доз, идентично терапии антидепрессантами.
Процедуры и операции
Нейропатия малоберцового нерва помимо медикаментозной терапии включает и физиотерапевтические процедуры:
- Магнитотерапия. Основывается на воздействии магнитного поля на организм человека, что способствует купированию болевого синдрома, восстановлению нервных клеток, уменьшению выраженности воспалительной реакции.
- Амплипульс. Основывается на воздействии на поражённую область модулированного тока, благодаря которому происходит восстановление нервных клеток, уменьшается отёчность. Оказывает противовоспалительное воздействие.
- Электрофорез с лекарственными средствами. Основывается на воздействии электрического поля, благодаря чему медикаменты попадают в очаг воспаления.
- Ультразвуковая терапия. При воздействии ультразвука стимулируется кровообращение, уменьшается выраженность болевого синдрома. Оказывает тонизирующее и противовоспалительное воздействие.
- Электростимуляция. Восстановление нервно-мышечной проводимости происходит под воздействием электрического тока.
Аналогично проводится лечение нейропатии лучевого нерва. Для восстановления лучевого нерва также рекомендован курсовой массаж.
Профилактика
Профилактические мероприятия включают своевременное лечение инфекционных и системных заболеваний, нормализацию общего метаболизма. Важно понимать, что патология может приобрести хроническое течение, именно поэтому так важно проведение своевременного и грамотного лечения.
При слабовыраженном течении заболевания и хронической форме нейропатии показано санаторно-курортное лечение, где проводится:
- аромафитотерапия;
- лазерное и световое лечение;
- магнитотерапия;
- массаж, ЛФК;
- иглорефлексотерапия;
- психотерапия.
Последствия и осложнения
Осложнений при периферической нейропатии много и зависят они в первую очередь от причинного фактора, который привёл к поражения нервного ствола. Основные осложнения:
- Диабетическая стопа. Считается одним из самых страшных осложнений сахарного диабета.
- Гангрена. Причиной гнилостного процесса является полное отсутствие кровотока в поражённой области. Патология требует экстренного хирургического лечения: иссечение некротизированных участков, ампутация конечности.
- Автономная сердечно-сосудистая нейропатия. Характерно нарушение различных вегетативных нервных функций, в том числе потоотделение, контроль над мочевым пузырём, частота сердечных сокращений, уровень кровяного давления.
Список источников

Опыт работы: С 2011 по 2014 год работала терапевтом и кардиологом в МБУЗ Поликлиника №33 г. Уфа. С 2014 года работала кардиологом и врачом функциональной диагностики в МБУЗ Поликлиника №33 г. Уфа. С 2016 года работает кардиологом в ГБУЗ Поликлиника №50 г. Уфа. Является членом Российского кардиологического общества.
Наша клиника специализируется в неврологии и иммунологии. У нас работают неврологи с дополнительной подготовкой по иммунологии. Мы используем комплексный подход к лечению заболеваний нервной системы, в том числе занимаемся диагностикой и лечением демиелинизирующих заболеваний.
Инфекция. Инфекционное и постинфекционное поражение нервной системы
Инфекционное поражение нервной системы – это воспаление различных ее отделов:
- Оболочек головного и/или спинного мозга (менингит, арахноидит);
- Вещества головного мозга (энцефалит) или спинного мозга (миелит);
- Периферических нервов (неврит, полиневрит);
- Нервных корешков спинного мозга (радикулит);
- Нервных сплетений (плексит);
- Нервных узлов (ганглионит).
Как инфекция повреждает нервную систему? Возможны два варианта:
В норме с большинством потенциально опасных инфекций каждый из нас встречается периодически или постоянно. При этом заболевание не наступает, пока иммунная система в состоянии защитить организм. Опасность поджидает при снижении иммунной защиты. Микробы, не встречая должного сопротивления, внедряются в организм и часто сами еще больше блокируют работу иммунной системы (вторичное иммунодефицитное состояние).
Лечение только инфекции, без коррекции иммунного ответа, почти всегда неэффективно из-за повторного заражения. Поэтому, планируя лечение, мы подробно исследуем Ваш иммунный статус и антитела к ряду инфекций. Когда картина иммунитета и инфекционного фона ясна, составляется план лечения, охватывающий две задачи:
- Подавить инфекцию;
- Отрегулировать работу иммунной системы.
Онкология и поражение нервной системы
Многие злокачественные опухоли способствуют образованию в организме большого количества токсинов и иммунных факторов, агрессивных к собственным тканям организма, в т.ч. к головному и спинному мозгу, к периферическим нервам, мышцам. Паранеопластическое заболевание нервной системы – это повреждение нервной системы не опухолью, а иммунной системой под влиянием опухоли. У нас есть специалисты и современные лабораторные тесты для диагностики паранеопластических заболеваний нервной системы и опыт их лечения.
Интоксикация и аутоиммунная агрессия могут стать причиной паранеопластических синдромов и повреждения:
- мышц,
- периферических нервов,
- головного и спинного мозга.
Симптомы паранеопластических процессов могут быть самыми разнообразными:
Какие ткани нервной системы могут пострадать при паранеопластических синдромах?
- Периферические нервы – полинейропатия и полиневрит.
- Мышцы – миопатия и полимиозит.
- Головной мозг – энцефалопатия, энцефалит.
- Спинной мозг – миелопатия.
Аутоиммунная агрессия. Аутоиммунный процесс
Некоторые заболевания нервной системы связаны с агрессией организма против самого себя, а именно, с атакой иммунной системы на ткани собственной же нервной системы (демиелинизация). Некоторые аутоиммунные заболевания провоцируются инфекцией. Прежде чем составить план лечения, мы подробно исследуем Ваш иммунный статус и инфекционный фон.
Наша основная задача – найти причину аутоиммунной агрессии и предотвратить ее дальнейшее развитие. Во многих случаях реально ввести аутоиммунный процесс в длительную ремиссию или остановить его совсем.
Примеры аутоиммунных болезней нервной системы:
Аналогичные явления наблюдаются при ревматических болезнях, когда иммунная агрессия направлена против суставов, связок, мышц, кровеносных сосудов.
Почему появляются аутоиммунные болезни? Обычно этому способствует неудачное совпадение трех основных факторов:
Известен “феномен декомпактизации миелина”, когда в результате инфекционного или аутоиммунного повреждения обнажаются глубоко залегающие антигены миелина, с которыми иммунная система в норме вообще не контактирует. Эти антигены воспринимаются иммунной системой как чужеродные, к ним образуются аутореактивные иммунокомпетентные клетки и антитела (аутоантитела), запускающие дальнейшую иммунную агрессию.

Молекулярная мимикрия и аутоиммунная реакция. Антигены некоторых микробов похожи на аутоантигены здоровых клеток организма. 1-Клетка иммунитета; 2-Инфекционный агент; 3-Нерв; 4-Одинаковые рецепторы.
Образовавшиеся агрессивные аутоантитела могут участвовать в перекрестной аутоиммунной агрессии и к другим тканям организма. Поэтому пациентов с демиелинизирущими заболеваниями мы часто обнаруживаем и другие аутоиммунные процессы:
- Аутоиммунный тиреоидит (воспаление щитовидной железы);
- Фибромиалгию и хроническую утомляемость;
- Воспаление сухожилий и суставов;
- Антитела к инсулину и бета-клеткам поджелудочной железы (риск сахарного диабета и ожирения).
Лечение любого аутоиммунного заболевания предполагает снижение аутоиммунной агрессии.
Наиболее убедительные результаты лечения мы получаем от воздействия сразу на три звена аутоиммунного процесса:
Стресс. Психический стресс. Снятие психического стресса
Природа стресса. Стресс – это сверхсильный ответ организма на опасные обстоятельства. Стрессовый ответ на опасность обеспечивают эволюционно древние нижние отделы мозга, доставшиеся нам еще от рыбы (вегетативная нервная система).
Стресс у человека, как и у любого животного, приводит к повышению физических возможностей тела (быстро бегать, драться и др.), за счет ранее накопленных ресурсов. Все это происходит независимо от сознания.
Например, на Вас кто-то накричал. В ответ Ваше сердце забилось, накачивая кровь в мышцы, мышцы напряглись, зрачок расширился для улучшения зрения, дыхание активизировалось, насыщая мышцы кислородом, хотя физическая опасность Вам не угрожает и силовой ответ не требуется.

Стрессорная реакция в процессе эволюции изменилась не сильно – при стрессе организм готовится к отражению физической угрозы, даже, если физически никто не угрожает.
У социального человека подобные реакции обычно не реализуются в поведении, а значит, длительно сохраняются в виде нереализованной поведенческой реакции. А если Вы эмоциональны, но очень хорошо контролируете свое поведение? Это означает, что нервная система будет длительно держать тело в переактивированном состоянии, расходуя при этом огромное количество ресурсов.
При этом происходит постепенное истощение нервной системы и разлад обмена веществ.
В ответ на внедрение инфекции возможен очень сильный, но недостаточно целенаправленный ответ, с иммунной атакой против собственных тканей организма:
Поэтому в лечении аутоиммунных заболеваний нервной системы:
Уменьшение стрессового напряжения в нервной системе приводит к значительным изменениям в лабораторных показателях иммунного статуса и в самочувствии.
Нарушение обмена веществ
Самые разные обменные нарушения в организме могут стать причиной страдания нервной системы т.к. она очень требовательна к обеспечению питанием и очень чувствительна к токсическому воздействию продуктов нарушенного обмена веществ. В нашей клинике неврологи работают в тесном сотрудничестве с эндокринологом, при необходимости мы предложим Вам совместную консультацию.
Чаще всего мы обнаруживаем два варианта обменного поражения нервной системы:
- Полинейропатия (полиневропатия) – это страдание волокон периферических нервов (нервов конечностей, зрительных и слуховых нервов);
- Энцефалопатия – это страдание вещества головного мозга.
Возможно сочетание полинейропатии и энцефалопатии.
Лечение в нашей клинике включает в себя:
- коррекцию нарушений обмена веществ,
- восстановительное лечение для нервной системы (детоксикация, ноотропы, витамины, магнитная стимуляция, гимнастика и др.).

Лечение нарушения обмена веществ в клинике “Эхинацея”
Некоторые заболевания, при которых происходят нарушения обмена веществ, пагубное для нервной системы:
- Сахарный диабет – одна из частых причин полинейпропатии. Подробнее здесь
- Гипоталамический синдром часто сопровождается инсулинорезистентностью, т.е. невосприимчивостью клеток к действию гормона инсулина. Нервная система при этом не в состоянии усвоить достаточное количество глюкозы. Это возможная причина развития полинейропатии и энцефалопатии. Подробнее здесь.
- Гипотиреоз, Тиреотоксикоз и Тиреоидит – это заболевания щитовидной железы и частая причина страдания нервной системы. Подробнее здесь.
- Нарушение функции паращитовидных желез приводит к нарушению кальциево-фосфорного обмена и отложению кальция в подкорковых ядрах головного мозга. Это возможная причина мышечных судорог, гиперкинезов и вторичного паркинсонизма. Подробнее здесь.
- Печеночная и почечная недостаточность – возможные причины страдания головного мозга и периферических нервов. Характерно повышенное содержание мочевины, креатинина, АЛТ, АСТ. ГГТ в биохимическом анализе крови.
- Дефицит витаминов, особенно витаминов группы В может быть причиной полинейропатии. Типичный случай – дефицит витаминов группы В при регулярном употреблении алкоголя.
- Болезни накопления приводят к отложению в тканях нервной системы каких-либо веществ (медь, марганец, кальций и др.), и гибели ее клеток.
Дисциркуляторная энцефалопатия, нарушение кровообращения
Нервная система человека расходует огромное количество энергии, и поэтому очень зависима от обеспечения питанием. Доставка кислорода, глюкозы и других необходимых веществ обеспечивается артериальной кровью. С венозной кровью эвакуируются подлежащие утилизации продукты обмена веществ. При дефиците кровоснабжения мозговое вещество или постепенно атрофируется (энцефалопатия) или гибнет в течение нескольких часов (инсульт).
Нарушение мозгового кровообращения может быть связано с сужением и закупоркой кровеносных сосудов по различным причинам:
- Васкулит (воспаление кровеносных сосудов из-за иммунной атаки или инфекции). Это довольно опасное заболевание приводит обычно к постепенной мелкоочаговой гибели вещества головного мозга. При МР-томографии васкулит часто путают с различного рода энцефалопатиями, рассеянным склерозом. Подробнее здесь
- Атеросклероз – это отложение жира (холестерина) между слоями внутренних стенок кровеносных сосудов. Отложение происходит в виде бляшек. Бляшки выбухают внутрь артерий и препятствуют току крови, вызывая хронический дефицит кровообращения, с постепенной атрофией мозгового вещества. Наибольшую опасность представляют разорвавшиеся бляшки, жировые массы из которых попадают в кровь и закупоривают меньшие по диаметру артерии (инсульт, острое нарушение мозгового кровообращения, инфаркт мозга).
- Повышение свертываемости и вязкости крови препятствует похождению крови по самым мелким кровеносным сосудам (капиллярам) и вызывает хронический дефицит кровоснабжения мозга. Кроме того, возможно внутрисосудистое свертывание крови с закупоркой сосуда (инсульт, острое нарушение мозгового кровообращения, инфаркт мозга).
- Сдавление или извитость кровеносного сосуда. Обычно страдают артерии, проходящие через шейные позвонки (позвоночные артерии), что является причиной головокружения, потери равновесия, зрительных и слуховых расстройств.
Лечение нарушения мозгового кровообращения в нашей клинике начинается с точного обнаружения его причины. Так мы подбираем метод лечения, реально эффективный именно в данном случае. Для диагностики мы используем:
- Анализ крови на жиры, маркеры васкулита и свертываемость;
- УЗДГ и/или МР-ангиографию для уточнения места сужения кровеносного сосуда;
- Рентгенографию, КТ или МР-томографию для поиска опасных для сосудов деформаций шейных позвонков.
Интоксикация организма. Снятие интоксикации. Как снять интоксикацию?
Интоксикация – это болезненное состояние, связанное с отравлением каким-либо вредным веществом (токсином), пагубно влияющее на состояние нервной системы, печени и т.д. Интоксикация может быть связана с попаданием токсина из внешней среды (употребление внутрь, вдыхание паров и др.) или образование его внутри организма при различных заболеваниях. Многие токсины приводят к гибели: периферических нервов (токсическая полинейропатия); вещества головного мозга (токсическая энцефалопатия); спинного мозга (токсическая миелопатия). Лечение токсических поражений (интоксикации) нервной системы в нашей клинике предполагает детоксикацию и лечение, направленное на восстановление работоспособности нервной системы. Часто используемые для детоксикации препараты:
- Детоксиканты,
- ноотропы,
- Антиоксиданты,
- витамины (при интоксикации алкоголем, свинцом, марганцем и т.д. бывает показано введение витаминов через капельницу),
- восстановительное лечение после интоксикации.

Детоксикация – выведение из организма вещества, вызвавшего токсическую энцефалопатию и введение лекарственных препаратов
Интоксикация различными веществами может приводить к различным симптомам со стороны центральной нервной системы:
- Алкоголь при регулярном употреблении приводит к страданию периферических нервов рук и ног (алкогольная полинейропатия) и головного мозга (алкогольная энцефалопатия). Подробнее про интоксикацию алкоголем.
- Свинец вызывает психическое возбуждение, нарушение памяти и интеллекта, боли в мышцах и суставах, повреждение нервных клеток спинного мозга с параличами и другие нарушения. Отравление характерно при контакте с некоторыми сортами бензина, парами, содержащими свинец (испарения аккумуляторов и расплавов свинца).
- Марганцевая энцефалопатия развивается обычно после употребления эфедрона – кустарно изготовленного наркотического препарата, содержащего большое количество марганца. Характерен паркинсонизм, с нарушением координации движений, тремором конечностей, затруднениями при изменении положения тела, вплоть до полного обездвиживания.
- Длительное воздействие металлической ртути приводит к характерному сочетанию мозжечковых симптомов со ртутным эретизмом (раздражительность, снижение памяти, бессонница, патологическая пугливость и конфузливость). Иногда развивается психоз с психическим возбуждением (делирий). Он был впервые описан у рабочих, занятых на производстве фетровых шляп, и даже получил название “болезнь сумасшедшего шляпника”. У лиц с некоторыми особенностями иммунитета низкие дозы ртути из зубных пломб могут вызывать патологические иммунные реакции, но данных на этот счет пока недостаточно.
- Интоксикация приболезнях почек и печени связана с повышенным образованием и/или недостаточным выведением продуктов обмена веществ. Накопившиеся вредные продукты обмена могут причиной повреждения периферических нервов и головного мозга.
- Интоксикация при инфекционных болезнях обусловлена образованием токсинов в результате деятельности болезнетворных микробов и разрушения клеток организма.
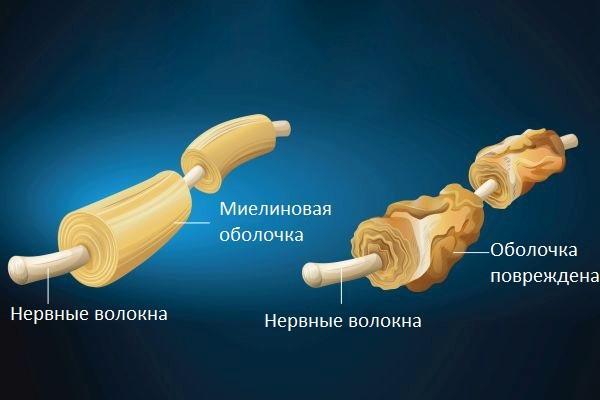
Демиелинизация. Очаги демиелинизации
Миелин – это оболочка нервных волокон. Демиелинизация – это разрушение оболочек нервов, а затем и самих нервных волокон. Демиелинизация головного мозга, спинного мозга и периферических нервов может происходить по множеству причин. Наиболее опасна демиелинизация из-за агрессии иммунной системы в отношении белков миелина. Лечение демиелинизирующих заболеваний в нашей клинике (ДМЗ) предполагает поиск и лечение причин демиелинизации, стимуляцию процессов ремиелинизации.
Возможные причины демиелинизации:
- Атака иммунитетана белки, входящие в состав миелина. Это происходит по ошибке иммунной системы, под влиянием инфекции, врожденных особенностей иммунитета. Иммунная система воспринимает белки миелина как чужеродные и разрушает их. Это характерно для рассеянного склероза, рассеянного энцефаломиелита, хронической воспалительной демиелинизирующей полинейропатии (ХВДП),синдрома Гийена-Барре, ревматических болезней, хронических инфекций.
- Нарушение обмена веществ может приводить к нарушению питания и гибели миелина. Это характерно для сахарного диабета, болезней щитовидной железы.
- Нейроинфекция. Миелин может быть мишенью атаки некоторых инфекций, в первую очередь, вирусных.
- Паранеопластические процессы – осложнения онкологических заболеваний.
- Интоксикация химическими веществами или агрессивными продуктами жизнедеятельности самого организма (свободные радикалы, перекиси).
Ремиелинизация – это процесс восстановления миелиновых оболочек. Процесс ремиелинизации можно стимулировать разными путями – подробнее на этой странице
Читайте также:


