Операции на нервах и сосудах головы

Операции на головном мозге – это для каждого человека пугающее представление. Является ли такой страх оправданным? Действительно ли вмешательство в мозг связано с более высоким риском, чем, например, операция на сердце?
Мозговые операции
Это серьезная социально-экономическая проблема, рост черепно-мозговых травм требует улучшения как диагностических, так и терапевтических процедур. Это группа болезней, включающая как летальные травмы, так и повреждения нервной системы, предполагающие немедленное хирургическое вмешательство. Чаще всего травмы мозга вызываются высокоэнергетическим механизмом (ДТП, падения, опасные виды спорта и т.д.). Для предотвращения травм головы рекомендуем использовать защитные средства (шлемы, ремни безопасности, детские сиденья).
Типы ЧМТ и связанные с ними виды операций головного мозга:
- Сотрясение мозга. Самый легкий тип ЧМТ, характеризующийся кратковременным расстройством сознания, невозможностью вспомнить события при травме. Рвота часто связана с расстройством концентрации. Состояние не требует хирургического вмешательства.
- Перелом черепа. Перелом разделяется на 2 типа:
- простой перелом, обычно не вызывающий серьезных проблем;
- вдавленный перелом, требующий хирургического вмешательства, цель которого – выпрямление черепной кости.
- Эпидуральное и субдуральное кровотечение. Это серьезные и опасные для жизни состояния. Кровотечение под или над церебральной оболочкой вызывает давление на головной мозг, нарушение его функции. Цель операции – устранение повышенного давления, лечение места кровотечения (часто из поврежденных кровеносных сосудов или костей). Процедура должна проводиться немедленно, задержка означает риск для здоровья или жизни пациента.
- Контузия головного мозга. Мозг, на высокой скорости перемещающийся в черепной полости, может пораниться о кость. В пораженном месте появляется отек, следовательно, увеличение объема. Цель лечения (медикаментозного или хирургического) состоит в уменьшении давления внутри мозга.
- Перелом основания черепа. Эти переломы наиболее распространены при лицевых травмах. Существует риск инфекции во внутричерепном пространстве, поэтому необходима операция.
Мозговые опухоли (лат.: tumor), туморы, возникают из популяции клеток, потерявших контроль над своим разделением и ростом. Опухоли делятся на:
- доброкачественные – менингиомы, глиальные опухоли низкой степени, кисты и т.п.;
- злокачественные – анапластическая астроцитома, глиобластома.
Лечение опухолей головного мозга – сложное, требующее сотрудничества между нейрохирургом, онкологом, гистологом, неврологом, специалистом по реабилитации.
Первым шагом является удаление части кости черепа. Оно необходимо для удаления всей опухоли или ее части. Сегодня в этих целях используются современные методы (магнитный резонанс, нейронавигация, современная хирургическая микроскопия), для остановки кровотечения применяется аргоновая коагуляция. При некоторых – глубоко укоренившихся – опухолях проводится биопсия (взятие образца опухолевой ткани для гистологического обследования, важного для определения правильного онкологического лечения). Злокачественные опухоли после работы хирурга требуют лечения у онколога. Последующая химиотерапия снижает риск развития новых образований.

Цель операции – уменьшение или удаление опухоли, вызывающей давление на мозг. Утром в день операции голова обривается (можно делать частичное бритье). Во время процедуры открывается часть кости; отверстие служит путем проникновения в область расположения опухоли. После ее удаления хирургическая рана восстанавливается. Процедура продолжается около 4 часов.
Присутствует риск отека головного мозга, кровотечение (около 3%), редко – воспаления. Эти осложнения могут быть связаны с расстройствами движения конечностей или общими осложнениями (например, пневмонией, нарушением свертывания крови). После вмешательства пациент лечится в отделении интенсивной терапии. После выписки из больницы больной проходит амбулаторное и домашнее лечение.
Альтернативой хирургическому лечению является, в исключительных случаях, облучение опухоли.
Метастазы, как вторичный тип опухоли, – это наиболее частый внутричерепной тумор. Они встречаются у 20-40% взрослых пациентов со злокачественными заболеваниями, в секционном материале их доля составляет до 50%. Около 20% больных раком умирают именно из-за метастазов. Преимущественно, в мозг метастазирует рак груди, легких, меланома, опухоль Гравица.

Лечение пациентов с метастазами сложное и многодисциплинарное. Нейрохирургические операции на голове – важная его часть. Для успеха хирургической терапии необходимо правильное техническое проведение. Важную роль играет клиническое состояние пациента, прогноз основного заболевания, тип первичной опухоли, радиологические данные.
Хирургическая резекция рекомендуется пациентам с одиночными метастазами в головной мозг в доступной локализации, особенно при более крупном туморе, вызывающем значительное давление на окружение, или при контролируемом экстракраниальном заболевании.
Терапевтическая процедура для пациентов с множественными метастазами индивидуальна, лечение обычно противоречиво. Хирургическая терапия рассматривается у больных с радиочувствительными первичными опухолями. Преимуществом резекции является циторедукция или даже полное удаление опухоли, снижение ВЧД, получение материала для гистологической и молекулярной диагностики, возможность дополнительного целевого лечения.
Резекция метастазов головного мозга выполняется с использованием операционного микроскопа с надлежащим предоперационным планированием процедуры на основе МРТ. В указанных случаях стандартные процедуры дополняются функциональными магнитно-резонансными или диффузионными тензорами. Используется также интраоперационная электрофизиология для мониторинга важных структур, или предоперативная визуализация, например, ультразвук.
Мозговые камеры обычно заполнены спинномозговой жидкостью. Цереброспинальная жидкость (ликвор) циркулирует в мозговых камерах и спинномозговом канале, постоянно обновляется. При определенных условиях может возникнуть барьер для потока жидкости, может быть увеличено само его производство. Это приводит к увеличению объема мозговых камер, появлению симптомов высокого внутричерепного давления (головная боль, рвота, расстройство сознания).
Операция мозга направлена на устранение причины блока. Один из вариантов – искусственный дренаж (введение дренажной трубки в мозговые камеры с выводом в брюшной полости).
Тип дренажа зависит от причины и величины гидроцефалии (препятствие при естественном течении жидкости, нарушение внутричерепной абсорбции). У детей наиболее часто (в 98% случаев) жидкость из внутричерепной области в брюшную полость выводится с использованием различных типов вентрикулоперитонеального дренажа. При обструктивных типах гидроцефалии можно применять миниинвазивную эндоскопическую операцию.
Операция проводится под общим наркозом, занимает около 1 часа. Осложнения могут носить биологический или технический характер.
- Наиболее серьезные биологические осложнения – инфекции (3-20%), которые по степени тяжести делятся на несколько типов – от местного до общего септического состояния. Другие осложнения включают эпилепсию, субдуральную гематому (4-20% у взрослых, 3-6% у детей).
- Технические осложнения дренажа представлены обструкцией, разъединением соединителя, заломом или разрывом катетеров и др.
Успех терапии зависит от правильного диагноза и показаний (особенно при нормотензивной гидроцефалии взрослых).
При активных типах гидроцефалии консервативное лечение неэффективно, дренажные операции – единственное возможное и часто спасающее жизнь решение.
Хирургическое лечение не имеет одинаково эффективной альтернативной замены.
Трансназальный подход, используемый в большинстве операций аденомы гипофиза, направлен на устранение или, как минимум, сокращение процесса в области турецкого седла. Вмешательство в мозг осуществляется с правой ноздри. После процедуры в нос пациенту на 48 часов вставляется тампон (приходится дышать ртом). Иногда необходимо провести спинную пункцию. После лечения пациент обычно проводит 1 день в отделении интенсивной терапии.

Трансназальная хирургия считается относительно безопасным вмешательством, для человека наиболее приемлемым во временном и косметическом отношении. Возможные осложнения, возникающие в минимальном проценте (до 5%) случаев, включают воспаление носовой полости, послеоперационное кровотечение или вытекание цереброспинальной жидкости из носа. Кроме того, могут возникать гормональные нарушения функции гипофиза. Реже повреждаются глаза (нарушение зрения).
Альтернативой хирургическому лечению является, в исключительных случаях, облучение аденомы гипофиза.
Цель вмешательства – предотвращение риска посттравматического воспаления оболочек мозга в будущем. Во время процедуры удаляется часть костной ткани черепа для обеспечения проникновения в область поражения. Операция продолжается примерно 4 часа.
Риски включают отек, кровотечение, воспаление, обонятельное расстройство. Хирургическое лечение не имеет альтернативной, одинаково эффективной, замены.
Процедура проведения сосудистых операций на мозгу зависит от типа проблемы.
Стенка мозгового сосуда может под воздействием внешних или внутренних факторов ослабиться. Место ослабления подвержено образованию выпуклостей (аневризмы). Риск аневризмы заключается в том, что она может лопнуть, став источником внутричерепного кровотечения (геморрагический инсульт). Это создает условие, представляющее прямую угрозу жизни человека. Необходимо быстро определить место и размер выпуклости, выбрать оптимальное лечение.

Принцип терапии заключается в устранении выпуклости из кровообращения, т.е. в предотвращении дальнейшего кровотечения из нее. Это можно сделать 2-мя способами.
Это ненормальное скопление сосудов между мозговой артерией и веной. Его опасность заключается в риске кровотечения, способного иметь серьезные последствия для человека. Цель хирургического и эндоваскулярного лечения состоит в устранении патологических кровеносных сосудов из кровотока.
В ходе вмешательства проводится вскрытие черепной коробки, проникновение в область расположения сосудистой аномалии, закрывается или удаляется сосудистая аномалия, тем самым, предотвращается возможное кровотечение. После процедуры проводится восстановление хирургической раны. Операция длится около 4-6 часов.
Альтернатива хирургическому лечению – эндоваскулярная процедура.
В течение жизни человека в кровеносных сосудах образуются атеросклеротические отложения и бляшки, постепенно закрывающие сосуды. Если это происходит в области шейной (сонной) артерии, кровоснабжение головного мозга находится под угрозой. Следующее осложнение – риск отрыва части бляшки, закупоривающей артерии головного мозга, что вызывает ишемический инсульт.
Каротидная эндартерэктомия заключается в открытии артерии, удалении бляшки и восстановлении её проходимости. Она рекомендуется не только пациентам с инсультом в анамнезе, но и в качестве профилактической меры. Процедура проводится с помощью микроскопа при местной анестезии, т.е. пациент находится в сознании. В некоторых случаях целесообразен общий наркоз; в таком случае необходим непрерывный мониторинг неврологических функций пациента (также называется электрофизиологическим мониторингом вызванных потенциалов) и проходимости мозговой артерии.
Каротидная эндартерэктомия может быть выполнена как экстренная помощь в случае внезапной окклюзии черепной артерии. Это поможет предотвратить серьезное поражение или смертельный исход.
Давление сосудов на головные нервы могут вызывать проблемы, развивающиеся с возрастом. Как правило, речь идет о невралгии тройничного нерва (острая боль в центре лица) или лицевой гемиспазм (неконтролируемые рывки в половине лица). Микрососудистая декомпрессия головных нервов состоит в удалении нервного контакта с сосудом, который отклоняется, закрепляется в новом положении специальным клеем.

Эндоскопия мозга – это вмешательство, при котором в мозг вводится эндоскоп – инструмент с камерой, позволяющий видеть структуры и выполнять терапевтические процедуры. Цель эндоскопии:
- визуализация состояния внутри мозга;
- выполнение биопсии – отбор образца ткани для дальнейшего обследования;
- создание отверстия для оттока спинномозговой жидкости.
Эндоскоп вводится через просверленное отверстие в черепе. Вмешательство продолжается около 2 часов, проводится под общей анестезией. Голова обычно не бреется полностью, достаточно обривания около места введения эндоскопа.
Осложнения встречаются редко, представлены, в основном, кровотечением в месте введения эндоскопа. После операции может возникнуть головная боль, реагирующая на болеутоляющие средства. Иногда проявляется головокружение. Период пребывания в больнице после процедуры составляет 7 дней, обычно, до устранения стежков.
Хирургическое лечение не имеет эффективной альтернативной замены.
Стереотаксис – это терапевтический метод, когда врач не видит непосредственно структуры, на которых выполняет операцию. Структура мозга предварительно фокусируется, в основном, в соответствии с планирующим магнитным резонансом; точная цель достигается с помощью компьютера и стереотаксического устройства.
Цель стереотаксиса – проведение биопсии, дренирование жидкости (крови, гноя), введение электрода или терапевтического вещества в мозг. В случае лечения двигательных нарушений путем введения электрода операция выполняется с местной анестезией, т.к. пациент должен сотрудничать. Она занимает 1-2 часа. Полное бритье головы не требуется, достаточно бриться вокруг точки введения электрода.

Осложнения могут включать неудачный отбор материала (т.е. отсутствует возможность определения диагноза) или кровотечение в момент введения электрода. После вмешательства возможна головная боль, реагирующая на анальгетики. Послеоперационная госпитализация составляет около 7 дней, обычно до снятия швов или до получения результатов биопсии.
Операция головного мозга при эпилепсии
Примерно 30% пациентов с эпилепсией продолжают страдать от приступов, несмотря на прием лекарств из-за т.н. фармакорезистентности. В этих случаях следует рассмотреть вопрос целесообразности нейрохирургии.
В ходе хирургического вмешательства удаляется часть мозга, в которой происходят приступы, без затрагивания окружающих областей. Успех терапевтического метода зависит от оперируемого места. После процедуры в височной области до 70% пациентов избавляются от приступов, при операции на других участках успешность ниже.
Есть пациенты, чья болезнь серьезная, а приступы тяжелые, часто связанные с падениями и травмами. Однако, иногда невозможно провести операцию для их устранения. В других случаях можно использовать хирургический метод, прерывающий пути, распространяющие судороги из одного полушария мозга в другое, что может изменить ход приступов.
В особенно тяжелых случаях эпилепсии, где нет надежды на борьбу с болезнью посредством противоэпилептических средств или хирургии, можно использовать стимуляцию блуждающего нерва. Это 10-й головной нерв, влияющий на работу нескольких органов брюшной и грудной полостей, передающий ощущения от кишечника в мозг. Стимуляция блуждающего нерва проводится с помощью устройства, подобного кардиостимулятору. Он помещается под кожу под левой ключицей.
Стимуляция блуждающего нерва эффективна только для некоторых пациентов, болезнь которых не подлежит лечению. Метод помогает уменьшить количество приступов или сократить их продолжительность.
Уникальным вариантом лечения эпилепсии является лечение медиальной временной эпилепсии (судороги распространяются от внутренних структур височной доли) стереотактическим способом. Наиболее распространенная причина этого типа эпилепсии – склероз гиппокампа. Болезнь возникает в результате повреждения головного мозга в детском возрасте, например, при длительных периодах лихорадки, менингите.
Стереотактическая хирургия предназначена для пациентов с четко выраженной, ограниченной эпилептической локализацией, где удаление очага означает лечение болезни. Речь идет о вмешательстве с помощью специального электрода, посредством которого хирург выполняет целевое термическое разрушение ткани, являющейся причиной эпилепсии. Результаты этого метода сопоставимы с результатами открытой нейрохирургической операции, но с минимальным обременением пациента.
Возможна ли трансплантация мозга?
Различные повреждения головного мозга приводят к серьезным заболеваниям человека, т.к. его естественная регенерация очень сложна. Текущая регенеративная медицина пытается заменить или вылечить поврежденные или мертвые клетки мозговой ткани стволовыми клетками, способными заменить некоторые недостающие части ткани, продуцировать вещества, важные для восстановления всего организма. Попытки трансплантации (пересадки) мозга до сих пор терпели неудачу. Препятствия включают трудоемкий характер процедуры, невозможность естественного восстановления мозговых нервных волокон, что стоит на пути восстановления нейронных связей при имплантации чужой ткани.
Одна из основных проблем – отсутствие доноров или органов достаточного качества для трансплантации, ограниченная выживаемость органов после трансплантации. А пересадка мозга на сегодняшний день остается любимой темой и вдохновением для научной фантастики.
В заключение
Общий успех терапии зависит от серьезности заболевания. Опасность представляют не только болезни, но также травмы мозга, смертность при которых не менее высока, чем в случае онкологических болезней. Последствия травм также значительны. Как заболевания, так и травмы могут привести к глубоким нарушениям сознания, интенсивным головным болям, расстройствам сна, концентрации, памяти, нарушения сенсорных и символических функций (например, речи, языка), параличу конечностей или лицевых мышц.
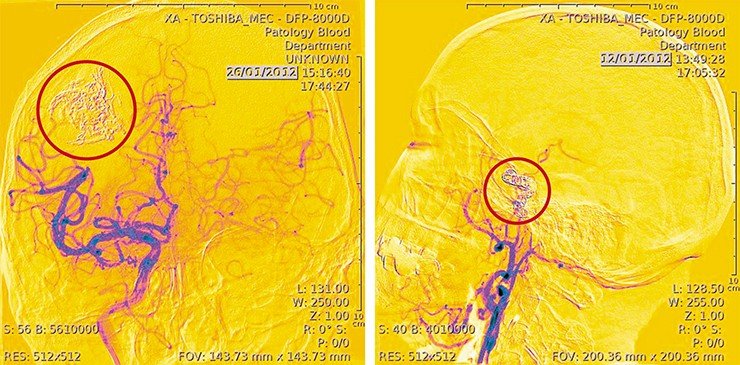
Нейрохирурги во всем мире давно оперируют подобные патологии, но проблема в том, что даже после успешной операции у пациента может произойти кровоизлияние, что значительно увеличивает риски, в том числе – летального исхода. Почему две совершенно одинаковые операции заканчиваются для пациентов по-разному? Как спрогнозировать эффективность предстоящей операции?
Именно эти вопросы привели нейрохирургов ННИИПК им. акад. Е.Н. Мешалкина к осознанию необходимости изучения механизмов образования аномалий и гемодинамики головного мозга. За помощью обратились к ученым из Института гидродинамики им. акад. М.А. Лаврентьева СО РАН. Так начались мультидисциплинарные исследования, результаты которых легли в основу новых методов лечения сосудистых аномалий.

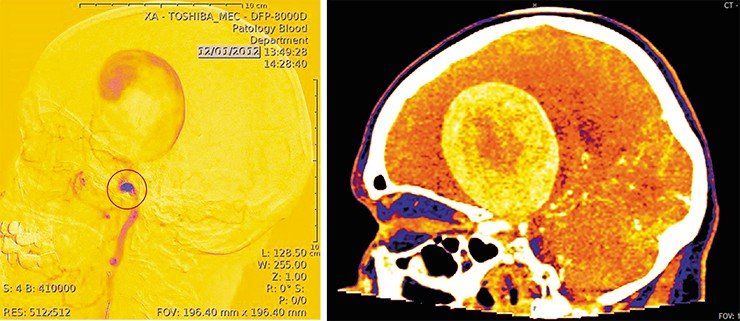
Сегодня для лечения аневризм используются совершенно другие методы: в аневризматическую полость внедряют конструкции из различных металлов (спирали, стенты), позволяющие достигать результата с минимальным числом осложнений. И хотя частота таких аномалий высока – из 100 человек примерно у 10 есть артериальная аневризма, – их можно диагностировать с помощью МРТ, а благодаря современным технологиям пациент возвращается домой уже через пару дней после операции.

После процедуры эмболизации пациента отпускают на полгода. Практика показывает, что за этот период кровоснабжение полностью перестраивается. Но за эти же полгода у 2% пациентов происходит кровоизлияние – как избежать этого? Как определить, когда закончился процесс перестройки гемодинамики?
Медицина не такая точная наука, как математика, часто врачам во время операций приходится импровизировать, изменять намеченный сценарий. Чтобы ответить на эти вопросы, нам нужны были точные данные, понимание механики гемодинамики при аномалиях в цифрах – совместно с коллегами-математиками их удалось получить.

А. П. Чупахин: Рассматривать работу головного мозга как механическую – очень непривычно. Только задумайтесь: весь сложный каскад молекулярных, биологических и физиологических действий, которые позволяют нам поднять руку при встрече, отвечают за наше понимание точных наук и любовь к музыке, – все это запускается кровотоком в головном мозге.
Кровь – очень загадочная субстанция, существующая только в движении. Когда кровь останавливается, она перестает быть кровью. А останавливается она тогда, когда нарушается целостность сосудов: малейший перебой в кровоснабжении одной из зон головного мозга приводит к отключению жизненно важных функций, потере речи, частичному параличу. К счастью, мозг очень пластичен и способен включать резервные сосудистые системы, но и врачам нужно действовать быстро, а для этого они должны понимать, как идут процессы гемодинамики в норме и при патологии.
В общем виде задача, которую перед нами поставили, звучала так: есть две операции, похожие по своим внешним результатам (рентгенологическим снимкам с контрастным веществом), но с различными клиническими исходами. Требуется определить причины возникших осложнений и найти параметры, которые определяют безопасность хирургического лечения у пациентов со случайно выявленными аномалиями сосудов головного мозга.
Важно, что в наших дискуссиях сразу было достигнуто понимание, что если не будет экспериментальных клинических данных о том, как происходит течение крови, если мы не будем проводить мониторинг во время операций, то прийти к конечной точке – созданию единой модели, описывающей течение крови в сосудах мозга, – не получится. Да, можно будет написать интересные академические статьи о компьютерном моделировании движения крови в сосудах головного мозга, но все это вряд ли окажет влияние на хирургическую практику.
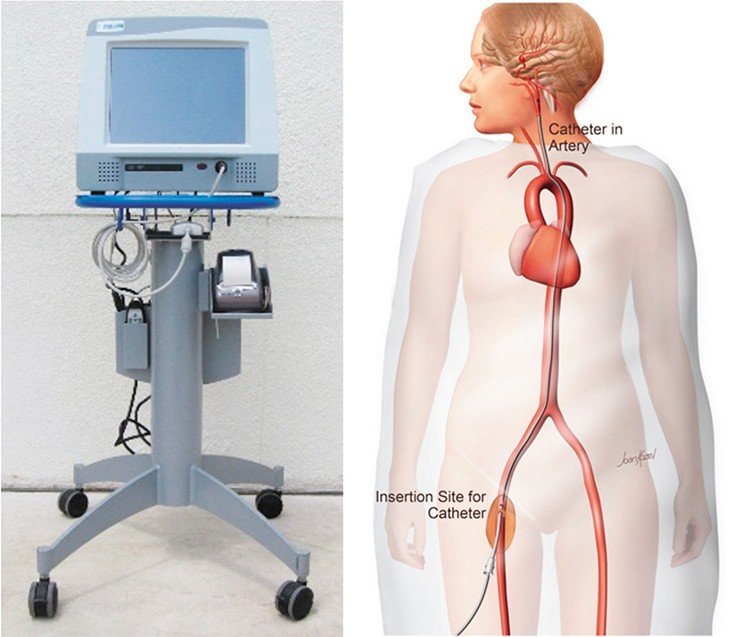
Однако вопреки их скепсису нам удалось усовершенствовать первоначальное программное обеспечение и, в конечном счете, создать новый приборно-измерительный комплекс для эндоваскулярного интраоперационного мониторинга.
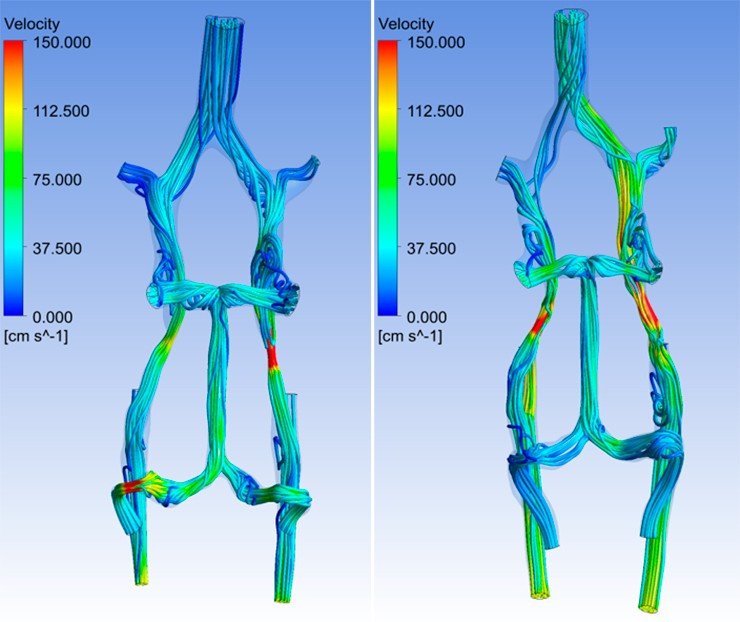
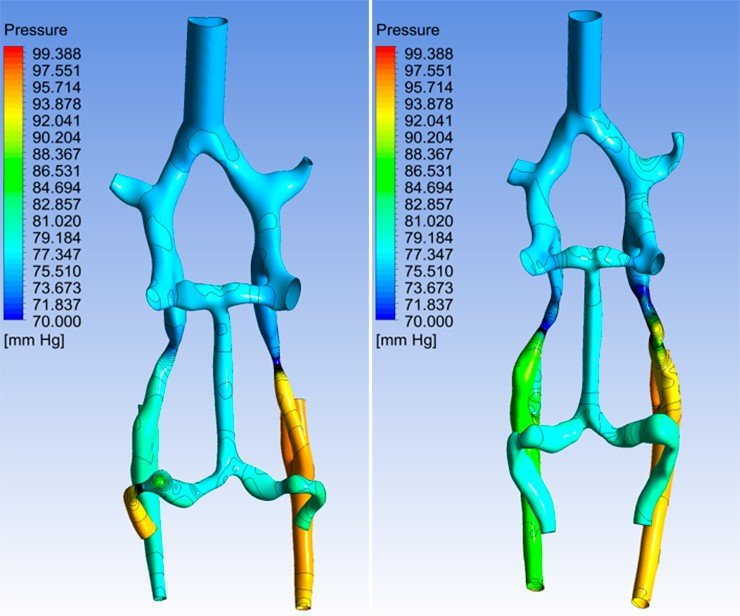
Датчик прибора – очень тонкий, волосовидный, позволяет с высокой точностью измерять давление и скорость потока крови в сосудах диаметром более 1,5 мм. Измерения давления и скорости движения крови проводились до и после операции в одних и тех же точках, расположенных на различных расстояниях от аномалии. Это позволило получить точные качественные свойства и количественные параметры кровотока, сопутствующие аномалии. На основе этих данных, была создана математическая модель кровотока головного мозга, которая позволяет предсказывать, что будет с сосудами при тех или иных показателях.
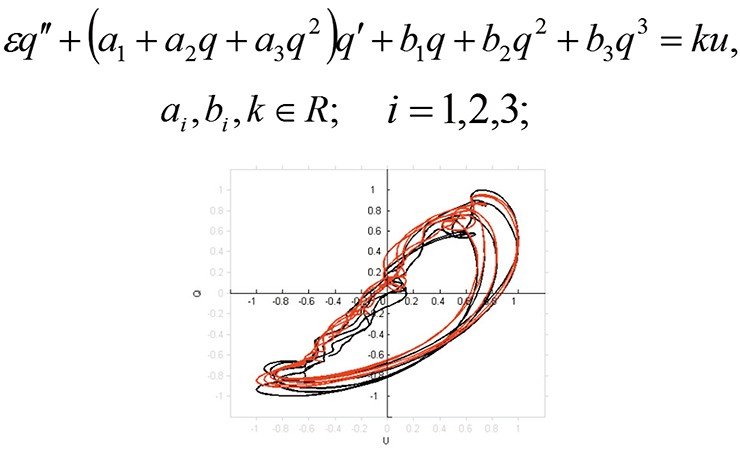
Параметры, которые мы получаем на нейрохирургических операциях, – это параметры кровотока очень сложной системы: пульсирующий нестационарный поток крови в сосуде, упругие стенки которого помогают течению, и погружены они в гелеобразное вещество мозга, помещенного в твердую мозговую оболочку и черепную коробку. Такие параметры с потолка не возьмешь. Мы видим на графиках, что пульсация скорости и давления являются практически периодическими функциями. Почти, потому что на самом деле имеется несколько периодических процессов: это и пульсации сердца, которые обусловливают движение крови, это и колебательный характер дыхательных процессов и др. Говоря упрощенным языком, человек – это система связанных осцилляторов, колебательных контуров.
Появилась идея использовать для моделирования кровотока в сосудах головного мозга дифференциальное уравнение, описывающее нелинейный осциллятор Ван дер Поля-Дуффинга. Фактически, это описание нелинейной пружинки, которая по-разному работает на растяжение и сжатие, и погружена в вязкую среду. Казалось бы, как такая простая математическая модель объяснит то, что происходит в голове, в этой сложной субстанции? Но, несмотря на свою внешнюю простоту, это уравнение имеет широкое многообразие решений и позволяет измерять и оценивать важные свойства всех компонентов сложной среды: пульсирующий поток крови, упругие стенки сосуда и окружающую среду мозга. Уравнение позволяет учитывать то, какими свойствами обладает упругая среда, как устроена пружина, которая колеблет эту среду, и какими вязкими свойствами обладает эта среда.
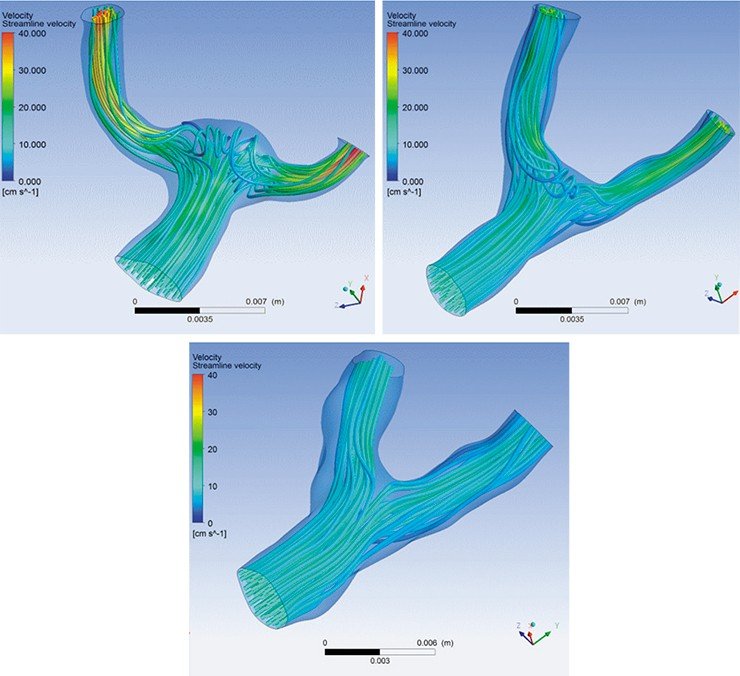
К. Ю. Орлов: Результатом работы врачей и ученых-гидродинамиков стала разработка нового алгоритма эндоваскулярного лечения АВМ. Его суть в том, что при аномалии средних и крупных размеров лечение должно быть поэтапным, причем за одно вмешательство не следует выключать более 60% объема АВМ.
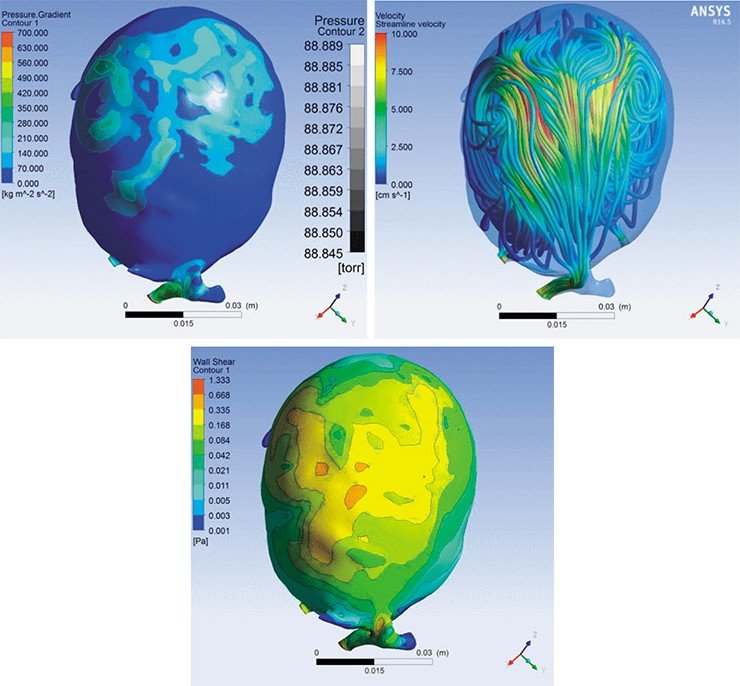
Оказалось, что все дело в величине угла между сосудами. Когда мы закрываем аневризму спиралями, в этих углах могут образовываться дочерние вихревые потоки, которые вызывают сужение артерий, не заметное на ангиограмме. Поток крови по сосудам затрудняется, а у шейки аневризмы – увеличивается, аномалия снова начинает расти. Чтобы избежать этого осложнения, мы теперь ставим стенты таким образом, чтобы паразитарные потоки не образовывались.
Своими результатами мы делимся с коллегами по всему миру, но нужно понимать, что в медицине не всегда есть место золотым стандартам – у разных клиник свой формат работы, у разных хирургов свои предпочтения. Хорошего результата можно добиться разными способами. Есть приверженцы открытых операций на головном мозге, кто-то просто удаляет аномалию. Как оценивает результат хирург? Ушел пациент на своих ногах – значит, все хорошо, но есть еще качество жизни, на котором может отразиться даже шрам на голове. Например, в США после успешно проведенной открытой операции по удалению АВМ около 14% американцев теряют работу, а после эндоваскулярных – всего 2-3%.
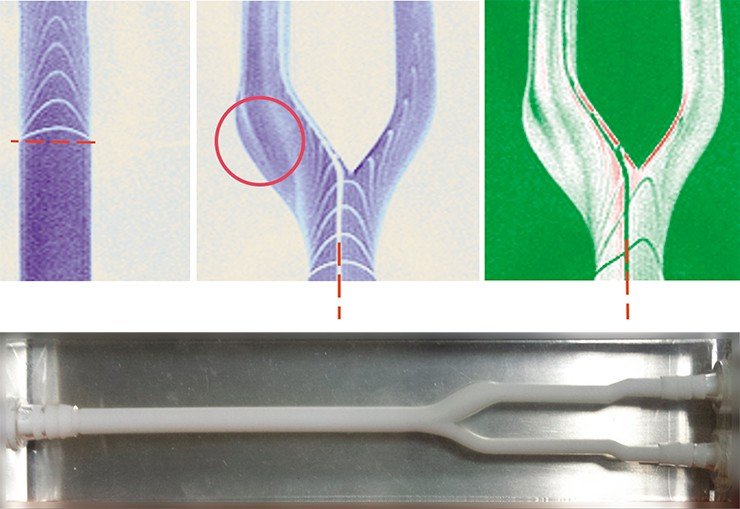
При содействии Международного томографического центра СО РАН мы создали физическую модель сосудов, выполненную из упругих материалов, имитирующих реальные ткани, по которым с помощью специального насоса движется жидкость (вода+глицерин), имитирующая кровь. Для визуализации этого движения используется магнитно-резонансный томограф. Эксперименты на моделях кровеносных сосудов позволяют получить ответ, а значит и предсказать последствия различных воздействий на сосуды, что нельзя сделать при реальных операциях. Например, проверить, как увеличится скорость кровотока, если повысить давление на 10 мм ртутного столба или больше. Такие исследования интересны и с точки зрения фундаментальной и прикладной гидродинамики, так как позволяют многое узнать о течении жидкости в упругих средах. Математическое моделирование таких сложных систем – дело будущего, в России же подобные эксперименты больше нигде не проводятся.
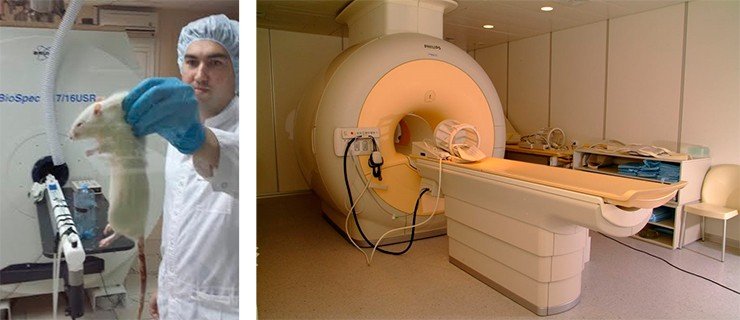
Еще одна грань наших работ – изучение влияния гемодинамики на физиологические и интеллектуальные возможности человека. Вместе с коллегами из Института цитологии и генетики СО РАН мы строим компьютерный образ сети кровеносных сосудов головного мозга лабораторных животных-моделей, чтобы при помощи выработанного нами алгоритма отслеживать различия гемодинамики головного мозга у разных особей одного и того же вида, различающихся физиологическими и поведенческими характеристиками. Все расчеты проводятся на базе Информационно-вычислительного центра НГУ в программном комплексе ANASYS
В конечном счете все, что мы делаем сегодня, должно привести к построению исчерпывающей математической модели гемодинамики головного мозга. Описывать кровоток головного мозга с помощью уравнений – фантастически сложная задача, выходящая за рамки возможностей современной математики, гидродинамики и механики. Конечно, никто не ждал и не ждет от нас создания супермодели, которая объяснит все. Мы работаем в рамках нескольких моделей: наше преимущество в том, что они создаются на основании клинических экспериментальных данных, а не абстрактных рассуждений.
Читайте также:


