Основные параметры состояния гемодинамики цнс выделительной функции почек
Параметры гемодинамики. Соотношение основных параметров системной гемодинамики.
Параметры системной гемодинамики — системное артериальное давление, периферическое сопротивление сосудов, сердечный выброс, работа сердца, венозный возврат, центральное венозное давление, объем циркулирующей крови — находятся в сложных тонко регулируемых взаимоотношениях, что позволяет системе обеспечивать выполнение своих функций. Так, снижение давления в синокаротидной зоне вызывает повышение системного артериального давления, учащение сердечного ритма, увеличение общего периферического сопротивления сосудов, работы сердца и венозного возврата крови к сердцу. Минутный и систолический объем крови могут меняться при этом неоднозначно. Повышение давления в синокаротидной зоне вызывает снижение системного артериального давления, замедление частоты сердечных сокращений, снижение общего сосудистого сопротивления и венозного возврата, уменьшение работы сердца. Изменения сердечного выброса при этом выражены, но неоднозначны по направленности.
Переход из горизонтального положения человека в вертикальное сопровождается последовательным развитием характерных изменений системной гемодинамики. Эти сдвиги включают в себя как первичные, так и вторичные компенсаторные изменения в системе кровообращения, которые схематически представлены в табл. 9.5.
Важным является поддержание постоянного соотношения между объемом крови, содержащейся в большом круге кровообращения, и объемом крови, находящейся в органах грудной клетки (легкие, полости сердца). В сосудах легких содержится до 15 %, а в полостях сердца (в фазе диастолы)—до 10% всей массы крови; исходя из сказанного, центральный (внутригрудной) объем крови может составлять до 25 % общего количества крови в организме.
Таблица 9.5. Первичные и компенсаторные изменения в системе кровообращения человека при переходе из горизонтального положения в вертикальное 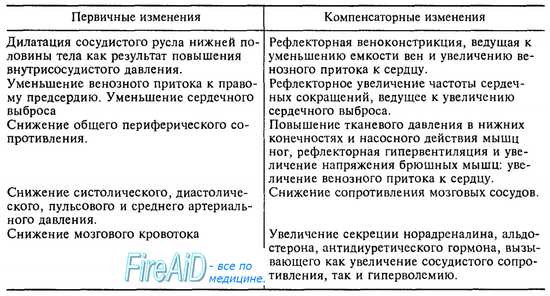
Растяжимость сосудов малого круга, в особенности легочных вен, позволяет аккумулировать в этой области значительный объем крови при увеличении венозного возврата к правой половине сердца. Аккумуляция крови в малом круге имеет место у людей во время перехода тела из вертикального положения в горизонтальное, при этом в сосуды грудной полости из нижних конечностей может перемещаться до 600 мл крови, из которых примерно половина скапливается в легких. Напротив, при переходе тела в вертикальное положение этот объем крови переходит в сосуды нижних конечностей.
Резерв крови в легких используется, когда необходима срочная мобилизация дополнительного количества крови для поддержания должной величины сердечного выброса. Это особенно важно в начале интенсивной мышечной работы, когда, несмотря на включение мышечного насоса, венозный возврат к сердцу еще не достигает уровня, обеспечивающего сердечный выброс в соответствии с кислородным запросом организма.
Одним из источников, обеспечивающих резерв сердечного выброса, является также остаточный объем крови в полости желудочков. В горизонтальном положении человека остаточный объем левого желудочка составляет в среднем 100 мл, а в вертикальном — 45 мл. Близкие к этим величины характерны и для правого желудочка. Увеличение ударного объема, наблюдаемое при мышечной работе или действии катехоламинов, не сопровождающееся увеличением размеров сердца, происходит за счет мобилизации, главным образом, части остаточного объема крови в полости желудочков.
Таким образом, наряду с изменениями венозного возврата к сердцу, к числу факторов, определяющих динамику сердечного выброса, относятся: объем крови в легочном резервуаре, реактивность сосудов легких и остаточный объем крови в желудочках сердца.

Кровяное давление и сопротивление кровотоку — это фундаментальные гемодинамические факторы, которые определяют тканевое, органное и системное кровообращение. Оценку этих факторов используют для характеристики физиологического состояния сердечно-сосудистой системы.
Поток крови (Q) прямо пропорционален перепаду давления (ДР) и обратно пропорционален сопротивлению тока крови (R): Q – A P/R.
Например, минутный объем сердца, который является мерой потока крови от сердца, прямо пропорционален артериовенозной разнице давлений в системном кровотоке и обратно пропорционален общему периферическому сопротивлению сосудов.
Давление и потоки крови могут быть непосредственно измерены с помощью различных инструментов: аппарат Короткова позволяет определить системное артериальное давление, а катетеризация сосудов или камер сердца – кровяное давление и объемную скорость кровотока.
Кроме того, общее периферическое сосудистое сопротивление может быть вычислено на основании данных об объеме сердечного выброса, среднем уровне артериального давления и уровне системного венозного давления (см.ниже). Основные гемодинамические показатели и их значения представлены в таблице.
Таблица – Гемодинамические показатели сердечно-сосудистой системы
| Показатели | Сокращенные обозначения показателей | Нормальные значения |
| Ударный объем | УО | 60,0—100,0 мл |
| Сердечный выброс |
Ударный объем
Ударный объем (УО) — это объем крови, поступающий в аорту во время одной систолы (одного цикла сокращения) левого желудочка. УО представляет собой разницу между конечно- диастолическим объемом (КДО) и конечно-систолическим объемом (КСО) крови в левом желудочке: УО = (КДО – КСО) мл.
Сердечный выброс
При увеличении частоты сердечных сокращений относительное время диастолы уменьшается по сравнению с продолжительностью систолы. Однако в нормально функционирующем сердце, которое сокращается в пределах 170 уд/мин, его наполнение не уменьшается в связи с укорочением диастолы.
В интактном сердце при тахикардии процесс расслабления сердечной мышцы ускоряется, что обеспечивает более быстрое и полное наполнение сердца кровью в течение укороченных диастолических периодов. Этот эффект частично опосредуется через стимуляцию p-рецепторов катехоламинами, которые повышают релаксацию кардиомиоцитов за счет ускоренного удаления из них внутриклеточного Са2+. При чрезмерной тахикардии (более 170 уд/мин) подобная полная диастолическая релаксация может не произойти, а следовательно и дальнейшее увеличение СВ.
Сердечный индекс
Нормализация заключается в учете (нивелировании) влияния индивидуальных данных, биологических особенностей конкретного человека. Интегративным критерием таких особенностей была выбрана площадь поверхности тела (м2) обследуемого индивидума. Отсюда формула для расчета: СИ= СВ/ площадь тела (л/мин/м2), т. е. размерность СИ выражается в литрах в минуту из расчета на единицу площади поверхности тела (м2). Для расчета площади поверхности тела используют номограмму и целый ряд формул. Среди них, например, формула Дюбуа:
где S — площадь поверхности тела, м2; В — масса тела, кг; Р — рост, см; 0,007184 — постоянный коэффициент.

По существу СИ представляет собой меру потока крови из сердца и в этом качестве является основным показателем его насосной функции. У здорового человека в состоянии покоя индекс считается нормальным в пределах 2,5— 3,6 л/мин/м2. Уменьшение возможностей сердца выполнять свою насосную функцию при различных формах патологии ведет к снижению СИ.
Таким образом, показатель СИ более адекватно, чем СВ, характеризирует гемодинамические возможности конкретного (а не некого виртуального) здорового организма и в условиях развития сердечной недостаточности. Именно этот показатель используют для объективной оценки степени ее выраженности. В этом качестве СИ является одним из основных классификационных критериев сердечной недостаточности.
Фракция выброса (ФВ)
Этот показатель характеризует степень эффективности работы сердца во время систолы. В основном принято измерять ФВ левого желудочка — основного компонента сердечного насоса. ФВ выражают в виде процента УО от объема крови в желудочке при максимальном его наполнении во время диастолы. Например, если в левом желудочке находилось 100 мл, а во время систолы в аорту поступило 60 мл крови, то ФВ равняется 60%.
Как правило, ФВ вычисляют по формуле:
где КДО — конечный диастолический объем, КСО — конечный систолический объем.
Наряду с расчетом ФВ используют аппаратные методы ее определения: эхокардиографию, рентгеноконтрастную или изотопную вентрикулографию.
Нормальное значение ФВ левого желудочка равно 55—75%. С возрастом имеется тенденция к снижению данного показателя. Принято считать, что величина ФВ ниже 45—50% свидетельствует о недостаточности насосной функции сердца.
Показатель ФВ при различных сердечно-сосудистых заболеваниях не только диагностически, но и прогностически значим. Однако он имеет определенные ограничения, т.к. зависит от сократимости миокарда и от других факторов (пред-, постнагрузки, частоты и ритмичности сердечных сокращений).
Давление заклинивания легочной артерии (ДЗЛА)
ДЗЛА является одним из основных гемодинамических показателей насосной функции сердца, который, за некоторым исключением, фактически всегда соответствует давлению в левом предсердии и конечно-диастолическому давлению в левом желудочке, отражая, таким образом, состояние легочного капиллярного кровообращения и риск развития кардиогенного отека легких у пациентов с левожелудочковой недостаточностью.
Центральное венозное давление (ЦВД)
это давление крови в правом предсердии; показатель отражает преднагрузку правого сердца (желудочка). Ее величина зависит от объема крови, поступающей в правое сердце (чем больше возврат крови в сердце,тем выше ЦВД), и насосной функции правого сердца. ЦВД прежде всего отражает способность правого желудочка перекачивать весь объем поступающей в него крови, поэтому оно является объективным критерием насосной функции правого сердца.
При правожелудочковой недостаточности ЦВД повышается. Показатель ЦВД используют также для оценки объема циркулирующей крови. При этом необходимо учитывать способность венозной системы активно уменьшать свою емкость под воздействием факторов, регулирующих тонус венозных сосудов.
В условиях развития гиповолемических состояний их компенсаторный спазм может скрывать уменьшение ОЦК и соответственно снижение ЦВД. Известно, что быстрое уменьшение ОЦК на 10%, как правило, не сопровождается падением ЦВД. ЦВД измеряют в правом сердце с помощью катетера, снабженного манометром.
При горизонтальном положении тела нормальный уровень ЦВД находится в пределах 40—120 мм вод. ст. В условиях развития экстремальных состояний организма уровень ЦВД обычно непрерывно контролируется, т.к. ЦВД имеет исключительную ценность в дифференциальной диагностике шоковых состояний, инфарктов миокарда, сердечной недостаточности, выраженных кровопотерь и т.п.
Системное артериальное давление (АД систем.)
Системное артериальное давление (АД систем.) является функцией сердечного выброса (СВ) и общего периферического сопротивления сосудов (ОПСС):
где f — функция (математическое понятие, отражающее связь между элементами множества).
Различают систолическое, диастолическое, пульсовое и среднее артериальное давление.
Артериальное давление систолическое (АД систол.), определяемое в период систолы левого желудочка сердца, отражает минутный объем сердца: МОС = f (ударный объем сердца, частота/ритм/сила сокращений сердца, объем циркулирующей крови);
Артериальное давление диастолическое (АД диастол.), измеряемое в период диастолы левого желудочка, отражает общее периферическое сопротивление сосудов (ОПСС): ОПСС = f (диаметр [тонус] резистивных сосудов, реологические свойства крови);
Пульсовое артериальное давление (АД пульс.) представляет собой (в первом приближении) разницу между уровнями систолического и диастолического давлений.
Артериальное давление среднее (АД средн.) — в упрощенном варианте представляет собой среднее арифметическое между уровнями систолического и диастолического давлений. Существует ряд способов расчета уровня АД среди.:
1) АД средн. = (АД систол, х Т систол. + АД диастол, х Т диаст.) / Т серд. цикла, где Т — длительность систолы, диастолы или сердечного цикла;
2) АД средн. = АД диаст. + 1/3 АД пульс, (формула Хикема);
3) АД средн. = АД диаст. + 0,427 х АД пульс, (формула Вецлера и Богера; считают наиболее точной для расчета АД среда.);
Системное венозное давление (ВД средн.) принято приравнивать к среднему давлению в правом предсердии.
Общее периферическое сосудистое сопротивление (ОПСС). Этот показатель отражает суммарное сопротивление прекапиллярного русла и зависит как от сосудистого тонуса, так и от вязкости крови. На величину ОПСС влияет характер ветвления сосудов и их длина, поэтому обычно чем больше масса тела, тем меньше ОПСС.
В cвязи с тем, что для выражения ОПСС в абсолютных единицах требуется перевод давления мм рт. ст. в дин/см2, формула для расчета выглядит следующим образом:
ОПСС = (АД систем, х 80) / СВ [дин хсх см-5]; 80 – константа для перевода в метрическую систему.
Знать
- определение шока, патогенез шоковых состояний;
- клиническую картину различных видов шоков;
Уметь
- диагностировать различные виды шока;
- оценить эффективность терапии шоковых состояний;
Владеть
- навыками создания инфузионных программ при различных видах шока;
- алгоритмом оказания неотложной помощи при шоковых состояниях.
Стандартами скорой медицинской помощи при шоке, утвержденными приказами МЗ РФ являются:
· Стандарт скорой медицинской помощи при шоке, утвержден приказом МЗ РФ № 1445-н от 24 декабря 2012 г., зарегистрирован в Минюсте РФ 13 февраля 2013 г. № 27065.
· Стандарт скорой медицинской помощи при анафилактическом шоке, утвержден приказом МЗ РФ № 1079-н от 20 декабря 2012 г., зарегистрирован в Минюсте РФ 30 января 2013 г. № 26756.
Основной функцией кровообращения является доставка кислорода к тканям. Для выполнения этой задачи необходимыми условиями являются:
1) нормальная нагнетательная функция сердца, обеспечивающая объем кровотока, отвечающий потребностям организма, как в состоянии покоя, так и в экстремальных условиях;
2) артериальная и венозная сосудистая сеть, способная менять свою емкость, благодаря чему регулируется приток крови к различным органам и системам;
Должный объем циркулирующей крови при достаточном насыщении гемоглобина кислородом.
Любое значительное нарушение даже одного из указанных компонентов кровообращения будет сопровождаться неадекватной перфузией и недостаточным поступлением кислорода в ткани, что в конечном итоге может вызвать развитие шока.
Общепринятого определения понятия шок на сегодняшний день в мировой медицине нет. Шок (от англ. shock — удар, сотрясение) представляет собой собирательное понятие, обозначающее целый ряд синдромно сходных клинических состояний, возникающих в ответ на сверхсильное воздействие различных факторов на организм и характеризующихся гипотензией, критическим снижением кровотока в тканях (гипоперфузия), развитием гипоксии тканей и гипотермией.
Примечание.Для облегчения запоминания: шок – мнемонически это правило четырех букв Г: Гипотензия, Гипоперфузия, Гипоксия (тканей) и Гипотермия.
Шок- это прежде всего гипоперфузия жизненно важных органов. Гипотензия при этом не всегда обязательна, т.к. падение АД, особенно у молодых и физически здоровых людей, происходит уже на поздней стадии, поэтому противошоковая терапия должна начинаться ещё до возникновения развернутой картины шока (гипотензия, гипоперфузия, гипоксия (тканей) и гипотермия).
Шок не является клиническим диагнозом, он обозначает состояние организма под влиянием сверхсильного конкретного этиологического фактора.
При анализе литературы, посвященной проблеме шока, обращают на себя внимание следующие моменты:
1. Абсолютное большинство авторов в патогенезе шоковых состояний, независимо от типа шока, первичными признают нарушения в системе кровообращения на уровне макроциркуляции с последующим нарушением микроциркуляции, прежде всего в виде неадекватной перфузии; при этом не отрицается бесспорная роль ЦНС в формировании шока, выполняющей роль пускового механизма реакции гиперкатехоламинемии с последующим развитием вазоконстрикции.
2. Вторичными признаются нарушения метаболизма, КЩС, эндокринные, ферментативные расстройства и т. д.
ОСНОВНЫЕ ПАРАМЕТРЫ ГЕМОДИНАМИКИ И МЕТОДЫ ИХ КОНТРОЛЯ ПРИ ШОКОВЫХ СОСТОЯНИЯХ
Учитывая бесспорное первостепенное значение системы кровообращения в патогенезе любого шока (см. раздел 4.2.), всю систему макроциркуляции можно условно разделить на три составные части: сердце, сосуды, кровь —и рассмотреть отдельно каждую из этих составляющих.
Производительность сердца определяют следующие факторы: состояние сердечной мышцы, клапанов, число сердечных сокращений (ЧСС) и ритм, состояние перикарда и величина венозного возврата, а также периферическое сосудистое сопротивление (ПСС) для правого и левого желудочков. Благоприятное сочетание данных факторов определяет нормальную производительность сердца, в основе которой лежит УДАРНЫЙ ОБъЕМ СЕРДЦА(УОС = 50–80 мл) и производная от него величина — МИНУТНЫЙ ОБЪЕМ СЕРДЦА (МОС,синоним —СЕРДЕЧНЫЙ ВЫБРОС (СВ)(МОС = УО×ЧСС, норма 3–6 л/мин). Важным показателем, определяющим адекватность работы сердца, является конечное диастолическое давление в левом желудочке (КДДЛЖ) (синоним—ДАВЛЕНИЕ НАПОЛНЕНИЯ СЕРДЦА (ДНС) — давление крови в момент окончания диастолического наполнения полостей сердца. При патологических состояниях любой из вышеперечисленных факторов, определяющих работу сердца, может меняться как в отдельности, так и в совокупности, что в конечном итоге ведет к нарушению его нормальной производительности.
Сосуды системы кровообращения условно можно подразделить на пять видов:
1. Сосуды-буферы, или артерии.Их функция преимущественно пассивная и заключается в транспортировке крови от сердца к системе микроциркуляции. Следует подчеркнуть, что артерии практически не меняют своего просвета при любых, даже экстремальных ситуациях в организме.
2. Сосуды-емкости, или вены.Они выполняют транспортную функцию возврата крови к сердцу с периферии. Это более активная, чем артерии, система кровообращения, способная при различных условиях изменять свой объем во много раз.
3. Сосуды распределения (сопротивления)— это артериолы и венулы. Они регулируют кровоток через КАПИЛЛЯРОН (структурная единица системы микроциркуляции) и являются главным физиологическим средством распределения сердечного выброса по органам и тканям.
4. Сосуды обмена — капилляры.Они производят присоединение системы кровообращения непосредственно к органам и тканям.
5. Сосуды-шунты.Это артериовенозные анастомозы, регулирующие периферическое сопротивление при спазме артериол сокращением кровотока через капилляры.
Три первых функциональных части кровообращения (сердце, сосуды-буферы и сосуды-емкости) образуют систему МАКРОЦИРКУЛЯЦИИ— хорошо видимую и поэтому кажущуюся самой главной в кровообращении. Задача данной системы — обеспечить транспорт крови. На самом же деле в клинико-физиологическом аспекте гораздо важнее знать о состоянии системы микроциркуляции, состоящей из сосудов распределения (артериолы и венулы), сосудов обмена и сосудов-шунтов. Если считать сердечный выброс главным показателем адекватности работы сердца (а это бесспорно), то любые расстройства кровообращения можно легко увязать с его изменениями.
Патологические синдромы на уровне макроциркуляции
На уровне макроциркуляции можно выделить пять клинических синдромов (см. также глава 17):
1. Острая недостаточность кровообращения— синдром, характеризующийся снижением сердечного выброса независимо от венозного возврата.
2. Острая сердечная недостаточность— синдром, характеризующийся снижением сердечного выброса при нормальном или даже повышенном венозном возврате.
3. Острая сосудистая недостаточность— синдром, характеризующийся нарушением венозного возврата из-за увеличения емкости сосудистого русла.
4. Обморок— синдром, характеризующийся потерей сознания в результате кратковременного нарушения кровоснабжения мозга, вызванного острой сосудистой недостаточностью.
5. Коллапс— остро развивающаяся сосудистая недостаточность, характеризующаяся, прежде всего, падением сосудистого тонуса и относительным уменьшением ОЦК.
Методы контроля системы макроциркуляции
1. Артериальное давление.Измерение АД является наиболее распространенным и самым простым методом контроля гемодинамики, однако следует помнить, что получаемая информация отражает состояние самой пассивной части кровообращения — артерий, в то время как вены — самая активная часть кровообращения, выпадают из поля зрения. Динамическое измерение АД у тяжелобольных не дает представления о состоянии гемодинамики в целом, но несет объективную информацию о динамике патологического процесса.
Компенсаторные механизмы организма способны достаточно долго удерживать системное артериальное давление на уровне, близком к норме; снижение АД при шоковых состояниях всегда происходит уже после существенных патофизиологических сдвигов.
2. Центральное венозное давление (ЦВД) — это по своей сути есть измерение давления в правом предсердии. Норма 60–120 мм водного столба. В процессе работы с больными важны не столько абсолютные величины, сколько их динамика. Низкое ЦВД, как правило, указывает на несоответствие объема крови емкости сосудистого русла. Высокое ЦВД возможно при гиперволемии (избыточная трансфузия) и при несостоятельности сердца как насоса (острая или хроническая сердечная недостаточность). В первом варианте сердечный выброс будет повышен, во втором снижен.
Общая протяженность капиллярного русла у взрослого человека превышает 100 000 км. Функциональная задача системы микроциркуляции — регуляция распределения сердечного выброса соответственно потребностям органов и присоединение сосудистой циркуляции к общему водно-электролитному обращению. Структурной единицей системы микроциркуляции является КАПИЛЛЯРОН, состоящий из артериолы, венулы, капилляров и артерио-венозного анастомоза.
Органный капиллярный кровотокзависит от уровня изгоняющего давления, просвета артериол и реологических свойств крови.
Кроме этого, существует два физиологических механизма, регулирующих кровоток через капиллярон: изменение тонуса сосудов и проницаемости капиллярной стенки.
Гипоксия, респираторный и метаболический ацидоз могут влиять на эти механизмы непосредственно или через определенные вещества. Накопление кислых продуктов вызывает вазодилатацию с увеличением кровотока через капиллярон, благодаря чему ацидоз снижается, так как избыток кислых продуктов удаляется.
Специфическим сосудорасширяющим действием обладают некоторые вещества, образующиеся непосредственно в тканях: брадикинин, гистамин, лактат, пируват, адениловая и инозиновая кислоты, ферритин и др.
Методы контроля системы микроциркуляции
Состояние системы микроциркуляции характеризуют множество параметров, с которыми можно ознакомиться в специальной литературе. Приводим один из важнейших: Индекс общего периферического сопротивления сосудов (ИОПСС, синоним: периферическое сосудистое сопротивление (ПСС). Этот показатель характеризует общее сопротивление всей сосудистой системы выбрасываемому сердцем потоку крови (Р. Marino, 1998).
ИОПСС [дин×с/(см 5 ×м 2 )] = (САД – ЦВД)/СИ×80
САД — среднее АД, мм рт. ст.
ЦВД — центральное венозное давление.
СИ — сердечный индекс. СИ [л/(мин×м2)] = СВ/площадь поверхности тела, где СВ — сердечный выброс (МОС) в л/мин.
Коэффициент 80 переводит давление и объем в дин×с/см5.
Примечание. Данный показатель (ИОПСС) рассчитывается на основании информации, полученной при помощи катетера, введенного в легочную артерию, или при помощи неинвазивных функциональных методов исследования, например, тетраполярной грудной реовазографии.
Действие катехоламинов на систему микроциркуляции
Адреналинчерез воздействие на α-рецепторы, заложенные в стенках кровеносных сосудов, вызывает резкое сужение прекапиллярных сфинктеров кожи, поперечнополосатых мышц, почек, печени, поджелудочной железы, кишечника, в результате чего снижается перфузия данных органов и в то же время происходит расширение прекапиллярных сфинктеров сердца и головного мозга, что вызывает увеличение перфузии данных органов.
Норадреналин— практически во всех органах и системах оказывает мощное сосудосуживающее действие, в результате чего уменьшается перфузия.
Механизмы нарушения микроциркуляции едины для всех видов шока. Периферическая вазоконстрикция, как ответная реакция на уменьшение МОС, блокирует капиллярный кровоток спазмом пре- и посткапиллярного сфинктеров, в результате чего гидростатическое давление в капиллярах уменьшается. Это вызывает переход жидкости из интерстиция в сосуды системы микроциркуляции. При уменьшении капиллярного кровотока нарушается доставка кислорода и энергетических субстратов к тканям и выведение отработанных продуктов жизнедеятельности, что способствует формированию ацидоза. Закисление в капилляроне способствует снятию спазма прекапиллярного сфинктера при сохраненном высоком тонусе его посткапиллярного отдела. Кровь начинает свободно поступать в систему микроциркуляции, но ее отток нарушен. Повышается внутрикапиллярное давление, плазма крови начинает пропотевать в интерстиций, развивается агрегация, а в последующем — стаз форменных элементов крови и далее сладж-синдром. С микротромбоза в системе капилляров, в свою очередь, начинается развитие диссеминированного внутрисосудистого свертывания (ДВС-синдрома).
Важнейшие клинические критерии расстройств микроциркуляции:
1. Уменьшение диуреза до 0,5 мл/мин (менее 30 мл/ч).
2. Возрастание температурного градиента между кожей и прямой кишкой более 2°С.
3. Наличие метаболического ацидоза.
5. Появление количественных признаков нарушения сознания.
Основные функции крови:транспорт кислорода (Глава 4), питательных веществ, гормонов, регуляция водно-электролитного обмена и кислотно-щелочного состояния (Главы 6,7), теплового равновесия.
Для нормальной функции сердца, прежде всего, необходим должный объем циркулирующей крови. Дефицит объема (гиповолемия) — наиболее частая причина шока. Избыток жидкости в сосудистом русле называется гиперволемией.
Состав крови определяет ее реологические свойства. Реологические свойства крови зависят от ВЯЗКОСТИ(она, в свою очередь, зависит от концентрации БЕЛКАв плазме и ГЕМАТОКРИТА) и СКОРОСТИтока крови.
Всякое нарушение кровотока в системе микроциркуляции проходит четыре этапа:
1. Нарушение реологических свойств крови.
2. Секвестрация крови.
4. Генерализованное поражение микроциркуляции и метаболизма.
Секвестрация— скопление крови в капилляроне и выключение его из общего кровотока. Отличие секвестрации от депонированиязаключается в том, что физико-химические свойства крови в депо не нарушены и выброшенная из него кровь немедленно годится в употребление. Секвестрированная же кровь должна пройти через легочно-капиллярный фильтр. Там она не только очищается от агрегатов клеток, капель жира, активных полипептидов и др. опасных метаболитов, но и нормализуются ее свертывающие свойства, белковый состав и т. д.
Принципы терапии нарушений реологических свойств крови
1. Инфузионная терапия с целью восполнения дефицита жидкости.
2. Увеличение скорости кровотока.
3. Использование антикоагулянтов и антиагрегантов.
Выделение - удаление конечных продуктов обмена веществ, которые не могут быть повторно использованы организмом, а так вредных, чужеродных веществ, попавших в организм (яды, лекарства).
К органам, выполняющим функции выделения, относятся: почки, мочеточники, мочевой пузырь, мочеиспускательный канал, а также легкие, желудочно-кишечный тракт, кожа.
Небольшая часть мочевины и мочевой кислоты, а также лекарства выводятся вместе с секретом желез желудочно-кишечного тракта. Потовые железы кожи выделяют мочевую кислоту, соли, воду, мочевину. В процессе дыхания из легких улетучивается углекислый газ, вода, алкоголь, эфиры.
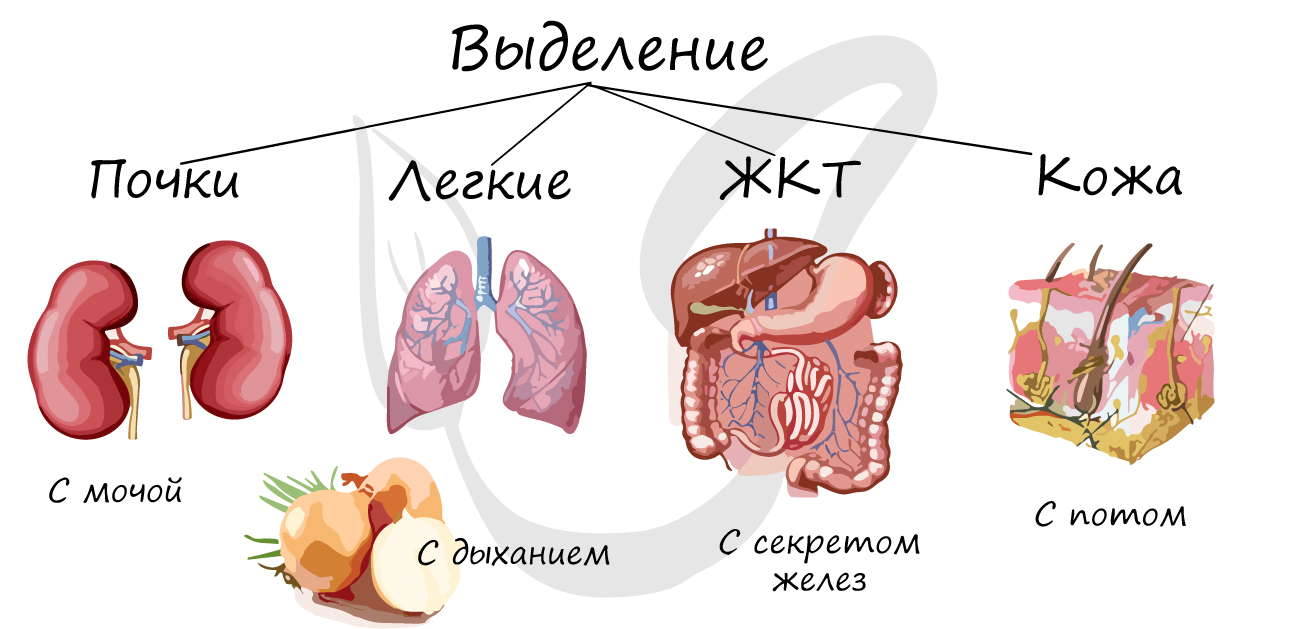
Почкам принадлежит первое место в этом списке: они - главное звено системы мочеотделения, однако при различных болезнях почек (почечной недостаточности) их функция страдает, и компенсаторно возрастает выделение через другие органы (ЖКТ, легкие, кожа). В этом случае у пациента может появляться неприятный запах мочевины от кожи, изо рта, что доставляет неудобства самим пациентам и их окружению.

Представляют собой парные бобовидные образования, которые лежат на задней стенке брюшной полости по бокам от позвоночника. Вес каждой почки около 150 грамм. Снаружи покрыты соединительнотканной и жировой капсулами. Через ворота в почку входит мочеточник, почечная артерия, вена, лимфатические сосуды и нервы.

На поперечном срезе почки хорошо различаются корковое и мозговое вещество. На периферии почки располагается слой коркового вещества, под ним глубже лежат пирамиды, образующие мозговое вещество. Между пирамидами хорошо различимы почечные столбы - участки коркового вещества, вдающиеся вглубь почки. Пирамида вместе с почечным столбом образует почечную долю.
Верхушка почечной пирамиды, обращенная внутрь, называется сосочек. Каждый сосочек усеян мелкими отверстиями, из которых выделяется моча и поступает в самые начальные участки мочевых путей - малые почечные чашечки. Сливаясь между собой, малые почечные чашечки образуют большие, которые сливаются в одну большую лоханку, переходящую в мочеточник.
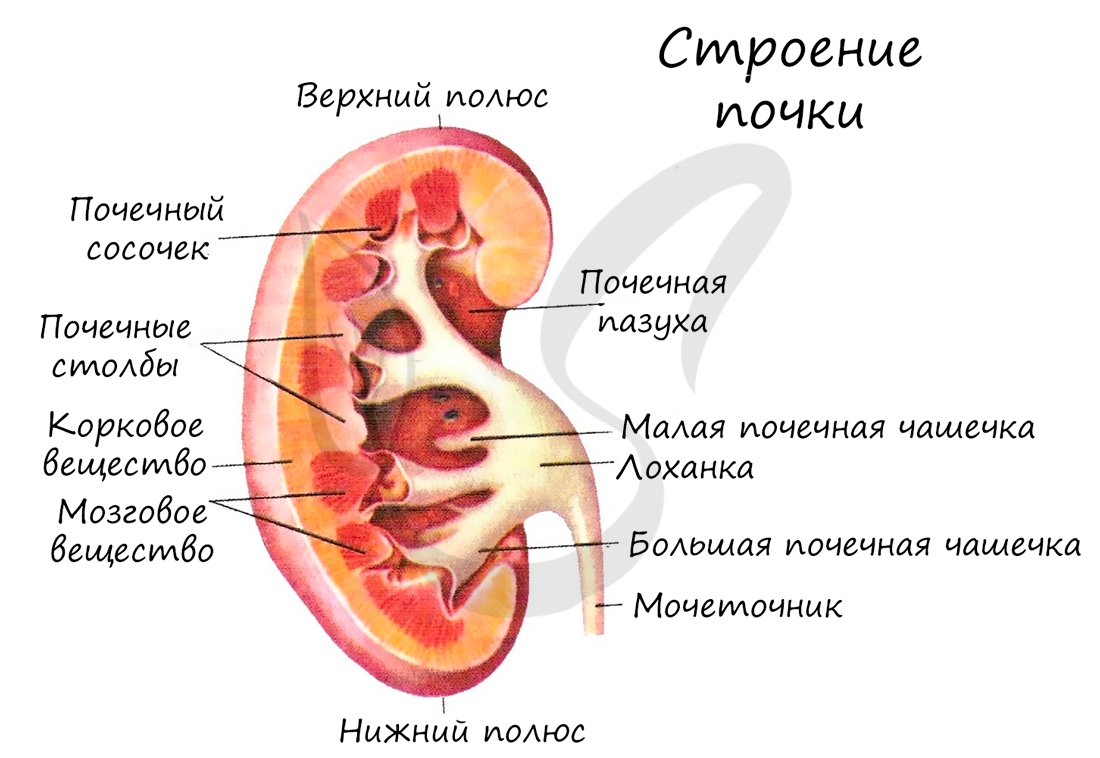
Выходя из ворот почек, мочеточники направляются вниз к мочевому пузырю - резервуару мочи. В мочевом пузыре моча накапливается, его вместимость составляет около 500 мл. Далее моча направляется в мочеиспускательный канал (уретру), который открывается во внешнюю среду наружным отверстием.

Вам уже известна основная функция почек - выделительная, скоро мы приступим к ее углубленному изучению, но сейчас коснемся других функций почек. Рекомендую вернуться еще раз к функциям почек по прочтении статьи.
-
Удаление из организма конечных продуктов
Из организма удаляется мочевина, мочевая кислота, соли аммиака. Напомню, что мочевина образуется не в почках, а в печени, поэтому почки в данном случае играют роль фильтра.
Регуляция артериального давления
Осуществляют регуляцию артериального давления за счет выделения ренина (мы поговорим об этом, изучая нефрон)
Регулируют число эритроцитов, вырабатывая гормон эритропоэтин, который стимулирует образование эритроцитов в красном костном мозге.
Поддерживают гомеостаз организма - постоянство внутренней среды.
- Участие в водно-солевом балансе
- Выделяя кислые или щелочные продукты, способствуют постоянству pH крови (водородный показатель)
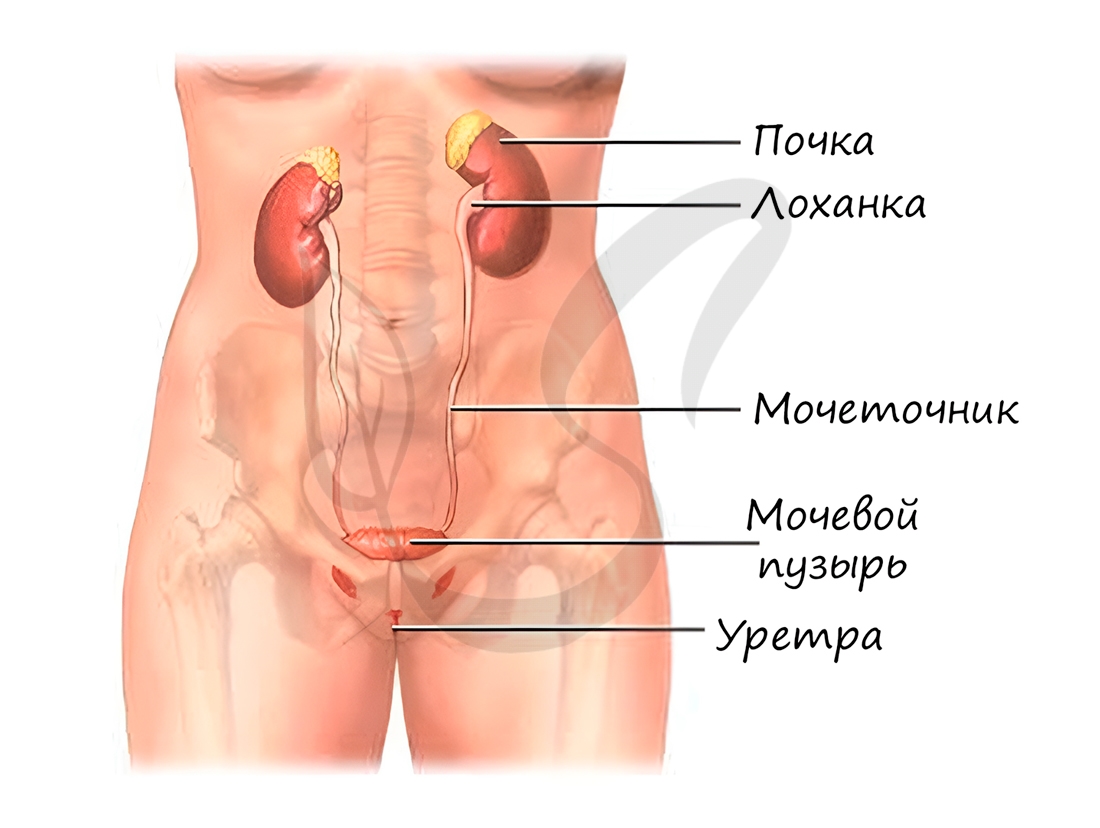
Выделительная и кровеносная системы очень тесно взаимосвязаны, в чем мы убедимся по ходу изучения выделительной системы.
Нефрон (от гр. nephros - почка) - структурно-функциональная единица почки, состоящая из почечного тельца и канальцев. В составе почечного тельца различают сосудистый клубочек (капиллярный, мальпигиев), и покрывающую его капсулу Боумена-Шумлянского.

Обращаю ваше особое внимание на разницу диаметра приносящей и выносящей артериол. Диаметр приносящей артериолы крупнее, чем у выносящей, благодаря чему в сосудистом клубочке создается повышенное давление и осуществляется важнейший процесс - фильтрация. Чем выше артериальное давление в сосудистом клубочке и капиллярной сети, тем интенсивнее идут процессы фильтрации и реабсорбции, с которыми вы скоро познакомитесь.
Запомните, что в основе мочеобразования лежат три процесса: фильтрация, реабсорбция (вторичное всасывание) и секреция. Изучая их, мы поймем, как функционирует нефрон, и разберем его строение.
Лучше всего ассоциировать этот процесс с ситом, которое пропускает мелкие частички, а крупные не пропускает. Точно также и кровь содержит мелкие молекулы - вода, глюкоза, мочевина и крупные компоненты - фибриноген, форменные элементы крови.
В результате процесса фильтрации получается первичная моча, не содержащая крупных белков и форменных элементов крови (эритро- , лейко- , тромбоцитов), близкая по составу к плазме крови. В день у человека образуется 150-180 литров первичной мочи, представляете, если бы мы столько выделяли?
Не могу ни акцентировать ваше внимание на том факте, что в первичной моче оказывается очень много нужного и полезного нашему организму. Вдумайтесь: через фильтр профильтровывается не только мочевина, но и глюкоза, вода, витамины, минеральные соли. Потерять такие ценные вещества для организма было бы большой оплошностью, и следующий этап исправляет допущенную организмом "ошибку" при фильтрации.
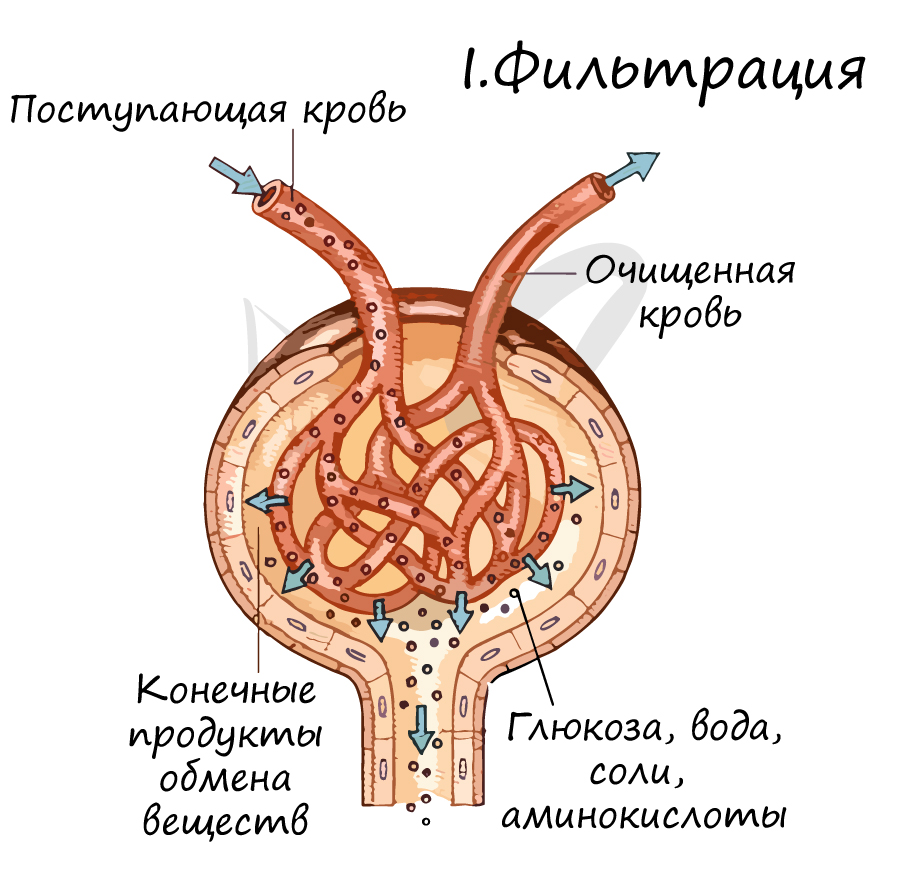
После прохождения капсулы Боумены-Шумлянского первичная моча попадает в проксимальные (от лат. proximus — ближний) и дистальные (от лат. distare - отстоять, далеко находиться) канальцы нефрона. Эти канальцы оплетает густая сеть капилляров, образованная разветвленной выносящей артериолой.
Все нужные организму вещества: вода, глюкоза, соли, аминокислоты, витамины, гормоны - всасываются из просвета канальца нефрона обратно в кровеносную систему (в капилляры, оплетающие канальцы нефрона). Таким образом, организм "исправляет ошибку" допущенную на этапе фильтрации.
Мочевина, мочевая кислота, креатинин - побочные продукты обмена веществ - обратно не всасываются, продолжая продвигаться по канальцам нефрона.
Процесс реабсорбции активно идет в изогнутой части канальцев нефрона - петле Генле, из которой в ткани мозгового вещества почки активно выходят ионы Na + , создавая высокое осмотическое давление. Это, в свою очередь, способствует перемещению воды из просвета канальцев нефрона в кровеносную систему, то есть ее всасыванию (реабсорбции).

Мы добрались до третьего финального этапа мочеобразования. На этапе секреции происходит транспорт веществ из крови (капилляров, оплетающих канальцы нефрона) в просвет канальцев нефрона.
Секреции подвергаются лекарственные вещества, излишки ионов K + и Na + . Их секреция в канальцы нефрона необходима для поддержания постоянства внутренней среды - гомеостаза.
В результате реабсорбции и секреции из первичной мочи образуется вторичная, объем которой составляет 1-1,5 литра в сутки.
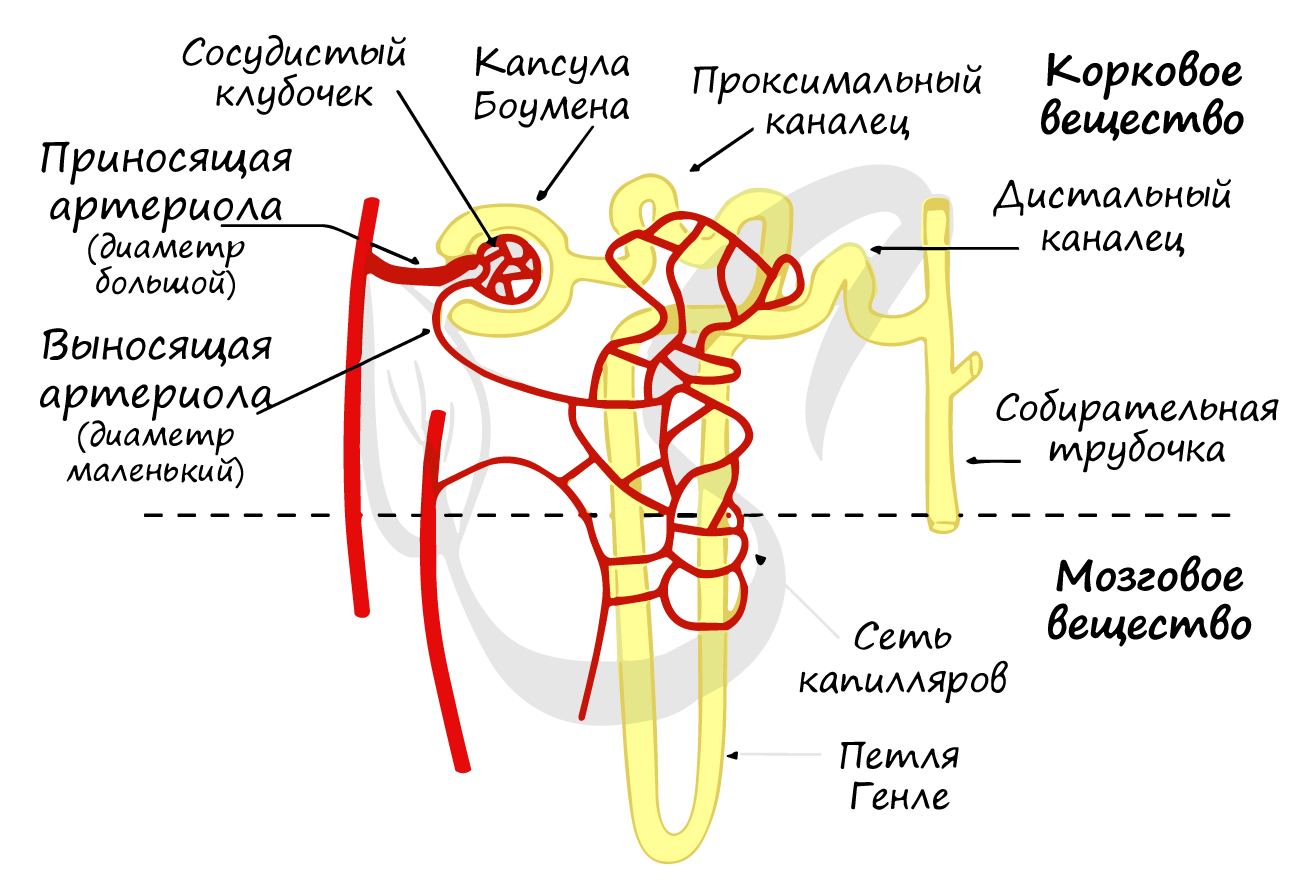
Вторичная моча через дистальные канальцы поступает в собирательные трубочки, куда таким же путем открываются дистальные канальцы многих других нефронов. Собирательные трубочки открываются на верхушках почечных пирамид, из низ выделяется моча и поступает в малые, затем в большие почечные чашечки, лоханку и далее в мочеточник.
При многих болезнях почек эритропоэтин в виде лекарственного препарата применяют, чтобы добиться увеличения числа эритроцитов и устранить анемию (малокровие).

Почки регулируют уровень артериального давления, выделяя ренин (от лат. ren — почка). В конечном итоге это способствует сужению кровеносных сосудов и росту артериального давления, которое играет ключевую роль в фильтрации - процессе мочеобразования.
На активность почек оказывают влияние симпатические и парасимпатические нервные волокна. Симпатические нервы способствуют сужению почечных сосудов и повышению реабсорбции (количество мочи уменьшается), парасимпатические - расширению почечных сосудов и уменьшению реабсорбции (количество мочи увеличивается).
Также регуляция работы почек происходит гуморальным путем: с помощью гормонов гипофиза, надпочечников, паращитовидных желез. Гипоталамус, тесно связанный с гипофизом, активирует высвобождение последним антидиуретического гормона (АДГ) - вазопрессина, которые сужает почечные сосуды, тем самым повышая реабсорбцию.

Хорошо зная три основных процесса: фильтрацию, реабсорбцию и секрецию, вы легко сможете предположить, на каком из этих этапов возникло нарушение работы почек. Эффективность работы почек и их состояние можно легко оценить по анализу мочи. Сейчас вам следует ненадолго представить себя врачом нефрологом ;)
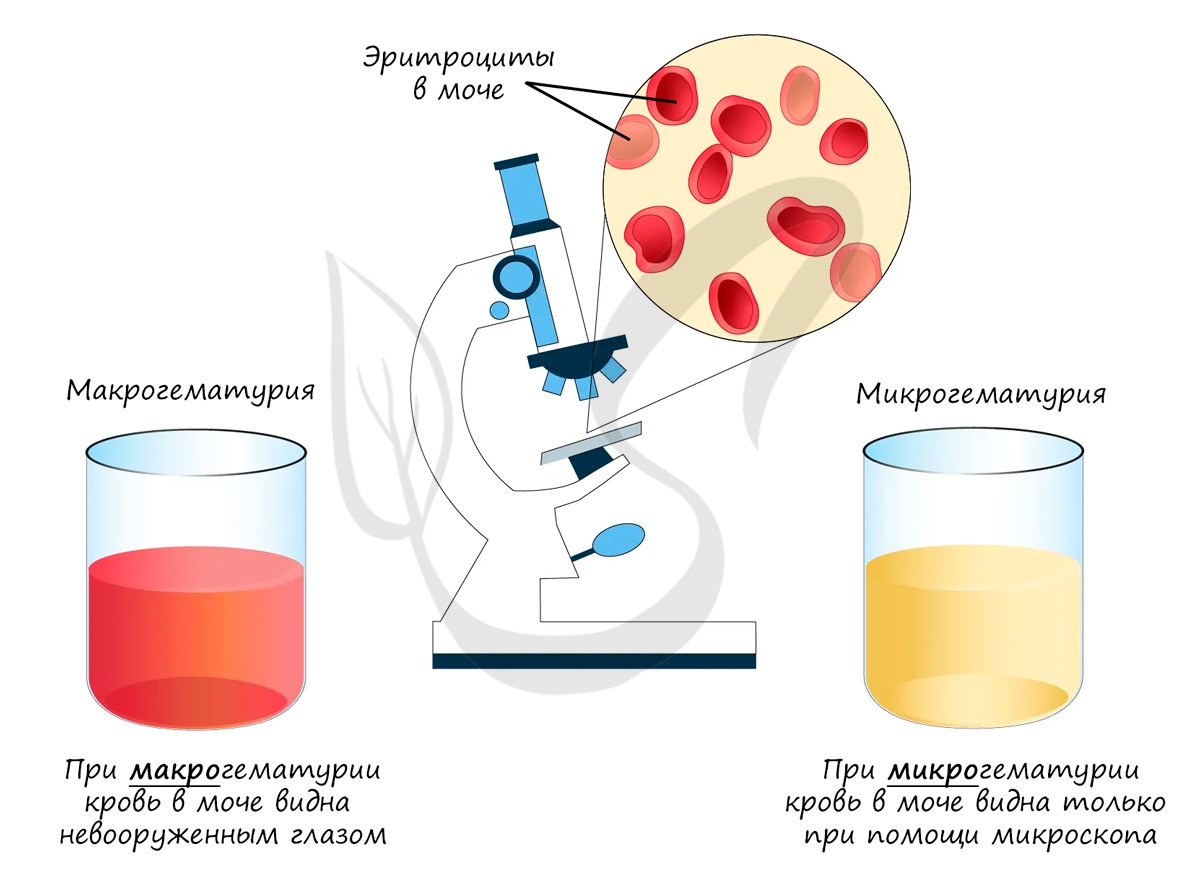
Приходит заключение из лаборатории. В моче пациента найдены белок, кровь (эритроциты), гной (лейкоциты). Вам известно, что форменные элементы крови и крупные белки в норме не проходят через "сито" на этапе фильтрации и не должны обнаруживаться в моче. Таким образом, патология локализуется в почечном тельце.
Следующее заключение, которое вам предстоит изучить, выглядит по-другому. Гноя, крови и белков в моче не обнаружено, однако присутствует глюкоза (сахар). Такая находка может быть признаком сахарного диабета.
Зная, что глюкоза в норме профильтровывается на первом этапе - фильтрации, вы понимаете, что с фильтрацией все в порядке. Нарушение возникло на следующей стадии - реабсорбции, ведь глюкоза в норме должна всасываться обратно в кровь: ее не должно обнаруживаться в моче.
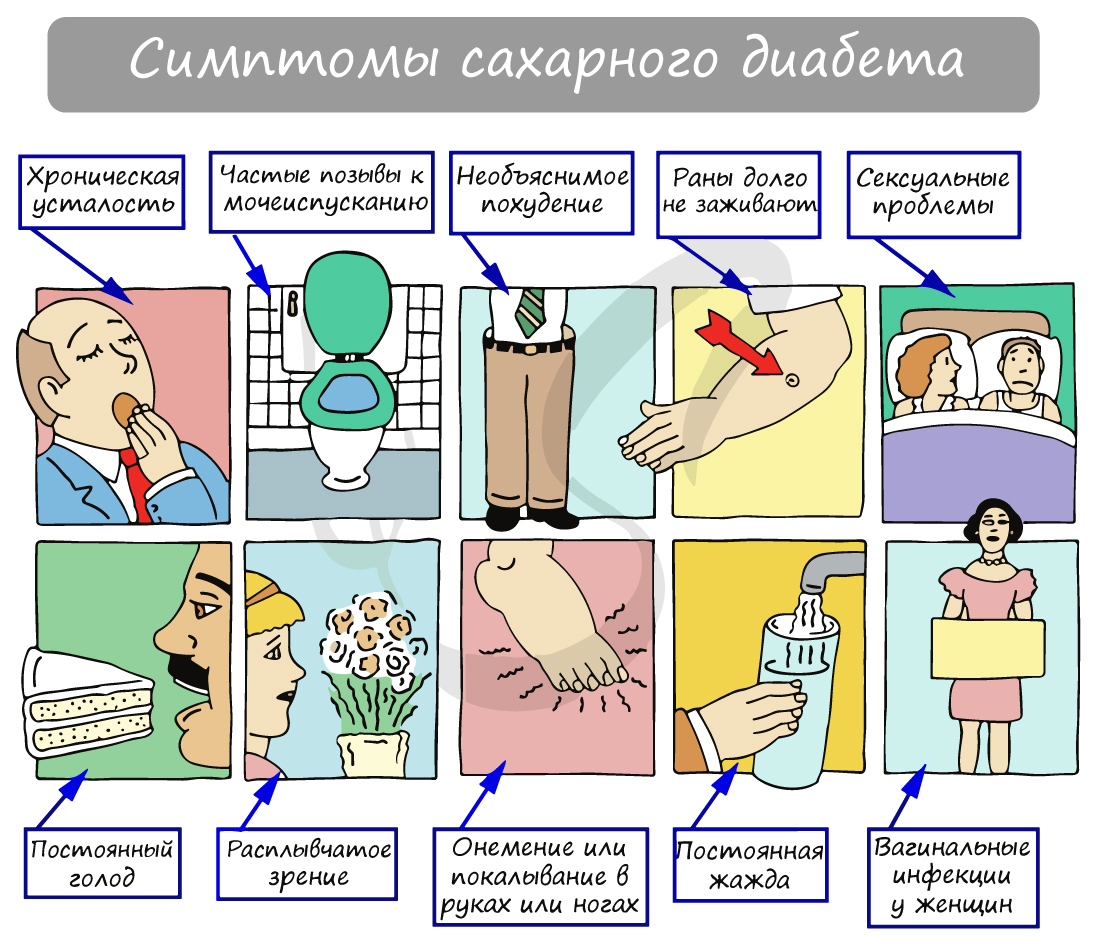
На схеме ниже вы можете наглядно увидеть симптомы, которые сопровождают сахарный диабет. Этиологию (причины) и патогенез (механизм развития) сахарного диабета мы изучим, когда будем говорить об эндокринной системе.
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
Читайте также:


