Патология периферических нервных проводников
Может наступить атрофия мышцы,распат и замещение соед тканью.
Спрутинг-явление.котор возникает в деиннервир мышцее,немиелинизированные терминали аксонов неповрежден нервов прорастают в направлении деиннервир мышце.
2. Патология периферических нервных проводников. Механизмы развития Уоллеровской дегенерации. Регенерация нервных проводников
Нервные проводники:основа-аксон нервной клетки,котор заканчив пресинаптич мем-ой.(аксоцилиндр).Снаружи покрыт слоем миелина-многократно закрученная вокруг цилиндра Швановская клетка(мембрана),поверх миелина-Швановские клетки.
Патология проводников:
2.Воспалит процесс- неврит (воспаление нервного ствола). Полиневрит и мононеврит по механизму:
-паренхиматозный( первично воспал сам асоцилиндр)
-интерстициальный( первич воспал соединит ткан оболочка)
ТРИАДА НЕВРИТА: наруш двигат функции,нарушение чувствит-ти, боли.
3.Нарушение аксонального транспорта (изменение кровоснабжении нерва,отрав ядами, токсины, алкоголь)
4.Утрата миелина( дефицит вит В-12,алкоголь интокс, наруш кровоснабжения)
При перерезе нервного волокна образдва конца нерва-дистальный(периф) и проксималь(централь)
В центральном отрезке-регенерация
В периферич отрезке-Уоллеровская дегенерация, скорость которой зав-т от степени миелинизации (миелин-быстрее)
В 1-ые сут:
Отек,дефрагментация аксоцилиндра->распад на отдельные цилиндры,миелин на капли. Шванновския кл пролиферируют и фагоцитируют оставшиеся цилиндры и миелин, формируют Бюнглеровскую цепочку, которые растут в сторону центр отрезка(ростовые факторы).В это время нарушается проведение нерв имп в волокне-через 50-60 ч –полностью прееращается
Периферич Шванновские клетки растут в сторону центрального отр,а центральн- в сторону периф отрезка, таким образом формируются Бюнглеровская цепочка(коридор, по кот течет аксоплазма)
Аксоны расут по направлению к эффектору под действием:
-хемотаксиса( градиет ростовых факторов)
-гаптотаксиса ( градиент белков адгезии)
Скорость регенерации 1-2 мм/сут. Рост прооисходит до тех пор пока нервное волокно не реиннервирует орган.
Если периф отрезок успевает погибнуть,то он замещ соед тканью. Но если растояние до эффектора небольшое,то центр отросток может дорасти до него, образовать новый синапс.(ПЛАСТИЧНОСТЬ)
В течении 4-12 мес регенерированный аксон увелич в диаметре,миелинизируется. Сначала восстанавлив трофика,а затем функциональные влияние.
Патофизиология синаптической передачи.
Патология пресинапса.1.Нарушение синтеза и упаковки медиатора в теле нейрона. 2. Наруш тока аксоплазмы-нарушение транспорта медиатора. 3.Наруш высвобождения медиатора в синаптич щель(ботулинич токс->нарушает высвобож АХ в синап щель из терминалей; миастения и миастенич синдром Ламберта Итона,при котором есть АТ к структурам Са каналов пресин мем-ны->сниж ток Са->сниж высвобож АХ; избыток магния и дефиц Са->блокир выход АХ; снижение натриево-калиевой АТФ-азы в обл пресинапса)
Патология синаптич щели. В синаптич щели работает антихолинэстераза,которая разрушает АХ на холин и уксусную кислоту. Компоненты медиатора синтезируются в АХ под действием холинацетилазы в обл пресинапса.
Патология: 1.Действие антихолинэстеразных ЛС,2.Наличие АТ против холинэстеразы 3.Нарушение реутилизации продуктов распада АХ 4. Угнетение холинацетилазы
Патология постсинаптич обл.
1.Блокада ХР( кураре-курареподобные ЛС)
2. Наруш синтеза молекул ХР( возникает миастения гравис, на 60 % снижен синтез молек ХР)
3. Десенситизация ( снижение чувствительности) рецепторов к АХ (при повторной частой стимуляции нерва)
4. Блокада постсинаптич рецептора аналогами АХ (сукцинил-холин, котор не разруш-ся антихолинэстеразой, но связыв-ся с рецептором)
5. АТ к рецепторам.
Дата добавления: 2018-08-06 ; просмотров: 373 ;
Периферическая нервная система, состоящая из всех нервов в организме, за исключением головного и спинного мозга, отвечает за передачу и прием нейронных сигналов в центральную нервную систему и из нее.

Периферическая нейропатия - это состояние, при котором нервы периферической нервной системы повреждены.
Причины повреждения периферических нервов
Деформация нервов может происходить вдоль аксона, который является удлиненным стволом нервной клетки, а также в результате удаления защитной миелиновой оболочки, которая изолирует сигнал по мере его продвижения вдоль нервной клетки, называемой демиелинизацией.
Повреждение периферического нерва может происходить из наследственных или приобретенных источников. Наследственные нейропатии могут развиваться в результате генетических нарушений. Приобретенные нейропатии могут возникнуть в результате физической травмы, некоторых заболеваний или воздействия токсинов.
Пациенты с периферической нейропатией испытывают как общие симптомы, так и симптомы, специфичные для типа и количества нервов, которые повреждены.
Общие симптомы периферической нейропатии
Наиболее распространенными симптомами являются онемение и покалывание, особенно в руках или ногах. Со временем это чувство онемения может постепенно распространяться по ногам и рукам.
Пациенты также могут испытывать повышенное чувство осязания или боль от раздражителей, которые обычно не вызывают эти ощущения. Например, некоторые пациенты с диабетической невропатией сообщают, что даже простыни, лежащие на ногах ночью, могут вызвать сильную боль в ногах.
В более серьезных случаях периферической нейропатии пациенты могут также испытывать острую или жгучую боль, а также мышечную слабость. Периферическая нейропатия может существовать в хронической или острой формах.
При острой нейропатии симптомы могут появиться внезапно и резко, в то время как при хронической форме симптомы появляются медленно и постепенно нарастают в течение месяцев или лет.
Особые симптомы периферической нейропатии
Существует три типа нервов, которые составляют периферическую нервную систему, и повреждение каждого типа может вызвать уникальные симптомы. Например, когда вегетативные нервы повреждены, у пациента могут возникнуть проблемы с пищеварением, кишечником или мочевым пузырем.
Также у пациентов могут быть проблемы с регулированием температуры тела, потому что они не могут нормально потеть. Пациенты часто испытывают изменения артериального давления из-за неспособности регулировать расширение и сужение кровеносных сосудов.
Мононейропатия обычно ограничивает симптомы локализованным участком тела, в то время как симптомы полинейропатии проявляются более масштабно. Одним из наиболее распространенных примеров полинейропатии является диабетическая нейропатия, при которой высокий уровень глюкозы повреждает кровеносные сосуды. Доказано, что примерно 60% диабетиков испытывают нейропатические симптомы.
Читайте также:
Встройте "Правду.Ру" в свой информационный поток, если хотите получать оперативные комментарии и новости:
Подпишитесь на наш канал в Яндекс.Дзен или в Яндекс.Чат
Добавьте "Правду.Ру" в свои источники в Яндекс.Новости или News.Google
Также будем рады вам в наших сообществах во ВКонтакте, Фейсбуке, Твиттере, Одноклассниках.



Нервная система делится на центральную – ЦНС, и периферическую – ПНС. Центральная нервная система управляет главными процессами в нашем организме и состоит из головного и спинного мозга. Эти части наиболее важны, поэтому и защищены костными и другими тканями достаточно хорошо.
Периферическая нервная система состоит из всех нервов и нервных сплетений, которые отходят от ЦНС. Они расположены по всему телу и слабо защищены от внешних воздействий. Функции нервов – переносить импульсы от головного и спинного мозга до различных участков организма. Заболевания ПНС обычно не так страшны, как, например, травма головного мозга, но тоже весьма ощутимы.
Нервная система также разделяется на две в зависимости от того, как воздействует на организм. Соматическая система отвечает за движения мышц, а вегетативная – контролирует функциональность всего тела в целом.
Какие бывают заболевания нервной системы
Инсульт – резкое нарушение кровообращения участка мозга, из-за чего некоторых нервные клетки отмирают. Часто пациенты не могут полностью восстановиться после инсульта.
Атеросклероз – уплотнение стенок сосудов, которые постепенно теряют эластичность. На их поверхности откладываются холестерин и могут образовываться тромбы, мешающие кровотоку.
Аневризма – стенка сосуда истончается, и в этом месте образуется уплотнение. В любой момент аневризма может разорваться, и такое обширное кровоизлияние обычно приводит к смерти.
Различные вируса, грибки и бактерии могут поразить головной или спинной мозг. Не смотря на то, что они тщательно защищены, все же иногда центральная неравная система инфицируется, а за ней и периферическая.
Энцефалит – воспаление головного мозга, вызываемое инфекцией. Без лечения приводит к повреждению органа и даже смерти.
Сифилис нервной системы – при заражении сифилисом в 10% случаев поражаются и все отделы нервной системы. Нейросифилис без лечения приводит к параличам и инвалидности, возможна смерть.
Менингит – воспаление, поражающее различные части ЦНС, как оболочки головного мозга, так и спинной. Вызвать менингит могут воспаление среднего уха, травма, вирусы и множество других причин.
Полиомиелит – вирусное заболевание, поражающее всю нервную систему. Чаще всего им болеют дети, часто последствия остаются на всю жизнь.
Многие патологии нервной системы возникают из-за генетических мутаций, травм при рождении или проблем при вынашивании. Часто заболевания проявляются еще в младенчестве: задержка развития, слабые рефлексы, зрение и слух. Некоторые врожденные патологии не дают о себе знать много лет.
Эпилепсия – хроническое наследственное заболевание. Проявляется припадками, судорогами.
Спинальная мышечная атрофия – тяжелое заболевание, при котором поражаются нейроны спинного мозга. Мышцы больных не развиваются и почти не работают, болезнь постепенно приводит к смерти.
Синдром Кэнэвэн – поражает головной мозг. При этом умственное развитие задерживается, нарушается способность глотать. Синдром не поддается лечению.
Хорея Хантингтона – отличается характерными тиками, постепенным развитием слабоумия. Несмотря на то, что болезнь генетическая, проявляется только в старшем возрасте.
Синдром Туретта – расстройство ЦНС, при котором возникают непроизвольные движения и выкрикивание слов. Проявляется в детстве, с возрастом обычно утихает.
Периферическая нервная система – условно выделяемая часть нервной системы, находящаяся за пределами головного и спинного мозга, состоит из черепных и спинальных нервов, образующих шейно-плечевое и пояснично-крестцовое сплетения, а также нервов и сплетений вегетативной нервной системы, соединяющих центральную нервную систему со скелетной мускулатурой и внутренними органами.
Безусловно, симптомы, характерные для заболеваний периферической нервной системы, такие как онемение, мышечная слабость и боль могут иметь другой генез и причину развития, которые врач должен определить для выработки правильной тактики лечения.
Для точной постановки диагноза врач может назначить обследование, включающее нейрофизиологические методы (cтимуляционная электронейромиография, игольчатая электромиография, вызванные потенциалы головного мозга) и методы нейровизуализации (МРТ, КТ, УЗИ).
Онемение
Мышечная слабость
Трофические изменения
Трофическими изменениями называют изменения определенной части тела, возникшие в результате разрыва связи нерва с ограниченным участком тканей или органа. В результате возникают изменения на коже, волосяном покрове, ногтях, подкожно-жировой клетчатке и даже костях. При некоторых хронических болевых синдромах (синдром Зудека) кожа в соответствующей области истончается, мышцы атрофируются, изменяется сосудистая сеть, волосы и ноги становятся хрупкими, кости уменьшаются и истончаются.
Боль с точки зрения медицины – это неприятное сенсорное и эмоциональное переживание, связанное с истинным или потенциальным повреждением ткани или описываемое в терминах такого повреждения (определение международной ассоциации по изучению боли IASP). Таким образом, боль является сложным чувством, связанным с существующим или возможным органическим повреждением, поскольку обычно сопровождается эмоциональным переживанием. Болевой синдром значительно снижает качество жизни пациентов и требует регулярного приема обезболивающих препаратов или ограничений в движениях и повседневной деятельности человека. Порой боль беспокоит ночью и мешает полноценному сну и отдыху. Чтобы выявить причину боли, необходимо рассматривать множество факторов и уровней поражения, начиная с конечной веточки определенного нерва и продолжая поиск на более высоких уровнях плечевого или пояснично-крестцового сплетений, спинного мозга и иногда головного мозга.
Наиболее распространенные заболевания периферической нервной системы:
Поражение спинальных нервов (радикулопатия). Чаще всего поражение спинальных нервов происходит межпозвонковыми грыжами, которые обычно встречаются в пояснично-крестцовом и реже в шейном отделе позвоночника. Проявляются болью в пояснице, шее с распространением боли в руку или ногу.
Стеноз (сужение) позвоночного канала, развивающийся обычно в пояснично-крестцовом отделе позвоночника, проявляется слабостью и болью в ногах, связанной с пребыванием в вертикальном положении или ходьбой на относительно небольшие расстояния.
Синдром лестничной мышцы со сдавлением пучков плечевого сплетения развивается в швейно-плечевой области. Проявляется болью, онемением в различных областях руки, плеча, реже груди и лопатки, также может возникать слабость и неловкость кисти. Синдром грушевидной мышцы - сильный спазм данной мышцы, расположенной рядом с седалищным нервом глубоко в ягодичной области, чаще встречается у людей с развитой мускулатурой, водителей. Проявляется болью по задней поверхности ноги до пятки, онемением.
Туннельные невропатии чаще возникают в области запястного, локтевого, голеностопного суставов, проявляются жжением, болью онемением в пальцах рук и реже ног, слабостью, неловкостью при выполнении мелкой моторики.
Синдром карпального канала является самым распространенным туннельным синдромом, при этом происходит сдавление срединного нерва в области запястья связками и сухожилиями. Проявляется жжением, болью, позже онемением во всех пальцах, кроме мизинца, симптомы усиливаются ночью и под утро.
Невропатия локтевого нерва происходит из-за сдавления локтевого нерва в области локтевого сустава. Проявляется онемением в мизинце и безымянном пальце, слабостью сгибания пальцев, гипотрофией некоторых мышц кисти. Чаще возникает у мужчин, бывает связана с хронической травмой локтя у спортсменов, вынужденным положением левой руки у водителей.
Невропатия малоберцового нерва (синдром конской стопы) проявляется слабостью разгибания стопы или повисшей стопой, обычно не сопровождается болью. Страдают чаще мужчины после 40 лет.
Невропатия лучевого нерва возникает после сна в неудобной позе, хирургического лечения перелома плечевой кости, так как нерв имеет множество изгибов на руке и отличается повышенной чувствительностью к сдавлениям.
Невропатия седалищного нерва возникает чаще у женщин после 50. Проявляется болью, онемением и слабостью в ноге, симптомы начинаются от ягодичной или поясничной области и спускаются далее по задней поверхности бедра и вниз до стопы. Причина может быть в хронических воспалительных изменениях сочленений тазовых костей, органов малого таза.
Плечевой плексит (воспаление плечевого сплетения, невралгическая амиотрофия) проявляется сильной и изматывающей болью, слабостью и онемением в плече и верхних отделах руки. Возникает после переохлаждения или недавно перенесенной вирусной инфекции, протекавшей с подъемом температуры. Боль беспокоит днем и ночью и обычно заставляет пациентов сразу обратиться к врачу.
Синдром Гийена-Барре (острая воспалительная демиелинизирующая полирадикулоневропатия) проявляется быстрым развитием слабости мускулатуры, онемением и восходящим характером симптомов. Заболевание обычно начинается симметрично со стоп ног и кистей рук, далее распространяется вверх по направлению к туловищу, и нередко приводит к развитию слабости дыхательной мускулатуры и остановке дыхания при отсутствии своевременного лечения. Прогноз обычно благоприятный при быстро назначенном и правильном лечении.

Общие сведения
В организме периферические нервы отвечают за связь определенного органа и центральной нервной системы. Именно так осуществляются все движения, которые делает человек. Если происходит сбой в обеспечении такой связи, то у человека проявляется патологическое состояние, которое называется полиневропатией.
Строение периферической нервной системы
Периферическая нервная система человека соединяет органы и конечности человека с центральной нервной системой. Нейроны ПНС расположены в организме вне пределов ЦНС, то есть спинного и головного мозга.
Периферическая нервная система человека фактически не имеет такой защиты, как ЦНС, поэтому она может подвергаться воздействию токсинов, а также повреждаться механически. Следовательно, заболевания периферической нервной системы – явление относительно частое. Их лечение, как и терапия болезней, которыми поражается центральная нервная система, необходимо производить незамедлительно. Принято подразделять периферическую нервную систему на соматическую нервную систему и вегетативную нервную систему.
Периферический отдел нервной системы человека имеет определенное строение. Его составляют ганглии, нервы, а также нервные окончания и специализированные органы чувств. Ганглии – это скопление нейронов, которые составляют узелки различного размера, находящиеся в разных местах тела человека. Классифицируются два вида ганглий — цереброспинальные и вегетативные.
Нервы ПНС снабжены большим количеством кровеносных сосудов. Его составляют нервные волокна, причем, каждый из нервов состоит из разного числа таких волокон. Поражение любого из компонентов ПНС ведет к тому, что ее функции нарушаются. Как следствие, развиваются болезни периферической нервной системы.
Поражения периферической нервной системы
Среди болезней, которые поражают нервную систему, выделяются следующие разновидности: множественные мононевропатии, фокальные мононевропатии, полиневропатии.
При развитии фокальных невропатий поражается отдельный нерв, сплетение, его часть или корешок. Такое поражение происходит из-за травмы, сильного сдавливания или воздействия других факторов. Как следствие, в зоне поражения наблюдаются нарушения двигательного, чувствительного и вегетативного характера.
При множественной мононевропатии одновременно поражается не один, а несколько нервных стволов. Поражение происходит не симметрически. Как правило, такая патология наблюдается у больных васкулитом, нейрофиброматозом, гипотиреозом, саркоидозом и др.
При полиневропатии наблюдается симметричное поражение периферических волокон, имеющее диффузный характер. Среди причин проявления полиневропатии определяется воспалительное поражение нервной системы, серьезные нарушения в питании и метаболизме, эндогенные интоксикации. Полиневропатии развиваются и у пациентов с системными и инфекционными недугами, как последствие вакцинации. Это системное заболевание часто наблюдается у больных сахарным диабетом и хроническим алкоголизмом.
Причины полиневропатии
Острую полиневропатию провоцирует целый ряд разных факторов. Чаще всего острая форма заболевания возникает под воздействием бактериальных инфекций, которые сопровождаются токсикозом. Также в качестве причин острой полиневропатии определяется аутоиммунная реакция, отравление, употребление ряда медикаментов, в частности, антибиотиков, а также тех препаратов, которые используются во время проведения химиотерапии. Недуг может развиваться у людей, страдающих онкологическими заболеваниями, которые сопровождаются повреждением нервов.
Хроническая полиневропатия развивается под воздействием сахарного диабета, систематического употребления алкоголя, понижения функций щитовидной железы, дисфункции печени, недостатком в организме витамина B12 или избытка витамина B6.
Чаще всего в настоящее время хроническая форма болезни развивается как последствие постоянного высокого уровня сахара в крови больного, который не принимает мер для его снижения. В этом случае определяется отдельная форма заболевания — диабетическая полиневропатия. Устанавливая диагноз и назначая больному лечение полиневропатии, врач обязательно учитывает и те факторы, которые повлияли на ее развитие.
Симптомы полиневропатии

Основным клиническим проявлением полиневропатии является наличие двигательных нарушений, а также нарушений чувствительности и вегетативных нарушений. В большинстве случаев при полиневропатии поражаются нервные волокна наибольшей длинны. Именно поэтому изначально симптомы болезни появляются в дистальных отделах конечностей. Ввиду диффузного характера поражений нервных волокон отмечается симметричное проявление симптомов.
В процессе развития полиневропатии у человека происходит нарушение чувствительности, проявлением вегетативных и двигательных признаков. Наиболее частым нарушением двигательной функции у больного полиневропатии является парез, сопровождающийся гипотонией и гипотрофией мышц. Парез чаще всего отмечается в конечностях. При тяжелом течении болезни в процесс вовлекается мускулатура туловища и черепа. Принято различать два вида симптомов при полиневропатии: негативные и позитивные симптомы. Негативными симптомами является гипестезия, слабость и последующая мышц, сенситивная атаксия (нарушается координация движений), ослабленная моторика ЖКТ, фиусированный пульс, сильное или слабое потоотделение, импотенция. Позитивными симптомами являются тремор, нейромиотония, фасцикуляции, парестезии, проявление боли и синдрома беспокойных ног, повышенное давление, тахикардия, кишечная колика.
Также признаком полиневропатии является невралгия, проявляющаяся болью в месте иннервации нерва. Как правило, это обычно пронизывающая или простреливающая боль. Проявляется также каузалгия. Это жгучая и стойкая боль, которая развивается в месте иннервации нерва в связи с его повреждением. При этом часто развиваются разнообразные вегетативные расстройства, нарушается питание тканей.
Еще одно проявление полиневропатии, связанное с вегетативной нервной системой, это эректильная дисфункция у мужчин, которая характеризуется нарушениями эрекции и невозможностью осуществлять нормальный половой акт.
Классификация
Оценивая течение заболевания, специалисты выделяют острые, подострые и хронические полиневропатии. При острой форме болезни ее симптомы становятся наиболее выраженными спустя несколько дней или недель после начала болезни. Подострые полиневропатии характеризуются нарастанием симптомов на протяжении нескольких недель. Но при этом они имеют место не больше двух месяцев. Хронические полиневропатии могут развиваться на протяжении нескольких лет.
Выделяются также токсические полиневропатии (другое название болезни — синдром Гийена-Барре), при которых отмечается монофазное течение. Следовательно, симптомы усугубляются однократно, после чего болезнь постепенно регрессирует. Изначально у больного могут появиться признаки инфекционного желудочно-кишечного или респираторного заболевания.
Выделяется также порфирийная полиневропатия, воспалительная демиелинизирующия полиневропатия, протекающие с периодическими рецидивами и ремиссиями. Когда происходит очередное обострение заболевания, неврологический дефект каждый раз становится боле глубоким.
При аксональных полиневропатиях болезнь развивается постепенно, и в первую очередь, в нее вовлекаются дистальные отделы ног. При данном типе полиневропатии в мышцах пациента очень быстро появляются трофические изменения, беспокоит боль, нарушение вегетативных функций. У больного отмечается сенсорная и моторная недостаточность.
При демиелинизирующих полиневропатиях у пациента рано проявляются сухожильные рефлексы. Нарушается чувствительность мышц и суставов. В процесс вовлекаются и проксимальные, и дистальные отделы конечностей, при этом более выражены парезы, а вот атрофия мышц проявляется меньше.
Диагностика

При правильном подходе к установлению диагноза определить наличие полиневропатии у человека несложно. Как правило, специалисты испытывают затруднения при установлении этиологии болезни. Чтобы получить точную картину, больному назначается проведение клинического анализа крои и мочи, определение содержания в крови глюкозы, мочевины, печеночных ферментов. Также проводится рентгенография грудной клетки, электрофорез белков плазмы. В некоторых случаях больным назначается проведение УЗИ брюшной полости. При наличии показаний возможно проведение инструментальных исследований мочеполовой системы, ЖКТ, забор люмбальной пункции, тесты на наличие ревматических болезней.
Лечение
Назначая схему терапии полиневропатии, врач обязательно комплексно подходит к данной проблеме. Учитывая тот факт, что при этой болезни очень часто имеют место аутоиммунные процессы, то больному следует сразу же назначить прием глюкокортикоидных средств (преднизолон), а также препаратов, которые способны подавлять иммунные процессы в организме. Кроме того, при лечении полиневропатии применяются большие дозы витаминов, преимущественно группы В и витамин С, соли калия. В процессе терапии назначается белковая диета, которой пациент должен некоторый период строго придерживаться. Также практикуется применение антигистаминных препаратов и средств, действие которых предполагает улучшение нервно-мышечной проводимости. Также назначается дезинтоксикационная терапия. Для этого больному вводится много жидкости, чтобы обеспечить выведение токсинов из крови. Кровь также очищается с помощью гемосорбции и плазмафереза.
Важно учесть и тот факт, что лечение полиневропатии назначается с учетом причин, которые спровоцировали такое расстройство. Так, если фактором, повлиявшим на развитие недуга, является слишком высокое содержание в организме витамина B6, то после нормализации его уровня такие симптомы исчезают. Диабетическая полиневропатия замедляется, а ее симптомы становятся менее заметными, если постоянно контролировать содержание сахара в крови. При излечении дисфункции печени, почек, онкозаболеваний постепенно исчезают и симптомы полиневропатии. Если больным некоторыми онкологическими недугами опухоль удаляется хирургически, то в некоторых случаях устраняется давление на нерв и, как следствие, симптомы полиневропатии прекращаются. При гипотиреозе практикуется терапия гормональными средствами. При алкогольной полиневропатии в организме наблюдается недостаток витамина В и фолиевой кислоты. Если устранить токсическое воздействие алкоголя, а также восполнить дефицит витаминов, то состояние больного нормализуется.
Но иногда определить, какая именно причина спровоцировала проявление болезни, невозможно. В таком случае терапия неврологического расстройства предусматривает облегчение болевого синдрома и уменьшение слабости мышц.
Практикуется прием обезболивающих препаратов, также эффективны некоторые методы физиотерапии. Если тактика лечения заболевания была выстроена правильно, и терапия применялась своевременно, то в большинстве случаев недуг успешно излечивается.
Методы реабилитации после перенесенного заболевания включают физиотерапию, лечебную гимнастику, сеансы массажа. Важно проводить реабилитацию поэтапно и полноценно.
Народные методы лечения полиневропатии предполагают прием растительных сборов с высоким содержанием витаминов и укрепляющим воздействием, применение адекватных физических нагрузок, тепловых процедур.
Чтобы не допустить развития этого недуга, важно лечить основные болезни сразу же после их выявления, а также предупредить токсическое влияние в случае работы с вредными веществами.
При повреждении нервов дегенеративные процессы аксона происходят дистальнее места поражения. Это связано с тем, что аксон является отростком нейрона, и его питание и рост зависят от сомы. Регенеративные процессы периферической нервной системы характеризуются высокой интенсивностью и в большинстве случае обеспечивают полное восстановление структур. В ЦНС, напротив, интенсивность процессов восстановления не высока, и регенерация не является полной.
а) Валлерова (антероградная) дегенерация периферических нервов. Основные этапы процесса дегенерации и их описание представлены на рисунке ниже и в подписи к нему. После разрушения или перерезки нерва в течение первых 48 ч аксоны и миелиновая оболочка под действием протеаз, высвобождающихся из шванновских клеток под влиянием ионов Са 2+ , распадаются на фрагменты элипсоидной формы дистальнее места нарушения целостности нерва. Продукты распада удаляют моноциты, которые перемещаются из кровотока в эндоневрий и превращаются в макрофаги.
Помимо осуществления фагоцитоза, макрофаги стимулируют митотическую активность шванновских клеток. Макрофаги и шванновские клетки выполняют трофическую (питательную) и направляющую функции для регенерирующих аксонов.
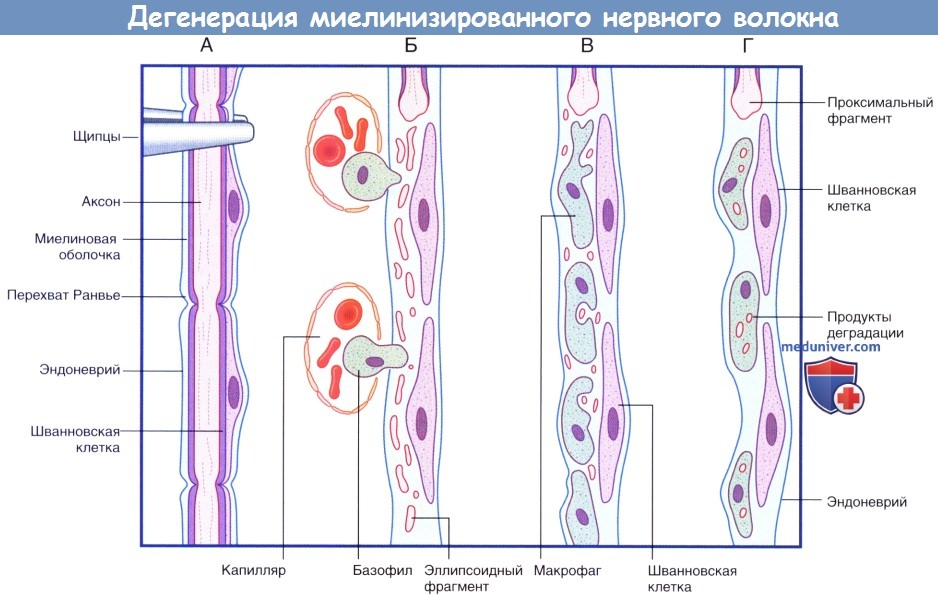
Последовательность процессов при дегенерации миелинизированного нервного волокна.
(А) Сохранное нервное волокно; продемонстрированы четыре сегмента. Выполняют пережатие нервного волокна в верхней части.
(Б) Миелиновая оболочка и аксон распадаются на мелкие частицы и фрагменты эллипсоидной формы. Моноциты проникают в эндоневрий из кровеносного русла.
(В) Мелкие продукты дегенерации поглощают моноциты.
(Г) Происходит практически полное удаление всех продуктов дегенерации. Шванновские клетки и эндоневрий сохранны. Последовательность процессов при регенерации миелинизированного нервного волокна. 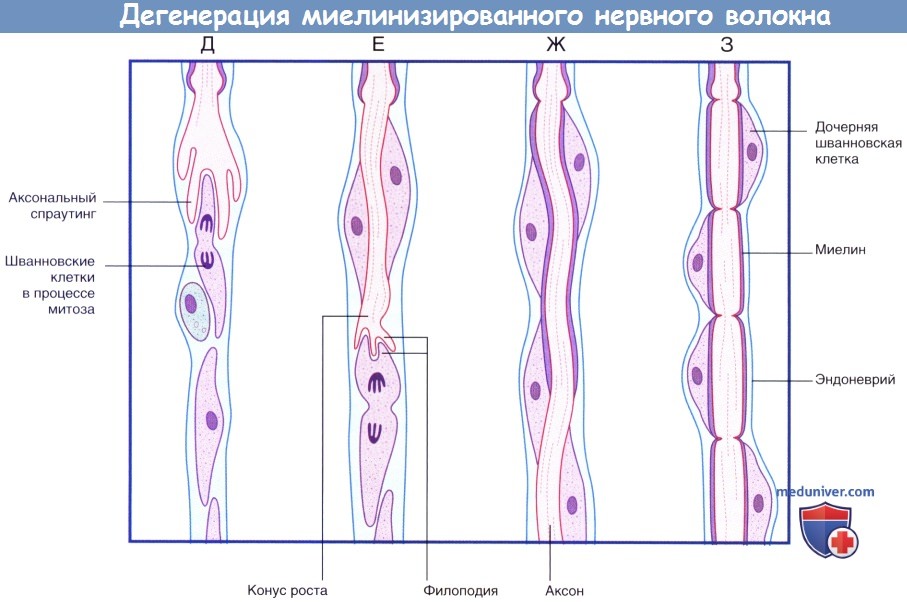
(продолжение) Последовательность процессов при дегенерации миелинизированного нервного волокна.
(Д) Аксональный спраутинг начинается с дистального участка аксона. Спраутинг оказывает митогенное дейсвтие на окружающие шванновские клетки.
(Е) Конус роста продвигается дистально вдоль поверхности шванновских клеток.
(Ж) Миелинизация начинается вдоль проксимального участка регенерирующего аксона.
(З) Общее строение вновь миелинизированного нервного волокна соответствует тем же принципам, однако миелинизированные сегменты характеризуются меньшей длиной.
б) Регенеративные процессы в периферической нервной системе. Основные этапы процесса регенерации представлены на рисунке ниже. После ровного среза нерва спраутинг (разрастание новых ветвей) на конце проксимального отрезка аксона начинается уже спустя несколько часов. Однако в клинической практике повреждения нерва часто происходят при раздавливании или разрыве. В этих случаях происходит отмирание участка нерва длиной 1 см и более, за счет чего спраутинг может продолжаться в течение недели. В случае удачной регенерации происходит тесное соприкосновение проксимального конца аксона со шванновской клеткой дистального конца пересеченного нейрона.
При нарушении формирования этой связи в месте первичного повреждения образуется псевдоневрома, представляющая собой извитые регенерирующие аксоны, погруженные в рубцовую ткань. Ампутационные псевдоневромы — источники сильных болей после ампутаций конечностей.
Регенерация нейронов при повреждении происходит двумя путями в течение нескольких часов после повреждения. На проксимальном конце пересеченного аксона появляются множественные отростки, на конце которых образуются утолщения — конусы роста. На дистальном конце шванновские клетки формируют отростки, направляющиеся навстречу конусам роста. На концах конусов роста формируются напоминающие антенны филоподии, где располагаются поверхностные рецепторы, временно связывающиеся с соответствующими поверхностными молекулами адгезии базальных мембран шванновских клеток. Актиновые филаменты филоподий прикрепляются к поверхностным рецепторам и относительно этих соединений осуществляют дальнейшее продвижение конусов роста.
Конусы роста стимулируют митотическую активность шванновских клеток. Шванновские клетки делятся и миелинизируют наиболее крупные аксоны.
При полном разрыве нервных стволов перед попыткой их восстановления, как правило, выжидают около трех недель, поскольку сразу после повреждения их соединительнотканные оболочки отечны, а в течение этого промежутка времени они становятся немного толще, что позволяет шовному материалу лучше закрепиться. Кроме того, обрезание нервов перед наложением швов приводит к развитию вторичной аксотомии проксимальной части пересеченного аксона. В ходе экспериментальных исследований на животных показано, что вторичная аксотомия стимулирует более интенсивную и длительную регенерацию.
Влияния тела нейрона на пересеченный участок нерва заключаются в следующем:
• Вследствие осмотических изменений перикариона ядро ориентируется эксцентрически.
• Клетки нейроглии заполняют все синаптические щели, изолируя исходный двигательный нейрон от синаптических контактов в сером веществе.
• В исследованиях, проведенных на обезьянах, показано, что после перерезки чувствительных нейронов 30-40 % окончаний дорсальных нервных корешков подвергается валлеровской дегенерации. Регенерация этих нейронов не происходит, поскольку их окончания располагаются в сером веществе головного мозга. Однако некоторые рецепторы восстанавливаются за счет спраутинга сохранных прилежащих нейронов. Данное наблюдение позволяет объяснить явление неполного восстановления чувствительности у таких пациентов.
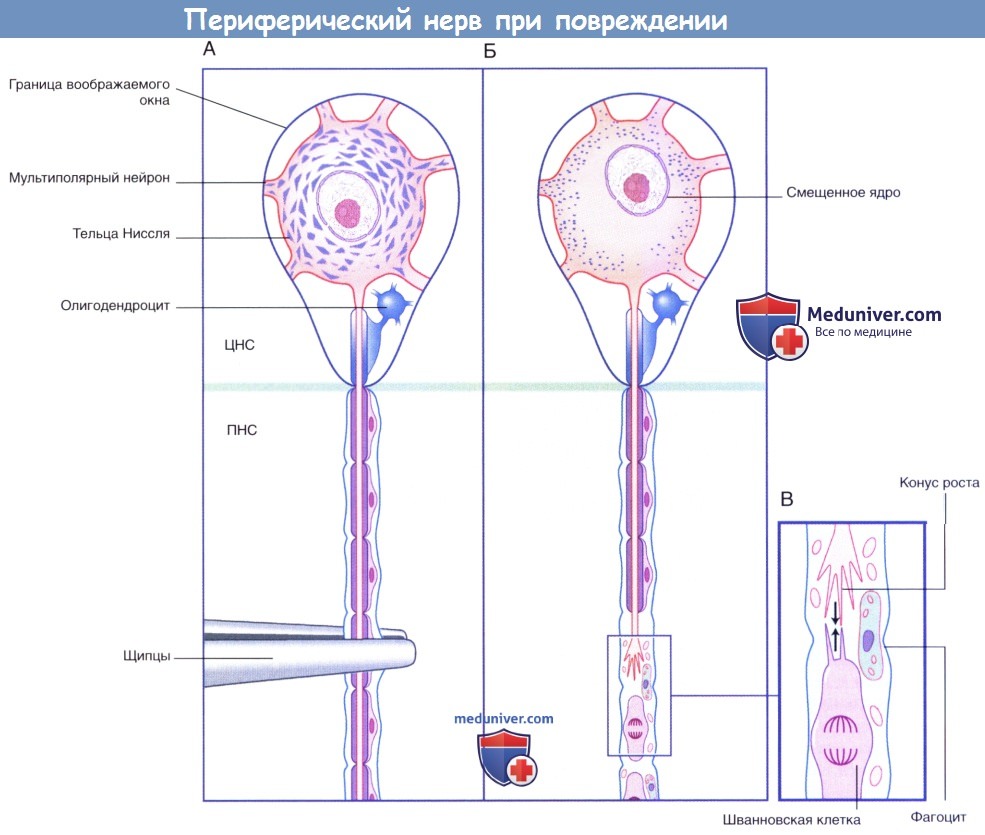
Схематическое изображение процессов, происходящих в периферическом нерве после повреждения.
(А) Двигательный нейрон ЦНС, видимый через воображаемое окно.
(Б) Хроматолизис проявляется фрагментированием и рассеиванием телец Ниссля, а также смещением ядра.
(В) В зоне повреждения в условиях удаления продуктов деградации происходит образование контакта филоподий конуса роста с проксимальными выростами шванновских клеток (указано стрелками).
ЦНС — центральная нервная система; ПНС — периферическая нервная система.
Редактор: Искандер Милевски. Дата публикации: 12.11.2018
Читайте также:


