Полиомиелит у детей клинические рекомендации 2019
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив - Клинические протоколы МЗ РК - 2010 (Приказ №239)
Общая информация
Протокол "Последствия полиомиелита"
Код по МКБ-10: В91


Классификация
Классификация острого полиомиелита
А.80. Острый полиомиелит.
А80.0 Острый паралитический полиомиелит, ассоциированный с вакцинным вирусом.
А 80.1. Острый паралитический полиомиелит, вызванный диким завезенным вирусом полиомиелита (I, II, III тип).
А80.2. Острый паралитический полиомиелит, вызванный диким местным (эндемичным) вирусом полиомиелита (I, II. III тип).
А 80.3 Острый паралитический полиомиелит другой и неуточненной этиологии.
А80.4 Острый непаралитический полиомиелит.
Классификация клинических форм острого полиомиелита
Клиническая форма
Стадия развития вируса
Инаппарантная, без каких-либо клинических проявлений (вирусоносительство)
Менингеальная (серозный менингит)
Размножение вируса в кишечнике
Проникновение вируса в ЦНС с воспалительной реакцией оболочек мозга. Не исключает субклиническое поражение мотонейронов
Проникновение вируса в ЦНС с поражением мотонейронов в сером веществе ствола головного мозга и спинном мозге
Клинические формы острого полиомиелита
Клиническая форма
Уровень поражения ЦНС
Шейный, грудной, поясничные отделы спинного мозга
Ядра двигательных нервов, расположенные в стволе мозга (III, IV, VI, VII, IX, XI,XII пары)
Изолированное поражение ядра лицевого нерва (VII пара) в области Варолиева моста
4. Смешанные формы (бульбо-спинальная, понто-спинальная)
Поражение ядер черепно-мозговых нервов и спинного мозга
Течение паралитических форм острого полиомиелита делится на 4 периода:
1. Препаралитический - от начала болезни до появления первых признаков поражения двигательной сферы и занимает от нескольких часов до 2-3 дней.
2. Паралитический - от момента появления парезов и параличей до появления первых признаков начинающегося восстановления нарушенных функций.
3. Восстановительный - продолжается от 6 месяцев до 1 года.
4. Резидуальный - период стойких парезов и параличей.
Диагностика
Диагностические критерии
Жалобы и анамнез: на слабость в конечностях, ограничения активных и пассивных движений, нарушение походки, в анамнезе перенесенный острый полиомиелит.
Лабораторные исследования: пробы крови для серологических исследований, общий анализ крови и мочи.
Инструментальные исследования:
Если в парализованной мышце и возникают потенциалы, то они отличаются очень низкой амплитудой (20-50 мкВ) и очень редким ритмом (6-10 Гц). При парезах средней тяжести сохраняется урежение ритма, но вольтаж осцилляций повышается. При очень субклинических парезах удается выявить характерное для переднероговой патологии урежение ритма лишь у 40-50% больных. При этом оно улавливается преимущественно при легких тонических напряжениях. При максимальном же напряжении ЭМГ может выглядеть, как нормальная. ЭМГ исследование позволяет уточнить топику процесса ЦНС, но не его этиологию.
2. Рентгенография конечностей для исключения вывихов, подвывихов, остеопороза.
3. Магниторезонансная томография спинного мозга - признаки атрофического процесса в передних рогах спинного мозга.
Показания для консультаций специалистов:
1. Ортопед - с целью решения вопроса об оперативном лечении (ликвидация контрактур, удлинение конечностей).
2. Протезист - для оказания ортопедических мероприятий - протезирование, ортопедическая обувь, лангеты, тутора на пораженные конечности.
3. Врач ЛФК - для назначения индивидуальных занятий лечебной физкультуры, ортопедических укладок.
4. Врач-физиотерапевт - для назначения физиотерапевтических процедур.
Минимум обследования при направлении в стационар:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Кал на яйца глист.
Основные диагностические мероприятия:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Электромиография с мышц паретичных конечностей.
4. Неврологический осмотр.
5. Консультация ортопеда.
6. Консультация протезиста.
Перечень дополнительных диагностических мероприятий:
1. МРТ спинного мозга.
2. УЗИ органов брюшной полости.
3. Рентгенография конечностей.
5. УЗИ органов брюшной полости.
Дифференциальный диагноз
Заболевание
Лихорадка
Клиническая симптоматика
Ликвор
Исход
Вялые парезы и параличи, без нарушений чувствительности, без тазовых нарушений, без пирамидных знаков и трофических (пролежней) нарушений
Воспалительные изменения по типу серозного менингита
Прогредиентность, рецидивы отсутствуют. Типичны остаточные явления в виде вялых парезов и мышечных атрофий
Вялые парезы и параличи, симметричные, с нарушениями чувствительности по невротическому типу
Часто выздоровление. Возможны остаточные явления
Спастические или вялые парезы в зависимости от уровня поражения, тазовые и трофические расстройства (пролежни), расстройства чувствительности по проводниковому типу
Часто остаточные явления
Острый полиомиелит другой этиологии
Вялые парезы легкие и в какой-либо одной мышечной группе. Могут быть тяжелые формы
Обычно нормальный. Могут быть воспалительные изменения
Чаще выздоровление или остаточные явления в течение 2-х месяцев болезни, могут быть выраженные остаточные явления
Лечение
Тактика лечения: специфического лечения, т.е. медикаментозных препаратов, блокирующих вирус полиомиелита, не существует, лечение симптоматическое.
Цель лечения: улучшение двигательной активности, увеличение мышечной силы и объема активных движений, предупреждение осложнений (контрактур, атрофий), приобретение навыков самообслуживания, социальная адаптация.
Немедикаментозное лечение
1. Лечебная физкультура занимает одно из ведущих мест в лечении больных с паралитическими формами полиомиелита. К ней необходимо приступить в раннем восстановительном периоде, то есть сразу после появления первых признаков движений в пораженных мышцах. Основная задача лечебных упражнений в раннем восстановительном периоде - тренировка основных параметров двигательной системы, которая заключается в постепенном и дозированном увеличении силы мышечного сокращения, амплитуды. На этом этапе лечения больному необходима помощь в овладении простыми движениями, а затем элементами утраченного сложного двигательного навыка. У больных с глубокими парезами при мышечной силе в пределах 1-0 балла, помимо лечения положением, применяют пассивные и пассивно-активные упражнения с переходом к активным упражнениям.
2. Стимулирующий массаж пораженных конечностей, мышц спины.
3. Кондуктивная педагогика.
4. Физиолечение - магнитотерапия, биоптрон, УВЧ на пораженные сегменты спинного мозга, электростимуляция паретичных мышц импульсным током, озокеритовые или парафиновые аппликации на область паретичных мышц, суставы; электрофорез галантамина, прозерина по Вермелю.
6. Ортопедическая профилактика паретичных конечностей с использованием шин, лонгет, валиков, мешков с песком, разработка контрактур.
Медикаментозное лечение
Стимулирующая терапия: антихолинэстеразные препараты - прозерин, галантамин. Прозерин назначают внутрь или парентерально, внутримышечно. Внутрь его назначают детям младшего возраста (до 3 лет) по 0,001 на год жизни, 2 раза в день. Более старшим детям прозерин назначают в возрастной дозе. Внутримышечно грудным детям один раз в день вводят по 0,1-0,2 мл 0,05% раствора прозерина и увеличивают дозировку того же раствора соответственно возрасту ребенка, прибавляя 0,1 мл на год жизни. Детям старше 12 лет назначают дозы как для взрослых - 1 мл.
Галантамин в 0,25% -ом растворе вводят 1 раз в день подкожно детям до 2-х лет - по 0,1-,0,2 мл, 3-5 лет - по 0,2-0,4 мл, 7-9 лет - 0,3-0,8 мл. Больным более старшего возраста вводят 5% раствор галантамина по 1 мл. Курс лечения стимуляторами составляет 3-4 недели, но в последующем эти курсы повторяются.
Витаминотерапия: аскорбиновая кислота в суточной дозе 0,1 г на кг массы тела детям до 1 года и до 1 г в сутки более старшим детям. Суточная доза делится в 4 приема. Витамины группы В - В1, В6, В12, последний участвует в синтезе нуклеиновых кислот, который нарушается при вирусном поражении мотонейронов. Витамины В1, В6, В12, вводятся внутримышечно в возрастных дозах, в течение 2-3 недель.
Последние годы в лечении полиомиелита используются анаболические стероиды (нерабол, ретаболил, метандростеналон), введение которых может быть начато уже в раннем восстановительном периоде. В течение первого года болезни проводится 2-3 коротких (20-25 дней) курса метандростаналона с интервалом не менее 40 дней или ретаболил 5% - 0,5-1 мг/кг, в/м, каждые 10-14 дней, 4-6 инъекций.
Лечение препаратами, действующими на сосудистую систему, улучшающими реологические свойства крови и микроциркуляцию, проводится в виде последовательных курсов, каждый из них длительностью 2-3 недели. Применяются в возрастных дозировках - ксантинолникотинат (теоникол), трентал, кавинтон, танакан.
Спазмолитическим, сосудорасширяющим, стимулирующим влиянием на спинной мозг обладает дибазол. Дозировка - 0,001 на год жизни у младших детей до 3 лет, у старших детей применяется в возрастной дозировке. Лечение продолжается в течение 3-4 недель, показаны повторные курсы лечения.
Препараты, улучшающие метаболизм: церебролизин, актовегин, пирацетам, пиритинол, гинкго-билоба.
Метаболические средства - фолиевая кислота, аевит, оротат калия.
Профилактические мероприятия:
- предупреждение контрактур, атрофий, растяжений мышц, ретракции сухожилий, скелетных деформаций - сколиоза, подвывиха и вывиха суставов, эквиноварусной деформации стопы;
- профилактика вирусных и бактериальных инфекций.
Дальнейшее ведение:
- продолжение регулярных занятий ЛФК;
- ортопедическая профилактика паретичных конечностей во время сна, ортопедическая обувь, тутора, лонгеты;
- после 6 месяцев показано санаторно-курортное лечение - климатотерапия (солнечные ванны, УФО), морские ванны, родоновые ванны;
- проведение повторных курсов массажа.
Перечень основных медикаментов:
- актовегин, ампулы по 80 мг, 2 мл
- аскорбиновая кислота, таблетки 0,05
- винпоцетин (кавинтон), таблетки 5 мг
- галантамин 0,25%, 1 мл
- дибазол, таблетки 0,02, 0,005
- метиландростендиол (метандростенолон), таблетки 0,025
- пиридоксин гидрохлорид (витамин В6), ампулы 5%, 1 мл
- прозерин, ампулы 0,05%, 1 мл
- тиамин бромид (витамин В1), ампулы 5%, 1 мл
- фолиевая кислота, таблетки 0,001
- цианокобаламин (витамин В12), ампулы 200 и 500 мкг
Дополнительные медикаменты:
- нейромидин, таблетки 20 мг
- оксибрал, ампулы 2 мл
- оротат калия, таблетки 0,5
- пентоксифиллин (трентал), таблетки 0,1
- пирацетам, ампулы 5 мл, 20%
- ретаболил, ампулы 1 мл, 5% (50 мг)
- танакан, таблетки 40 мг
- церебролизин, ампулы 1 мл
Индикаторы эффективности лечения:
1. Увеличение объема активных и пассивных движений, мышечного тонуса в пораженных конечностях.
2. Повышение мышечной силы.
3. Улучшение трофики паретичных мышц, двигательных функций.
Госпитализация
Показания к госпитализации (плановая): парезы, параличи, нарушение походки, слабость в конечностях, контрактуры.
Информация
Список разработчиков:
Разработчик
Место работы
Должность
Кадыржанова Галия Баекеновна
Серова Татьяна Константиновна
Мухамбетова Гульнара Амерзаевна
КазНМУ, кафедра нервных болезней
Ассистент, кандидат медицинских наук
Балбаева Айым Сергазиевна
![]()
Полиомиелит распространяется путем передачи полиовируса – энтеровируса, который характеризуется желудочно-кишечным/пероральным механизмом передачи.
Патология может проявляться как незначительными проявлениями, которые обычно включают нарушения желудочно-кишечного тракта, так и серьезными нарушениями по типу острого вялого паралича (ОВП). Девяносто пять процентов случаев полиовирусной инфекции протекают бессимптомно. Классический клинический синдром полиомиелита включает асимметричный паралич пораженной конечности (обычно нижних конечностей).
Специфического лечения патологии не разработано, носителя в природе не отмечается, таким образом вакцинация и глобальная эрадикация заболевания является одним из основных приоритетов для Всемирной организации здравоохранения (ВОЗ).
Причиной полиомиелита является полиовирус типа 1, 2 или 3. Полиовирус является РНК вирусом, который относится к типу энтеровирусов.
Самым распространенным возбудителем является полиовирус типа 1. Редко ослабленная форма полиовируса, ассоциированного с вакциной, может вызвать паралич, ассоциированный с вакциной. Тип 2 полиовируса был подтвержден как полностью искорененный в сентябре 2015 года, и эндемические случаи полиомиелита с 2016 и по сегодня были связаны исключительно с вирусом типом 1.
Полиовирус передается фекально-оральным путем, особенно в условиях низкого уровня гигиены. Не человекоподобных переносчиков вируса нет. Инкубационный период колеблется от 3 до 30 дней, вирус может экскретироваться из желудочно-кишечного тракта на протяжении до 6 недель.
Вирус реплицируется в носоглотке и желудочно-кишечном тракте и может распространяться через кровоток в лимфатические узлы и, редко, в центральную нервную систему, поражая при этом двигательные нейроны в переднем роге и стволе мозга. Такая деструкция двигательных нейронов приводит к развитию острого вялого паралича (ОВП).
Клинические проявления случаев инфекции зависят от иммунного статуса пациента, распространения и репликации вируса в пределах центральной нервной системы и желудочно-кишечного тракта. О предполагаемых случаев полиомиелита (с острым вялым параличом или без него) следует информировать местные органы здравоохранения.
Основные факторы анамнеза, которые помогают поставить диагноз паралитической формы полиомиелита включают возраст Исследование
У детей с легкой формой заболевания и вирусным гастроэнтеритом могут отмечаться признаки обезвоживания и лихорадка с болью в области брюшной полости. Данные физикального обследования, которые также указывают на наличие паралитического остеомиелита, включают асимметричный паралич или значительную потерю двигательной функции конечностей, особенно ног. При этом сохраняется чувствительность, снижается уровень глубоких сухожильных рефлексов в области пораженных конечностей и, в конечном счете, развивается атрофия мышц пораженных конечностей.
Дыхательная недостаточность вследствие бульбарного паралитического полиомиелита требует неотложной медицинской помощи и может наблюдаться у больных с параличом. Уровень смертности при этом составляет примерно 60 %.
Постановка диагноза осуществляется клинически. Диагноз также может быть поставлен путем изоляции одного из 3 штаммов полиовируса из фекалий (наиболее часто), спинномозговой жидкости или выделений из полости рта. Антитела сыворотки менее полезны при диагностике, так как они могут присутствовать и у вакцинированных детей, или тех, кто ранее подвергался воздействию полиовирусной инфекции без развития симптоматической болезни.
Отдельные врачи обычно редко проводят забор образцов для диагностики полиомиелита. В Западном полушарии (где полиомиелит был ликвидирован) местные органы здравоохранения координируют процесс сбора образцов. Обычно образцы сыворотка и кала, полученные соответствующим органом здравоохранения, отсылаются в ЦКЗ или региональную справочную лабораторию для тестирования и определения полиовируса естественного типа или полиовируса, ассоциированного с вакциной.
Рекомендуется, чтобы образцы сыворотки помещались в колбы с красным колпачком, которые не содержат антикоагулянта, и были собраны во время острой фазы (то есть, как только это станет возможным после начала острого вялого паралича) и в ходе фазы выздоровления (по крайней мере через 3 недели после забора образца во время острой фазы). Обычно для диагностики получают два образца кала и 2 тампона мазков, которые содержат в контейнерах для вирусной культуры. Оба должны быть получены в течение острой фазы заболевания и с разницей, по крайней мере, в 24 часа. Серологическое исследование проводятся обычно для верификации IgG, а образцы стула / смыв с горла используются для идентификации вирусной культуры. Образцы спинномозговой жидкости получают не регулярно, но они могут быть отправлены в лабораторию для исключения факта наличия других патологий, по типу энцефалита и менингита.
МРТ может помочь в оценке степени поражения переднего рога и воспаления спинного мозга, а также в процессе исключения других патологий с аналогичными признаками. Она имеет ограниченные возможности в процессе диагностики полиомиелита. Электромиография и исследование нервной проводимости может быть полезным при диагностике паралитического полиомиелита и постполиомиелитного синдрома. Хотя клиническая картина является адекватной для регистрации признаков паралича, подобные исследования могут помочь обнаружить физические признаки патологии, и они могут быть использованы при исследовании других причин паралича, когда постпаралитический синдром рассматривается как часть дифференциального диагноза.
Лечения против инфекции, спровоцированной вирусом полиомиелита, или постполиомиелитного синдрома пока что не разработано, терапия в основном является поддерживающей. Лечение легкой или сложной (паралитической) форм заболеваний, а также респираторного и постполиомиелитного синдромов является поддерживающим, а цель такового состоит в предотвращении или ограничении развития возможных ограничений дееспособности и прогрессировании болезни. При подозрении на инфекцию полиовируса должны быть немедленно уведомлены местные органы здравоохранения. В эндемичных для заболевания странах данные могут быть переданы в местное отделение ВОЗ.
Пероральная регидратации и/или внутривенные вливания следует проводить для того, чтобы предотвратить обезвоживание. Лечение аналогично такому, как и при любом нарушении функции ШКТ у детей. Необходимо обеспечить мониторинг за возможностью развития острого вялого паралича (ОВП), который указывает на прогрессирования паралитического полиомиелита.
Метода лечения паралитического полиомиелита не существует Основные цели лечения состоят в мобилизации пораженных конечностей и проведении продолжительной физиотерапии, чтобы свести к минимуму возможные последующие осложнения. Показаны поддерживающее лечение, ранняя физиотерапия и мобилизации.
Отмечаются редкие случаи паралитического полиомиелита, ассоциированного с вакциной, (ППАВ) и циркулирующего индуцированного вакциной полиовируса (цИВПВ) после перорального приема ослабленной полиовирусной вакцины (ОПВ) (Sabin). ОПВ не следует применять у детей с ослабленным иммунитетом или у детей, среди членов семей которых отмечаются люди с иммунодефицитом.
Пациент должен находиться под мониторингом на случай прогрессирования паралича конечностей (состояние угрожающее жизни пациента и требующее экспертной медицинской помощи). Экспериментальные или альтернативные методы лечения до сих пор не продемонстрировали никакой эффективности. Для лечения требуется немедленная транспортировка в специализированный центр. Мероприятия по поддержке дыхания включают интубацию и вентиляцию легких, при необходимости.
Постполиомиелитный синдром (ППС) может развиться через несколько лет или даже десятилетий после паралитического полиомиелита и включает такие симптомы как усталость и слабость мышц. Требуется проведение длительной физиотерапии и мобилизации.
Систематический обзор методов фармакологических и нефармакологических методов лечения установил дефицит доказательств надлежащего качества для формулирования окончательных рекомендаций относительно разных видов терапии, используемых в ходе ПКП.

Первые упоминания о болезни полиомиелит встречаются за несколько тысяч лет до н.э. в Египте и Палестине. За последние 100-200 лет несколько раз возникали вспышки эпидемии в разных странах. Постепенно Всемирная организация здравоохранения сокращает эндемичный список. Возбудителем является полиовирус. Он атакует серое вещество спинного мозга и поражает нервную систему. Это высококонтагиозное заболевание инфекционного типа. Вылечиться от полиомиелита нельзя, но предотвратить заболевание можно с помощью вакцинирования. Возраст полиомиелита насчитывает тысячи лет, но только в 20 веке. был найден способ избавить людей от этой страшной инфекции.
Симптомы и признаки полиомиелита
Полиомиелит симптомы может проявлять с разной степенью интенсивности. Чаще всего болезнь протекает в легкой или стертой форме. Статистика свидетельствует, что в 70-75% случаев симптомы инфекции отсутствуют. В зависимости от клинической картины различают два типа недуга: абортивный и паралитический. В 4% бывает непаралитическая форма поражение центральной нервной системы с проявлением асептического менингита. Клиническими признаками и симптомами полиомиелита являются:
- лихорадка и головная боль;
- тошнота и рвота;
- боль в горле;
- кашель и насморк;
- сильная мышечная боль;
- ригидность затылка;
- нарушение движений конечностей.
Причины возникновения
Причины, по которым полиомиелит может развиваться, зависят от состояния организма ребенка. Хотя известны и случаи заболевания взрослых. К основным причинам относятся ослабленный иммунитет, эндокринная недостаточность, а также удаленные миндалины. Причиной возможных вспышек является и отказ от вакцинации детей. Предотвратить полиомиелит прививка может, чтобы исключить факт заражения. Других лекарств от этой болезни не существует до сегодняшнего дня. Опасен ли полиомиелит – конечно, да, ведь риск остаться инвалидом на всю жизни очень высок.
Патофизиология: пути заражения
Как передается полиомиелит – вопрос, на который надо знать ответ. Распространяется заболевание респираторным и фекально-оральным путем, преимущественно с загрязненными водой и пищей. Вирус 1, 2 или 3 типа проникает в лимфоидные ткани желудочно-кишечного тракта, откуда начинает размножаться. Он устойчив к условиям внешней среды. Высокие или низкие температуры, желудочные соки, антибиотики, химические препараты – никакое изменение факторов не способно оказать разрушительное воздействие. В фекалиях зараженного человека вирус сохраняется до 6 месяцев, а в воде – до 100 дней. Только вакцина от полиомиелита помогает исключить заражение. Многие страны побороли вирус на уровне 100%.
Факторы риска
Факторы риска всегда остаются, что закономерно для любых видов инфекционных заболеваний. Есть люди-носители вируса. Он может у них никак не проявляться, но передаваться. В таком случае невакцинированные дети при общении с носителями подвержены риску. При благоприятных условиях для активации начинается атака на центральную нервную систему. Избежать полиомиелит вакцинация помогает, согласно разработанным медицинским рекомендациям. В группе риска находятся:
- дети в возрасте до 5-7 лет;
- лица с нарушением функции В-клеток;
- беременные.
Возможные осложнения
В 2-5% случаев наступает летальный исход. Осложнения полиомиелита характеризуются параличом дыхательных мышц или нижних конечностей. После перенесенного заболевания функции органов не восстанавливаются. Хороший прогноз только у переболевших непаралитической формой недуга. К опасным осложнениям относятся также:
- пневмония и миокардит;
- кишечные расстройства (с прорывами и язвами);
- кишечная непроходимость;
- деформация хребта и конечностей.
Когда следует обратиться к врачу
Подготовка к посещению
Специальной подготовки к посещению инфекциониста нет. Достаточно иметь медицинскую карту с указанием прививок, чтобы можно было оценить масштаб происходящего процесса во время инфекции.
Диагностика полиомиелита
- исследование каловых масс;
- анализ мочи и крови;
- исследование секрета из носа;
- серологические тесты;
- люмбальную пункцию.
Возможные методы лечения
Разные периоды полиомиелита характеризуются определенным набором симптомов. Всего их 4. Инкубационный период составляет от 7 до 12 дней. Стадии заболевания делятся на такие:
- препаралитическая (лихорадка, запоры, рвота, понос);
- паралитическая (паралич рук и ног);
- восстановительная (частичное восстановление двигательной активности);
- остаточная (факт наличия стойких параличей).
Обеспечение покоя и постельного режима – обязательно, поскольку физическая активность на начальной стадии в несколько раз повышает риск параличей. Терапию подбирают в зависимости от симптоматики. Пациентам с респираторными проявлениями показаны внутримышечные уколы рибонуклеазы и сыворотки реконвалесцентов. При выраженных болях и беспокойстве назначают седативные препараты. Если полиомиелит в острой стадии, нужно увеличить потребление жидкости.
Домашние средства лечения
Можно ли заразиться полиомиелитом – это обязательно надо знать всем. Да, можно. По этой причине рекомендуется проводить лечение в условиях стационара больницы. Домашние средства лечения направлены на устранение лихорадочных проявлений. Например, настой листьев малины. Рекомендуется употреблять по 70 мл четыре раза в день. Малина известна своими антисептическими, жаропонижающими и потогонными свойствами. Оказывает положительное влияние и чистотел. Начинать курс лечения надо с 1 капли, постепенно увеличивая до 10 капель, и потом в обратном порядке. Получается всего 20 дней. В этом случае острые признаки полиомиелита уменьшаются.
Помните, перед началом применения любых средств необходимо получить консультацию специалиста.
Мифы и опасные заблуждения в лечении полиомиелита
Последствия полиомиелита могут быть очень тяжелыми. Легкие или стертые формы заболевания менее опасные, но паралитическая форма болезни – это однозначно инвалидность. Тенденция отказываться от прививок ведет к негативному результату. Инфекции могут вернуться в виде измененных штаммов.
Взрослые не могут заразиться – еще одно большое заблуждение. Да, в зоне риска находятся дети до 5-7 лет, но в более старшем возрасте при отсутствии прививки заражение при контакте с больным человеком неизбежно. Взрослые очень тяжело переносят эту инфекцию.
Профилактические мероприятия
Вакцина от полиомиелита успешно используется во всем мире. На момент инъекции ребенок должен быть здоров. Отсутствие острых вирусных инфекций подтверждает педиатр. В первый год жизни детей прививают инактивированной вакциной. Дальше по графику ревакцинация делается в 18, 20 месяцев и в 14 лет. Проводиться профилактика полиомиелита может только с помощью прививок. Других способов нет.
Как записаться к инфекционисту
Полиомиелит - вирусная инфекция, протекающая с преимущественным поражением центральной нервной системы (серого вещества спинного мозга) и приводящая к развитию вялых парезов и параличей. В зависимости от клинической формы течение полиомиелита может быть как малосимптомным (с кратковременной лихорадкой, катаральными явлениями, диспепсией), так и с выраженными менингеальными симптомами, вегетативными расстройствами, развитием периферических параличей, деформации конечностей и т. д. Диагностика полиомиелита основана на выделении вируса в биологических жидкостях, результатах РСК и ИФА-диагностики. Лечение полиомиелита включает симптоматическую терапию, витаминотерапию, физиолечение, ЛФК и массаж.
- Причины полиомиелита
- Классификация полиомиелита
- Симптомы полиомиелита
- Диагностика полиомиелита
- Лечение полиомиелита
- Прогноз и профилактика полиомиелита
- Цены на лечение
Общие сведения
Полиомиелит (болезнь Гейне-Медина, детский спинальный паралич) - энтеровирусная инфекция, вызываемая полиовирусами, поражающими мотонейроны передних рогов спинного мозга, что приводит к тяжелым паралитическим осложнениям с инвалидизацией больного. Наибольшая восприимчивость к полиомиелиту (60-80%) отмечается у детей в возрасте до 4-х лет, поэтому заболевание изучается, главным образом, в рамках педиатрии, детской неврологии и детской ортопедии.
Последняя эпидемия полиомиелита в Европе и Северной Америке была зафиксирована в середине прошлого столетия. В 1988 г. ВОЗ была принята резолюция, провозгласившая задачу ликвидации полиомиелита в мире. В настоящее время на территории стран, где проводится профилактическая вакцинация против полиомиелита, заболевание встречается в виде единичных, спорадических случаев. До сих пор эндемичными по полиомиелиту остаются Афганистан, Нигерия, Пакистан, Сирия, Индия. Страны Западной Европы, Северной Америки и Россия считаются территориями, свободными от полиомиелита.

Причины полиомиелита
Инфекция вызывается тремя антигенными типами полиовируса (I, II и III), относящегося к роду энтеровирусов, семейству пикорнавирусов. Наибольшую опасность представляет вирус полиомиелита I типа, вызывающий 85% всех случаев паралитической формы заболевания. Будучи устойчивым во внешней среде, вирус полиомиелита может до 100 суток сохраняться в воде и до 6 месяцев - в испражнениях; хорошо переносить высушивание и замораживание; не инактивируется под воздействием пищеварительных соков и антибиотиков. Гибель полиовируса наступает при нагревании и кипячении, ультрафиолетовом облучении, обработке дезинфицирующими средствами (хлорной известью, хлорамином, формалином).
Источником инфекции при полиомиелите может выступать как больной человек, так и бессимптомный вирусоноситель, выделяющий вирус с носоглоточной слизью и испражнениями. Передача заболевания может осуществляться контактным, воздушно-капельным и фекально-оральным путями. Восприимчивость к вирусу полиомиелита в популяции составляет 0,2–1%; абсолютное большинство заболевших составляют дети до 7 лет. Сезонные пики заболеваемости приходятся на летне-осенний период.
Вакцино-ассоциированный полиомиелит развивается у детей с выраженным врожденным или приобретенным иммунодефицитом (чаще ВИЧ-инфекцией), получавших живую оральную аттенуированную вакцину.
Условиями, способствующими распространению вируса полиомиелита, служат недостаточные гигиенические навыки у детей, плохие санитарно-гигиенические условия, скученность населения, отсутствие массовой специфической профилактики.
Входными воротами для вируса полиомиелита в организме нового хозяина служит лимфоэпителиальная ткань рото- и носоглотки, кишечника, где происходит первичная репликация возбудителя и откуда он проникает в кровь. В большинстве случаев первичная вирусемия длится 5-7 дней и при активации иммунной системы заканчивается выздоровлением. Лишь у 1-5% инфицированных развивается вторичная вирусемия с селективным поражением мотонейронов передних рогов спинного мозга и ствола головного мозга. Проникновение вируса полиомиелита в нервную ткань происходит не только через гематоэнцефалический барьер, но и периневральным путем.
Внедряясь в клетки, вирус полиомиелита вызывает нарушение синтеза нуклеиновых кислот и белка, приводя к дистрофическим и деструктивным изменениям вплоть до полной гибели нейрона. Разрушение 1/3-1/4 нервных клеток приводит к развитию парезов и полных параличей с последующей атрофией мышц и контрактурами.
Классификация полиомиелита
В клинической практике различают формы полиомиелита, протекающие без поражения нервной системы и с поражением ЦНС. К первой группе относятся инаппарантная и абортивная (висцеральная) формы; ко второй – непаралитическая (менингеальная) и паралитические формы полиомиелита.
В зависимости от уровня поражения нервной системы паралитическая форма полиомиелита может выражаться в следующих вариантах:
- спинальном, для которого характерны вялые параличи конечностей, шеи, диафрагмы, туловища;
- бульбарном, сопровождающимся нарушениями речи (дизартрией, дисфонией), глотания, сердечной деятельности, дыхания;
- понтинном, протекающим с полной или частичной утратой мимики, лагофтальмом, свисанием угла рта на одной половине лица;
- энцефалитическом с общемозговыми и очаговыми симптомами;
- смешанном (бульбоспинальном, понтоспинальном, бульбопонтоспинальном).
Отдельно рассматривается такое поствакцинальное осложнение, как вакциноассоциированный паралитический полиомиелит. Частота развития паралитических и непаралитических форм полиомиелита составляет 1:200.
В течении паралитических форм полиомиелита выделяют инкубационный, препаралитический, паралитический, восстановительный и резидуальный периоды.
Симптомы полиомиелита
Инкубационный период при различных формах полиомиелита в среднем составляет 8–12 дней.
Инаппарантная форма полиомиелита представляет собой носительство вируса, которое никак не проявляется клинически и может быть обнаружено только лабораторным путем.
Абортивная (висцеральная) форма полиомиелита составляет более 80% всех случаев болезни. Клинические проявления неспецифичны; среди них преобладают общеинфекционные симптомы – лихорадка, интоксикация, головная боль, умеренные катаральные явления, боли в животе, диарея. Болезнь заканчивается через 3-7 дней полным выздоровлением; остаточных неврологических симптомов не отмечается.
Менингеальная форма полиомиелита протекает по типу доброкачественного серозного менингита. При этом отмечается двухволновая лихорадка, головные боли, умеренно выраженные менингеальные симптомы (Брудзинского, Кернига, ригидность затылочных мышц). Через 3-4 недели наступает выздоровление.
Паралитическая форма полиомиелита имеет наиболее тяжелое течение и исходы. В препаралитическом периоде преобладает общеинфекционная симптоматика: повышение температуры, диспепсия, ринит, фарингит, трахеит и др. Вторая волна лихорадки сопровождается менингеальными явлениями, миалгией, болями в позвоночнике и конечностях, выраженной гиперестезией, гипергидрозом, спутанностью сознания и судорогами.
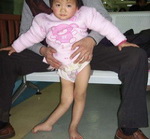
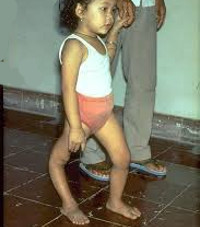
Примерно на 3-6 день заболевание вступает в паралитическую фазу, характеризующуюся внезапным развитием парезов и параличей чаще нижних конечностей при сохранной чувствительности. Для параличей при полиомиелите характерны асимметричность, неравномерность, преимущественное поражение проксимальных отделов конечностей. Несколько реже при полиомиелите развиваются парезы и параличи верхних конечностей, лица, мышц туловища. Через 10-14 дней наблюдаются первые признаки мышечной атрофии. Поражение жизненно важных центров продолговатого мозга может вызвать паралич дыхательных мышц и диафрагмы и послужить причиной гибели ребенка от острой дыхательной недостаточности.
В восстановительном периоде полиомиелита, который длится до 1 года, происходит постепенная активизация сухожильных рефлексов, восстанавливаются движения в отдельных мышечных группах. Мозаичность поражения и неравномерность восстановления обусловливает развитие атрофии и мышечных контрактур, отставание пораженной конечности в росте, формирование остеопороза и атрофии костной ткани.
В резидуальном периоде отмечаются остаточные явления полиомиелита – стойкие вялые параличи, контрактуры, паралитическая косолапость, укорочение и деформации конечностей, вальгусная деформация стоп, кифосколиозы и пр.
Диагностика полиомиелита
Полиомиелит у ребенка может быть заподозрен педиатром или детским неврологом на основании анамнеза, эпидемиологических данных, диагностически значимых симптомов. В препаралитической стадии распознавание полиомиелита затруднено, в связи с чем ошибочно устанавливается диагноз гриппа, ОВРИ, острой кишечной инфекции, серозного менингита другой этиологии.
Главную роль в этиологической диагностике полиомиелита играют лабораторные тесты: выделение вируса из слизи носоглотки, фекалий; методы ИФА (обнаружение IgM) и РСК (нарастание титра вирусоспецифических антител в парных сыворотках). Для дифференциации типов вируса полиомиелита используется ПЦР.
При проведении люмбальной пункции спинномозговая жидкость вытекает под повышенным давлением; исследование цереброспинальной жидкости при полиомиелите выявляет ее прозрачный, бесцветный характер, умеренное повышение концентрации белка и глюкозы. Электромиография подтверждает поражение на уровне передних рогов спинного мозга.
Лечение полиомиелита
Манифестные формы полиомиелита лечатся стационарно. Общие мероприятия включают изоляцию больного ребенка, постельный режим, покой, высококалорийную диету. В правильном уходе за больным полиомиелитом важную роль играет придание конечностям правильного (физиологического) положения, профилактика пролежней, массаж грудной клетки. При дисфагии организуется питание через назогастральный зонд; при нарушении самостоятельного дыхания проводится ИВЛ.
Поскольку специфическое лечение полиомиелита не разработано, проводится, главным образом, симптоматическая и патогенетическая терапия. Назначаются витамины группы В, аскорбиновая кислота, обезболивающие и дегидратирующие препараты, неостигмина, дыхательные аналептики и др.
В восстановительном периоде основная роль в комплексной терапии полиомиелита отводится реабилитационным мероприятиям: ЛФК, ортопедическому массажу, парафинолечению, УВЧ, электромиостимуляции, общим лечебным ваннам, санаторно-курортному лечению.
Лечение полиомиелита проводится при участии детского ортопеда. Для предотвращения развития контрактур может быть показано наложение гипсовых повязок, лонгет, ортопедических шин, ношение ортопедической обуви. Ортопедо-хирургическое лечение остаточных явлений полиомиелита может включать теномиотомию и сухожильно-мышечную пластику, тенодез, артрориз и артродез суставов, резекцию и остеотомию костей, хирургическую коррекцию сколиоза и пр.
Прогноз и профилактика полиомиелита
Легкие формы полиомиелита (протекающие без поражения ЦНС и менингеальная) проходят бесследно. Тяжелые паралитические формы могут приводить к стойкой инвалидизации и летальному исходу. Благодаря многолетней целенаправленной вакцинопрофилактике полиомиелита в структуре заболевания преобладают легкие инаппарантная и абортивная формы инфекции; паралитические формы возникают только у невакцинированных лиц.
Профилактика полиомиелита включает обязательную плановую вакцинацию и ревакцинацию всех детей согласно национальному календарю прививок. Дети с подозрением на полиомиелит подлежат немедленной изоляции; в помещении проводится дезинфекция; контактные лица подлежат наблюдению и внеочередной иммунизации ОПВ.
Читайте также:


