Поражения цнс при сепсисе
Сепсис – это тяжелое инфекционное заболевание, при котором болезнетворные бактерии, их токсины и воспалительные вещества, вырабатывающиеся в организме, преодолевают иммунную защиту и распространяются по всему телу.
Факты о сепсисе:
- В США ежегодно регистрируется около 500 000 случаев сепсиса.
- Сепсис характеризуется высокой летальностью. В Соединенных Штатах Америки каждый год около 100 000 пациентов погибают от этого заболевания.
- Каждый час в США сепсис уносит жизни 25 человек.
- Две трети пациентов изначально обращаются к врачам по поводу других заболеваний, и лишь впоследствии у них возникает сепсис.
- Здравоохранение развитых стран тратит большие средства на лечение сепсиса. Например, в США – 17 миллиардов долларов в год.
- Распространенность сепсиса растет в большинстве развитых стран. Это связано с тем, что увеличивается доля пожилого населения, повышается продолжительность жизни у людей с хроническими заболеваниями, ВИЧ-инфекцией. Эти люди относятся к категории повышенного риска.
Причины сепсиса
Сепсис – это инфекция. Для ее развития необходимо, чтобы в организм человека попали возбудители.
Основные возбудители сепсиса:
- Бактерии: стрептококки, стафилококки, протей, синегнойная палочка, ацинетобактер, кишечная палочка, энтеробактер, цитробактер, клебсиелла, энтерококк, фузобактерии, пептококки, бактероиды.
- Грибки. В основном – дрожжеподобные грибы рода Кандида.
- Вирусы. Сепсис развивается в том случае, когда тяжелая вирусная инфекция осложняется бактериальной. При многих вирусных инфекциях наблюдается общая интоксикация, возбудитель разносится с кровью по всему организму, но признаки таких заболеваний отличаются от сепсиса.
Для возникновения сепсиса необходимо проникновение в организм человека болезнетворных микроорганизмов. Но по большей части не они вызывают тяжелые нарушения, которыми сопровождается заболевание. Начинают работать защитные механизмы, которые в данной ситуации оказываются избыточными, чрезмерными, приводят к поражению собственных тканей.
Всякая инфекция сопровождается воспалительным процессом. Особые клетки выделяют биологически активные вещества, которые вызывают нарушение кровотока, повреждение сосудов, нарушение работы внутренних органов.
Эти биологически активные вещества называют медиаторами воспаления.
Таким образом, под сепсисом правильнее всего понимать патологическую воспалительную реакцию самого организма, которая развивается в ответ на внедрение инфекционных агентов. У разных людей она выражена в разной степени, в зависимости от индивидуальных особенностей защитных реакций.
Часто причиной развития сепсиса становятся условно-патогенные бактерии, - те, которые не способны причинять вреда в норме, но при определенных условиях могут становиться возбудителями инфекций.
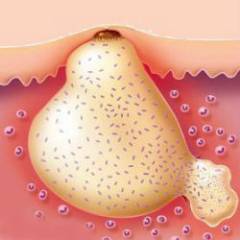
- Раны и гнойные процессы в коже.
- Остеомиелит – гнойный процесс в костях и красном костном мозге.
- Тяжелая ангина.
- Гнойный отит (воспаление уха).
- Инфицирование во время родов, абортов.
- Онкологические заболевания, особенно на поздних стадиях, рак крови.
- ВИЧ-инфекция на стадии СПИД.
- Обширные травмы, ожоги.
- Различные инфекции.
- Инфекционно-воспалительные заболевания органов мочевыделительной системы.
- Инфекционно-воспалительные заболевания живота, перитонит (воспаление брюшины – тонкой пленки, которая выстилает изнутри брюшную полость).
- Врожденные нарушения работы иммунной системы.
- Инфекционно-воспалительные осложнения после операции.
- Пневмония, гнойные процессы в легких.
- Внутрибольничная инфекция. Часто в стационарах циркулируют особые микроорганизмы, которые стали в ходе эволюции более устойчивыми к антибиотикам, различным негативным воздействиям.
Этот список можно существенно дополнить. Сепсис способен осложнить практически любое инфекционно-воспалительное заболевание.
Иногда первоначальное заболевание, повлекшее за собой сепсис, выявить не удается. Во время лабораторных исследований в организме больного не обнаруживают никаких возбудителей. Такой сепсис называется криптогенным.
Также сепсис может быть не связан с инфекцией – в этом случае он возникает в результате проникновения бактерий из кишечника (которые в норме в нем обитают) в кровь.
Виды сепсиса
Что является сепсисом, и что им не является?
Симптомы сепсиса
Осложнения сепсиса
Обследование при сепсисе
Лечение сепсиса
Сепсис – тяжелое заболевание, которое сопровождается нарушением работы всех органов, представляет угрозу для жизни больного. Поэтому госпитализация проводится в обязательном порядке. Чаще всего лечение осуществляется в хирургическом отделении или палате интенсивной терапии.
Нередко пациента кладут в больницу с другим заболеванием, а в последующем в качестве осложнения у него развивается сепсис.

У больного с сепсисом снижен иммунитет. Организм не в состоянии адекватно сопротивляться инфекции. Для коррекции этого состояния используются специальные лекарственные препараты – иммуностимуляторы.
Иммуностимуляторы, которые применяются при сепсисе и других инфекционных заболеваниях:
- тималин;
- тактивин;
- тимоптин;
- тимактид;
- вилозен;
- миелопид;
- тимоген;
- иммунофан;
- нуклеинат натрия;
- рибомунил;
- бронхо-мунал;
- биостим;
- левамизол и др.
Многие больные с сепсисом находятся в тяжелом состоянии и не могут принимать пищу самостоятельно. При этом их организм должен ежедневно получать 1,5-2 г белка на каждый килограмм массы тела и 40-50 ккал на каждый килограмм массы тела.
Способы кормления больных сепсисом, не способных принимать пищу самостоятельно:
- Через желудочный зонд, который представляет собой трубку, обычно введенную через нос.
- Внутривенно, при помощи специальных растворов.
Пока в организме больного сохраняется очаг инфекции, лечение антибиотиками и другими препаратами не принесет нужного эффекта. Поэтому хирургическое лечение должно быть проведено как можно раньше.
Хирург проводит:
- вскрытие гнойника;
- его очищение от гноя;
- удаление всех нежизнеспособных тканей, которые отравляют организм своими продуктами распада;
- промывание антисептиками, обеспечение оттока содержимого.
Часто общее состояние пациента с сепсисом напрямую зависит от состояния гнойника. Как только он удален, больной начинает чувствовать себя намного лучше.
Иванов Д.О.
Санкт-Петербургская Педиатрическая Медицинская Академия, Санкт-Петербург, Россия
Целью данного фрагмента работы являлась оценка частоты поражений ЦНС у новорожденных детей при двух вариантах неонатального сепсиса и пневмонии.
Материалы и методы: обследовано 199 детей, из них 137 человек, заболевших неонатальным сепсисом, а 62 ребенка - пневмонией. Все дети, заболевшие пневмонией, родились в срок, а дети с сепсисом по сроку гестации представляли гетерогенную группу. При этом 53 ребенка были с гипоэргическим вариантом (вариант А) (31 – доношенный, а 22 – со сроком гестации 32-36 недель), а 84 – с гиперэргическим вариантом (вариант Б) (55 – родившихся в срок, а 29 – на сроке гестации 32-36 недель). Все дети обследованы в динамике патологического процесса.
Как видно из таблицы 1 большинство детей (57-82%) с обоими вариантами сепсиса и пневмонией находились в крайне тяжелом состоянии при рождении, то есть, при высокой чувствительности данный признак не является специфичным для неонатального сепсиса.
Тяжесть состояния при рождении определялась перенесенной тяжелой или среднетяжелой интранатальной асфиксией (см. таблицу 1), с развитием дыхательной недостаточности (ДН) II-III степени, гемодинамических нарушений и неврологической симптоматики.
Таблица 1. Клиническая характеристика групп новорожденных с двумя клинико-лабораторными вариантами сепсиса и пневмонией в первые сутки жизни.
В течении первых 12 часов жизни у 5,4-19,8% детей с сепсисом наросла дыхательная и сердечно-сосудистая недостаточность, произошла смена ведущего неврологического синдрома (появились судороги у 13,8-27,2%) и они были переведены на ИВЛ.
Таким образом, к середине первых суток жизни у 81,1-91,7% детей с сепсисом и у 67,4% детей с пневмонией, состояние расценивалось, как крайне тяжелое и обуславливалось дыхательной недостаточностью II-III степени, нарушениями гемодинамики и неврологической симптоматикой (у 52,2-78,2 % детей - синдром угнетения ЦНС, с выраженностью до комы, у 13,8-33,6% имелся синдром гипервозбудимости ЦНС) (см.таблицу 1).
Анализ таблицы свидетельствует о преобладании синдрома угнетения ЦНС во всех группах (оба варианта сепсиса и пневмония), но несколько реже при гиперэргическом варианте сепсиса.
Обращает на себя внимание, что синдром гипервозбудимости ЦНС отмечен у трети детей с пневмонией. При сепсисе, аналогичная частота синдрома гипервозбудимости ЦНС, выявлена только у детей с гиперэргическим вариантом. Представляется закономерным, что у детей всех обследованных групп, синдром гипервозбудимости ЦНС был достаточно кратковременен и быстро сменялся синдромом угнетения ЦНС, с выраженностью до комы.
Судорожный синдром (см. рисунок 1) с одинаковой частотой отмечался у детей всех групп (20-27%), но несколько чаще у недоношенных при варианте Б. По нашим расчетам, признак не обладает ни чувствительностью, ни специфичностью.
По мере стихания инфекционного процесса на первый план выступали неврологические нарушения и поражение легких (см.таблицу 2).
У 67,2% доношенных детей с гипоэргическим вариантом и 75,2 % доношенных с гиперэргическим вариантом, а также у всех недоношенных детей, независимо от варианта сепсиса, имелись признаки энцефалопатии. У детей, перенесших пневмонию, энцефалопатия наблюдалась у половины больных. Ведущим неврологическими синдромами у детей при выписке из ДГБ №1 были: (см. таблицу 2).
Таблица 2. Общая характеристика групп детей, перенесших инфекционно- септический процесс в неонатальном периоде.
Степень поражения ЦНС определялась как тяжелая у 28,8% доношенных и у 55,6% недоношенных с гипоэргическим вариантом сепсиса и у 23,0% доношенных и у 61,2% недоношенных при гиперэргическом варианте. У детей, переболевших пневмонией, тяжелое поражение ЦНС имели всего 3,2% новорожденных детей.
Все выжившие новорожденные были выписаны домой под наблюдение участкового педиатра и невропатолога. Средний койко-день у выживших доношенных детей при варианте А, в среднем, составил 68,1 суток, при Б варианте, в среднем, 51,9 суток. У недоношенных детей сохраняется та же закономерность: при гипоэргическом сепсисе дети дольше находились в стационаре (см. таблицу 2).
Летальность при гипоэргическом варианте сепсиса в 4 раза, как у доношенных, так и недоношенных детей, выше, чем при гиперэргическом.
Патогномоничных признаков сепсис не имеет. При обследовании больного особое внимание обращают на повышение температуры тела, ее изменения в течение суток, озноб, его продолжительность и повторяемость. Обращает на себя внимание усталый, иногда безучастный взгляд больного. Лицо в начале заболевания нередко гиперемировано, щеки пылают, но, спустя несколько дней, лицо становится бледным, особенно при ознобе. В далеко зашедших случаях бледность сочетается с впалостью щек, западением глазных яблок (ввалившиеся глаза).
Нередко при остром сепсисе появляется иктеричность склер, а затем кожи и видимых слизистых оболочек. Кожа становится сухой, иногда покрывается липким потом. Пот после потрясающего озноба может бьпь весьма обильным: больные вынуждены в течение суток несколько раз менять белье. В ряде случаев на коже внутренней поверхности предплечий и голеней можно определить петехиальные кровоизлияния, иногда в виде пятен и полос, на губах — герпес.
Иногда на коже появляются уплотнения (инфильтраты) с гиперемией над ними, что свидетельствует о метастазах гнойной инфекции при септикопиемии. В местах сдавления кожи (область крестца, лопаток, остистых отростков позвонков, седалищных бугров) определяются выраженная гиперемия, побледнение или некроз кожи. Это признак начинающихся или развивающихся пролежней, которые появляются у больных сепсисом довольно рано.
Высокая лихорадка относится к постоянным симптомам сепсиса. Лихорадка может быть ремитирующей, постоянной или волнообразной. При затянувшемся сепсисе температура тела становится иррегулярной, без каких-либо закономерностей.
По мере развития заболевания нарастает тахикардия, достигая 120—140 в минуту, которая сохраняется при снижении температуры тела до нормальной или субфебрильной. Уровень АД и ЦВД понижается, особенно резко при септическом шоке, осложняющем течение сепсиса.
При септикопиемии встречаются метастазы гнойной инфекции в легкие с быстрым абсцедированием, бронхит и гипостатическая (вследствие нарушения вентиляции легких) пневмония. При обследовании больных обычно отмечаются учащение дыхания (иногда до 30-50 в минуту), кашель с небольшим количеством слизистой или слизисто-гнойной мокроты, а при абсцедирующей пневмонии — с обильной мокротой. При перкуссии над легкими определяется укорочение перкуторного звука, при аускультации — ослабление дыхания, появление крепитации и мелкопузырчатых влажных хрипов соответственно развитию пневмонии.
Больные сепсисом страдают бессонницей, часто бывают некритическое отношение к своему состоянию, безразличие и подавленность, иногда эйфория, беспокойство, возбуждение, бред, спутанность сознания, острый психоз.
При исследовании желудочно-кишечного тракта выявляются потеря аппетита, тошнота, отрыжка, иногда изнуряющий понос, связанный с развитием ахилии, снижением функции поджелудочной железы, энтеритом или колитом. Возможны желудочные или кишечные кровотечения с кровавой рвотой или дегтеобразным калом.
Язык сухой, иногда малинового цвета, покрыт коричневым или серым налетом, десны в ряде случаев кровоточат. При длительном заболевании обнаруживают трещины по краям языка.
Желтушность кожи и склер при сепсисе встречается непостоянно (у каждого 4-го больного), но уровень билирубина в крови повышен нередко.
Порой определяется увеличение печени, ее край выступает из-под реберной дуги, болезненный, умеренно плотный при гепатите и дряблый, мягкий при жировой дистрофии. Часто обнаруживают увеличенную, болезненную, неплотную селезенку, которая по мере развития заболевания становится плотной.
При раневом сепсисе грануляции в ране из ярких, красных и плотных превращаются в бледные, вялые, водянистые, легко кровоточат при прикосновении. Эпителизация раны прекращается. Быстро нарастает отек окружающих рану тканей: края уплотнены, бледно-синюшного цвета. Довольно часто присоединяются лимфангит, лимфаденит, тромбофлебит.
Изменения в составе крови проявляются прогрессирующей анемией. Через несколько дней после начала заболевания содержание гемоглобина снижается до 70-80 г/л, одновременно уменьшается число эритроцитов до 3,0 х 1012/л. Отмечается выраженный нейтрофильный лейкоцитоз. Содержание лимфоцитов и эозинофилов уменьшается вплоть до анэозинофилии. В лейкоцитарной формуле появляются юные формы и миелоциты при одновременном увеличении токсической зернистости нейтрофилов. СОЭ достигает 60 и даже 80 мм/ч. Быстро нарастают гипопротеинемия, ацидоз.
Бактериемия при сепсисе определяется часто (около 90 % случаев). При соответствующей клинической картине отсутствие бактериемии не исключает диагноз сепсиса.
Переход местного гнойного процесса в септический не всегда удается установить сразу. Начало сепсиса может быть различным: инкубационный период очень короткий (1—2 дня) или длится 1—2 нед. Началу острого сепсиса предшествуют общая слабость (разбитость), головная боль, боли в мышцах и суставах в течение 2—3 дней. Повышение температуры тела бывает постоянным или резким, сопровождается ознобом.
При молниеносной форме сепсиса симптомы заболевания быстро нарастают. Часто первичным очагом при этой форме сепсиса являются фурункулы и карбункулы лица. У больных быстро развивается отек лица, глаз закрыт вследствие отека клетчатки на стороне гнойного очага. Отмечаются выраженный озноб, повышение температуры тела до 39—40 0С, лейкоцитоз со сдвигом формулы крови влево. Больные находятся в состоянии возбуждения, которое сменяется апатией, на 2—3-й день сознание утрачивается, развивается выраженная тахикардия (частота сердечных сокращений до 120—140 в минуту).
При остром сепсисе, протекающем как септицемия, есть первичный очаг; заболевание начинается остро. У больных резко повышается температура тела, появляются озноб, проливной пот, часто желтушность кожи и склер, быстро нарастающая анемия, лейкоцитоз, увеличение печени и селезенки. Из крови выделяют микроорганизмы.
При первичном гнойном очаге и остром, как при септицемии, начале заболевания появление в некоторых органах (чаще в коже или подкожной клетчатке, в легких) метастатических (вторичных) гнойных очагов свидетельствует о септикопиемии.
Для установления диагноза сепсиса необходимо учитывать:
• острое или подострое развитие заболевания при первичном очаге (гнойные заболевания, нагноившиеся раны, гнойные осложнения хирургических операций);
• высокую температуру тела, гектическую или постоянную лихорадку, с ознобом и проливным потом;
• прогрессирующее ухудшение общего состояния больного, большую выраженность общих явлений по сравнению с местными изменениями в первичном очаге (рана, мастит и др.), несмотря на активное лечение (удаление очага инфекции, вскрытие, дренирование гнойника и др.);
• нарушения функций сердечно-сосудистой системы (слабый пульс, тахикардия, падение АД); расхождение частоты пульса и температуры тела (частый пульс при незначительном повышении температуры);
• прогрессирующее похудание, быстро развивающуюся анемию;
• иктеричность кожи, склер; увеличение печени, селезенки;
• характерные изменения в ране (септическая рана);
• высокий лейкоцитоз с резким сдвигом лейкоцитарной формулы влево, лимфопению;
• нарушение функции почек (низкая относительная плотность мочи, белок, цилиндры, форменные элементы), олигурию;
• раннее появление трофических нарушений (пролежни);
• бактериемию;
• появление метастазов гнойной инфекции.
Выявление полиорганной недостаточности — один из важных компонентов диагностики сепсиса с очагом гнойной инфекции.
Основные критерии органной недостаточности:
• почки — олигурия: выделение мочи менее 30 мл/ч; суточный диурез менее 480 мл/сут; уровень креатинина выше 250 мкмоль/л;
• печень — уровень билирубина выше 34 мкмоль/л; уровень ACT и АЛТ выше нормы в 2 раза;
• сердечно-сосудистая система: АД ниже 90 мм рт. ст., требуются симпатомиметики; тахикардия, Ра С02 менее 49 мм рт. ст.;
• легкие — необходимы ИВЛ или инсуффляция кислорода для поддержания Р02 выше 60 мм рт. ст. и Ра С02 выше 50 мм рт. ст.;
• ЦНС — заторможенность, сопорозное состояние; сумма баллов по шкале Глазго меньше или равна 6 (без седативной терапии);
• система крови — лейкоцитов более 10 х 109/л; показатель гематокрита меньше или равен 20 %;
• система гемокоагуляции — тромбоцитов менее 10 х 109/л; фибринолиз более 18 %;
• желудочно-кишечный тракт — динамическая кишечная непроходимость, устойчивая к терапии в течение более 8 ч.
Дифференциальную диагностику сепсиса необходимо проводить с гифом, милиарным туберкулезом, бруцеллезом, тяжелыми формами малярии и др. Отличить сепсис с острой гнойной интоксикацией от ССВР (при абсцессе, флегмоне, мастите, гнойном плеврите, гнойном перитоните и др.) помогает то, что интоксикация полностью зависит от местного очага.
Его удаление или вскрытие обычно приводит к быстрой ликвидации общих симптомов, а при сепсисе вскрытие гнойников хотя и улучшает общее состояние больного, но не ликвидирует полностью симптомы заболевания. Присоединение к ССВР полиорганной недостаточности, септического шока, метастазов гнойной инфекции делает диагноз сепсиса бесспорным.
Эндогенная интоксикация при гнойном воспалении обусловлена резорбцией бактериальных токсинов, продуктов распада тканей при гнойном воспалении, оказывающих токсическое действие (гнойно-резорбтивная лихорадка по И. В. Давыдовскому).
Токсикоз сопровождает все виды гнойного воспаления, в его основе лежит резорбция из гнойного очага продуктов гнойно-гнилостного распада тканей. Возникновению токсикоза способствуют некротические ткани, размозженные сухожилия, фасции, мышцы, костные секвестры в очаге, инородные тела — пули, осколки снарядов, обрывки одежды и др. При этих состояниях наиболее выражена резорбция, так как вследствие значительного скопления гноя в тканевых пространствах грануляционный вал не успевает ограничить его распространение. Резорбция происходит лимфогенным и гематогенным путем.
Между выраженностью эндогенного токсикоза при гнойном воспалении и тяжестью нагноительного процесса существует тесная и прямая зависимость: если в организме не произошли необратимые изменения с ликвидацией гнойного очага, ликвидируются и общие явления токсикоза. Это позволяет отличать эндогенный токсикоз от сепсиса. Основные клинические проявления токсикоза: лихорадка (ее характер и выраженность различны и не специфичны), лейкоцитоз, сдвиг лейкоцитарной формулы влево, тахикардия, учащенное дыхание, что соответствует инфекционному ССВР.
У больных сепсисом могут наблюдаться осложнения, которые значительно отягощают течение и исход основного заболевания. Это бактериально-токсический шок; пневмония; септический эндокардит (поражается преимущественно двустворчатый клапан); септические тромбы на створках клапанов, способные вызвать тромбоэмболию с развитием гангрены конечности или инфаркта внутренних органов; септические кровотечения, обусловленные нарушением проницаемости сосудов (диапедезные кровотечения) или разрушением (аррозия) стенки сосуда с развитием поздних вторичных кровотечений, пролежни.
Инфекционно-токсический шок, вызванный грамотрицательной микрофлорой, тяжелее шока, обусловленного грамположительной флорой. Среди всех видов шока септический шок наиболее тяжелый и заканчивается смертью в 80—90 % случаев.
Начальными признаками бактериально-токсического шока являются высокая лихорадка (до 40-41 °С) с потрясающим ознобом, который сменяется проливным потом с падением температуры до нормальной или субфебрильной. Изменения в психическом состоянии (беспокойство, двигательное возбуждение, иногда психоз) появляются одновременно с падением АД и олигурией или даже предшествуют им.
Основным признаком бактериально-токсического шока (как и любого шока) является острая сосудистая недостаточность: частый пульс (до 120-150 в минуту) слабого наполнения, нередко аритмичный, падение АД. Кожные покровы бледные, отмечаются акроцианоз, одышка, число дыханий до 30-40 в минуту. Быстро нарушается мочеотделение — прогрессирует олигурия.
Инфекционно-токсический шок значительно усугубляет тяжесть состояния больных сепсисом и осложняет прогноз заболевания.

Сепсис — это самая тяжелая, генерализованная форма инфекционного процесса, которая развивается либо при высокой патогенности возбудителя, либо при недостаточном ответе защитных систем организма. Международным консенсусом рекомендовано использовать следующее определение: сепсис — это опасная для жизни дисфункция внутренних органов, вызванная нарушением регуляции ответа организма на инфекцию. При сепсисе наблюдается общий интоксикационный синдром, тромбогеморрагический синдром (кровоизлияния) и поражение внутренних органов.
- Причины возникновения сепсиса
- Виды сепсиса
- Первые признаки и симптомы сепсиса
- Диагностика сепсиса
- Стадии развития сепсиса
- Лечение сепсиса
- Осложнения при сепсисе
- Прогноз при сепсисе
Причины возникновения сепсиса
Сепсис может быть вызван большинством известных в эпидемиологии микроорганизмов, среди которых бактерии, вирусы (в том числе сезонные вирусы гриппа), грибы, паразиты. Обычно возбудитель инфекции попадает в организм из внешней среды. При определенных условиях, например, при иммунодефицитах, заболевание может развиться от естественной, условно-патогенной флоры организма, которая в норме присутствует у каждого человека.
Само по себе наличие инфекции еще не является гарантией развития сепсиса. Необходимы дополнительные условия, которые приведут к генерализации процесса и патологическому ответу организма. Вероятность таких событий увеличивается в следующих случаях:
- Возраст больного старше 75 лет.
- Выполнение операций или инвазивных процедур.
- Наличие травм и ожогов.
- Нарушения иммунной системы — СПИД, онкологические заболевания, проведение химиотерапии, необходимость применения иммуносупрессивной терапии (например, после трансплантации органов), необходимость приема высоких доз глюкокортикостероидов.
- Долгое лечение в условиях стационара.
- Наличие катетеров, канюль, зондов и других инвазивных устройств.
- Беременность и роды.
- Наличие химической зависимости — алкоголизм, наркомания.
- Наличие хронических заболеваний — хроническая почечная недостаточность, дыхательная недостаточность, сахарный диабет и многое другое.
Виды сепсиса
В зависимости от расположения первичного очага инфекции, выделяют первичный (криптогенный) и вторичный сепсис. При первичном, очаг инфекции установить не удается. При вторичном сепсисе таковой очаг имеется. В зависимости от его локализации, выделяют:
- Чрескожный сепсис. Первичный очаг находится на коже, это могут быть раны, ожоги, гнойные заболевания кожи (гнойные абсцессы, фурункулы и др).
- Одонтогенный сепсис. Причиной его развития может стать кариес, пульпит, периодонтит, челюстной остеомиелит и другие заболевания зубочелюстной системы.
- Отогенный сепсис. Первичным очагом является воспалительный процесс в ухе. Как правило, это гнойные отиты среднего уха.
- Гинекологический сепсис — первичный очаг располагается в половых органах женщины.
- Хирургический сепсис — развивается в результате инфицирования хирургической раны или при инфицировании во время проведения инвазивных процедур.
Первые признаки и симптомы сепсиса
Определить первые признаки сепсиса бывает непросто, даже для специалистов. Это связано с тем, что, во-первых, этот синдром развивается уже на фоне существующей патологии, которая может иметь самую разнообразную симптоматику, а во-вторых, при наличии иммунодефицита, клиническая картина может быть стертой. Тем не менее, есть некоторые симптомы, которые позволяют заподозрить начало сепсиса:
- Повышение или понижение температуры тела — выше 38 и ниже 36 градусов.
- Снижение давления ниже рабочего значения.
- Увеличение частоты пульса.
- Увеличение частоты дыхательных движений (одышка).
- Снижение количества выделенной мочи.
- Общая слабость, изможденность.
- Нарушение сознания или поведения.
Особое внимание возникновению этих признаков уделяют у хронических больных, при наличии лейкопении, онкологических заболеваний и у пациентов, перенесших травмы или хирургические вмешательства. При возникновении хотя бы 2-3 таких симптомов, следует немедленно связаться с врачом.
Диагностика сепсиса
Своевременная диагностика сепсиса имеет решающее значение для выздоровления больного. Чем раньше начато лечение, тем больше шансов на успех. Диагноз выставляется на основании данных клинического осмотра и лабораторно-инструментального обследования.

- Температура тела более 38 градусов или менее 36 градусов.
- Частота сердечных сокращений более 90 или превышает возрастную норму.
- Частота дыхания более 20 раз в минуту.
- Наличие отеков.
- Спутанность сознания.
- Повышение уровня глюкозы в крови более 7,7 мкмоль/л при отсутствии диабета.
- Нарушение гемодинамических процессов — снижение систолического артериального давления менее 90 мм.рт.ст, либо его снижение более чем на 40 мм.рт.ст. от привычного значения.
Проводят общий анализ крови с подсчетом лейкоцитарной формулы и определением количества тромбоцитов. При сепсисе определяется лейкоцитоз более 12*109/л или лейкопения, когда количество лейкоцитов ниже 4*109/л. Также отмечается выход в кровяное русло незрелых форм гранулоцитов и уменьшение количества тромбоцитов.
В биохимическом анализе крови отмечается увеличение С-реактивного белка, креатинина, билирубина. Но это неспецифичные признаки, которые могут наблюдаться и при других заболеваниях. Поэтому продолжается поиск более информативных методов диагностики.
На сегодняшний день главными таким маркерами являются прокальцитонин, пресепсин, СРБ. По данным этого лабораторного показателя устанавливают диагноз и отслеживают динамику заболевания.
Обнаружение в крови микроорганизмов является важным, но не обязательным проявлением сепсиса. Даже при использовании самых современных диагностических систем и при тщательном соблюдении техники забора материала, выделить возбудитель из крови удается менее, чем в половине случаев. Поэтому отрицательный результат бакпосева при наличии клинической симптоматики не должен расцениваться как отсутствие сепсиса, и, наоборот, выделение микроорганизмов из крови при отсутствии симптоматики, должно расцениваться как транзиторная бактериемия или вирусемия, но не как сепсис.
Тем не менее, биологические исследования в любом случае должны присутствовать, как один из этапов диагностики сепсиса по следующим причинам:
- Возможность определения этиологии возбудителя.
- Подбор или смена режимов антибиотикотерапии.
- Контроль эффективности лечения.
- В некоторых случаях позволяет определить источник инфекции, например, катетер-связанная инфекция, эндокардиты и др.
Стадии развития сепсиса
Развитие и течение септического процесса индивидуально и зависит как от свойств возбудителя, так и от особенностей организма больного. Тем не менее, можно выделить несколько фаз течения данного заболевания:
Что касается продолжительности заболевания, то здесь все опять же индивидуально. У одних, более сильных пациентов, сепсис купируется в течение 3-4 недель, у других он может протекать годами, периодически стихая и вспыхивая.
Кроме того, при диагностике сепсиса выделяют следующие состояния.
Токсико-резорбтивная лихорадка — состояние, которое развивается при всасывании бактериальных токсинов или продуктов тканевого распада из первичного патологического очага. Как правило, это характерно для бактериальных инфекций ран, катетеров и др. Характерны общие типовые синдромы, которые сопровождают инфекционные процессы — лихорадка, изменения в общем анализе крови и мочи (лейкоцитоз, протеинурия). При ликвидации первичного очага, состояние пациента стабилизируется.
Септицемия — форма сепсиса, при которой наблюдается выраженный интоксикационный синдром, гиперэргия (повышенная реакционность организма) и быстрое течение. Септические очаги либо выражены минимально, либо отсутствуют. Такая форма сепсиса больше характерна для детей первых лет жизни. Для клинической картины больше характерны общие проявления:
- Гемолитическая желтуха, сопровождающаяся пожелтением кожных покровов и склер.
- Сыпь. Сначала она проявляется в виде мелких розовых точек, которые разрастаются и сливаются между собой, образуя бледно-розовые или пурпурные пятна.
- У некоторых пациентов элементы сыпи могут покрываться пузырями или язвами. При глубоких поражениях может затрагиваться подкожная жировая клетчатка с развитием флегмонозного воспаления.
- Геморрагический синдром — кровоизлияния во внутренние органы.
Септикопиемия — это форма сепсиса, при которой в организме, помимо общей интоксикации, начинают возникать метастатические абсцессы в органах и тканях, которые являются результатом бактериальной эмболии. Чаще всего первые абсцессы обнаруживаются в легких, а затем процесс распространяется на другие органы: печень, печень, сердце, менингиальные оболочки, синовиальные оболочки. Абсцессы могут прорваться и вызвать развитие эмпиемы плевры, флегмоны, перитонита и др.
Лечение сепсиса
Лечение сепсиса базируется на трех принципах:
Санация первичного очага. Это может быть достигнуто с помощью хирургического вмешательства и/или адекватной антибактериальной терапии. При обнаружении первичного очага, который можно санировать хирургически, необходимо провести это как можно скорее. Это может быть вскрытие и дренирование абсцессов, удаление инфицированных инвазивных устройств (катетеры, имплантаты и др.), дренирование и лаваж брюшной полости, и др.
Антимикробная терапия является еще одним краеугольным камнем лечения сепсиса, при этом важна ее своевременность и адекватность. Например, при развитии септического шока, препараты должны быть введены в течение часа от начала симптомов. При этом препарат должен охватывать весь спектр предполагаемых возбудителей и, что немаловажно, проникать в первичный инфекционный очаг. При необходимости назначения комбинированной терапии из нескольких препаратов, их применяют не более 5 дней, после чего должны быть получены данные биологических методов исследования и произведена коррекция схемы лечения.
Обеспечение транспорта кислорода — все клинические проявления сепсиса усугубляются в условиях недостатка кислорода, поэтому очень важно контролировать этот процесс. Для этого проводят:
- Гемодинамическую поддержку — вливание растворов, которые обеспечивают восполнение водно-электролитного баланса, назначаются препараты, поддерживающие артериальное давление и др.
- Респираторную поддержку — искусственную вентиляцию легких, кислородные маски и др.
Коррекция метаболических нарушений
- Обеспечение поступления необходимых питательных веществ (белков, жиров, углеводов). Если пациент не в состоянии сам принимать пищу или питательные смеси, рассматривается вариант заместительной терапии.
- Контроль уровня глюкозы.
- Детоксикационные мероприятия.
Одним из эффективных способов лечения сепсиса является селективная сорбция на колонках TORAYMYXIN. Данная методика успешно применяется во многих странах мира. В настоящее время такое лечение прошли более 200 тысяч пациентов с септическим шоком и тяжелыми формами сепсиса. Эффективность и безопасность технологии подтверждена в ходе клинических исследований.
Осложнения при сепсисе
- Осложнения со стороны дыхательной системы. Нарушение вентиляции легких приводит к повышению аэрогематического барьера и, как следствие, пропотеванию жидкости в альвеолы. Это еще больше нарушает газообмен и приводит к развитию шокового легкого и респираторного дистресс-синдрома, который усугубляется усталостью дыхательных мышц.
- Осложнения со стороны почек. Наблюдается снижение фильтрационной функции почек из-за повреждения канальцев, развившееся в результате снижения давления. Сопровождается резким уменьшением выделяемой мочи, протеинурией, азотемией.
- Нарушение свертывания крови из-за падения уровня тромбоцитов и развития ДВС-синдрома — грозного состояния, при котором сначала происходит массовое образование тромбов в кровеносном русле, а затем массивные кровотечения из-за недостаточности кровесвертывающих факторов.
- Неврологические осложнения. Длительно протекающий сепсис может привести к развитию полинейропатии, которая, в частности, приводит к ослаблению дыхательной мускулатуры и невозможности самостоятельного дыхания.
- Септический шок — самое тяжелое проявление сепсиса, сопровождающееся стойким снижением кровяного давления, которое сложно восстановить даже с применением инфузионной терапии и вазопрессоров. Он развивается из-за выхода жидкости из кровеносных сосудов и из-за общего обезвоживания. При этом, нарушения настолько тяжелые, что могут привести к гибели пациента от полиорганной недостаточности.
Прогноз при сепсисе
Прогноз при сепсисе очень осторожный. На возможность выздоровления оказывают влияние особенности этиологической микрофлоры, общее состояние пациента в начале заболевания, а также своевременность и адекватность проводимого лечения. Наиболее неблагоприятно сепсис протекает у людей старческого возраста и у ослабленных пациентов, имеющих сопутствующие заболевания.
В целом в крупных клиниках летальность при данном состоянии составляет 30-40%. При развитии септического шока, ситуация усугубляется и согласно некоторым данным, в таком случае от него погибает до 90% больных.
Читайте также:


