Повреждение нервов при операции на голеностопе
Не существует хирургических операций, риск осложнений при которых отсутствовал бы полностью.
Иногда хирургическое вмешательство – наиболее эффектиыный или даже единственный способ лечения определенной патологии. Однако при любой операции имеет место определенный риск. Для пациента крайне важно перед вмешательством обсудить все интересующие его вопросы с врачом, чтобы знать, чего ждать от операции и полностью понимать риск возможных осложнений.
После хирургических операций на стопе и голеностопном суставе возможны следующие проблемы:
- изменение походки (что может приводить к появлению болей в других отделах);
- локальный болевой синдром;
- тромбоз глубоких вен голени;
- остаточная симптоматика;
- тромбоэмболия легочной артерии (ТЭЛА);
- инфицирование;
- травма нервных стволов, неврит;
- замедленная консолидация;
- сосудистые осложнения;
- нарушения заживления послеоперационной раны.
Рассмотрим их подробнее.
Изменение походки
Во время восстановительного периода после операций на стопе, пациенты, щадя больную ногу, начинают стараться перераспределять нагрузку, что приводит к изменению походки. На коленный и тазобедренный суставы при этом оказывается весьма серьезное влияние. Компенсаторное перераспределение нагрузки приводит к ответной реакции со стороны мягких тканей – мышц, сухожилий, связок, что может спровоцировать появление болей, частично либо полностью купирующиеся после нормализации походки. Боль, возникающую из-за нарушений походки, можно уменьшить с помощью костылей, трости или ортезов на коленный либо голеностопный сустав.
Локальный болевой синдром
Данный синдром – серьезное постоперационное осложнение – характеризуется выраженной болью, интенсивность которой обычно не пропорциональна клиническим данным. К счастью, это осложнение достаточно редкое. Однако если уж оно имеет место, пациент страдает от выраженных постоянных болей в конечности, которые требуют как можно более раннего начала терапии, чтобы свести к минимуму потенциальный риск.
Клинически локальный болевой синдром, являющийся по своей природе нейрогенным, характеризуется:
- интенсивной "обжигающей" болью;
- патологическими изменениями костной ткани (в частности, остеопорозом);
- чрезмерной потливостью;
- локальным отеком тканей;
- гиперэстезией (повышенной чувствительлностью) по отношению к тактильным раздражителям (в некоторых случаях пациенты страдают даже от прикосновения к конечности простыни, когда ложатся в постель).
Болевой синдром возникает чаще всего в результате травмы нервных стволов, костей и мягких тканей, в условиях, при которых нормальная скорость заживления снижается. Это обуславливает поддержание симпатической нервной системы в возбужденном состоянии некоторое время после травмы. Симпатическая нервная система – часть вегетативной нервной системы человека, обеспечивающая протекание реакций типа "дерись или убегай". Она контролирует функции большинства органов нашего тела. Например, под ее воздействием изменяется диаметр кровеносных сосудов и, следовательно, уровень кровоснабжения того или иного органа.
Возникновение болевого синдрома, скорее всего, не зависит от тяжести травмы. Иногда незначительные повреждения могут спровоцировать данное состояние, а массивные, наоборот, не приводят к нему.
К сожалению, не существует специальных исследований, направленных на диагностику данного осложнения, поэтому врач должен тщательно оценить как субъективные жалобы, историю болезни, так и данные объективного обследования. Поскольку локальный болевой синдром является достаточно серьезной проблемой, постановка подобного диагноза не должна осуществляться без серьезной диагностики опытным врачом-специалистом.
Иногда данное состояние дебютирует как локальное повреждение нерва либо неврит. При локальном болевом синдроме нервы нижней конечности становятся чрезмерно возбужденными, что не только провоцирует боль, но и обусловливает приток крови к ногам из-за расширения просвета кровеносных сосудов в результате симпатических влияний на них. При этом характерен симптом положительной дерматографии – при прикосновении к коже в месте контакта происходит изменение ее цвета (побледнение). К сожалению, отек и ощущение тепла – не единственное следствие избыточного кровотока. У таких пациентов часто имеет место потеря костной массы из-за повышенного вымывания солей кальция. Возникает остеопения.
Лечение данного синдрома должно быть своевременным и как можно более "агрессивным". Крайне желательно, чтобы оно осуществлялось специалистом в данной области.
Широко применяются следующие методы воздействия:
- Физиотерапия, методы которой направлены в основном на купирование боли в локальном очаге. Это может быть физическое воздействие на ткани, например, массаж, который зачастую осуществляется интуитивно, и может даже спровоцировать усиление симптоматики в краткосрочной перспективе, но в долгосрочной позволяет добиться определенного успеха в лечении. Кроме того, физиотерапевтические воздействия включают в себя упражнения, направленные на поддержание подвижности в суставах.
- Стабилизирующие миелиновую оболочку препараты - такие лекарства, как габапентин (Neurontin) могут использоваться при различной степени выраженности болевом синдроме.
- Местное введение лидокаина зачастую помогает улучшить состояние пациента и, возможно, даже на длительный срок;
- Симпатическая блокада. Блокирование влияния симпатических нервов на уровне их корешков может помочь полностью избавиться от боли. Это вмешательство - блокада - выполняется под рентгенологическим контролем врачами, имеющими большой опыт в осуществлении данных процедур;
- Прием антидепрессантов: зачастую это один из наиболее безболезненных способов разорвать порочный круг при данном синдроме;
- Витамин C: существует несколько исследований, которые свидетельствуют, что прием витамина C в день до и после операции может свести к минимуму риск развития локального болевого синдрома.
Тромбоз глубоких вен голени
Тромб – это сгусток крови, возникающий в данном случае в венах нижних конечностей - сосудах, кровь из которых попадает в сердце. Это относительно редкое, но потенциально крайне опасное осложнение операций на нижних конечностях. Выраженность клинической симптоматики варьируется здесь от внешнего полного благополучия до значительного отека в области голени. Наличие тромбов в сосудах голени и стопы – серьезная проблема, так как, оторвавшись, тромб может (пройдя через камеры сердца) заблокировать просвет ствола либо ветвей легочной артерии, спровоцировав смертельно опасное осложнение – ТЭЛА.
Три основных фактора риска развития тромбоза были описаны еще Вирховым в начале 19-го века. К ним относятся:
- Стаз (уменьшение скорости тока крови в сосудах) может иметь место у пациентов, длительное время находящихся без движения. Сила мышц закономерно при этом снижается, что создает препятствия нормальному току крови и, следовательно, уменьшает его скорость.
- Повышенная свертываемость крови (гиперкоагуляция) может быть патологией, передаваемой по наследству и обуславливаться неблагоприятным семейным анамнезом. Кроме того, курение, прием противозачаточных средств, а также наличие некоторых видов опухолей может увеличить риск тромбообразования. Хирургическое вмешательство также, само по себе, вызывает изменения в свертывающей системе крови.
- Повреждение эндотелия кровеносных сосудов. Травма или операция может стать причиной травмы эндотелия – состояния, при котором в разы возрастает риск формирования тромбов в местах повреждения.
Обозначенные выше факторы риска в наибольшей степени имеют место при:
- длительной иммобилизации;
- непосредственной травме сосудов;
- ожирении;
- приеме содержащих эстрогены контрацептивов;
- отягощенной наследственности;
- тромбозах в анамнезе (вероятно, самый значимый фактор риска).
В отличие от операций на тазобедренном и коленном суставах тромбоз вен голени после вмешательств на стопе относительно редкое явление (частота встречаемости 1 случай на 100 пациентов), и не является основным послеоперационным осложнением.
Остаточная симптоматика
К сожалению, не всегда с помощью хирургической операции удается полностью избавить пациента от всех проявлений его заболевания. Некоторые симптомы, например, боль могут иметь место даже после вполне успешной операции на стопе или голеностопном суставе. Важно понимать, что имеется много различных потенциальных источников боли в этой анатомической области. Операции на стопе, как правило, выполняются для решения одной или нескольких конкретных задач, поэтому даже успешное вмешательство может не оказать влияния на источник боли, если он располагается в другом отделе стопы.
Например, артродез или эндопротезирование может решить проблему пациента, страдающего артрозом голеностопного сустава, – он не будет больше страдать от боли. Однако данная операция не сможет купировать болевой синдром, если источник боли находится, скажем, в связках и сухожилиях, либо в других суставах стопы. Действительно, если поражены подтаранный или таранно-ладьевидный сустав, боль после вмешательств на голеностопном суставе, скорее всего, только усилится.
Инфицирование
После операций на стопе частота глубоких инфекций невелика и составляет меньше чем 1 случай на 100 пациентов. Риск инфицирования раны выше у диабетиков, курильщиков, и пациентов, перенесших аналогичное осложнение ранее.
Повреждение нервов
Снижение чувствительности или даже полная анестезия в месте разреза – явление, характерное для любой хирургической операции. Более серьезная ситуация возникает при повреждении двигательных нервных стволов, передающих импульсы к мышцам. Нерв можно повредить как непосредственно при операции, случайно перерезав его, так и косвенно – приведя его в растянутое положение. Риск повреждения нерва различен при разных операциях. Поэтому так важно для каждого конкретного пациента подобрать вмешательство, наиболее полно удовлетворяющее решению его основной проблемы.
Повреждение нервов стопы часто приводит к невриту. Изначально степень повреждения нерва может быть небольшой, и обусловливаться, например, сдавлением его рубцовой тканью или растяжением при попытках перемещения мягких тканей. В результате возникает онемение участка кожи и ощущение жжения по ходу нервного ствола. При локальном повреждении можно спровоцировать острую боль и жжение по ходу нервного ствола, просто надавив на кожу в его проекции.
Приведем примеры вмешательств, связанных с риском повреждения нервных стволов:
- эндоскопическое исследование голеностопного сустава, при котором разрез для введения артроскопа производится по боковой поверхности, практически в проекции поверхностно располагающегося малоберцового нерва;
- открытая репозиция и остеосинтез при переломах лодыжек, где разрез осуществляется опять же с боковой стороны. Имеется риск повреждения малоберцового нерва;
- высвобождение большеберцового нерва в месте его прохождения в костном туннеле предплюсны часто осложняется формированием рубцов в этой области, что впоследствии приводит к его повторному сдавлению и усилению боли.
Замедленное сращение или несращение
Многие вмешательства на стопе и голеностопном суставе подразумевают полное сращение суставных поверхностей (артродез) или искусственное созданние переломов (остеотомия), которые впоследствии заживают. Если консолидации не происходит в ожидаемый промежуток времени, речь идет о замедленном сращении. В принципе, время, необходимое для полной консолидации, варьируется в довольно широких пределах в зависимости от локализации, размера кости, уровня кровотока в ней.
Если признаки консолидации отсутствуют в течение 6 месяцев, врачи говорят о несращении. Факторы риска этого осложнения следующие:
- курение (риск несращения увеличивается, по крайней мере, в 3 раза);
- недостаточная иммобилизация (либо пациент начинает ходить с опорой на больную ногу слишком рано, либо изначально фиксация была неудовлетворительной);
- сахарный диабет;
- недостаточное кровоснабжение (часто провоцируется курением);
- несращение в анамнезе.
Количество случаев отсутствия консолидации в большинстве своем колеблется в широких пределах и зависит от наличия факторов риска, размера вовлеченных суставов (либо костей) и надежности фиксации. Обычно оно составляет 5-10% пациентов, подвергшихся артродезу на уровне голеностопного либо подтаранного сустава, но в некоторых случаях это число может быть ниже (остеотомия пяточной кости) или выше (артродез на уровне таранно-ладьевидного сустава), где кровоснабжение хуже.
Тромбоэмболия легочной артерии (ТЭЛА)
Эмболия ствола или ветвей легочной артерии происходит, когда тромб, образовавшийся обычно в венах нижних конечностей, отрывается, становится эмболом, с током крови проникает в камеры сердца, проходит через них, попадая в малый круг кровообращения, и, наконец, обтурирует сосуд, диаметр которого примерно совпадает с его размером. ТЭЛА - крайне опасное, потенциально фатальное осложнение. К счастью, оно достаточно редкое, частота встречаемости менее чем 1:1000. ТЭЛА - удел пациентов, подвергшихся операции на коленном или тазобедренном суставе, при вмешательствах на голеностопном суставе и стопе риск ТЭЛА ниже, и снижается еще больше при приеме антикоагулянтов.
Сосудистые осложнения
Кровотечение - интраоперационное осложнение, достаточно стандартно решаемое при помощи того или иного метода гемостаза. Гораздо серьезнее могут быть проблемы, связанные с нарушением кровоснабжения тканей преимущественно дистальных отделов нижних конечностей. Они возникают в постоперационном периоде из-за повреждения сосудов при оперативном вмешательстве. Пациенты с заболеваниями сосудов или сахарным диабетом находятся в группе повышенного риска сосудистых осложнений. При некоторых вмешательствах на пальцах ног вероятность развития сосудистых осложнений также выше.
Проблемы заживления послеоперационной раны
Проблемы с заживлением послеоперационной раны включают в себя формирование рубцов и инфицирование. Частота встречаемости 1:100. Страдают преимущественно диабетики, курильщики и пациенты, оперированные повторно.
Повреждение седалищного нерва возникает у 0,3-0,5% пациентов, которые перенесли операции на тазобедренном суставе. Обычно данное осложнение развивается после эндопротезирования ТБС или остеосинтеза. Практически у всех больных врачи выявляют нейропатию седалищного нерва по малоберцовому типу.
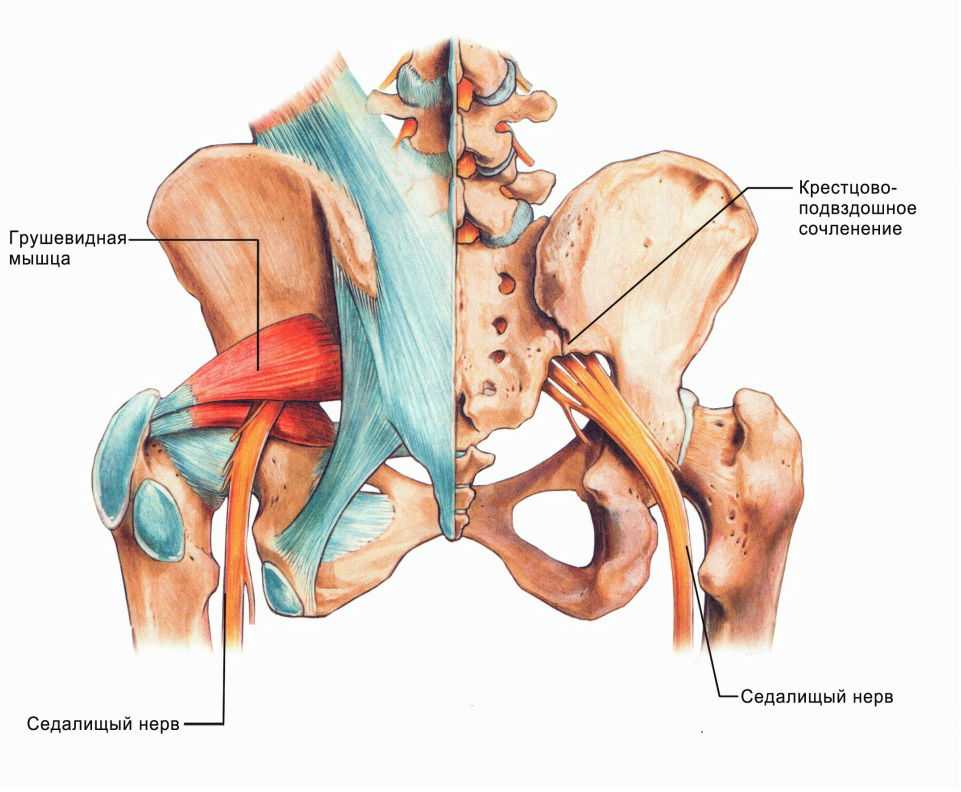
Неврологические расстройства – это сравнительно редкие осложнения операций на тазобедренном суставе. Они возникают гораздо реже, чем послеоперационные гематомы, некроз краев раны и парапротезные инфекции.
Причины повреждения седалищного нерва
Патология возникает вследствие неточностей при подборе эндопротеза, интраоперационных ошибок хирургов или в результате осложнений, допущенных медицинскими работниками на этапе послеоперационной курации пациентов. Отметим, что появление неприятных симптомов обычно не связано с истинным повреждением нервного ствола.
В зависимости от механизма развития выделяют два вида нейропатии седалищного нерва:
- Ишемическая. Возникает из-за сдавления нервного ствола отечными тканями, травмированными в ходе операции. Данное осложнение особенно часто развивается у лиц со слаборазвитой подкожно-жировой клетчаткой и мышцами.
- Тракционная. В ходе эндопротезирования хирург обязательно выполняет тракцию(вытяжение) бедра при пробном и окончательном вправлении головки в суставную впадину. При чрезмерных усилиях врача данная манипуляция вызывает повреждение нервного ствола.
Появление у пациента неврологических нарушений непосредственно после хирургического вмешательства обычно указывает на острую тракционную невропатию. Если симптомы проявляются на вторые-третьи сутки – значит у больного развилась отсроченная ишемическая нейропатия, обусловленная компрессией и кислородным голоданием нерва.
Симптомы и методы диагностики
Выраженность клинической картины заболевания напрямую зависит от уровня и объема повреждения седалищного нерва. В большинстве случаев пациентов беспокоят нарушения чувствительности передне-боковой поверхности голени и тыльной поверхности стопы. Иногда в этой зоне появляется жгучая боль. Также у человека нарушается походка, что существенно затрудняет послеоперационную реабилитацию.
Особенности ходьбы больного:
- провисание стопы при подъеме ноги;
- невозможность стать на пятку;
- потребность высоко поднимать ногу при ходьбе.
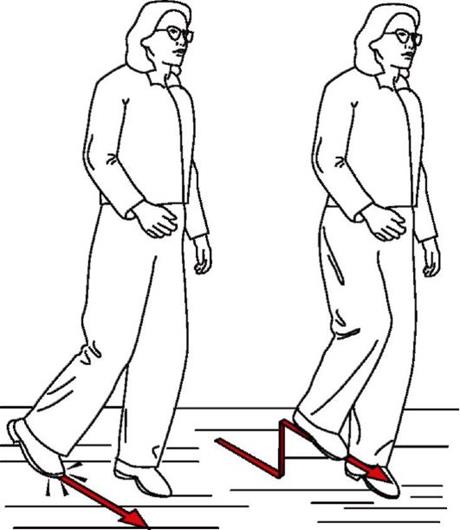
Пациенты с неврологическими расстройствами после эндопротезирования требуют тщательного обследования. Их обязательно осматривает невропатолог. Для исключения скрытых переломов и инородных тел больным проводят рентгенографию.
Основные принципы лечения нейропатии
Для борьбы с патологией врачи используют обезболивающие, спазмолитические, антигипоксические средства, мембранопротекторы, антиоксиданты, биостимуляторы, антиагреганты. Лекарства данных групп купируют неприятные симптомы, облегчают самочувствие пациента и способствуют восстановлению нервных волокон.
Препараты, которые назначают при появлении первых признаков нейропатии:
- Трамадол. Относится к группе сильных опиоидных анальгетиков. Препарат оказывает мощное обезболивающее действие, что очень актуально в послеоперационном периоде.
- Актовегин. Лекарство стимулирует обменные процессы в тканях, ликвидирует последствия ишемии, запускает регенерацию.
- Мидокалм. Относится к миорелаксантам с центральным механизмом действия. Снимает мышечные спазмы, тем самым облегчая состояние пациента.
- Нейромультивит. Содержит комплекс витаминов группы В. Эти вещества положительно влияют на нервную ткань, а в больших дозах оказывают еще и обезболивающий эффект.
- Мильгамма. Помимо витаминов В1, В6 и В12 содержит еще и Лидокаин. Благодаря этому препарат быстро и эффективно купирует боль в прооперированной ноге.
Вместе с медикаментозной терапией больным назначают массаж нижних конечностей. Сеансы стимулируют метаболизм, улучшают крово- и лимфоток в мягких тканях. Благодаря этому нервные волокна восстанавливаются гораздо быстрее. В борьбе с нейропатией очень эффективна и гипербарическая оксигенация (ГБО). Суть процедуры заключается в глубоком насыщении тканей кислородом. Это облегчает боль, препятствует гибели нервных клеток и стимулирует рост новых кровеносных сосудов.
Высокую эффективность в лечении послеоперационных повреждений седалищного нерва показала электронейромиостимуляция. Во время процедур врачи искусственным путем вызывают сокращение мышц нижней конечности. Это помогает восстановить функции мышечной и нервной ткани. Для проведения электронейромиостимуляции в разных больницах и клиниках используют различные аппараты.
Любопытно! Не так давно российские ученые разработали и запатентовали уникальный метод нейростимуляции. Его суть заключается в имплантации 2-3 временных электродов (эпидурального, эпиневрального, в месте проекции малоберцового нерва). С их помощью электростимуляцию проводят два раза в сутки на протяжении 14 дней.

Профилактика неврологических осложнений
Чтобы избежать повреждения седалищного нерва врачам нужно очень внимательно подходить к предоперационному проектированию имплантации. Если возникнет необходимость, им следует решить вопрос о замене рашпиля ножки протеза на меньший размер. В последующем это позволит избежать лишних тракций в ходе операции.
а) Компрессия и травма бедренного нерва. Бедренный нерв часто повреждается в результате травмы, например, разрыв или компрессия/тепло-вая травма во время тотального эндопротезирования тазобедренного сустава. Компрессионная нейропатия часто встречается ниже паховой связки. Жалобы пациента включают боль в паховой области и слабость ног, вызванную парезом четырехглавой мышцы.
Сенсорные нарушения проявляются в виде потери чувствительности или дизестезии по передней поверхности бедра до стопы. Электродиагностическое тестирование выявляет патологические изменения в нерве. Лечение зависит от причины повреждения нерва и ЭМГ изменений. Если целостность нерва не нарушена и нет тяжелой потери аксонов возможно достижение полноценного контроля. Во время восстановительного периода пациенту может понадобиться ношение коленного бандажа.
б) Травма и компрессия седалищного нерва. Симптомы, связанные с поражением седалищного нерва, часто вызваны компрессией корешков нервов в пояснично-крестцовом отделе позвоночника. Дистальная компрессия нерва может быть вызвана грушевидной мышцей (синдром грушевидной мышцы по-прежнему является спорным диагнозом), при прохождении нерва через седалищную вырезку в ягодичную область. При осложнениях тотального эндопротезирования тазобедренного сустава часто вовлекается седалищный нерв с развитием паралича.
Симптомы варьируют в зависимости от уровня патологических изменений. Признаками компрессии нерва являются боли в нижних конечностях в пределах иннервации седалищного нерва, мышечная слабость и чувствительные нарушения. Осмотр и анамнез являются надежными диагностическими инструментами, но для точной диагностики необходима МРТ и исследование нервной проводимости. К консервативным методам лечения относятся физиотерапия и лечение инъекциями. Если опухоль или другие внешние факторы компримирующие нерв не поддаются терапии, необходима хирургическая декомпрессия.
в) Компрессия и травма подкожного нерва. Местом компрессии подкожного нерва является приводящий канал, который находится примерно на 10 см проксимальнее медиального мыщелка бедра. Повреждение нерва может возникнуть как осложнение при операциях на нижней конечности, таких как удаление подкожных вен. Пациент будет испытывать боли и парестезии в зоне иннервации нерва в средней части голени. Если они присутствуют, то эта компрессия часто является незамеченной причиной боли на медиальной стороне колена после травмы. Местное введение анестетиков может быть диагностической, а также терапевтической процедурой, в сочетании с регулировкой повседневной активности.
Хирургическое вмешательство должно выполняться только при условии отсутствия эффекта от консервативной терапии.
г) Компрессия и травма малоберцового нерва. Общий малоберцовый нерв особенно уязвим в месте, где он окружает шейку малоберцовой кости. Причиной этой нейропатии может быть ряд этиологических факторов: внешняя компрессия из-за привычного вывиха ноги или длительная компрессия при иммобилизации, различные травмы, в том числе ятрогенные повреждения во время операций и компрессия опухолью. Компрессия нерва вызывает слабость мышц по передней поверхности голени с синдромом падающей стопы. Чувствительность нарушается на передней части голени и на тыльной поверхности стопы.
При синдроме падающей стопы характерна походка с ударом стопы о поверхность, так как опускание стопы не контролируется. Диагностика завершается дополнительным электродиагностическим исследованием. После устранения причины внешней компрессии происходит спонтанное восстановление. Для контроля походки в период паралича пациент должен быть обеспечен бандажом. Хирургическое лечение показано в идиопатических случаях при отсутствии восстановления в течение четырех месяцев и у пациентов с внутренней компрессией.
Поверхностный малоберцовый нерв может быть компримирован при выходе из фасции на 10 см выше латеральной лодыжки. К жалобам относятся только нарушения чувствительности с онемением/болью или парестезиями по передней поверхности нижней части голени, голеностопного сустава и стопы. Хирургическая декомпрессия является вариантом лечения, если консервативное лечение не дало результатов.
Глубокий малоберцовый нерв может быть компримирован на задней поверхности лодыжки, под удерживателем разгибателей. Симптомами являются ноющие боли в тыльной поверхности стопы и чувствительные нарушения в первом тыльном пространстве. Может возникнуть мышечная атрофия. Внешняя компрессия должна быть устранена такими способами, как коррекция обуви. Дополнительное лечение такое же, как упоминалось выше.
д) Травма и компрессия заднего большеберцового нерва. Тарзальный туннельный синдром — это компрессия заднего большеберцового нерва в костно-фиброзном канале на медиальной стороне лодыжки. Это наиболее распространенный синдром компрессии нервов стопы и области голеностопного сустава. Состояние может быть связано с такими факторами, как тендовагинит, диабет или посттравматический фиброз после перелома/ушиба. Предрасполагающим фактором может быть выраженная вальгусная деформация стопы.
Пациент предъявляет жалобы на дискомфорт и жжение на подошвенной поверхности стопы. Длительное стояние и ходьба усугубляют симптомы. На стороне компрессии выявляется положительный симптом Тинеля. При рентгенографии выявляются костные деформации. В диагностике полезны также электродиагностические тесты.
Часто необходима внешняя поддержка лодыжки. Хирургическое лечение показано в случае посттравматического фиброза или объемного поражения.
е) Компрессия и травмы подошвенных нервов пальцев. Метатарсалгия Мортона является компрессией общего подошвенного нерва пальцев на уровне головок соседних плюсневых костей, под поперечной плюсневой связкой. Заболевание затрагивает в основном женщин. Чаще всего поражается третье межплюсневое пространство, проявляясь ноющими болями на подошвенной стороне стопы и болезненностью места компрессии. Симптомы, как правило, усиливаются при ходьбе. Консервативное лечение состоит из правильного подбора обуви, включая вставку в обувь проксимальнее центральной пястной головки.
Местные инъекции анестетика устранят боль в течение короткого времени и подтвердят диагноз. Наиболее широко распространенной процедурой является рассечение межплюсневой связки и нейроэктомия или невролиз.

Повреждения нервных стволов в области стопы и голеностопного сустава обычно становятся результатом проникающих ранений. Этом могут быть как ранения в результаты несчастного случая, так и повреждения при хирургических вмешательствах.
Повреждения нервных стволов в области стопы и голеностопного сустава обычно становятся результатом проникающих ранений. Этом могут быть как ранения в результаты несчастного случая, так и ятрогенные повреждения при хирургических вмешательствах. Последние нередки, например, при артроскопических вмешательствах, выполняемых из небольших 3-5 мм доступов в зонах, где могут располагаться небольшие чувствительные нервы или их ветви.
Повреждения нервов также нередки при стандартных хирургических вмешательствах в области стопы и голеностопного сустава, например, открытой репозиции и внутренней фиксации переломов. Риск повреждения нервов увеличивается и при других чрескожных или минимально инвазивных операциях.
При массивных сочетанных повреждениях костей и мягких тканей конечностей повреждения нервов могут быть дополнительной предпосылкой неблагоприятного результата лечения.
Основная функция большинства нервов на уровне стопы и голеностопного сустава — это чувствительная иннервация, однако два нерва — большеберцовый и глубокий малоберцовый — кроме этого еще иннервируют собственные мышцы стопы. Повреждение этих двигательных нервов может вести к дисбалансу внешних и собственных мышц стопы и развитию со временем когтеобразной деформации пальцев. Повреждения чувствительных нервов ведет к потере чувствительности и формированию в области повреждения болезненных невром. Повреждения нервов в нагружаемых участках стопы может предрасполагать к развитию КРБС I типа.
История пациентов с повреждениями нервов обычно достаточно типичен: это либо травма, либо хирургическое вмешательство. Пациенты обычно хорошо локализуют болевой синдром и изменения чувствительности в зоне ответственности соответствующего нерва. Иногда пациенты достаточно комфортно себя чувствуют, ходя босиком, однако начинают испытывать выраженные парестезии при ношении обуви. Временами пациенты начинают сами себя лечить, используя различные типы подушечек и вкладышей, однако эти мероприятия редко оказываются эффективными.
При осмотре чаще всего удается обнаружить рубец в области перенесенной травмы или хирургического вмешательства. Чувствительность дистальней зоны повреждения, как правило, снижается, хотя характер изменений чувствительности бывает весьма вариабельным ввиду вариабельности и взаимного перекрытия зон иннервации различных нервов. При пальпации рубца обычно удается обнаружить участок болезненности.
Если в области поврежденного нерва формируется неврома, ее обычно удается пропальпировать.
Невромы прежде, чем принимается решение об оперативном лечении, можно попытаться лечить консервативно.
Консервативное лечение невром является достаточно непростой задачей. Оно может включать использование специальной обуви или брейсов, которые позволяет предотвратить раздражение уязвимого участка тканей. Могут применяться различные типы вкладышей и подушечек, призванные устранить давление в обуви на заинтересованный участок стопы.
Может быть эффективно местно введение кортизона. Еще одним вариантом консервативного лечение является локальное введение алкоголя, который фатально повреждает нерв и тем самым помогает купировать болевой синдром. Пожалуй, наиболее эффективными методами консервативного лечения являются пластыри с лидокаином и различные местные обезболивающие кремы и мази. В некоторых случаях эти средства позволяют добиться весьма ощутимого эффекта, однако у физически активного пациента они редко позволяет полностью избавиться от болевых ощущений.
При любых свежих повреждениях нервов стопы и голеностопного сустава рекомендуется немедленный шов нерва. Шов требует тщательной подготовки культей нерва и сопоставления их без излишнего натяжения.
Выделяют два вида невром в области стопы: неврома в виде луковицы, формирующаяся в области культи пересеченного нерва, и веретеновидная неврома, образующаяся при сохранении непрерывности поврежденного нерва.
При лечении невром тыла стопы отдельное внимание следует уделить планированию хирургического доступа: разрез по возможности не должен располагаться в зоне, которая подвергается постоянному давлению в обуви, например, непосредственно на тыле стопы. Другими неблагоприятными в этом отношении участками является, скажем, передняя поверхность голеностопного сустава, что может быть актуально, например, для человека, чья рабочая обувь оканчивается как раз на этом уровне.
У пациентов с невромами сопровождающимися невралгией, применяет методику, заключающуюся в пересечении нерва выше уровня повреждения и погружении культи в ткани.
После операции накладывается давящая повязка, возможна иммобилизация гипсовой лонгетой на первые 10 дней после операции. После снятия швов еще в течение 3-4 недель используется эластичный бандаж. Нагрузка ногу разрешается по мере переносимости.
С тем, чтобы добиться наиболее оптимального результата, пересечение нерва комбинируют с другими вмешательствами, задачей которых является герметизация или перемещение вновь формируемой культи нерва. Цель операции это защита вновь сформированной культи нерва от болевых воздействий.
Физиологические способы защиты культи включают ее перемещение в более проксимально расположенные здоровые ткани, погружение в мышцы или в кость.
Результаты перемещения культи пересеченного нерва с целью ограничения возможности ее механического раздражения позволяют добиться хорошего результата в 80% случаев.
Пересечение и погружение культи нерва считаются предпочтительными методами лечения благодаря своим хорошим результатам, технической простоте и минимальным требованиям к послеоперационной реабилитации.
Читайте также:


