Тройничный нерв и анестезия в стоматологии
Как уже упоминалось, вторая ветвь тройничного нерва, выйдя из полости черепа через круглое отверстие, проходит вперед и кнаружи через верхний отдел крылонебной ямки, направляясь в подглазничный желобок.
Клинические наблюдения показали, что для успешного обезболивания второй ветви тройничного нерва нет необходимости доводить иглу до круглого отверстия. В связи с небольшой емкостью крылонебной ямки (около 2 см 3 ) введенный в нее раствор обезболивающего вещества диффундирует в расположенной здесь рыхлой клетчатке и прерывает проводимость верхнечелюстного нерва. Обезболивание соответствующей верхней челюсти наступает обычно через 10—15 минут.
Введение обезболивающего раствора в крылонебную ямку возможно:
- 1) со стороны боковой поверхности лица — от нижнего края скуловой дуги (подскулокрыловидный путь);
- 2) с переднебоковой поверхности лица — от нижнего угла скуловой кости (подскуловой путь);
- 3) спереди — через глазницу (орбитальный путь);
- 4) снизу — со стороны полости рта через крылонебный канал (внутриротовой путь).
Подскулокрыловидный путь (разработан С. Н. Вайсблатом). При этом способе обезболивания второй ветви тройничного нерва игла шприца проводится в крылонебную ямку от нижнего края скуловой дуги (рис. 41).

С. Н. Вайсблат указывает, что как овальное отверстие, так и вход в крылонебную ямку (серповидная щель) находятся на одной сагиттальной линии с наружной пластинкой крыловидного отростка: овальное отверстие расположено позади крыловидного отростка, а серповидная щель — впереди.
Для обезболивания по этому способу ствола второй ветви тройничного нерва иглу длиной 6—7 см вводят под скуловую дугу, делая вкол на середине козелково-глазничной (трагоорбитальной линии) Проникая иглой в ткани в строго поперечном направлении (во фронтальной плоскости), достигают (на глубине от 2,7 до 5,5 см, по данным С. Н. Вайсблата) наружной пластинки крыловидного отростка основной кости. Глубину введения иглы отмечают кусочком надетой на нее пробки.
Затем извлекают иглу немного больше чем на половину и, придав ей уклон вперед на 15—20°, вновь погружают вглубь на первоначальное расстояние, т. е. до уровня, отмеченного надетым кусочком пробки. Таким путем достигают входа в крылонебную ямку и вводят сюда 2—3 мл 2°/о раствора новокаина с адреналином (из расчета 1 капля раствора адреналина 1:1000 на 5 мл 2% раствора новокаина).
Подскуловой путь. При подходе с переднебоковой поверхности лица иглу вкалывают через кожу позади нижнего угла скуловой кости (позади скуло-альвеолярного гребня) на уровне вертикальной линии, проведенной через наружный край орбиты, и продвигают внутрь и вверх через жевательную мышцу до соприкосновения с бугром верхней челюсти, а затем дальше по его поверхности (рис. 42).

В некоторых случаях конец иглы может упереться в большое крыло основной кости. Тогда меняют осторожно направление иглы или же, для того чтобы придать игле более медиальное направление и таким образом войти в крылонебную ямку, переносят даже место вкола иглы немного назад — ближе к средней части скуловой дуги.
Таким образом, на глубине около 4,5—5,5 см иглой достигают входа в крылонебную ямку и впрыскивают 2—3 мл 2% раствора новокаина с адреналином. Продвигать иглу в крылонебную ямку глубже и доводить до соприкосновения с нервом нет необходимости. При медленном извлечении иглы позади верхней челюсти вводят дополнительно 5 мл 1% раствора новокаина с адреналином для того, чтобы получить сокращение внутренней челюстной артерии (a. maxillaris interna).
После введения обезболивающего вещества приходится выжидать 10—15 минут, пока в силу диффузии раствор достигнет нерва и прервет его проводимость.
Орбитальный путь. Среди ряда способов введения обезболивающего вещества в крылонебную ямку через глазницу заслуживает внимания способ, разработанный В. Ф. Войно-Ясенецким.
Иглу вкалывают у верхней границы нижненаружного угла глазницы на уровне верхнего края скуловой дуги или на 2—3 мм выше него и продвигают вглубь вдоль наружной стенки глазницы в строго горизонтальном направлении, все время соблюдая контакт с наружной стенкой глазницы (рис. 43). Для этого рекомендуется несколько отклонять шприц к средней линии тела. На глубине около 4,5 см (максимальное расстояние 51 мм, минимальное — 40 мм) игла достигает кости возле круглого отверстия, упираясь в костный валик, отделяющий его от переднего отверстия видиева канала, или же непосредственно проникает в круглое отверстие. Если при продвигании иглы болевых ощущений в области разветвления второй ветви тройничного нерва не возникает, то иглу вынимают на 2—3 мм и вводят 5 мл 2% раствора новокаина с адреналином. Менее сложно проведение иглы по нижнеглазничной стенке до нижнеглазничной щели, которая сообщается с крылонебной ямкой (С. Н. Вайсблат).

Внутриротовой путь. Способ введения обезболивающего вещества в крылонебную ямку через крылонебный канал описан Карреа в 1921 г. (значительно раньше этот путь был исследован на черепах В. Ф. Войно-Ясенецким, а также описан Барриелем).
При широко раскрытом рте больного ориентируются относительно расположения большого небного отверстия. Игле длиной 5 см придают направление кверху и немного назад и вводят ее в мягкие ткани твердого неба. Если игла упирается в кость и не попадает сразу в отверстие канала, то вводят небольшое количество раствора обезболивающего вещества и, перемещая конец иглы в стороны, нащупывают им положение отверстия, после чего продвигают иглу в крылонебный канал на глубину 2,5—3 см (рис. 44). При этом ощущается некоторое сопротивление. Установив путем оттягивания поршня шприца, что игла не находится в просвете сосуда, медленно впрыскивают 1—2 мл раствора обезболивающего вещества. Выключение чувствительности тканей, иннервируемых второй ветвью тройничного нерва, наступает обычно через 12—15 минут.

Осложнения. Осложнения, возникающие при обезболивании ствола второй ветви тройничного нерва, зависят от индивидуальных анатомических особенностей строения крылонебной ямки или же от погрешностей техники.
Так, при подскулокрыловидном пути продвигание иглы глубже расстояния, установленного предварительным вколом ее до наружной пластинки крыловидного отростка основной кости, создает возможность попадания иглы через основонебное отверстие (foramen sphenopalatinum) в носовую полость. Это обусловливает неудачу обезболивания. Кроме того, в силу инфицирования конца иглы может возникнуть воспалительный процесс у основания черепа.
В некоторых случаях, при введении иглы в верхний отрезок крылонебной ямки и распространении раствора через нижнюю глазничную щель в глазницу, может наблюдаться парез двигательных нервов глаза и вследствие этого двоение зрения (диплопия) в течение 2—3 часов.
Серьезные осложнения могут возникнуть при введении иглы с переднебоковой поверхности лица в случае проникновения ее в задний отдел глазницы к верхней глазничной щели и зрительному нерву. При этом возможно механическое повреждение отводящего и глазодвигательного нервов и глазной артерии, располагающихся по пути продвигании иглы. Также и введение новокаин-адреналина вблизи зрительного нерва может вызвать явления временной слепоты.
При попадании иглы в верхнюю глазничную щель возможно повреждение пещеристой пазухи (sinus cavernosus).
Однако проникновение в глазницу и в верхнюю глазничную щель исключается при продвигании иглы на глубину не более 5 см от нижнего угла скуловой кости.
В некоторых случаях при этом способе введения иглы в крылонебную ямку возможно также повреждение внутренней челюстной артерии (a. maxillaris interna) или ее ветви, основонебной артерии (a. sphenopalatine), лежащих на пути иглы. Если при этом гематома образуется в крылонебной ямке, то в дальнейшем могут наблюдаться длительные боли.
При орбитальном пути введения обезболивающего вещества к верхнечелюстному нерву, по В. Ф. Войно-Ясенецкому, существует возможность попадания иглой в верхнюю глазничную щель. Для предотвращения этого осложнения необходимо иглу вкалывать на уровне верхнего края скуловой дуги и направлять строго горизонтально или даже немного вниз.
Некоторые осложнения наблюдаются и при введении обезболивающего вещества в крылонебную ямку через крылонебный канал. Иногда отмечается появление временной зиплопии, по-видимому, в результате одновременной блокады нервов глазницы. В ряде случаев в результате попадания иглой в просвет кровеносного сосуда и введения в него раствора обезболивающего вещества наступают общие явления (рвота, сердцебиение), а также побледнение участков кожи на соответствующей половине лица.
Тройничный нерв, п. trigeminus, смешанный нерв. Двигательные волокна тройничного нерва начинаются из его двигательного ядра, лежащего в мосту. Чувствительные волокна этого нерва подходят к мостовому ядру, а также к ядрам среднемозгового и спинномозгового пути тройничного нерва. Этот нерв иннервирует кожу лица, лобной и височной областей, слизистую оболочку полости носа и околоносовых пазух, рта, языка ( 2 /з), зубы, конъюнктиву глаза, жевательные мышцы, мышцы дна полости рта (челюстно-подъязычная мышца и переднее брюшко дву брюшной мышцы), а также мышцы, напрягающие небную занавеску и барабанную перепонку. В области всех трех ветвей тройничного нерва располагаются вегетативные (автономные) узлы, которые образовались из клеток, выселившихся в процессе эмбриогенеза из ромбовидного мозга. Эти узлы по своему строению идентичны внутриорганным узлам парасимпатической части вегетативной нервной системы.
Тройничный нерв выходит на основание мозга двумя корешками (чувствительным и двигательным) в том месте где мост переходит в среднюю мозжечковую ножку. Чувствительный корешок, radix sensoria, значительно толще двигательного корешка, radix motoria. Далее нерв идет вперед и несколько латерально, вступает в расщепление твердой оболочки головного мозга —тройничную полость, cavum trigeminale, лежащую в области тройничного вдавления на передней поверхности пирамиды височной кости. В этой полости находится утолщение тройничного нерва — тройничный узел, ganglion trigeminale (гассеров узел). Тройничный узел имеет форму полумесяца и представляет собой скопление псевдоуниполярных чувствительных нервных клеток, центральные отростки которых образуют чувствительный корешок и идут к его чувствительным ядрам. Периферические отростки этих клеток направляются в составе ветвей тройничного нерва и заканчиваются рецепторами в коже, слизистых оболочках и других органах головы. Двигательный корешок тройничного нерва прилежит к тройничному узлу снизу, а его волокна участвуют в формировании третьей ветви этого нерва.
От тройничного узла отходят три ветви тройничного нерва: 1) глазной нерв (первая ветвь); 2) верхнечелюстной нерв (вторая ветвь); 3) нижнечелюстной нерв (третья ветвь). Глазной и верхнечелюстной нервы являются чувствительными, а нижнечелюстной — смешанным, он содержит чувствительные и двигательные волокна. Каждая из ветвей тройничного нерва у своего начала отдает чувствительную ветвь к твердой оболочке головного мозга.
Глазной нерв,п. ophthalmicus, отходит от тройничного нерва в области его узла, располагается в толще боковой стенки пещеристого синуса, проникает в глазницу через верхнюю глазничную щель. До вступления в глазницу глазной нерв отдает тенториальную (оболочечную) ветвь, г. tentorii (meningeus). Эта ветвь направляется кзади и разветвляется в намете мозжечка. В глазнице глазной нерв делится на слезный, лобный и носоресничный нервы.
Верхнечелюстной нерв,п. maxillaris, отходит от тройничного узла, направляется вперед, выходит из полости черепа через круглое отверстие в крыловидно-небную ямку.
Еще в полости черепа от верхнечелюстного нерва отходят менингеальная (средняя) ветвь, г. meningeus (medius), которая сопровождает переднюю ветвь средней менингеальной артерии и иннервирует твердую оболочку головного мозга в области средней черепной ямки. В крыловидно-небной ямке от верхнечелюстного нерва отходят подглазничный и скуловой нервы и узловые ветви к крылонебному узлу.
Нижнечелюстной нерв,п. mandibuldris, выходит из полости черепа через овальное отверстие. В его составе имеются двигательные и чувствительные нервные волокна. При выходе из овального отверстия от нижнечелюстного нерва отходят двигательные ветви к одноименным жевательным мышцам.
Проводниковые методы обезболивания на верхней челюсти
Методы обезболивания на нижней челюсти Методы обезболивания на нижней челюсти
1. Подскуловой способ анестезии второй и третьей ветвей тройничного нерва (по Вайсблату). Целесообразность этого способа обусловливается сравнительной легкостью и безопасностью его выполнения. При этом способе иглу вводят непосредственно под нижним краем скуловой дуги и продвигают через вырезку ветви нижней челюсти по направлению к основанию наружной пластинки крыловидного отростка. Ориентиром для правильного направления иглы при этом способе является наружная пластинка крыловидного отростка. Ее проекция на кожу находится на середине расстояния от основания козелка ушной раковины до наружного угла глаза.
2. Анестезия нижнего альвеолярного нерва в области отверстия нижней челюсти (мандибулярная анестезия). Этот метод называется мандибулярный, хотя нижнечелюстной, нерв не блокирует. У отверстия нижней челюсти блокируют его ветви — нижний альвеолярный и язычный нервы. Для правильного проведения анестезии необходимо знать анатомию нижней челюсти, в особенности ее ветви.
3. Анестезия у подбородочного отверстия (ментальная). Подбородочное отверстие находится на 12-13 мм выше основания тела нижней челюсти, на уровне середины альвеолы нижнего второго премоляра или межальвеолярной перегородки между первым и вторым премолярами. Подбородочное отверстие открывается кзади, кверху и наружу.
1. Подскуловой способ анестезии второй и третьей ветвей тройничного нерва (по Вайсблату).
Целесообразность этого способа обусловливается сравнительной легкостью и безопасностью его выполнения.
При этом способе иглу вводят непосредственно под нижним краем скуловой дуги и продвигают через вырезку ветви нижней челюсти по направлению к основанию наружной пластинки крыловидного отростка.
Ориентиром для правильного направления иглы при этом способе является наружная пластинка крыловидного отростка.
Ее проекция на кожу находится на середине расстояния от основания козелка ушной раковины до наружного угла глаза.
 |
| Рис. Анестезия по Вайсблату |
Техника инъекции. После обработки кожи лица пациента спиртом стерильной линейкой под скуловой дугой измеряют расстояние от козелка ушной раковины до наружного края глаза и отмечают середину этого расстояния на коже. На иглу длиной 6 см нанизывают стерильный резиновый кружок диаметром около 5 мм и иглу надевают на 10-граммовый шприц.
В отмеченной точке производят вкол иглы и, предпосылая раствор анестетика, продвигают ее перпендикулярно поверхности кожи до упора в наружную пластинку крыловидного отростка. Отметив глубину погружения иглы резиновым кружком, ее выводят примерно на половину отмеченного расстояния. Для анестезии второй ветви тройничного нерва иглу направляют кпереди под углом 20—25°, не изменяя ее положения в горизонтальной плоскости. Продвинув ее вглубь на длину, отмеченную резиновым кружком, достигают входя в крылонёбную ямку, где выпускают 3-120 мл анестетика.
Зона обезболивания распространяется на соответствующую половину верхней и нижней челюсти.
2. Анестезия третьей ветви тройничного нерва по В.М. Уварову.
В. М. Уваров предложил производить вкол иглы под скуловой дугой на 2 см кпереди от козелка уха, продвинув иглу в глубь мягких тканей так, чтобы она прошла через вырезку ветви нижней челюсти непосредственно перед мыщелковым отростком, и, погрузив ее вглубь на 4-4,5 см, достигают овального отверстия, где вводят 5-6 мл анестетика.
3. Анестезия нижнего альвеолярного нерва в области отверстия нижней челюсти (мандибулярная анестезия).
Этот метод называется мандибулярный, хотя нижнечелюстной, нерв не блокирует. У отверстия нижней челюсти блокируют его ветви — нижний альвеолярный и язычный нервы. Для правильного проведения анестезии необходимо знать анатомию нижней челюсти, в особенности ее ветви.
 |
| Рис. а — положение конца иглы по отношению к сосудистому пучку нижней челюсти при проводниковом обезболивании; б — ориентиры места вкола иглы при мандибулярный анестезии |
Нижний альвеолярный нерв входит в костный канал через отверстие нижней челюсти. Оно расположено на внутренней поверхности ветви нижней челюсти на расстоянии 15 мм от переднего края, 13 мм от заднего, 22 мм от вырезки нижней челюсти и 27 мм от основания ее.
У взрослого человека отверстие нижней челюсти находится на уровне жевательной поверхности нижних моляров. У стариков и детей — несколько ниже. Спереди и изнутри оно прикрыто язычком нижней челюсти, поэтому анестетик следует вводить на 0,75-1 см выше того отверстия, перед вхождением нерва в канал.
Внутриротовые методы
-
Анестезия при помощи пальпации костных ориентиров.
Ориентиром для вкола иглы является височный гребешок, который в виде костного валика спускается от венечного отростка к язычной поверхности альвеолярного отростка нижней челюсти. В нижнем отделе он разделяется на две ножки, которые образуют треугольник. Пальцем пальпируют передний край ветви нижней челюсти на уровне задней поверхности коронки третьего моляра. Определяют височный гребешок, переместив палец несколько кнутри, проекцию его переносят на слизистую. Затем палец фиксируют в позадимолярной ямке.
Вкол иглы делают кнутри от проекции височного гребешка и на 0,75-1 см выше жевательной поверхности третьего моляра, располагая шприц на уровне премоляров противоположной стороны. Продвинув иглу кнаружи и кзади до кости на 0,5-0,75 см, вводят 0,5-3 мл анестетика, выключают язычный нерв, продвинув иглу еще на 2 см, доходят до места вхождения нижнего альвеолярного нерва в канал. Здесь вводят 2-3 мл анестетика. Не меняя исходного положения шприца, не всегда удается продвинуть иглу к отверстию нижней челюсти. Это удается, если перенести шприц на уровень центральных резцов и продвинуть иглу кзади на 2 см параллельно внутренней поверхности ветви нижней челюсти.
Аподактильный метод.
Ориентиром является крыловидно-нижнечелюстная складка, которая располагается кнутри от височного гребешка.
Рот пациента широко открыт. Шприц располагают на уровне премоляров противоположной стороны. Вкол производят в наружный край крыловидно-нижнечелюстной складки на середине расстояния между жевательными поверхностями верхних и нижних моляров. Если складка широкая, то вкол иглы делают в середину, если узкая, то в медиальный ее край. Иглу продвигают кнаружи и кзади до кости (на глубину 1,3-2 см). Вводят 2-3 мл анестетика, выключая нижний альвеолярный нерв и язычный. Иногда игла, погруженная в мягкие ткани на 2 см, не касается кости. В этом случае шприц нужно отвести еще более в противоположную сторону, расположив его на уровне второго моляра.
Внеротовые методы
-
Из поднижнечелюстной области. Производят вкол иглы у основания нижней челюсти, отступя на 1,5 см кпереди от ее угла. Иглу продвигают вверх на 3,5 см по внутренней поверхности ветви нижней челюсти строго параллельно ее заднему краю. Следует обязательно сохранять контакт иглы с костью. Удобнее вводить иглу без шприца и только перед введением анестетика присоединять его. Вводят 2 мл анестетика для блокады нижнего альвеолярного нерва. Продвинув иглу вверх еще на 1 см, блокируют язычный.
- Подскуловой способ по Берше—Дубову. Располагают иглу перпендикулярно коже боковой поверхности лица. Вкол иглы производят непосредственно под нижним краем скуловой дуги, отступив на 2 см кпереди от основания козелка уха. Иглу продвигают на 3-3,5 см внутрь, предпосылая анестетик. Вводят 3-5 мл анестетика.
 |
| Рис. Внеротовой метод обезболивания нижнего альвеолярного нерва |
Зона обезболивания при мандибулярной анестезии.
Все зубы нижней челюсти соответствующей половины, костная ткань альвеолярной части и частично — нижней челюсти, слизистая оболочка альвеолярного отростка с оральной и вестибулярной стороны, слизистая подъязычной области и передних 2/3 языка, кожа и слизистая нижней губы, кожа подбородка на стороне анестезии.
Обезболивание наступает через 7-15 мин. Продолжительность зависит от выбранного анестетика.
 |
| Рис. Зона обезболивания при: а — мандибулярной анестезии; б — торусальной анестезии |
4. Торусальная анестезия по Вайсбрему.
Раствор анестетика вводят в область нижнечелюстного валика, где располагается нижнеальвеолярный, язычный и щечный нервы, окруженные клетчаткой.
Рот пациента должен быть максимально открыт. Местом вкола является точка, образованная пересечением горизонтальной линии, проведенной на 0,5 см ниже жевательной поверхности верхнего третьего моляра и бороздки, образованной латеральным скатом крыловидно-нижнечелюстной складки щеки. Иглу вводят строго перпендикулярно тканям щеки, направляя шприц с противоположной стороны, ее продвигают до кости на глубину 0,25-2 см.
Вводят 1,5-2 мл анестетика, выключая нижний альвеолярный и щечный нервы, затем, выведя иглу в обратном направлении, вводят 0,5-1 мл анестетика для выключения язычного нерва. Анестезия наступает через 5 мин.
 |
| Рис. Торусальная анестезия |
Зона обезболивания: те же ткани, что и при анестезии у отверстия нижней челюсти, а также слизистая оболочка щеки и кожа, слизистая оболочка альвеолярной части нижней челюсти от середины второго премоляра до середины второго моляра.
5. Анестезия у подбородочного отверстия (ментальная).
Подбородочное отверстие находится на 12-13 мм выше основания тела нижней челюсти, на уровне середины альвеолы нижнего второго премоляра или межальвеолярной перегородки между первым и вторым премолярами. Подбородочное отверстие открывается кзади, кверху и наружу.
Внеротовой метод. Если анестезию проводят на правой половине нижней челюсти, то врачу следует встать справа и сзади от пациента. Вкол иглы делают на 0,5 см выше и кзади от этой точки, придав игле направление с учетом хода канала, внутрь и кпереди до контакта с костью. Вводят 0,5 мл анестетика. Осторожно иглой отыскивают вход в канал и вводят иглу на глубину 3-5 мм. Вводят 1-2 мл анестетика, обезболивание наступает через 5 мин.
 |
| Рис. Положение иглы при подбородочной анестезии |
Внутриротовой метод. Зубы пациента должны быть сомкнуты. Отводят щеку, вкол делают на уровне середины коронки первого моляра, отступая несколько миллиметров кнаружи от нижнего свода преддверия рта. Иглу продвигают на глубину 0,75-1 см вниз, кпереди и внутрь до подбородочного отверстия. Остальные моменты анестезии такие же, как при внеротовом способе.
Зона обезболивания: мягкие ткани подбородка и нижней губы, премоляры, клыки и резцы, костная ткань альвеолярной части, слизистая оболочка вестибулярной стороны. Иногда зона обезболивания распространяется до уровня второго моляра.
6. Анестезия по Берше для устранения воспалительной контрактуры.
Эта анестезия обезболивает двигательные волокна третьей ветви тройничного нерва. Иглу вкалывают перпендикулярно коже под скуловой дугой на 2 см кпереди от козелка уха и, продвигая иглу через полулунную вырезку нижней челюсти на глубину 2-2,5 см, вводят 3-4 мл анестетика. Анестезия наступает через 10 мин.
М.Д. Дубов модифицировал способ Берше.
При продвижении иглы вглубь на 3-3,5 см и введении здесь анестетика последний проникает к внутренней поверхности латеральной крыловидной мышцы и выключает нижнелуночковый и язычный нервы, которые располагаются рядом с этой мышцей.
 |
| Рис. Анестезия по Берше—Дубову |
"Практическое руководство по хирургической стоматологии"
А.В. Вязьмитина
Современные возможности безопасного и безболезненного лечения зубов
Еще совсем недавно процедуры лечения и удаления зубов сопровождались болезненными ощущениями, но сегодня стоматология имеет все возможности для того, чтобы пациент не чувствовал ни малейшего дискомфорта даже при сложных вмешательствах. Анестезия в стоматологии призвана гарантировать безболезненность любых процедур.
Анестезия – это снижение чувствительности определенного участка тканей относительно боли. Различные методы позволяют достичь полной потери чувствительности на определенный промежуток времени. Она широко применяется при проведении большинства манипуляций в терапевтической, хирургической стоматологии, при имплантации и протезировании, и даже при обычной чистке зубов.
Показания к применению анестезии
Вне зависимости от видов анестезии в стоматологии, они применяются по следующим показаниям:
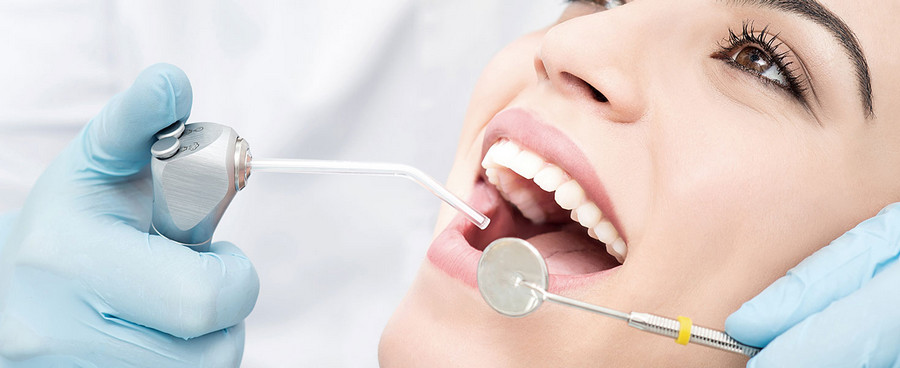
- необходимость поверхностного обезболивания перед введением основной инъекции,
- лечение заболеваний зубов – кариеса любой степени, пульпита, периодонтита и многих других,
- терапия заболеваний десен и тканей пародонта,
- удаление зубов и их корней,
- зубная имплантация, т.е. установка большого количества искусственных металлических корней,
- выполнение хирургических операций,
- лечение острых гнойных воспалений костной ткани челюстей,
- невриты, невралгии лицевого нерва.
Кроме того, обезболивание показано даже при небольших вмешательствах, например, при проведении ультразвуковой чистке зубов, когда у пациента наблюдается повышенная чувствительность или нервозность.
Основные виды анестезии в стоматологии
Существует три вида анестезии: местная, общая и седация. Местная заключается в обезболивании определенного участка тканей для комфортного выполнения процедур, при этом пациент пребывает в сознании. Общая анестезия или наркоз выполняется с применением анальгетиков, которые вводятся в организм с помощью ингаляции или внутривенно, при ней пациент находится без сознания. При седации газ вводится ингаляционно, эта разновидность подразумевает пребывание в сознании.
Виды местной анестезии в стоматологии
Современная местная анестезия носит название карпульной – состав поставляется в одноразовых емкостях (карпулах или ампулах), где уже смешаны необходимые компоненты в нужной дозировке. Врач вставляет карпулу в специальный шприц – по сравнению с одноразовыми шприцами, его игла более тонкая, поэтому сам процесс введения препарата менее болезненный.
Аппликационная широко применяется при выполнении простых операций, не занимающих много времени. Препарат наносится ватным тампоном или пальцами на нужную область, пропитывает мягкие ткани, вследствие чего снижается их чувствительность. Проникает он на глубину не более 3 мм. Время действия – от 10 до 25 минут. Очень часто она предваряет другой вид обезболивания.
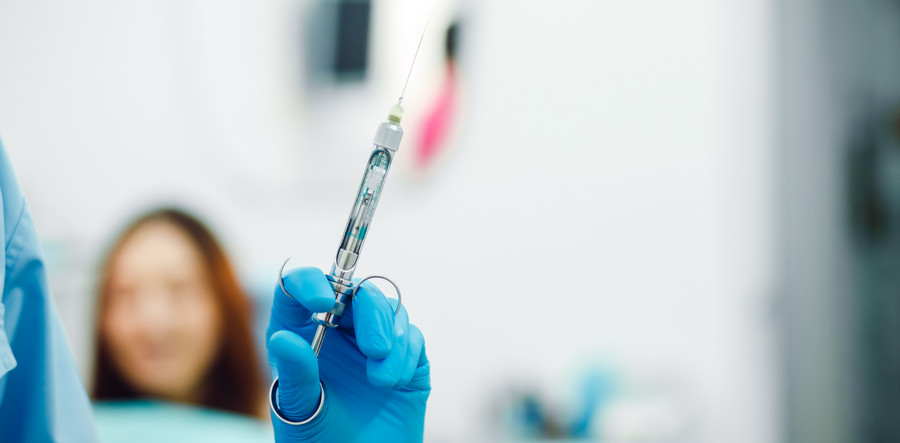
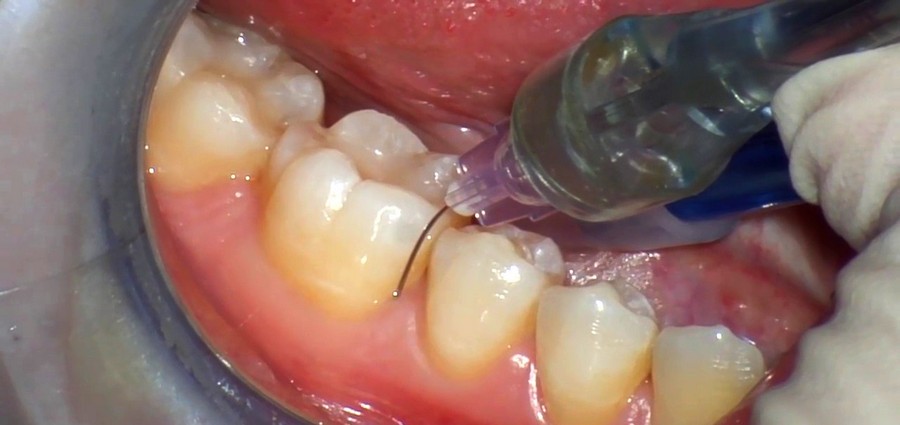
Интралигментарная также носит название внутрипериодонтальной. Специфика этого вида состоит в оказании большего давления в процессе введения. Это дает возможность средству равномерно распределиться в периодонтальном пространстве и проникнуть во внутрикостное. Начинает действовать сразу – спустя 15-45 секунд. Время действия – от 20 минут до получаса.
Показания – невозможность или неэффективность других видов. Как правило, применяется при лечении и удалении нижних моляров, операциях на альвеолярном отростке. Ее выполнение предполагает рассечение слизистой оболочки, создание отверстия в кости с применением бора, после чего в отверстие вводится игла и препарат подается к губчатому веществу под большим давлением. Преимущество этого вида – эффективность даже при малых объемах слабого средства. Время действия – от 60 минут.
Стволовая подразумевает блокирование ветвей тройничного нерва у основания черепа. Это целесообразно при выполнении обширных хирургических вмешательствах в челюстно-лицевой хирургии. Действие этого вида обезболивания охватывает обе челюсти.
Виды препаратов для местной анестезии
Современная анестезия в стоматологии осуществляется с помощью готовых обезболивающих составов. Самыми распространенными считаются препараты на основе артикаина – это основное действующее вещество многих анестетиков. Они превосходят лидокаин по эффективности в 1,5-2 раза, а новокаин – в 6 раз. Большим преимуществом является и то, что такие препараты сегодня очень безопасны.
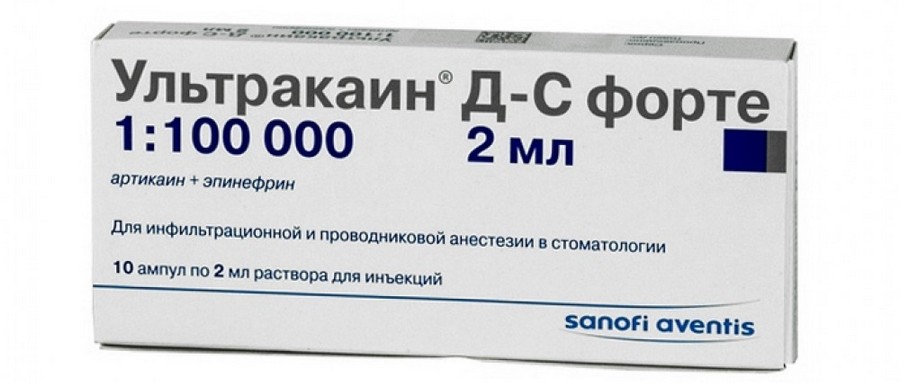

- артикаин+эпинефрин 1:100.000,
- артикаин+эпинефрин 1:200.000.
Отличие этого препарата от других заключается в сравнительно большем количестве консервантов в составе, что повышает вероятность развития аллергических реакций.

Осложнения на фоне применения местной анестезии
Осложнения встречаются довольно редко, однако совсем исключить их из практики невозможно. Их разделяют на две группы:
- местные: повреждение мягких тканей иглой, отлом иглы, инфицирование тканей плохо продезинфицированными инструментами, поражение сосуда (как следствие – гематома), некроз тканей, парез лицевого нерва, контрактура височно-нижнечелюстного сустава,
- общие: аллергические реакции, токсические реакции, изменение артериального давления, головокружение.
Общая анестезия (наркоз)

Наркоз требует определенных показаний:
- ярко выраженная дентофобия и психические нарушения,
- выраженный рвотный рефлекс,
- сложные хирургические вмешательства,
- большое количество зубов, подлежащих удалению или сложному лечению,
- неэффективность применения местных анестетиков.
Противопоказания к наркозу следующие:
- относительные – обострение хронических заболеваний, вирусные инфекции, беременность и лактация, респираторные инфекции и др.,
- абсолютные – сердечная, почечная недостаточность, некоторые виды пороков сердца, декомпенсированный сахарный диабет и другие тяжелые эндокринные заболевания, нарушения функции органов дыхания.
Для того, чтобы принять решение о возможности применения наркоза, врач назначит обширную диагностику состояния здоровья.

Побочные действия наркоза могут быть обратимыми и тяжелыми, требующими немедленного вмешательства врачей. К первой группе относят тошноту, рвоту, спутанность сознания, обморок, нарушения поведения, координации движений. Как правило, они проходят с незначительным вмешательством специалистов и при обеспечении покоя. Серьезными осложнениями являются нарушения сердечной деятельности и дыхательной функции: они требуют немедленной медицинской помощи.
На заметку! Невнимание к советам врача-анестезиолога в отношении подготовки к наркозу может стать причиной тяжелого осложнения – аспирации дыхательных путей. Врач обязательно разъясняет накануне, в течение какого времени запрещается принимать пищу и пить – важно строго соблюдать рекомендацию.
Седация в стоматологии
Седация представляет собой погружение в состояние, подобное дремоте или опьянению – пациент находится в сознании, но чувствует себя спокойно и расслабленно. Существует три способа седации: ингаляционная, внутривенная, пероральная. Седация эффективно используется и для детей, и для взрослых. Она эффективно сочетается с местным обезболиванием.
В отличие от общего наркоза, седация более безопасна и не влечет за собой неприятных последствий лечения.
Особенности анестезии в детской стоматологии
Эффективное обезболивание в детской стоматологии должно обязательно учитывать ряд особенностей:
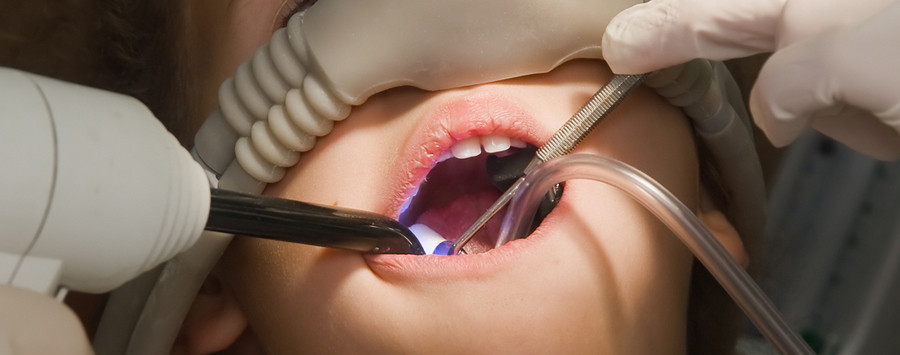
- большинство местноанестезирующих препаратов разрешены к применению с 4-летнего возраста,
- расчет дозировки осуществляется с учетом веса,
- дети нередко страдают от аллергических реакций на анестетики.
Верный подбор способа обезболивания очень важен – от этого зависит отношение ребенка к стоматологическим манипуляциям в будущем, доверие к зубному врачу.
Особенности применения анестезии при беременности
Сегодня существуют широкие возможности для обеспечения максимального комфорта беременной. Местные анестетики с минимальным содержанием сосудосуживающих компонентов разрешены к применению у будущих мам. Ограничения распространяются на общую анестезию и препараты с максимальным содержанием адреналина или эпинефрина.
Видео по теме
Читайте также:


