Ущемление нервных корешков ног
Свобода движения ценится всеми людьми. Особенно, когда ее утрачивают, к примеру, из-за защемления нерва в ноге. Причин расстройства множество – от прямого удара по конечности, до воспалительного процесса в тканях. Поэтому и тактика борьбы с патологией различна – комплексную терапию должен подбирать врач. Он будет ориентироваться на информацию от диагностических процедур. Тогда как самолечение в большинстве случаев приносит лишь временное облегчение в ноге, но чаще приводит к осложнениям.
Причины и провоцирующие факторы
Анатомически правильное соотношение структур позвоночника и костей таза с нижними конечностями и мышечно-связочными элементами скелета человека исключает появление в них дискомфорта и ограниченности движений. Под состоянием, когда защемило нервы на ноге, понимают деформации в перечисленных объектах – травматического, опухолевого либо воспалительного характера.

В прямой зависимости от локализации патологического очага – уровень, на котором зажало мышцу в ноге, врачи традиционно выделяют корешковый синдром, поражение грушевидной мышцы, воспаление седалищного либо большого берцового нерва.
Чаще всего люди обращаются за медицинской помощью по причине травмы – прямого удара по корпусу и ногам, автоаварии, падения с высоты. Итогом подобной ситуации станут переломы костей, растяжения/разрывы связочного либо сухожильного аппарата. Одновременно негативное воздействие оказывается непосредственно на нервное волокно в ноге, или же его сдавливает внутренняя гематома.
Не менее часто специалисты сталкиваются с болевыми ощущениями у людей в районе ноги из-за защемления нерва воспалительным очагом – в костных структурах, в мягких тканях, либо органах малого таза. Различные инфекции и деструктивные процессы с течением времени и при отсутствии лечения могут закончиться именно нарушением движений в ноге. Реже подобный результат появляется из-за опухолей – доброкачественных либо злокачественных.
Провоцирующими факторами выступают:
- ожирение;
- авитаминоз;
- чрезмерная физическая активность;
- тяжелые виды спорта;
- неправильная осанка;
- узкая одежда, обувь.
Соотнести симптоматику ущемления нерва в ноге с возможными причинами под силу только врачу. Он же назначается адекватное лечение.
Симптоматика
На начальном этапе своего появления защемление нерва на ноге по симптомам напоминает люмбаго – ограниченность движений и болевые ощущения. Однако, признаки патологического расстройства имеют ряд отличий:
- пассивные движения позволяют поднимать ногу полностью вверх – без рефлекторного сопротивления мышечных групп в спине;
- в ночные часы дискомфорт не уменьшается – у человека постоянно присутствует желание поменять положение ног в пространстве, устроить их поудобнее;
- присутствует мышечная слабость, и даже уменьшение объема мышц – при стойком хроническом течении болезни;
- появляются судороги в икроножных мышцах, в стопе;
- болевой синдром не зависит от физической нагрузки, от положения тела в пространстве;
- через несколько дней воспаление нерва у людей ведет к мурашкам в ногах, похолоданию одного участка покровных тканей;
- в зоне ближайшего к поражению сустава нарушается не только чувствительная, но и двигательная функция – сгибание, разгибание, отведение, к примеру, если защемило нерв в колене.
При тяжелом течении защемления нерва в коленном суставе симптомы будут настолько выражены, что человек может стать инвалидом. Он нуждается в постоянной посторонней помощи и уходе.
Диагностика
Несомненно, опытному специалисту для выявления защемления нервного волокна в ноге достаточно внимательно выслушать больного и провести его неврологический осмотр. Тем не менее, необходимо, чтобы инструментальная диагностика подтвердила данное предположение.
Дегенеративные изменения в структурах позвоночника можно выявить с помощью стандартной рентгенографии. Метод доступен к проведению в любой поликлинике. При малейших сомнениях в точности диагноза специалист рекомендует компьютерную либо магнитно-резонансную томографию ноги. Информации больше – на множестве снимков в разных проекциях четче видны плотные и мягкие ткани, сосудистые сплетения и мельчайшие дефекты нервов.

Воспалительный процесс в ноге способны спровоцировать специфические, а также неспецифические инфекции. Возбудитель будет диагностирован лабораторным исследованием ликвора. Жидкость лаборант берет при люмбальной пункции тонкой иглой – прокол выполняют непосредственно между позвонками в поясничном отделе позвоночника.
Патологические поражения нервно-мышечного проведения можно проследить с помощью электронейромиографии. Графическое изображение позволит врачу определить уровень, на котором произошло защемление в ногах. Радиоизотопное сканирование укажет на присутствие новообразования в области нервно-сосудистого пучка малого таза.
Тактика лечения
Безусловно, решать, что делать, если защемило нервы в конечности, должен специалист. Как правило, это невропатолог. Он анализирует информацию от диагностических процедур и подбирает в индивидуальном порядке оптимальную схему терапии.
В арсенале врачей, благодаря бурным темпам развития фармакологической промышленности, имеется широкий ассортимент лекарств, которые в состоянии облегчить самочувствие людей, если ущемило нерв в ноге. Они в аптечной сети представлены в разных формах – капсулы и таблетки, мазь от защемления либо гели, растворы для инъекций и аэрозоли.
В большинстве диагностированных случаев, в схеме борьбы с неприятными ощущениями, если защемило нерв в ноге, присутствуют препараты из следующих подгрупп:
- нестероидные противовоспалительные средства – способны быстро устранить болевой синдром и уменьшить площадь воспалительного очага;
- миорелаксанты – разрывают замкнутый круг мышечный блок-боль-спазм в мышцах, что ускоряет выздоровление;
- витамины, особенно подгруппы В – улучшают проводимость импульсов по нервным волокнам, купирует проявления воспаления в зоне ущемления в ноге;
- хондропротекторы – при дегенеративных процессах в структурах позвоночника.
Грамотно подобранные комбинации из перечисленных подгрупп помогают человеку справиться с неврологическим расстройством и восстановить трудоспособность, а также двигательную активность в ноге.
Как убедительно доказывает практика специалистов, методы медикаментозной терапии успешнее справляются с защемлением нерва в ноге лечением физиотерапевтическими процедурами. Ощутимое облегчение наступает от курсов:
- магнитотерапии;
- фонофореза;
- аппликаций с парафином;
- электрофореза с лекарственными растворами;
- УВФ-терапия.
Подобные комплексы дополнительного воздействия на очаг защемления в ноге способны улучшить локальное кровообращение, уменьшить выраженность болевого синдрома, прогреть проблемный участок и снять с его отек.

Если позволяет состояние здоровье человека, специалисты дополнительно порекомендуют сеансы лечебной физкультуры, акупунктуры, массаж после острой фазы расстройства, йогу. В индивидуальном порядке можно рассматривать вопрос об санаторно-курортном лечении – грязевые аппликации, хлороводородные и серные ванны, гидротерапия при ущемлении в ступне позволяют быстрее избавиться от неприятных ощущений.
Многие люди, столкнувшись с симптоматикой ущемленного нервного волокна, не доверяют аптечным медикаментам и предпочитают прибегать к помощи целебных сил природы. Конечно, риск формирования нежелательных последствий ниже, но с подобным методом воздействия всегда нужно помнить, что безопасный не значит эффективный.
Помочь могут различные растирки, припарки, компрессы с экстрактами растений, которым присущи противовоспалительные и болеутоляющие эффекты. Так, отлично зарекомендовал себя жгучий перец – его необходимо тщательно измельчить и скомбинировать с жировой основой, к примеру, свиным салом. Растереть покровные ткани над проблемным участком и удалить через 20–30 минут. Процедуру повторять дважды в сутки.
Не менее действенным является сырой картофель. Его натирают на мелкой терке и смешивают с керосином до получения кашицы. Ее распределяют по коже, которую предварительно протирают маслом. Оставить в качестве согревающего компресса на 30–40 минут.
Издавна славились свойства огородного хрена для борьбы с проблемами опорно-двигательного аппарата, в том числе и с ущемлениями в ногах. Достаточно измельчить корневище, перемешать с жидким медом и применить в качестве наружного средства. Однако, следует помнить, что рецепты народной медицины – это дополнительные методы терапии. Они не должны подменять собой рекомендации врача.
Профилактика
Уже несколько сотен лет назад специалисты высказывали свое мнение – профилактика болезней суставов является лучшим направлением в их лечении. Актуальность в наши дни несколько не меньше. Чтобы не произошло ущемление нервного волокна в ноге, достаточно придерживать простых правил:
- избегать физических нагрузок;
- если необходимо перенести тяжелую вещь, правильно располагать корпус и конечности;
- приобретать комфортную, а не модную обувь;
- держать ноги в тепле, особенно в осенне-зимний период;
- своевременно проводить лечение всех хронических заболеваний и инфекций;
- обращаться за медицинской помощью при первых же признаках возможного ущемления нерва в ногах.
Ранее выявление и комплексное лечение неврологических патологий – залог быстрого избавления от них. Достижения медицины позволяют бороться с ущемлением на любой стадии его течения. Однако, на раннем этапе и осложнений меньше, и выбор методов воздействия больше.
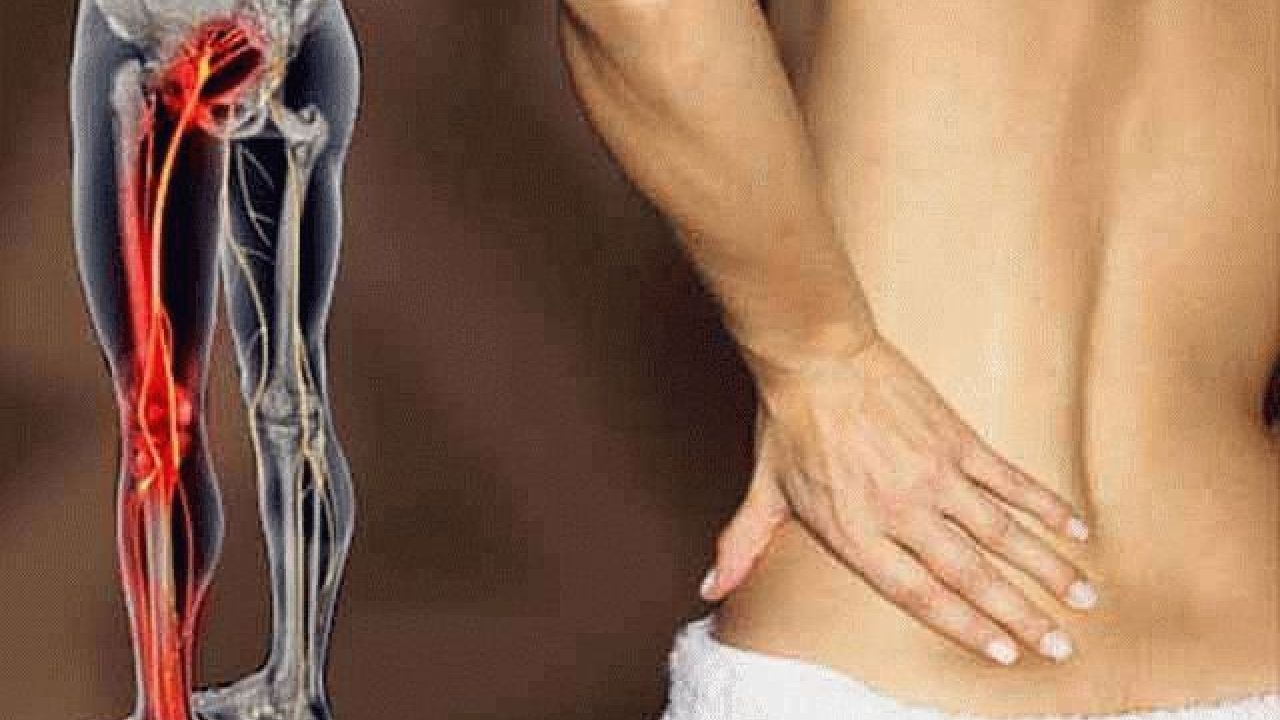
Любое защемление нерва в пояснице дает выраженный болевой синдром, сопровождающийся неврологическими признаками неблагополучия со здоровьем. Это онемение, парестезии, мышечная слабость, судороги и т.д. Нервное защемление в пояснице приводит к временной нетрудоспособности, поскольку пациент утрачивает возможность наклоняться, сгибать и разгибать туловище, выполнять некоторые другие движения. На весь период лечения показано ограничение физических нагрузок. В первые дни после защемления корешкового нерва в пояснице показан строгий постельный режим без оказываемого мышечного напряжения на пораженную область.
Соответственно, при появлении соответствующих клинических симптомов защемления нерва в пояснице для лечения следует обратиться на прием к врачу. Доктор предоставит лист временной нетрудоспособности, что позволит дать отдых спине и исключить вероятность развития неприятных осложнений. Нельзя продолжать ходить на работу и выполнять свои привычные домашние дела. Сразу же после защемления необходимо обеспечить полный физический покой поясничному отделу позвоночника. Важно понимать, что длительная компрессия нервного волокна нарушает его трофику и может привести к атрофии. В результате этого будет нарушена иннервации большого участка тела. В ряде случаев это становится причиной нарушения функции кишечника и мочевого пузыря.
Защемление корешкового нерва в пояснице может быть обусловлено дегенеративными дистрофическими изменениями в позвоночнике. В молодом возрасте часто причиной становится смещение тела позвонка, рубцовая деформация связочного аппарата, компрессионный перелом позвонка и т.д.
Корешковое защемление в пояснице может давать сопутствующие клинические симптомы, указывающие на развитие патологий в тех органах и системах человеческого тела, за иннервацию которых отвечает пораженный корешок. Предлагаем узнать, за что и какие поясничные корешковые нервы отвечают:
- L1 и L2 отвечает за иннервацию аппендикса и слепой кишки, брюшной полости и верхней части бедра (при его поражении развиваются грыжи белой линии живота, могут возникать длительные спастические или атонические запоры, сменяющиеся диареей, воспаление толстого кишечника);
- L3 и его ответвления иннервацию половые органы, область колена и мочевой пузырь (провоцирует развитие синдрома гиперактивности мочевого пузыря, у женщин может возникать недержание мочи, у мужчин - импотенция, боли в коленях);
- L4 отвечает за правильное функционирование сосудов и мышц голени и стопы, предстательной железы у мужчин (при компрессии этого корешка возникают острые боли в голенях и стопах, развивается варикозное расширение вен нижних конечностей, может присутствовать ишиас, люмбалгия, в тяжелых случаях наблюдается длительная задержка мочеиспускания);
- L5 иннервирует голени, пальцы ног и стопы, (при повреждении могут развиваться стойкие отёки, острые постоянные боли в лодыжках, постепенно формируется плоскостопие за счет снижения тонуса мышечного свода стопы).
Еще одна вероятная опасность защемления корешкового нерва в пояснице заключается в том, что ответвления участвуют в формировании пояснично-крестцового и копчикового нервного сплетения. Они обеспечивают функциональность всей нижней части тела. При поражении корешкового нерва возникает плексопатия, воспаление нервного сплетения. Частично выпадают инновационные функции.
Причины защемления корешков в области поясницы
Защемление корешков в пояснице возникает в силу негативного действия разных факторов. Чтобы понять механизм патологического изменения, предлагаем ознакомиться со строением позвоночного столба:
- в поясничном отделе находится пять позвонков;
- между ними располагаются межпозвоночные хрящевые диски, обеспечивающие равномерное распределение амортизационной нагрузки при движениях и защищающие корешковые нервы от компрессии;
- между собой позвонки соединяются с помощью фасеточных и дугоотросчатых межпозвоночных суставов (они покрыты хрящевой суставной капсулой);
- стабильность позвонков обеспечивается хрящевым диском и связочным аппаратом, включающим в себя короткие межпозвонковые и длинные продольные связки);
- тела позвонков вместе с дугообразными отростками формируют внутреннее овальное отверстие;
- все вместе позвонки и межпозвоночные диски формируют спинномозговой канал;
- внутри него располагается спиной мозг, который при помощи ликвора через овальное отверстие в затылочной кости черепной коробки передает нервный импульс к структурам голоного мозга и обратно к частям тела;
- от спинного мозга отходят парные корешковые нервы, которые выходят через фораминальные отверстия в боковых частях тел позвонков.
В дальнейшем корешковые нервы разветвляются. Часть их них участвует в формировании поясничного, крестцового и копчикового нервных сплетений. Другие формируют седалищный, бедренный и другие крупные нервы.
Защемление в области поясницы может происходить на разных уровнях (дуральные оболочки, фораминальные отверстия, места разветвлений, точки входа и выхода из нервных сплетений. Основные причины, провоцирующие защемление корешкового нерва в пояснице – это:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз и его осложнения в виде протрузии, экструзии и грыжи диска);
- воспалительные процессы в области позвоночника и паравертебральных тканей (миозит, тендинит, артрит межпозвоночных суставов, болезнь Бехтерева, подагра, системная красная волчанка, неврит, радикулит, полиомиелит, клещевой энцефалит и т.д.);
- рост доброкачественных и злокачественных опухолей в месте расположения корешковых нервов и их ответвлений;
- отеки мягких тканей (могут быть геморрагическими, возникающими после травматического воздействия, застойные с выпотом лимфатической жидкости, серозными и т.д.);
- травматическое воздействие (переломы тела и остистых отростков позвонков, трещины, разрывы и растяжения связочной и сухожильной ткани, вывих или подвывих позвонка);
- нарушение осанки и искривление позвоночника, в том числе и сопряженное с перекосом костей таза;
- неправильная постановка стопы (полая стопа, косолапость или плоскостопие);
- внешние факторы негативного влияния (сдавливание, удары, низкая температура воздуха);
- смещение тел позвонков относительно центральной оси (спондилолистез в виде ретролистеза и антелистеза);
- стеноз спинномозгового канала аза счет образования остеофитов, анкилоза и т.д.
С высокой долей вероятности защемление корешкового нерва в пояснице могут спровоцировать следующие факторы риска:
- избыточная масса тела, создающая повышенную нагрузку на межпозвоночные хрящевые диски;
- неправильная осанка и привычка сутулиться;
- ведение малоподвижного образа жизни с преимущественно сидячим типом работы и без регулярных физических нагрузок на мышечный каркас спины;
- тяжелый физический труд, связанный с подъемом тяжестей и их переносом;
- курение и употребление алкогольных напитков – провоцирует нарушение процесса микроциркуляции крови и лимфатической жидкости, что влечёт за собой преждевременное разрушение хрящевой ткани межпозвоночных дисков;
- неправильный выбор обуви и одежды;
- неправильная организация спального и рабочего места.
Исключать все возможные причины и факторы риска следует на этапе диагностики. К моменту начала лечения действие патогенных факторов должно быть полностью исключено.
Симптомы и признаки защемления нерва в пояснице
Защемление нерва в пояснице – это боль, которая отличается высокой степенью интенсивности. Она может быть жгучей, простреливающей, пульсирующей. Если при защемлении нерва в пояснице боль отдает в область паха, то нужно исключать вероятность поражения органов брюшной полости и малого таза.
Защемление в пояснице отдает в ногу в том случае, если поражается седалищный или бедренный нервы. Эти патологии часто провоцируются вторичными мышечными спазмами, возникающими на фоне развития приступа остеохондроза.
Первые признаки защемления нерва в пояснице обычно появляются сразу же после воздействия провокационного фактора. Это может быть подъем тяжести, длительное статическое напряжение мышц поясничной зоны, падение, резкое движение и т.д. Постепенно симптомы защемления в пояснице нарастают, становятся нестерпимыми. Нестероидные противовоспалительные препараты, такие как ибуклин, ортофен, кеторол, диклофенак, анальгин, баралгин, не оказывают достаточного обезболивающего воздействия. Поэтому принимать их не стоит. Они не помогут до тех пор, пока не будет устранено давление с корешкового нерва.
Постепенно к боли добавляются неврологические симптомы защемления нерва в пояснице:
- онемение в отдельных участках нижних конечностей, ягодичной области, передней брюшной стенке и т.д.;
- парестезии и ощущение ползающих мурашек;
- нарушение тонуса сосудистой стенки, которое влечет за собой снижение температуры на отдельных участках, за иннервацию которых отвечает пораженный нерв, и бледность кожных покровов;
- мышечная слабость, которая постепенно может переходит в парез и паралич;
- быстрая утомляемость ног при ходьбе;
- нарушение работы кишечника (поносы и диареи, снижение уровня перистальтики);
- нарушение работы мочевого пузыря (гиперфункция, частые позывы к мочеиспусканию или его полное отсутствие в течение нескольких суток).
При появлении подобных симптомов необходимо обратиться на прием к неврологу или вертебрологу. Эти специалисты проведут осмотр, поставят предварительный диагноз и назначат лечение. Для диагностики используется рентгенографический снимок и МРТ поясничного отдела позвоночника, УЗИ внутренних органов брюшной полости и малого таза.
Что делать, чем и как лечить защемление
Первое, что делать при защемлении нерва в пояснице – отказаться от продолжения тех действий, которые его спровоцировали. Важно понимать, что продолжение работы или занятий спортом может привести к печальному результату. Следующее, что делать при защемлении в пояснице – лечь на спину на твердую ровную поверхность. Затем нужно попытаться расслабить напряженные мышцы.
Существует несколько способов того, как снять защемление в пояснице в домашних условиях. Первый – применять некоторые гимнастические упражнения, которые помогают увеличивать промежутки между позвонками, тем самым устраняя компрессию с нервного волокна. Но следует понимать, что перед тем, как лечить защемление нерва в пояснице с помощью гимнастики, необходимо исключить возможное смещение тела позвонка или его вывих. В таких ситуациях помощь может быть оказана только остеопатом или мануальным терапевтом.
Прежде чем лечить защемление в пояснице нужно исключить вероятность компрессионного перелома, особенно у пожилых людей, у которых высок риск развития остеопороза. У молодых людей рентгенографический снимок необходим в случае падения, ДТП, ушиба, ранения в области позвоночного столба.
Лечение защемления нерва в пояснице
Стандартная схема лечения защемления нерва в пояснице включает в себя:
- постельный режим и обеспечение полного физического покоя поясничного отдела позвоночника в течение первых 5-7 дней;
- затем назначается курс лечебной гимнастики, физиотерапии, массажа;
- для купирования острого болевого синдрома назначаются нестероидные противовоспалительные препараты в виде внутримышечных инъекций;
- для восстановления высоты межпозвоночных дисков назначаются хондропротекторы;
- также в схему лечения входят витаминные препараты, сосудорасширяющие и местное применение мазей.
Практически все применяемые лекарственные препараты могут быть исключены. Если использовать для лечения методы мануальной терапии. Они позволяют быстро восстановить нормальное состояние корешкового нерва, исключить его повторную компрессию. Выбор метода лечения всегда остается за пациентов. Но только лечебная гимнастика и кинезиотерапия в сочетании с остеопатией и рефлексотерапией позволяют добиваться полного восстановления позвоночного столба.
Имеются противопоказания, необходима консультация специалиста.
Это заболевание представляет собой симптомокомплекс целого ряда проявлений, связанных с деструктивными процессами позвоночника. Часто корешковый синдром дает о себе знать настолько множественными и разнообразными признаками, что требуется серьезная дифференциальная диагностика для уточнения причин патологии. Поэтому столь важным является своевременный визит к специалисту.
Защемление нервов – это очень серьезное состояние, требующее срочной медицинской помощи. Обращаться следует к неврологу, который проведет осмотр, осуществит ряд диагностических мероприятий, назначит лечение, будет следить за его ходом. Не стоит пытаться себе помочь самостоятельно. Признаки корешкового синдрома могут указывать на другие заболевания, спровоцированные схожими явлениями. Разобраться здесь сможет только опытный специалист.
Причины, симптомы

Клиническая картина обычно отчетливо указывает на то, что такое корешковый синдром. Основным фактором развития этого состояния является защемление нерва в позвоночнике. Возникнуть оно способно по целому ряду причин. Обычно к ним относится остеохондроз. Но, кроме того, это может быть:
- тяжелая физическая работа;
- длительное пребывание в неудобной позе;
- гиподинамия;
- гормональный дисбаланс;
- простуда.
Защемление нерва в позвоночнике проявляет себя не сразу. Поэтому иногда бывает сложно установить причину его возникновения. Патогенный фактор служит лишь толчком к началу дегенеративных изменений хрящевой ткани и отходящих от нее нервных корешков. Возникает отек, развивается венозный застой, формируется сильный воспалительный процесс, в который вовлекаются все окружающие ткани.
Это симптомокомплекс, связанный с возникновением развернутого патологического процесса позвоночника, затрагивающего корешок. При защемлении нерва в спине возникший синдром обычно сопровождает триада, в которую входят: болевые ощущения; изменение чувствительности в пораженной области (на противоположной стороне она сохраняется полностью, что может служить ярким диагностическим признаком); сильнейший спазм мышц, препятствующий осуществлению целостного объема движений.
Корешковый болевой синдром характеризуется также усугублением состояния пациента от любого стресса.
Когда возникает защемление нерва в спине, симптомы обычно бывают достаточно яркими. Пациент испытывает сильную боль. Нередко она отдает в близлежащие области, а также во внутренние органы.
Симптомы защемления нерва в позвоночнике обычно напрямую касаются ограничения подвижности пациента. Каждый небольшой поворот головы или изменение позы вызывает сильный приступ болей. Иногда они продолжаются постоянно, беспокоя его даже по ночам.
Признаки защемления обычно бывают достаточно явственны:
- боль;
- напряжение мышц;
- пребывание в вынужденной позе;
- затруднение движений;
- онемение конечностей;
- отечность;
- снижение чувствительности;
- изменение кровообращения;
- гипорефлексия;
- ишемия тканей.
Зачастую дискомфорт наиболее сильно проявляет себя даже не в позвоночном отделе, а в верхней или нижней конечности. Человек не может поднять руку, двинуть плечом, перевернуться с боку на бок.
Пациент нередко испытывает общее недомогание, озноб, потливость. Если откладывать визит к врачу, то ущемление будет усугубляться, зажатое нервное окончание начнет испытывать все более сильное сдавливание, отек и миоспазм из-за сильной боли станут только увеличиваться. Воспалительный процесс, естественно, продолжит стремительно нарастать. Тогда возможны парезы, дистрофические влияния на окружающие ткани, даже отмирание нерва.
Диагностика патологии
Все это может носить абсолютно необратимый характер повреждения нервов в позвоночнике. Основная причина такой тяжелой патологии заключается в том, что она носит длительный прогрессирующий характер. Все структуры, вовлеченные в этот процесс, постепенно деформируются, утрачивают свои функции и со временем просто начинают отмирать.
Лечение корешкового синдрома начинается с установления его причины. Невролог обычно определяет, что делать в первую очередь. Обычно много явных и достоверных данных предоставляет рентгенография в двух проекциях, компьютерная и магнитно-резонансная томография, электронейромиография.
Очень важно провести дифференциальную диагностику, так как симптомы защемления нерва в спине могут быть сходны с проявлениями других заболеваний спинномозгового нерва. К ним относится межпозвоночная грыжа, спондилоартроз, костный туберкулез, злокачественное или доброкачественное новообразование, врожденные аномалии, травма, переломы позвонков, инфекция, остеопороз.
Они характеризуются развитием патологического процесса в точке соприкосновения нервного окончания с тканями спины и позвоночным столбом. Поэтому возникает очень большая область поражения, включающая внутренние органы. Длиться все это может очень долго, до тех пор, пока пациенту не будет оказана полноценная медицинская помощь.
Фармакотерапия заболевания
Лечение корешкового синдрома обычно бывает связано со степенью поражения нерва. Обычно врач предписывает пациенту строгий постельный режим. Для облегчения его состояния применяются анальгетики (Анальгин, Кетанов, Баралгин), противовоспалительные препараты (Диклофенак, Индометациновая мазь, Ибупрофен), глюкокортикостероиды.

Хороший эффект оказывают местные средства, способствующие снятию вызванного застойными явлениями отека, усилению кровообращения, облегчению движений. Их влияние помогает устранить сдавливание нерва, расслабить мышцы, нормализовать рефлексы. Болевые ощущения начинают постепенно проходить, так же как связанная с ними местная гиперемия и повышение температуры.
Когда врач определяет, что делать для снятия наиболее выраженных проявлений заболевания, то чаще всего используются перцовый пластырь, мази, гели, бальзамы (Фастум гель, Вольтарен, Диклофенак, Финалгон), местные анестетики.
Помогают восстановлению нервных корешков миорелаксанты (Баклофен, Мидокалм, Сирдалуд), спазмолитики, эпидуральная блокада с использованием обезболивающих веществ, антиконвульсанты. Эти меры препятствуют развитию дальнейших дегенеративных процессов и значительно облегчают состояние пациента.
При лечении защемления нерва в позвоночнике помогают восстановлению тканей хондропротекторы (Алфлутоп, Дона, Терафлекс, Хондроксид), иммуностимуляторы, вещества, способствующие регенерации тканей. Для нормализации кровообращения используются ангиопротекторы, сосудорасширяющие препараты, венотоники.
Они активизируют обусловленный развитием корешкового синдрома нарушенный кровоток, снимают лимфостаз, укрепляют стенки сосудов. В результате устраняется угроза мышечной атрофии, ишемии близлежащих тканей и конечностей, а также внутренних органов.
Симптомы межпозвоночной грыжи уменьшаются, нерв освобождается, кровоснабжение и иннервация возобновляются полностью.
Для стабилизации нервного состояния пациента обычно назначаются седативные средства, снотворные, транквилизаторы. Самолечение недопустимо, так как эти медикаменты назначаются только по рецепту и принимаются под строгим контролем специалиста. Кроме того, следует учитывать, что они имеют ряд побочных эффектов и могут вызывать нежелательные реакции организма.
Стабилизирует также состояние пациента регулярный прием витаминов группы В и ряда минеральных веществ, к которым относится Магний, Кальций, Марганец, Бром, Натрий, Калий. Они способствуют значительному укреплению центральной и периферической нервной системы, запускают процессы регенерации тканей, а также препятствуют необратимому сужению отверстий, через которые выходят пораженные спинальные корешки.
Дополнительные методы лечения корешкового синдрома
При решении вопроса о том, как лечить защемление нерва, преимущества отдаются определенным методам воздействия на ткани. Осуществляется целый ряд вспомогательных процедур, к которым относятся массаж спины, физиотерапия, лечебная гимнастика, рефлексотерапия, парафин, грязи, УВЧ, фонофорез, электрофорез, сульфидные и радоновые ванны, иглоукалывание, мануальная терапия, специальное лечебное питание, прием минеральных вод.
Эти методы позволяют устранить основные симптомы поражения корешкового нерва, способствуют восстановлению межпозвоночного хряща и снижению интенсивности воспалительного процесса.
Только врач может с абсолютной уверенностью сказать, как вылечить эту патологию и сколько времени потребуется на восстановление здоровья пациента. При значительном защемлении спинного нерва бывает необходимо хирургическое вмешательство. Тогда проводится освобождение корешка. Для этого осуществляется операция по устранению межпозвоночной грыжи.
Что делать при этом и как хирургическое вмешательство будет осуществляться, может решить только лечащий врач, исходя из состояния пациента, степени запущенности заболевания, возникших осложнений.
Прогноз и профилактика
Своевременно начатое лечение корешкового синдрома обычно заканчивается выздоровлением. Тем не менее, при запущенных формах болезни возможен ее переход в хроническую форму.
Такое течение патологии приводит к постепенному дегенеративному поражению всех окружающих тканей. Функции позвоночника и связанной с ним конечности резко ограничиваются. Следствием этого может стать наступление инвалидности.
Для того, чтобы симптомы корешкового синдрома снова не проявили себя, требуется целый ряд восстановительных и профилактических мероприятий. Необходим постоянный прием препаратов, способствующих нормализации деятельности нерва спины и окружающей его хрящевой ткани, лечебная гимнастика, плавание, бальнеология, ношение корсета, тщательный контроль веса, санаторно-курортное лечение.
Все эти меры следует тщательно и неукоснительно соблюдать, так как пренебрежение указаниями врача может вызвать рецидив заболевания.
Читайте также:


