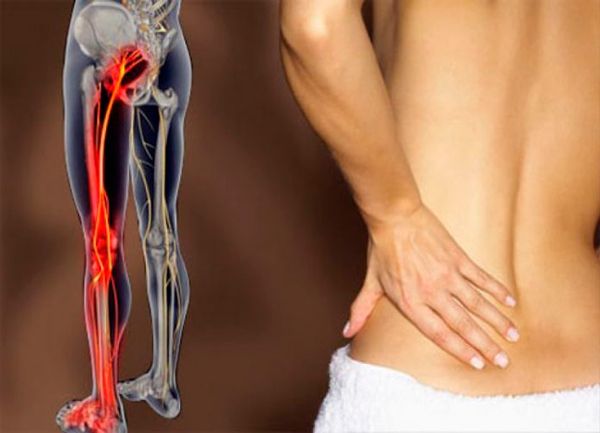
В нерв они колят укол
Причины постинъекционного травмирования
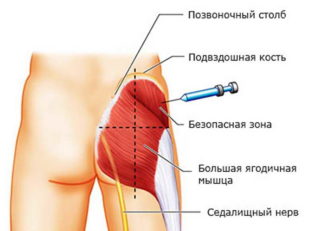
Иногда кажущаяся несложной распространенная манипуляция дает неожиданное осложнение: в результате инъекции игла шприца задевает седалищный нерв, травмируя его. Причиной травмы обычно становится:
- Слишком низкий вес пациента – чаще всего это происходит с ребенком или пожилым человеком.
- Анатомические особенности строения тела: у некоторых людей седалищный нерв расположен слегка в стороне от обычного месторасположения, либо слишком близко к поверхности.
- Истощенность ягодичной мышцы.
- Неправильный выбор места укола или неточно подобранная длина инъекционной иглы. Последнее особенно важно, когда уколы делают детям, у которых масса и объем ягодичной мышцы меньше, чем у взрослых.
Седалищный нерв – самый крупный и протяженный в организме: он берет начало в пояснично-крестцовой области и продолжается во всю длину нижней конечности. У взрослого человека его диаметр составляет около одного сантиметра. Такая объемность способствует повышенному риску травмирования и возникновения ярко выраженного воспаления седалищного нерва после инъекции в ягодицу. Такая ситуация может возникнуть даже в том случае, кода укол сделает профессионал: вероятность подобного развития событий ничтожно мала, но полностью исключить ее нельзя.
Признаки постинъекционного травмирования

Главным признаком того, что произошло постинъекционное повреждение седалищного нерва, становится резкий болевой синдром, возникающий в процессе укола, сила которого значительно превышает обычные ощущения от внутримышечной инъекции. Если нерв действительно был задет, человек испытывает боль в ягодице спустя долгое время после того, как его укололи. Болеть может вся нога. В числе последствий укола в седалищный нерв следует назвать:
- иррадиацию боли в поясницу либо во всю конечность;
- развитие воспаления в области нервного тяжа;
- чувство покалывания, онемения в ноге;
- нарушение нормальной чувствительности;
- снижение функции тазобедренного сустава, затруднение при отведении-приведении бедра;
- боль при сидении, ходьбе;
- хромоту;
- слабый парез (паралич) конечности;
- нарушение рефлексов ахиллова сухожилия;
- поворот стопы вовнутрь и невозможность развернуть ее правильно. Если повреждение носит глубокий характер, может наступить ее полный паралич.
Не вся упомянутая симптоматика проявляется одновременно: обычно первым появляется болевой синдром, все остальные признаки поражения могут заявить о себе через один-два дня.
В случае появления подобных симптомов повреждения седалищного нерва при уколе, который был сделан в домашних условиях, нужно как можно скорее обращаться к невропатологу. Когда симптомы появляются после уколов, сделанных амбулаторно или в стационаре, пациенту следует сразу же сообщить об этом наблюдающему его врачу, чтобы пройти осмотр специалиста, который назначит необходимое лечение. Если оно будет проведено своевременно и грамотно, это поможет избежать неприятных последствий попадания инъекционной иглы в седалищный нерв.
Правила проведения внутриягодичной инъекции
Избежать риска того, что будет задет седалищный нерв при уколе, позволяют правила проведения внутриягодичной инъекции. От их соблюдения может зависеть не только здоровье, но и жизнь человека.
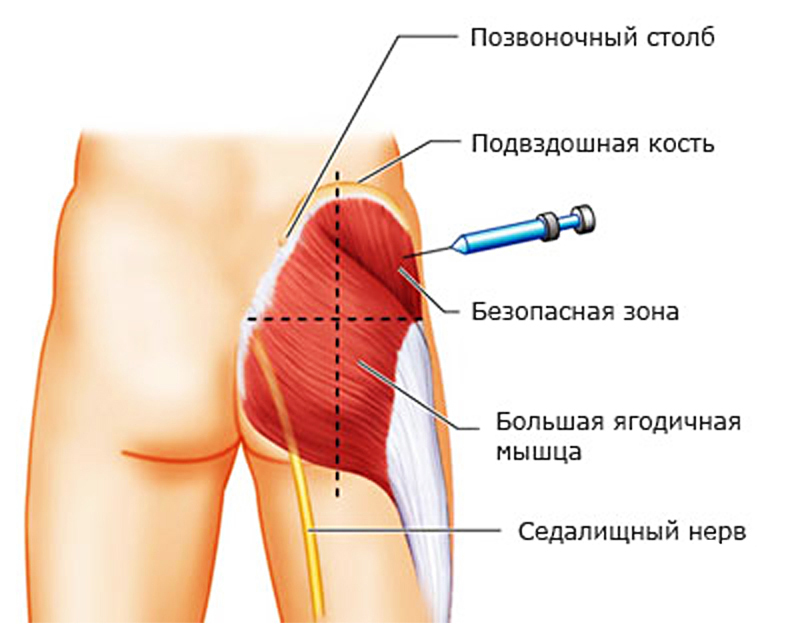
- Перед тем как начать прокалывать ягодичную мышцу иглой шприца, нужно мысленно разделить ягодицу на четыре примерно равные части горизонтальной и вертикальной линиями, проходящими через ее центр и пересекающимися под прямым углом. Эти зоны именуются квадрантами.
- Оптимальным вариантом будет введение укола в верхний наружный квадрант: на левой ягодице он будет крайним слева, на правой – крайним справа.
- Важно понимать, что введение иглы во внутренний или нижний квадрант недопустимо, поскольку при этом она попадает в седалищный нерв и повреждает его.
- Нужно следить за тем, чтобы игла при инъекции входила в ягодичную мышцу строго вертикально: ее введение под углом увеличивает риск поражения седалищного нерва.
Соблюдение этих правил позволяет минимизировать риск повреждения седалищного нерва во время укола. Медицинские работники, которым предстоит производить подобные манипуляции, приобретают эти навыки в самом начале курса обучения специальности. Ими нужно овладеть и тем, кто хотел бы научиться самостоятельно делать уколы своим близким: обстоятельства и характер заболевания могут потребовать срочной инъекции, либо круглосуточного проведения инъекций через каждые 2-3 часа, и ожидать визита медработника не всегда возможно.
Диагностика и традиционное лечение
Появление в месте укола резкой боли, иррадиирующей во всю конечность, позволяет с 99-процентной вероятностью предположить постинъекционное травмирование седалищного нерва. Уточнить диагноз можно с помощью специальных диагностических методик. Наиболее высокую результативность показывает метод электронейрографии, с помощью которого удается определить непосредственное место поражения.
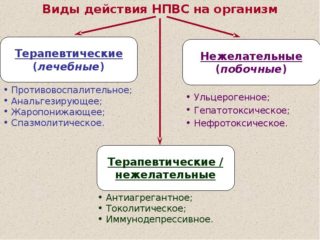
До того как проводить инструментальную диагностику, необходимо снять болевой синдром при помощи болеутоляющих средств, к которым относятся Новокаин, Лидокаин. Дозировку препаратов определяет врач в зависимости от интенсивности боли. Дальнейшее консервативное лечение постинъекционного повреждения седалищного нерва включает применение:
- нестероидных противовоспалительных средств (НПВС) – Диклофенака, Ортофена, Вольтарена, Мовалиса;
- алоэ в форме подкожных инъекций;
- миорелаксантов – Сирдалуда, Мидокалма, Баклосана;
- сосудорасширяющих препаратов, улучшающих периферическое кровообращение в окружающих седалищный нерв тканях – Галидора, Винпоцетина, Винпотропила
- витаминов – Мильгумма, Фолацина.
В наиболее острый период поврежденная конечность нуждается в полном покое, для чего ее необходимо обездвижить, начиная от поясницы. С целью ускорения рассасывания инфильтрата нужно держать пострадавшую ногу в тепле.
После перехода воспалительного процесса из острой в подострую, а затем в ремиссионную фазу болевой синдром постепенно исчезает, и начинается восстановление нормальной функции седалищного нерва. Этому помогают физиотерапевтические процедуры – парафиновые и озокеритные аппликации, грязелечение, водолечение.
Для полного возобновления нормальной динамики конечности необходим массаж и занятия лечебной физкультурой, которые вначале необходимо проводить под руководством инструктора ЛФК. Основная цель этих упражнений – лечить и не допускать чрезмерного перенапряжения: форсирование восстановительного процесса может ухудшить ситуацию.
Народные средства при терапии постинъекционного травмирования
- Прогревающий компресс. Прокрутить на мясорубке свежий корень хрена и такое же количество сырого картофеля, смешать и добавить 1 столовую ложку меда. Намазать кожу поясницы и больной ноги растительным маслом и наложить на нее свернутую вдвое марлю, между которой расположен слой смеси. Укрыть компресс полиэтиленом, положить сверху подушку или одеяло и лежать в течение часа. Возникает довольно сильное жжение, которое следует перетерпеть. Компрессы повторять через день.
- Компресс с пихтовым маслом. Приложить к больному месту ткань, пропитанную маслом, или просто втереть его в кожу. Накрыть смазанное место целлофаном, положив сверху теплую грелку. Компресс держать до тех пор, пока хватает терпения, так как жжение бывает очень сильным. Затем смазать кожу смягчающим кремом.
- Компресс из кислого ржаного теста. Наложить толстый слой ржаного теста на марлю. Приложить ее к больному месту и тепло укутать. Такой компресс можно оставить на всю ночь. Курс лечения составляет 10 дней.
- Лечебные ванны. Сосновые побеги залить кипятком в соотношении 1 к 3. Довести до кипения и выключить спустя несколько минут. Процедить отвар и добавить в воду для ванны в соотношении 1 к 15. Температура воды около 34-35 градусов по Цельсию. Длительность процедуры – четверть часа.
Применяя в комплексе все перечисленные способы, можно надеяться на выздоровление. Чтобы избежать рецидива, необходимо соблюдать меры профилактики – избегать переохлаждения, не переутомляться, не поднимать слишком больших тяжестей. При назначении курса инъекций лучше всего доверить их исполнение персоналу лечебного учреждения.
Как можно повредить нерв
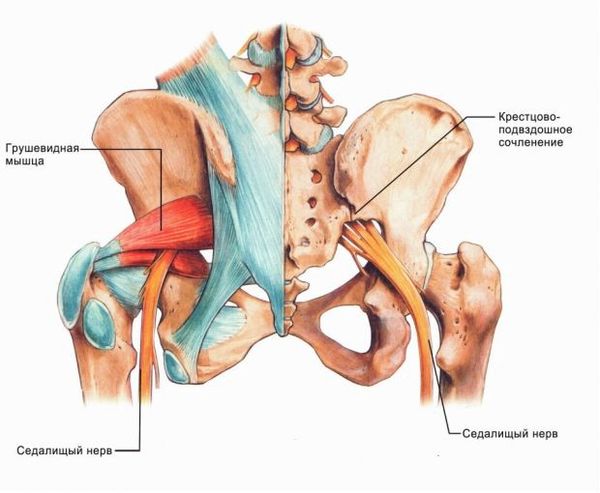
Повреждение седалищного нерва может возникать по нескольким причинам:
- Травматическое поражение. Нередко симптомы развиваются после получения травмы в области бедра. Например, после огнестрельного или ножевого ранения, описываются случаи повреждения бензопилой. Повредить седалищный нерв на бедре можно при открытом/закрытом переломе костей таза или бедренной кости, вывихе тазобедренного сустава.
- Компрессионное поражение. В некоторых случаях заболевание развивается при сдавлении нерва извне. Такое состояние наблюдается при наличии гематомы или опухоли в проекции нерва.
- Ущемление при поясничном радикулите. Повреждение нервного волокна может быть проявлением патологии позвоночника в поясничном и крестцовом отделе.
- Повреждение седалищного нерва при уколе. Если неправильно выполнять технику внутримышечных инъекций, то можно задеть иглой нерв.
В зависимости от степени повреждения нервного волокна различают его растяжение и разрыв.
Из этого видео вы узнаете эффективный способ по разблокировке седалищного нерва.
Симптомы повреждения
Клинические проявления зависят в первую очередь от причины, которая вызвала повреждение. К основным симптомам, которые возникают при любой этиологии, относят:
- Болевой синдром. Боль обычно очень интенсивная, имеет острый, жгучий, колющий характер. Нередко болевые ощущения напоминают резкий удар кинжалом. Боль локализуется в тазовом или бедренном участке, иногда в области ягодиц.
- Положительные симптомы натяжения. В этом случае болезненные ощущения появляются при попытке поднять прямую нижнюю конечность с положения лежа.
- Снижение мышечной силы. Ушиб седалищного нерва практически всегда сопровождается снижением функции иннервируемых мышц. Наблюдается парез задней группы мышц бедра, вследствие чего нарушается сгибание конечности.
- Нарушение чувствительности. Из-за поражения чувствительных ветвей нерва уменьшается болевая чувствительность в иннервируемой области. Поражается задний и боковой участок бедра.
Кроме того, может снижаться функция тазобедренного сустава, что сопровождается невозможностью или затруднением отведения бедра, ходьбы, длительного стояния. При физикальном обследовании врач может выявить не только симптомы натяжения, но и болезненность при пальпации в точках выхода нерва.
Остальные симптомы отличаются в зависимости от механизма возникновения повреждения. В тех случаях, если повреждение нерва вызвано длительным сжиманием или ущемлением, к вышеперечисленным признакам присоединяются симптомы трофических нарушений. Клинически это проявляется участками гиперкератоза, похолоданием стопы, шелушением кожи в области нижней конечности.
При травматическом поражении, кроме проявлений невропатии, будут наблюдаться признаки травмы мягких тканей или других структур опорно-двигательного аппарата. Симптомы невропатии имеют острое начало и интенсивный характер.
Если укол попал в нерв
Развитие невропатии может также наблюдаться в случае, если укол попал в седалищный нерв. Такое состояние чаще всего возникает при неправильном выполнении техники проведения внутримышечных уколов. Например, в тех случаях, когда инъекции делает неопытный человек. Для того чтобы не попасть в нерв, необходимо вводить иглу в верхне-наружный квадрант ягодицы.
Понять, что укол попал в седалищный нерв, несложно, поскольку это сопровождается характерными симптомами:
- Жгучая боль по ходу нервного ствола. Она возникает резко, и имеет специфический характер, поскольку распространяется от области ягодиц вниз по нижней конечности.
- Онемение конечности, появление парестезии или другие проявления нарушения чувствительности.
- Свисание стопы, нарушение мышечной силы в ноге.
Характерным является то, что все симптомы возникают остро. И нередко прослеживается связь между проведением инъекции и появлением боли.
Если сомнения по поводу диагноза остаются, то можно использовать дополнительные методы диагностики. Наиболее специфическим является проведение электронейрографии, которая позволит непосредственно выявить локализацию поражения.
Что делать
Лечение при ушибе нерва обычно носит консервативный характер. Терапия имеет несколько направлений:
После купирования острых признаков повреждения необходимо проводить реабилитационные процедуры, которые направлены на восстановление функции нерва. Реабилитация, прежде всего, включает назначение лечебной физкультуры (ЛФК). Упражнения проводятся для профилактики атрофии мышц, а также улучшения их кровоснабжения и иннервации. Кроме того, в период ремиссии может назначаться массаж.
Операция назначается при травматическом поражении нерва, и заключается в наложении швов при его полном разрыве. Кроме того, проводят хирургическое лечение переломов, убирают гематомы. В том случае, если необратимые изменения возникли по другой причине, может применяться пластика.
Последствия и прогноз при данной патологии во многом зависят от объема поражения. При неполном или частичном повреждении прогноз обычно благоприятный, функция полностью восстанавливается в течение реабилитационного периода. Если ушиб тяжелой степени, и сопровождается полным выпадением функции, то последствия более тяжелые. Иннервируемые мышцы и участки кожи могут полностью не восстановиться.
Сильная боль при поражении поясничного отдела позвоночника и воспалительный процесс могут приводить к значительному ухудшению качества жизни. Длительное сдавление крупного седалищного нерва (ишиас) сопровождается онемением, невыносимой болью, хромотой и нарушением функции органов малого таза. Работоспособность пациента от поражения нервных окончаний снижается, нарушается сон и работа нервной системы. Когда не помогают препараты в таблетках для внутреннего применения, врачи рекомендуют уколы при защемлении седалищного нерва.
Уколы при защемлении
Препараты для внутривенного или внутримышечного введения назначает только врач. Задача лекарственных средств — быстро и эффективно купировать симптомы заболевания. Врачи назначают пациентам НПВП последнего поколения, блокады с новокаином и лидокаином, анальгетики (в том числе наркотические), релаксанты от спазма мышц.
В тяжелых случаях воспаление нерва купируют глюкокортикоидами (гормонами).
Лечение уколами длится до тех пор, пока не пройдет острое состояние, а потом пациента переводят на капсулы и таблетки. На фоне консервативной терапии назначают витамины, которые сначала вводят парентерально.

Преимущества и недостатки уколов для лечения защемления седалищного нерва
Инъекционные формы препаратов при защемлении седалищного нерва имеют свои преимущества:
- быстрое действие (начинается почти сразу после инъекции);
- быстрое всасывание независимо от приема пищи и состояния органов ЖКТ;
- поступление активного вещества в полном объеме в кровь;
- лечение можно проводить при непереносимости вкуса или запаха препаратов.
Недостатки парентеральной терапии:
- высокая вероятность инфицирования;
- возможность развития эмболии, повреждения нерва или сосуда;
- появление местной реакции.
Краснота, болезненность, отек, локальное повышение температуры, высыпания появляются у людей с индивидуальной непереносимостью компонентов лекарства. Иногда побочные реакции — это следствие неправильной техники введения инъекционного средства.
Виды препаратов для инъекций
Выбор в пользу инъекционных форм препаратов невролог делает, когда надо купировать боль от внезапного ущемления седалищного нерва, а также в случае сильной боли, плохо устраняющейся таблетками. Основные виды лекарственных средств для лечения патологии делятся на несколько групп. В тяжелых случаях используется капельница. Инфузионным путем в кровоток больного поступают активные вещества (обезболивающие, витамины, миорелаксанты) и сразу же начинают действовать.
Нестероидные противовоспалительные препараты (НПВС) — средства номер один при остеохондрозе и его осложнениях. Они помогают устранить почти все симптомы ущемления нерва, снимают воспалительный процесс, боль и отек.

Наиболее часто для лечения используют Мовалис или Вольтарен. Эти средства относят к новому поколению НПВС, они обладают минимальными побочными эффектами. Признаки защемления с помощью Мовалиса купируются через 1-2 часа после введения. Курс лечения составляет от 7 до 10 дней, потом пациент переходит на таблетки. При непереносимости Мовалиса, других НПВС используют обезболивающие — Анальгин или Баралгин.
Если снять воспаление защемленного нерва невозможно нестероидными средствами, специалист назначает короткий курс кортикостероидов. Типичным представителем этой группы лекарств является Дипроспан с активным веществом бетаметазоном.
Уколы позволяют быстро устранить отечность вокруг нерва и убрать защемление.
Лечение проводят недолго, так как гормональные препараты могут вызывать сбои в организме. Используют также аналоги Дипроспана — Дексаметазон, Флорестон или Целестон. Одновременно с ними применяют обезболивающие таблетки или уколы.
Устранить мышечный спазм в области поражения помогают миорелаксанты Баклофен, Диазепам. Они помогают при хронических болях, но их использование должно ограничиваться короткими курсами. Миорелаксанты вызывают различные побочные эффекты: снижение концентрации, сонливость, рассеянность.
Во время лечения миорелаксантами следует временно отказаться от вождения автомобиля и других видов деятельности, требующих высокой концентрации внимания. Лучше всего, если пациент во время терапии будет проходить лечение в стационаре или придерживаться полупостельного режима у себя дома.

Специалисты рекомендуют ботулотоксин при защемлении нерва. Это вещество при введении в спазмированную мышцу надолго расслабляет ее волокна. Для лечения многих спастических состояний и других неврологических проблем существует очищенный ботулотоксин типа A. Он официально разрешен для инъекций. Препарат обладает токсическим действием и должен вводиться квалифицированным и специально обученным медицинским персоналом.
При ишиасе рекомендуются уколы с витаминными препаратами. Особенно важно для организма больного получать в достаточном количестве витамины группы B. Введенные инъекционным путем, они быстро начинают действовать.
Для снижения болевых ощущений и восстановления оболочки нервов требуется B1. Витамин B6 позволяет восстановить проведение импульса. Витамин B12 нормализует тканевое дыхание, обменные процессы и помогает ускорить восстановление структуры нервных окончаний.
Лучше всего, если вся группа витаминов будет вводиться в мышцу в одном препарате. В этом случае снижается вероятность осложнений, а также такая терапия легче переносится больным. Для лечения применяется Тригамма (в состав входят необходимые витамины и лидокаин), Нейробион, Нейрорубин.
Лечение ишиаса и сильную боль купируют с помощью новокаиновой блокады. В случае непереносимости препарата рекомендуется вместо него колоть лидокаин. Блокада при защемлении седалищного нерва проводится только в амбулатории или стационаре врачом-неврологом.

Лечить патологию можно также проведением эпидуральной анестезии. Ее сделать правильно могут только в специализированном отделении. Обезболивание осуществляется после введения лекарственного вещества через катетер в спинномозговое пространство. Из всех используемых при ишиасе методик такое обезболивание считается самым эффективным.
Другие методы лечения
Кроме уколов и таблеток, существуют и другие методы лечения ишиаса:
- массаж;
- акупунктура;
- использование аппликатора Кузнецова;
- физиопроцедуры;
- лечебная гимнастика.
Только комплексный подход при консервативной терапии позволяет быстро устранить все проявления ущемления седалищного нерва. А также правильно назначенное лечение предупредит очередное обострение.
Опасность уколов при беременности и хронических заболеваниях
При вынашивании плода и грудном кормлении существует опасность навредить малышу во время лечения ишиаса. Многие средства, особенно в инъекционной форме, проникают через плацентарный барьер, обнаруживаются в молоке матери. Прежде чем начинать лечение, следует проконсультироваться с врачом о возможных последствиях терапии.
Препараты выводят печень и почки. А при нарушении функции этих органов происходит отравление организма из-за передозировки. На фоне длительного применения НПВС, кортикостероидов у людей с хроническими недугами вероятны осложнения. С особой осторожность медикаменты используют при гастрите и язвенной болезни.
Уколы при защемлении нерва в пояснице назначаются для снятия болевого синдрома, уменьшения воспалительных явлений и расслабления спазмированных мышечных волокон. В зависимости от локализации поражения, стадии заболевания и характера мышечного спазма индивидуально подбирается комплекс препаратов.
Преимущество инъекционного способа введения лекарства заключается в том, что целебные вещества действуют непосредственно на очаг воспаления и достигают его уже через 5–10 минут. При этом отсутствуют тошнота, изжога и горечь во рту, появляющиеся при приеме таблеток.
Симптомы и причины патологии
Ущемление поясничного нерва сопровождается характерной симптоматикой.

Учитывая симптомы заболевания, врач находит локализацию поражения и ставит предварительный диагноз.
К защемлению нерва приводят:
- травмы позвоночника;
- длительные физические нагрузки;
- систематические нарушения положения тела при выполнении работы;
- беременность в последнем триместре;
- регулярное нарушение режима питания, вес тела выше нормы;
- малоподвижный образ жизни.
Патологические причины защемления нервных корешков:
- остеохондроз позвоночника, приводящий к деформации или смещению позвонка;
- сдавливание корешков спинного мозга в области поясницы или участков самого нерва при нагрузках на позвоночник;
- дегенеративно-дистрофические изменения в межпозвоночном диске, приводящие к протрузии;
- непроизвольные сокращения мышц, которые появляются при воспалении;
- воспалительные заболевания позвоночника, приводящие к отекам тканей;
- опухоли позвоночника.

Список инъекционных препаратов

- Часто назначают препараты, содержащие витамины группы В, так как они обеспечивают работу сердечно-сосудистой и нервной систем, позитивно влияют на обмен веществ Это, например, Мильгамма, которая состоит из тиамина гидрохлорида (В1), пиридоксина гидрохлорид (В6), цианокобаламин (В12) и лидокаина гидрохлорид (В6).
- Для уменьшения боли применяют препараты Кетанов, Анальгин.
- Тройчатка. Содержит димедрол, анальгин, папаверин. Анальгин дает хороший обезболивающий эффект. Димедрол оказывает седативное воздействие. Папаверин используется как спазмолитическое средство.
- Если боли длительное время не проходят, пациенту назначают инъекции новокаина в поясницу с последующим растяжением мышц.
- Для лечения воспаления используют селективные и неселективные НПВС. Распространены такие неселективные НПВС: Диклофенак (Вольтарен, Ортофен), Мовалис (Мелоксикам), Кетопрофен. Побочным эффектом неселективных НПВС является их негативное воздействие на слизистую оболочку ЖКТ. Поэтому пациентам с болезнями печени, язвой желудка, склонностью к кровотечениям ЖКТ они противопоказаны. Запрещается также использовать их беременным женщинам и кормящим мамам.
Селективные НПВС (Нимесулид) действуют на ЖКТ более мягко, поэтому их можно использовать длительно. - При подозрении на возможные осложнения со стороны ЖКТ рекомендуют в комплексе с нестероидными противовоспалительными препаратами колоть ингибиторы протонной помпы (Рабепразол, Омепразол).
- При кардиоваскулярных осложнениях применяют инъекции с Парацетамолом, Нимесулидом.
- При наличии комплекса кардиологических и гастроэнтерологических заболеваний назначают Омепразол, Нимесулид с Аспирином.
- Кортикостероидные препараты (Преднизолон) назначаются в особых случаях. Они обладают мощным противовоспалительным действием, но имеют много побочных эффектов. Поэтому их принимают только под наблюдением врача.
- Миорелаксанты помогают снять мышечный спазм, рекомендуются в комплексе с НПВС.
- Для устранения остаточных явлений после блокады нервно-мышечной передачи миорелаксантами назначают Прозерин.
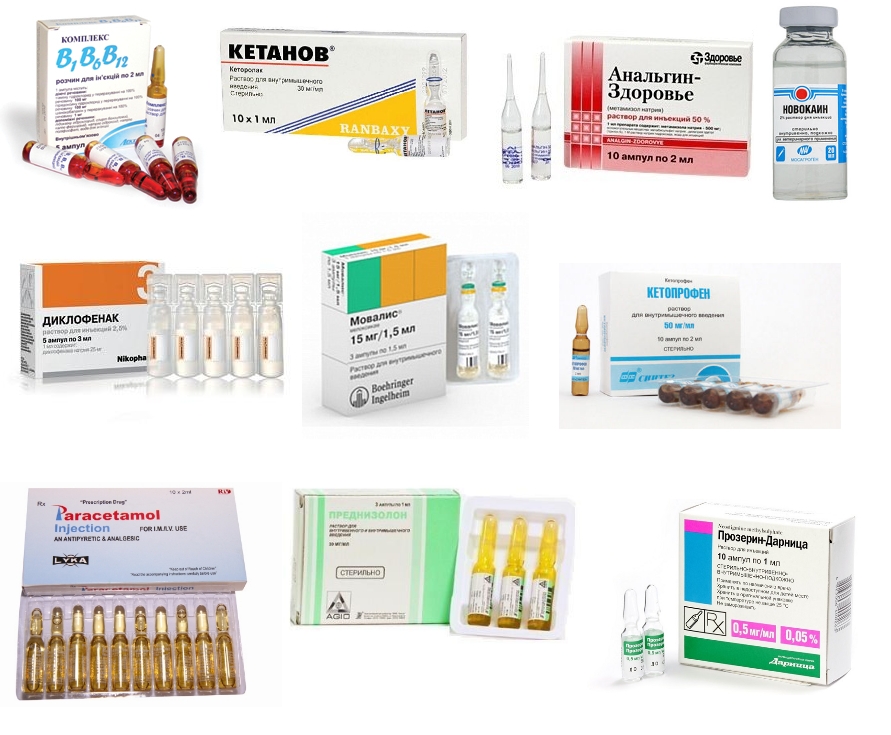
При непереносимости новокаина пациенту вводят блокады на основе лидокаина или его аналогов.
Особые указания
При терапии инъекциями следует строго придерживаться правил:

- Препарат, его дозировку и длительность курса лечения должен назначать врач после предварительного обследования.
- Делать уколы может только опытная медицинская сестра или доктор.
- Лекарственные средства должны соответствовать срокам и условиям хранения.
- Необходимо внимательно изучать название препарата на ампуле и на упаковке.
- Четко соблюдать инструкцию по приготовлению лекарственного раствора.
- Кожные покровы перед началом манипуляции нужно обработать спиртом.
- После введения иглы следует проверить, не поврежден ли какой-либо кровеносный сосуд.
- Вводить раствор медленно.
При соблюдении этих норм инъекция будет безболезненной, а риск осложнений минимальный.
Внутримышечные инъекции делаются в верхнюю четверть ягодичной мышцы. Если укол сделан в ту часть ягодицы, где проходит нерв крестцового сплетения, возникают осложнения. Выраженность симптомов при случайном уколе в седалищный нерв и последствия такой ошибки зависят от глубины нанесенной травмы.
Симптомы повреждения
Самый толстый протяженный нерв проходит от пояснично-крестцовой зоны, располагается по всей длине нижней конечности. Его диаметр составляет около 1 см, поэтому повреждение седалищного нерва при уколе вызывает выраженное воспаление (ишиас).

Первым признаком осложнения является появление боли резкого характера. Болевой синдром сохраняется после инъекции, расходится по всей нижней конечности. Симптомы травмы седалищного нерва от укола могут развиваться сразу или в течение 3 дней:
- покалывание, онемение в ноге;
- хромота;
- расстройство чувствительности;
- болезненность при движении, попытке сесть;
- распространение боли в область поясницы;
- отсутствие подвижности пяточного сухожилия.
Одним из симптомов является невозможность изменить положение стопы или разогнуть пальцы. Снижается подвижность тазовой и бедренной кости, отведение бедра становится затруднительным.
Что будет
Если неправильно сделан укол в ягодицу, важно незамедлительно обратиться к врачу. От скорости оказания помощи зависит степень восстановления функций двигательного аппарата.

Из-за продолжительного онемения в конечности нарушается кровоснабжение, развиваются трофические нарушения, появляются отеки.
Это может привести к развитию воспалительного процесса в зоне нервного тяжа, частичному параличу ноги.
При глубоком повреждении нерва развивается полный паралич конечности.
При невропатии и атрофии мышц углубляется свод стопы, пяточное сухожилие сокращается. У детей может отставать рост стопы.
Последствием отсутствия лечения может стать инвалидность.
Что делать
Если задет седалищный нерв при уколе, следует обратиться к невропатологу. Необходимо вызвать скорую помощь или пойти в больницу самостоятельно, если попасть к специалисту в кратчайшие сроки не представляется возможным.

Для подтверждения диагноза и определения места воспаления проводится диагностика, на усмотрение врача назначается КТ, МРТ, электронейрография, ультразвуковое исследование.
Если инъекцию поставил медработник, необходимо сразу сообщить о беспокоящих симптомах.
Нельзя заниматься самолечением, если укол попал в седалищный нерв. Когда боль проявилась сразу при введении иглы, следует прервать введение лекарства. Необходимо уложить пострадавшего на ровную твердую поверхность (в комфортной позе). Необходима иммобилизация конечности.

Затем следует обратиться за медицинской помощью.
Чтобы снять острую боль, делается блокада в область поражения Новокаином, Лидокаином, Диклофенаком или Дипроспаном. В ряде случаев для усиления эффекта используются кортикостероиды. Дозировки препаратов определяются врачом в индивидуальном порядке. Лекарственные средства подбираются с учетом анамнеза, хронических заболеваний пациента.
Потребуется длительное комплексное лечение, если укол попал в седалищный нерв. Медикаментозная терапия включает назначение лекарств различной направленности:
- Анальгетики для подавления боли.
- Нестероидные противовоспалительные средства.
- Поливитамины. Назначаются для питания поврежденных участков нервных волокон.
- Препараты для уменьшения вязкости крови и улучшения кровообращения, снятия отечности.
- Миорелаксанты. Необходимы для снижения тонуса скелетной мускулатуры.

Обеспечивается иммобилизация конечности специальным фиксатором, проводятся согревающие процедуры. Сначала терапия направлена на снятие острой фазы воспаления. Болевые ощущения постепенно становятся менее выраженными. Назначаются физиопроцедуры, направленные на снятие отечности, остаточного воспалительного процесса, укрепление стенок сосудов и улучшение проводимости нервных импульсов.
Важную роль играет назначение лечебной физкультуры и массажа.
При незначительном повреждении нерва восстановление происходит от 2 недель до 3 месяцев. При выраженных патологических изменениях реабилитация может занять от полугода до 3 лет.
Средства народной медицины являются частью комплексного лечения, помогают ускорить процесс восстановления. Для расслабления и прогревания травмы существуют разные способы:
- Принятие ванн с отваром сосновых побегов.
- Наложение воскового компресса. Процедуру проводят на ночь, воск предварительно нагревают на водяной бане.
- Прикладывание компрессов с пихтовым маслом или кислым ржаным тестом.
- Растирания поврежденного участка спиртовой настойкой головок одуванчика.

Любые методики народной терапии следует согласовывать с врачом.
Как правильно делать укол
Чтобы не попасть в седалищный нерв, важно правильно определить место введения лекарственного средства. Алгоритм действий:
- Ягодица условно делится на 4 части 2 перпендикулярными линиями. Эти зоны называются квадрантами.
- Игла вводится в верхний наружный квадрант. Ситуация, когда попадают в нерв ягодичной мышцы, возникает при введении шприца в другие зоны. Недопустимо делать инъекцию во внутренние и нижние квадранты. Следует избегать близости к границе зон.
- Вводится игла строго под прямым углом. При отклонении возрастает вероятность травмирования нерва.
Соблюдение этих рекомендаций позволит снизить риск осложнений после укола.
Читайте также:


