Вегетативная нервная система глаза
Мы рассмотрим автономные системы в той мере, в какой они принимают участие в строении органа зрения.
Пока остается еше в известной мере в силе старое воззрение, согласно которому две системы в организме — симпатическая и парасимпатическая — играют противоположную роль. Симпатическая система — это система тревоги. Под влиянием страха и бешенства она приводится в действие и дает организму возможность справляться с чрезвычайными ситуациями; при этом обмен веществ устанавливается на повышенный расход, на диссимиляцию. В противовес этому парасимпатическая система установлена на состояние покоя, экономный расход в процессе обмена веществ, ассимиляцию.
В симпатической системе центральный неврон передает возбуждение дальше многочисленным периферическим невронам. Более сильное возбуждение, кроме того, вызывает через посредство nn. splanchnici выброс адреналина из надпочечников. По обоим этим путям осуществляются так называемые массовые реакции. В парасимпатической системе в отличие от этого цепи невронов используются рядами; благодаря этому ответные реакции на концевых органах являются более ограниченными и точно рассчитанными (например, реакция Зрачка).
Изучение афферентных путей в пределах автономных систем еще только начинается и, вероятно, в течение ближайших лет будут получены в этом отношении новые фундаментальные данные. В пределах настоящей статьи мы имеем дело преимущественно с эфферентными проводниками. Из афферентных путей, по которым вегетативная система приводится в возбуждение, мы в дальнейшем познакомимся с соматическими невронами.
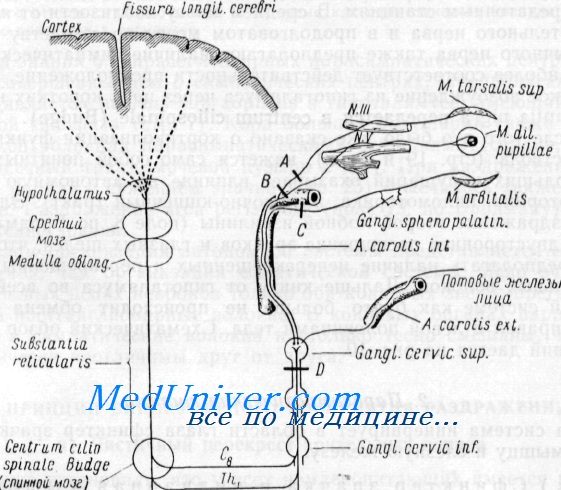
Повреждение в участке А вызвало бы птоз, в участке В — птоз и миоз, в участке С — энофтальм и в участке D — все компоненты гернеровского синдрома (по Уолшу)
В области глаза симпатической системой иннервируются следующие органы: m. dilatator pupillae, гладкая мышца, поднимающая веко m. tarsalis (Мюллер — Miiller), т. orbitalis (Ландшгрем — Landstrom) — обычно у человека рудиментарно развитая мышца, натянутая над fissura orbitalis inferior, слезная железа (имеющая также и парасимпатическую иннервацию), кровеносные сосуды и потовые железы кожи лица. Следует упомянуть, что и m. sphincter pupillae, кроме парасимпатической, имеет и симпатическую иннервацию; в ответ на симпатическое раздражение он моментально расслабляется. То же самое относится и к цилиарной мышце.
В последнее время подвергается даже сомнению наличие дилататора у кролика. Происходящее в ответ на симпатическое раздражение расширение зрачка объясняется активным сокращением сосудов в строме радужной оболочки и торможением сокращения сфинктера. Было бы преждевременным, однако, эти воззрения переносить на человека.
Все идущие к вышеперечисленным концевым органам постганглионарные невриты берут начало в ganglion cervicale superius. Они сопровождают carotis externa (потовые железы) и carotis interna; с последней они вторично входят в полость черепа, чтобы и здесь в качестве симпатических сплетений оплетать различные другие структуры (a. ophtalmica, ramus ophtalmicus n. trigemini, n. oculomotorius).
Преганглионарные волокна, снабжающие ganglion cervicale выходят из спинного мозга с корешками С8, Th1 и Th2. При раздражении соответствующих сегментов спинного мозга (верхняя граница С6, нижняя граница Th4) наступает расширение зрачка. В связи с этим верхний конец columna intermediolateralis носит название centrum ciliospinale (Будже— Bubge).
После того что было уже сказано о кортиколизации функций мозгового ствола, кажется само собой понятным, что и кора больших полушарий оказывает влияние на автономную систему (вазомоторйка, пиломоторика, желудочно-кишечный тракт). Электрическое раздражение второй лобной извилины (поле 8, по Бродману) вызывает двустороннее расширение зрачков и глазных щелей, что заставляет предполагать наличие неперекрещенных и перекрещенных кортикофугальных волокон. Дальше книзу от гипоталямуса во всей симпатической системе как будто больше не происходит обмена волокон между правой и левой половинами тела.
Парасимпатическая иннервация представлена волокнами в составе глазодвигательного нерва от ядра Якубовича. Аксоны прерываются в ресничном узле, от которого постсинаптические волокна подходят к мышце, суживающей зрачок. В результате проведения импульсов по этому эфферентному пути возникает сужение зрачка. Это эфферентная часть дуги зрачкового реф лекса на свет.
Часть I. Анатомо-физиологические особенности нервной системы
При поражении парасимпатических проводников (клетки ядра, преганглионарные волокна, цилиарный узел с его постганглионарными волокнами) зрачок становится расширенным за счет сокращения другой гладкой мышцы, расширяющей зрачок, получающей симпатическую иннервацию.
Ядро Перлеа глазодвигательного нерва иннервирует рес ничную мышцу. При нарушении этой иннервации изменяется аккомодация.
Симпатические нейроны расположены в боковых рогах от С 7 до Th t сегментов спинного мозга. Аксоны этих клеток в составе передних корешков выходят из позвоночного канала и в виде соединительной ветви проникают в первый грудной и нижнешейные узлы симпатического ствола (часто эти узлы объ единены в звездчатый узел). Волокна, не прерываясь, проходят через него и через средний шейный узел, затем заканчиваются у клеток верхнего шейного симпатического узла. Постганглионарные синаптические волокна оплетают стенку внутренней сонной артерии, по которой попадают в полость черепа, а затем с глаз ничной артерией достигают глазницы и заканчиваются в гладкой мышце, при сокращении которой происходит расширение зрач ка. Кроме того, симпатические волокна контактируют с мышцей, расширяющей глазную щель, и с гладкими мышцами клетчатки глазницы, так называемые мюллеровские глазные мышцы. При выключении импульсов, идущих по симпатическим волокнам, на любом уровне от спинного мозга до глазного яблока возникает на своей стороне триада симптомов: миоз из-за паралича дилататора, сужение глазной щели из-за поражения мышцы, расширяю щей глазную щель, энофталъм из-за пареза гладких мышечных волокон ретробульбарной клетчатки. Это синдром Клода Бер нара-Горнера. Обычно он возникает при поражении бокового рога спинного мозга (опухоль, ишемия, кровоизлияние) в зоне C 7 -Th, сегментов, звездчатого или верхнешейного симпатиче ского узла (например, при блокаде узла раствором новокаина), при сдавлении опухолью в верхушке легкого, при повреждении стенки внутренней сонной или глазной артерии.
К клеткам боковых рогов C 7 -Thj сегментов спинного мозга (цилиоспинальный центр) подходят волокна от коры головного мозга и подбугорной области. Эти проводники идут в боковых
Глава 8. Вегетативная нервная система
отделах ствола мозга и шейных сегментах спинного мозга. По этому при очаговом поражении одной из половин ствола мозга, в частности заднебоковых отделов продолговатого мозга, наряду с другими симптомами возникает триада Клода Бернара-—Горнера (например, при синдроме Валленберга—Захарченко).
Раздражение симпатических волокон, направляющихся к глазному яблоку, сопровождается расширением зрачка, легким расширением глазной щели, возможен экзофтальм (синдром Пурфюр дю Пти ).
Иннервация мочевого пузыря
В неврологической практике нарушение функции тазовых орга нов встречается довольно часто. Мочеиспускание осуществляет ся благодаря согласованной деятельности двух мышечных групп: детрузора и внутреннего сфинктера. Происходит это в результате взаимодействия соматической и вегетативной нервной системы. Мышцы детрузора и внутреннего сфинктера состоят из гладких мышечных волокон и получают вегетативную иннервацию. В то время как наружный сфинктер образован поперечнополосатыми мышечными волокнами и иннервируется соматическими нервами.
В акте мочеиспускания участвуют поперечно-полосатые мышцы передней брюшной стенки и диафрагмы дна таза. Их сокращение способствует резкому повышению внутрибрюшного давления и таким образом дополняет функцию детрузора моче вого пузыря.
В целом сегментарный аппарат спинного мозга обеспечивает вегетативную иннервацию гладких мышц и непроизвольно-реф- лекторное мочеиспускание. У взрослого человека этот сегментар ный аппарат подчиняется коре головного мозга, что определяет произвольный компонент мочеиспускания.
Автоматическое опорожнение мочевого пузыря обеспечи вается двумя сегментарными рефлекторными дугами (парасим патической и соматической). Раздражение от растяжения его стенок по афферентным волокнам тазового нерва передается на парасимпатические клетки крестцовых сегментов спинного мозга. Импульсы по эфферентным волокнам приводят к сокра щению детрузора и расслаблению внутреннего сфинктера. Рас-
Г> Руководство по детской НСВрОЛО! 1111
Часть I. Анатомо-физиологические особенности нервной системы
крытие внутреннего сфинктера и поступление мочи в начальные отделы мочеиспускательного канала приводит в работу еще одну рефлекторную дугу для наружного сфинктера, при расслаблении которого осуществляется акт мочеиспускания. Так функциони рует мочевой пузырь у новорожденных детей.
В дальнейшем в связи с созреванием надсегментарного ап парата вырабатываются условные рефлексы, формируется ощу щение позыва к мочеиспусканию.
Произвольный компонент акта мочеиспускания связан с управлением наружным сфинктером уретры и вспомогательны ми мышцами живота, диафрагмы таза.
Чувствительные нейроны заложены в межпозвоночных узлах S, з сегментов спинного мозга. Дендриты в составе срамного нерва заканчиваются рецепторами как в стенке пузыря, так и в сфинк терах. Аксоны вместе с задними корешками достигают спинного мозга, в составе задних канатиков поднимаются до продолговатого мозга. Далее путь следует в сводчатую извилину (сенсорная область мочеиспускания). По ассоциативным волокнам импульсы от этой зоны следуют к центральным двигательным нейронам, распо ложенным в коре парацентральной доли (двигательная область, мочеиспускания). Аксоны этих нейронов в составе пирамидного пути доходят до клеток передних рогов S 13 сегментов спинного мозга. С передними корешками волокна покидают позвоночный канал и в полости малого таза образуют половое сплетение, в составе полового нерва подходят к наружному сфинктеру. При сокращении этого сфинктера удается произвольно удерживать мочу в мочевом пузыре.
Органы малого таза имеют двустороннюю корковую иннер вацию. Поэтому в клинической практике наиболее серьезные расстройства мочеиспускания возникают при обширном попе речном поражении спинного мозга или двустороннем повреж дении корковых центров (табл. 1). Двустороннее поражение свя зей корковых зон мочевого пузыря с его спинальными центрами приводит к центральным расстройствам мочеиспускания в виде задержки мочи (при остро возникших состояниях). В этом слу чае сфинктеры аутохтонно и рефлекторно сокращены, а рефлекс опорожнения отсутствует. Задержка мочи в последующем меня ется на периодическое недержание мочи из-за повышения реф
Симпатические волокна, иннервирующие глазное яблоко, начинаются в боковых рогах спинного мозга на уровне сегментов С8-Т|, где располагается центр симпатической иннервации глаза (centrum ciliospinale). Выйдя из спинного мозга, они идут к шейно-грудному (звездчатому) ганглию, а затем — к верхнему шейному узлу. От симпатического ствола эти волокна направляются к общей и внутренней сонным артериям, на стенках которых образуют сплетения, проникающие в полость черепа, а оттуда — в глазницу.
Симпатические волокна иннервируют мышцу, расширяющую зрачок (m. dilatator pupillae), мышцу хряща верхнего века (m. tarsalis superior), поднимающую его вверх, и орбитальную мышцу (m. orbitalis), обеспечивающую большее или меньшее выстояние глазного яблока в орбите. Нарушение вегетативной иннервации глазного яблока, прежде всего, влияет на величину зрачка, который может быть патологически сужен (миоз) или расши рен (мидриаз).
Миоз вызывается параличом мышцы, расширяющей зрачок, или спазмом мышцы, суживающей его. В первом случае говорят о паралитическом, во втором — о спастическом миозе. Паралитический миоз возникает при поражении цилиоспинального центра или симпатических волокон, идущих от него к глазному яблоку. Этот вид миоза встречается при повреждениях спинного или продолговатого мозга (сирингомиелии, опухоли и др.) и проксимальных отделов плечевого сплетения. Спастический миоз наблюдается при раздражении парасимпатических волокон глазодвигательного нерва.
Мидриаз возникает в связи с поражением глазодвигательного нерва (паралитический мидриаз) или раздражением симпатических волокон (спастический мидриаз). Органическая форма мидриаза развивается при поражении глазодвигательного нерва или его ядер, что может быть обусловлено опухолью, травмой, кровоизлиянием, сифилисом, ботулизмом и др. Мидриаз может возникнуть при заболеваниях зрительного нерва, хиазмы, зрительного тракта и первичных зрительных центров в связи с нарушением целости центростремительных волокон рефлекторной дуги, несущих раздражения от сетчатки к ядрам глазодвигательных нервов.
Если сужение или расширение зрачков выражено неодинаково, то говорят о их неравномерности (анизокория). Это бывает вызвано сирингомиелией, поражением плечевого сплетения, шей но-грудного (звездчатого) узла, при аневризме аорты.
Важным для диагностики болезней нервной системы являются изменения реакции зрачков на свет. Она может быть вялой или отсутствовать, что указывает на поражение зрительных или глазодвигательных нервов. В одних случаях отсутствует только прямая реакция зрачка на свет (сужение зрачка при освещении данного глаза) при сохранности содружественной реакции (сужение зрачка при освещении противоположного глаза), в других случаях — оба вида зрачковой реакции на свет (рефлекторная неподвижность зрачка), что говорит о нарушении рефлекторной дуги зрачкового рефлекса.
Возможна утрата реакции зрачков на аккомодацию и конвергенцию, что подчас сочетается с нарушением реакции зрачков на свет.
Для сифилитического поражения ЦНС характерен симптом Аргайля Робертсона (реакция зрачков на свет ослаблена или отсутствует, а на аккомодацию и конвергенцию сохранена). Реже можно наблюдать живую реакцию зрачков на свет при отсутствии ее на аккомодацию и конвергенцию (обратный симптом Аргайля Робертсона), что бывает при энцефалите.
Более распространен синдром Бернара — Горнера, характеризующийся симпатическим (частичным) птозом, западением глазного яблока (энофтальмом) и сужением зрачка (миозом). Он возникает при поражении центра симпатической иннервации глаза или волокон, идущих от него. В случае раздражения симпатического нерва, иннервирующего глазницу, возникает мидриаз, глазная щель расширяется, а глазное яблоко выпячивается (экзофтальм) — синдром Пурфюр дю Пти.
При повреждении зрительного нерва исчезает прямая реакция на свет, а содружественная реакция (при освещении другого глаза) сохраняется. В другом, здоровом, глазу прямая реакция зрачка на свет сохраняется, а содружественная (при освещении пораженного глаза) отсутствует. Реакции на аккомодацию, конвергенцию и боль при этом сохраняются.
В случае поражения волокон хиазмы или зрительного тракта освещение соответствующих им половин сетчатки не сопровождается изменением величины зрачков. Освещение же противоположных половин сетчатки, которые связаны с неповрежденными волокнами зрительного пути, вызывает сужение зрачков (гемианопическаяреакция). Этот эффект обнаруживается только с помощью щелевых ламп. При обычном освещении, когда свет равномерно надает на всю сетчатку, реакция зрачков на свет сохраняется.
Поражение зрительной лучистости и коркового центра зрения не вызывает изменений со стороны рефлекторных реакций зрачков на свет.
При частичном повреждении глазодвигательного нерва прямая и содружественная реакции зрачков на свет ослабляются, а при его перерыве - утрачиваются.

Вегетативная нервная система (ВНC) – это одна из основных систем управления организмом. Она неуправляема волей человека, контролирует деятельность гладких мышц органов и тканей (стенки сосудов, бронхов, секреции желез, функции ЖКТ, мочевыводящих путей и т.д.).
ВНС поддерживает кровяное давление и кровоток (барорецептор и ортостатический рефлекс), координирует функции внутренних органов в соответствии с потребностями организма (напр., моторикой и секрецией ЖКТ), участвует в терморегуляции, помогает поддерживать гомеостаз в сложных условиях (повышенный стресс, изменения в гомеостазе). Любое расстройство вегетативной нервной системы (МКБ-10 – C10.177) приводит к нарушению этих функций.
Нарушения вегетативной нервной системы
Расстройства и болезни вегетативной нервной системы могут возникать в любом возрасте, некоторые из которых являются наследственными (диагностируются уже у новорожденных или у подростков). В более старшем возрасте они нередко являются частью нейродегенеративных заболеваний, таких как болезнь Паркинсона или метаболические болезни, в частности, сахарный диабет. В целом, их можно разделить на несколько схем.
С точки зрения происхождения:
- Первичные расстройства. Включает различные виды дисавтономии, синдром Шай-Драггера или множественную системную атрофию, вегетативную дегенерацию, связанную с болезнью Паркинсона.
- Вторичные расстройства. Вызываются аутоиммунным воспалением при синдроме Гийена-Барре, метаболическим заболеванием, хронической почечной недостаточностью, травмой и т.д.
С точки зрения обширности:
- Локализованные нарушения, такие как синдром Хорнера, расстройства потоотделения на верхней половине тела при диабете, расстройства глотания у диабетиков, алкоголиков, страдающих болезнью Паркинсона.
- Обобщенные нарушения, например, обмороки при временном снижении симпатической активности у молодых девушек, в жаркой среде и т.д.
Дисфункция нервной системы может возникнуть из-за разных механизмов, на разных уровнях. РВНС делятся на несколько групп в зависимости от доминирующей проблемы.
Соматоформная вегетативная дисфункция
Соматоформная дисфункция вегетативной нервной системы – это расстройство, при котором человек испытывает симптомы, схожие с проявлениями системных или органных заболеваний. Признаки в значительной степени или полностью находятся под вегетативной иннервацией и контролем.

Наиболее часто затрагивается система кровообращения (невроз сердца), дыхательные пути (психогенная гипервентиляция и икота), ЖКТ (желудочный невроз, нервная диарея).
Симптомы соматоформной дисфункции вегетативной нервной системы обычно бывают двух видов, ни один из которых не указывает на физическое нарушение соответствующего органа или системы:
- При первом типе расстройства имеются жалобы на объективные симптомы вегетативного раздражения, такие как сердцебиение, потоотделение, покраснение, дрожь.
- Второй тип нарушения характеризуется более необычными и нетипичными признаками физического заболевания, такими как боль, жжение, тяжесть, вздутие.
Симптомы не находятся под сознательным контролем человека. Это не симуляция. О ней можно было бы говорить, если бы его действия были целенаправленно направлены на получение какой-либо выгоды или прибыли. Но здесь это бессознательный процесс.
Рекомендации по эффективному лечению соматоформной дисфункции вегетативной нервной системы:
- стабильное лечение с одним психиатром и одним терапевтом;
- признание истинности симптомов пациента;
- регулярные посещения врача;
- использование альтернативных и инструментальных методов и средств;
- психотерапевтическая помощь для переключения внимания пациента с симптомов на личные проблемы, отслеживание семейной истории в этом направлении;
- попытки интерпретировать признаки как способы эмоционального общения, а не как новое заболевание.
Синдром Ади
Синдром Ади – это заболевание нервной системы, имеющее многочисленные проявления. Оно не очень распространено. Синдром Ади редко бывает врожденным, обычно возникает в течение жизни.
Причина синдрома Ади до конца не изучена, считается, что к повреждению нервной системы, особенно ее вегетативного компонента, приводит инфекция (бактериальная или вирусная).
Разрушение нервных волокон зрачка приводит к нарушению его реакции (пупилотония). У нормального человека зрачок расширяется в темноте и сужается на свету. Больной зрачок медленно и неэффективно реагирует на световые изменения – он может сужаться в темноте (редко) или расширяться на свету (чаще). Обычно поражается только один глаз. Человек может испытывать расстройство остроты зрения, неспособность сфокусировать зрительное внимание так, как здоровые люди.
Кроме нарушений зрения, у пациента возникает повышенное потоотделение, также связанное с дисфункцией вегетативной нервной системы. И последнее, но не менее важное: при синдроме Ади также присутствуют нарушения сухожильных рефлексов. Наиболее выражено расстройство ахиллова сухожилия. Пациенты страдают от неприятных приступов внезапного падения артериального давления, имеют более высокую склонность к коллапсу.
Варианты лечения ограничены. Возможные нарушения зрения можно корректировать с помощью очков; иногда применяются специальные капли, содержащие пилокарпин. Пилокарпин – это соединение с возможностью временно сужать зрачок. Других терапевтических методов РВНС практически не существует.
Автономная дисрефлексия
Автономная дисрефлексия – это серьезное осложнение, поражающее более 50% пациентов с повреждением спинного мозга выше 6-го грудного отдела. При расстройстве вегетативной нервной системы раздражение ниже уровня поражения спинного мозга является источником тяжелой вазоконстрикции, вызывающей пароксизмальную гипертензию.

Обострение АД может проявляться одним или несколькими из следующих симптомов:
- Внезапное и значительное увеличение систолического и диастолического артериального давления выше нормального уровня пациента, обычно связанное с брадикардией.
- Пульсирующая головная боль.
- Значительная потливость выше уровня поражения, особенно на лице, шее и плечах (редко ниже уровня поражения).
- Гусиная кожа выше и ниже уровня поражения.
- Затуманенное зрение, пятна в поле зрения.
- Гиперемия и отек слизистой оболочки носа, чувство заложенности носа.
- Плохое предчувствие, страх, тревога из-за надвигающейся непреодолимой физической проблемы.
- Минимальные или отсутствующие симптомы гипертонии, несмотря на повышение давления.
- Сердечно-сосудистые признаки (аритмии, экстрасистолы).
Симптомы могут быть выражены в минимальной степени или даже отсутствовать, несмотря на гипертоническое состояние.
Автономная дисрефлексия имеет много потенциальных причин. Для устранения приступа необходимо провести диагностику, направленную на выявление конкретного причинного фактора. Наиболее распространенные причины:
- инфекции мочевыводящих путей;
- цистоскопия, уродинамическое исследование, неправильная катетеризация;
- воспаление яичек или их угнетение;
- расширение полной толстой кишки во время запора;
- кишечная непроходимость;
- камни в желчном пузыре;
- язвы желудка или воспаление слизистой желудка;
- геморрой;
- аппендицит или другая патология брюшной полости, травма;
- менструация;
- беременность, особенно роды;
- вагинит;
- половой акт, оргазм;
- эякуляция;
- глубокий тромбоз;
- легочная эмболия;
- обморожение;
- тугая одежда, обувь;
- ожоги (в т.ч. солнечные);
- перелом или другая травма;
- хирургические или диагностические процедуры;
- боль;
- остеохондроз;
- колебания температуры;
- любые болезненные или раздражающие чувства ниже уровня травмы;
- наркотики, большое количество алкоголя и др.
Процедура лечения эпизода вегетативной дисрефлексии начинается с изменения положения пациента с использованием ортостатического снижения артериального давления. Следующее важное условие – расслабление жмущих частей одежды, снятие компрессионных средств. Цель состоит в облегчении симптомов и профилактике осложнений, связанных с неконтролируемой гипертонией.

- Нифедипин (Кордипин) – блокатор кальциевых каналов, избирательно ингибирующий проникновение ионов кальция через клеточную мембрану сердечной мышцы и через мембрану гладких мышц сосудов без изменения концентрации кальция в сыворотке крови.
- Нитраты (нитроглицерин, динитрат изосорбида) – препараты, расслабляющие гладкую мускулатуру сосудов, с сосудорасширяющим действием на периферические артерии и вены.
- Теразозин – препарат длительного действия, избирательно блокирующий альфа-1-адренорецепторы. Селективная альфа-1-блокада вызывает расслабление гладких мышц сосудов.
- Празозин – селективный антагонист альфа-адренергических рецепторов, снижающий общее периферическое сопротивление, связанное с симпатической активностью.
- Каптоприл – специфический ингибитор ангиотензинпревращающего фермента (АПФ), блокирующий систему ренин-ангиотензин-альдостерон и вызывающий снижение периферического артериального сопротивления без изменения сердечного выброса.
Сложный регионарный болевой синдром
Сложный регионарный болевой синдром (СРБС) – это формулировка, используемая для обозначения различных болевых состояний с региональной локализацией, являющихся преимущественно результатом травмы. Они характеризуются клиническими изменениями с максимальным удалением от первичного пораженного участка.
Процесс СРБС делится на 3 стадии, каждая из которых имеет свою клиническую картину.
Острая стадия (снижение симпатической активности):
- усиление кровообращения;
- повышение температуры;
- потливость;
- ускорение роста волос на теле и ногтей;
- локальный отек;
- покраснение;
- уменьшение подвижности.
Дистрофическая стадия (повышение симпатической активности):
- снижение кровообращения и температуры кожи;
- замедление роста волос, ломкость ногтей;
- расширение отека;
- более выраженное ограничение диапазона подвижности;
- пятнистый остеопороз.
Атрофическая фаза (необратимая):
- углубление изменения тканей;
- поражение всех тканей, приводящее к необратимому нарушению конфигурации и положения суставов;
- деформации суставов с сильным нарушением подвижности;
- некроз.
Эта дисфункция нервной системы имеет как внешние, так и внутренние причины.
- травмы (скелета, мягких тканей, нервов);
- операции;
- ожоги;
- обморожения;
- перегрузки мышц и связок;
- несоответствующие и болезненные способы лечения (плотный гипс, болезненная реабилитация, неправильно назначенная физиотерапия), особенно у ребенка.
- воспаление (неспецифическое, специфическое);
- инфаркт;
- инсульт;
- опухолевая гиперемия;
- интоксикация барбитуратами;
- противотуберкулезная терапия.
Лечение СРБС должно быть комплексным, включать режимные меры, реабилитацию, физиотерапию, фармакотерапию и инвазивные средства. Лечение запущенного заболевания всегда требует специализированного подхода в области неврологии. Хороший прогноз (надежда на положительный функциональный результат) имеют только 1-2 стадии заболевания.
Основной принцип – обезболивание анальгетиками и физическими средствами. Пораженный сегмент не должен перегружаться даже при реабилитации.
Сегодня нет общепринятых критериев для лечения этого серьезного заболевания, основанных на медицинских доказательствах. Это отражает тот факт, что до настоящего времени в этой области было опубликовано лишь несколько рандомизированных исследований лечения.
Синдром Хорнера
Синдром Хорнера – это невротический синдром, совокупность 3-х признаков, возникающих при нарушениях симпатической нервной системы в области шеи. Симпатическая нервная система – это набор нервов и нервных ганглиев, регулирующих определенные функции организма, не зависящие от воли человека. Шейная симпатическая система также контролирует глаза.

Причин повреждения шейного симпатического нерва много. Кроме травм шеи, в генезе участвуют некоторые локально растущие опухоли, такие как рак щитовидной железы и легких, растущий на верхней доле легкого (опухоль Панкоста). Симптомы, соответствующие синдрому Хорнера, могут также возникать при таких расстройствах, как:
- рассеянный склероз;
- поражение спинного мозга при сирингомиелии;
- тромбоз кавернозного канала;
- мигрень (временно).
Наиболее частые признаки поражения симпатика:
- сужение зрачка (миоз);
- падение века (птоз);
- видимая легкая рецессия глаза в глазную ямку (энофтальм).
Наиболее заметно сужение одного зрачка. Также на пораженной стороне может присутствовать покраснение лица. Это явление вызвано расширением подкожных кровеносных сосудов в данной области кожи.
Пациент с синдромом Хорнера должен быть обследован неврологом; в рамках постановки диагноза важно исключить заболевание головного мозга (КТ или МРТ), сжатие нервных структур в области шеи (УЗИ, КТ).
Лечение синдрома зависит от основного заболевания. Если эта болезнь поддается лечению, повреждение нерва не является необратимым, состояние может быть скорректировано с помощью методов укрепления, применения лекарств.
Повреждение вегетативной системы при отравлении
Вегетативное расстройство могут вызвать органофосфаты – вещества, блокирующие действие ацетилхолистеразы, фермента, расщепляющего ацетилхолин. Таким образом, в синапсах накапливается большое количество ацетилхолина, который, связываясь с рецепторами, способен вызвать долгосрочные эффекты, различные проявления.

Органофосфаты были первоначально разработаны в качестве боевого газа под названием зарин, зоман и табун. Сегодня они широко используются в качестве инсектицидов. Эффекты органофосфатов можно разделить в зависимости от рецепторов, на которые они действуют:
- Никотиновые. Возникают вследствие активации симпатических и парасимпатических ганглиев, проявляются изменениями артериального давления, сердечной деятельности, метаболическими нарушениями, судорогами из-за присутствия никотиновых рецепторов на нервно-мышечном диске.
- Мускариновые – периферически-парасимпатические. Проявления включают слюноотделение, слезотечение, диарею, повышенную моторику, рвоту, бронхоспазм.
- Ацетилхолин встречается в качестве медиатора преимущественно с возбуждающими эффектами в ЦНС. Сначала эффекты раздражающие, затем затухающие. Проявляются головными болями, головокружением, чувством страха, миозом, потерей сознания.
Расстройства ВНС, вызванные травмой
Кроме влияния на ВНС, повреждение спинного мозга выше T6 может также проявляться разными формами нарушения дыхания. Это серьезное расстройство – причина отсрочки службы в армии для молодых мужчин.
В результате генерализованной вазодилатации, вызванной расстройством спинного мозга в грудном отделе, возникает нейрогенный шок. Вследствие удара чаще всего травмируется симпатическая или грудно-поясничная система, чаще всего во время травм вокруг Т5; в ЖКТ теряется сосудистый тонус. Это уменьшает венозный возврат, относительно снижает объем циркулирующей крови. Ткани гиперперфузированы, компенсаторные механизмы активированы, но симпатические механизмы не могут быть вовлечены. Развивается шок.
РВНС – это состояние, требующее специализированного лечебного подхода. Домашнее лечение и народные методы могут использоваться только как дополнение к терапии, исключительно, с разрешения врача.
Читайте также:


