Воспаление верхнего альвеолярного нерва
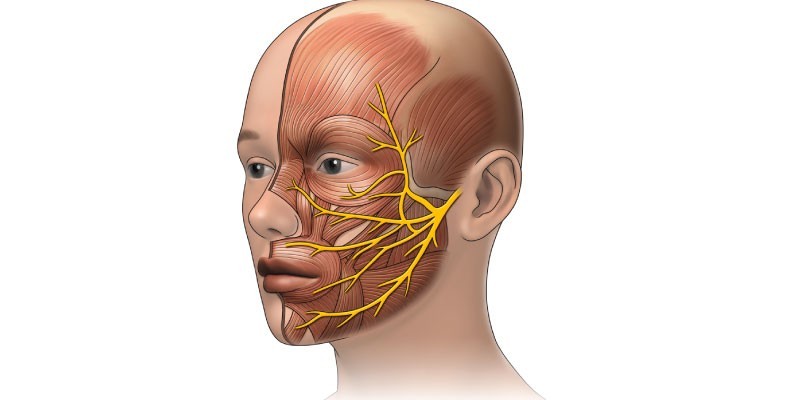

Невралгические синдромы, обусловленные поражением II ветви тройничного нерва, проявляются при синуситах, ангинах, гриппе, опухолях полости носа и околоносовых пазух, травмах, ревматизме, роже лица и заболеваниях челюсти.

Особенности течения болезни в значительной степени определяются вовлечением в патологический процесс крылонёбного узла.
При этих синдромах боль локализуется в одном или нескольких зубах верхней челюсти, а при их отсутствии – в десне альвеолярного отростка или слизистой оболочке переходной складки. Характер боли – приступообразный, колющий, стреляющий, жгучий или рвущий. Чаще всего она возникает и исчезает внезапно. Обычно боль отдается в зоны иннервации верхнечелюстного нерва: в область бугра верхней челюсти, переднюю поверхность лица, область клыковой ямки, лобно-височную область через латеральный край глазницы, надбровье и нижнее веко. Приступ может быть спровоцирован разговором, прикосновением к курковым зонам или процессом еды. Длительность приступа варьируется от нескольких секунд до нескольких минут. Он сопровождается гиперемией лица, сосательными или жевательными движениями на стороне, где локализуется боль. На лице застывает выражение страдания и испуга.
Кроме того, обнаруживается покраснение и отёчность слизистой оболочки дёсен, болезненность точки выхода подглазничного нерва в зоне зарождения альвеолярного отростка и переходной складки над зубами, повышение тактильной чувствительности к холоду и уменьшение тепловой в области верхней губы с распространением на подглазничную область. При диффузном поражении всех альвеолярных нервов и подглазничного нерва боль распространяется от зубов в разные стороны, то есть область распространения боли соответствует территории иннервации конкретной ветви верхнечелюстного нерва.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Часть боли в зоне иннервации верхнечелюстного нерва обусловлена первичной ирритацией структур симпатической части вегетативной нервной системы и вторичным вовлечением крылонёбного узла – синдромом Сладера.
Клиника этого синдрома характеризуется стреляющими, рвущими и режущими болями. Во время приступа дополнительно накладывается жгучая боль, которая распространяется вокруг глаз, в глаз, передне-височную область и иногда в затылок. Длительность приступа может варьироваться от нескольких минут до 2-3 часов.
Вегетативные расстройства проявляются в виде сосудистых и секреторных реакций, гиперемии лица, слюнотечения, симптома Горнера (энофтальма, сужения глазной щели и миоза), снижения роговичного рефлекса, ринореи, односторонней заложенности носа и снижения чувствительности в задних отделах полостей носа и рта. Риноскопия (осмотр полости носа) определяет гиперемию и отёчность слизистой оболочки, а также бледность слизистой оболочки в задних отделах полости носа.
На рентгеновском снимке отмечается гомолатеральное затемнение околоносовых пазух носа.
Для невралгической формы синдрома Сладера характерны приступы боли и симптомы раздражения крылонёбного узла. Невритическая форма характеризуется постоянной болью с обострениями в виде приступов, а также симптомами выпадения функций крыло-нёбного узла.
Крыло-нёбный узел располагается в непосредственной близости от стенок верхнечелюстной, решётчатой и основной пазух. Это способствует непосредственному переходу воспаления с околоносовых пазух на крыло-нёбный узел. Сложные взаимосвязи крыло-нёбного узла с тройничным, лицевым и языкоглоточным нервами, а также симпатической нервной системой лежат в основе широких ирритативных проявлений вегетативной нервной системы, характерных для данного заболевания.
Нейропатия тройничного нерва - это поражение тригеминальной системы, которое характеризуется изменениями интерстициальной ткани, миелиновой оболочки, осевых цилиндров и проявляется болью, парестезиями и расстройствами чувствительности в зонах иннервации его основных ветвей. Если в патологический процесс вовлекается нижнечелюстной нерв, наблю дается нарушение функции жевания.
Среди этиологических факторов нейропатии тройничного нерва выделяют следующие: инфекционные (при малярии, вирусном гепатите, сифилисе, тонзиллите, синуситах), ятрогенные (как следствие деструктивной терапии); травматические; ишемические и интоксикационные.
Чаще всего определяется нейропатия отдельных ветвей тройничного нерва.
Нейропатия нижнего альвеолярного нерва возникает при инфекционных заболеваниях, диффузном остеомиелите, стоматологических манипуляциях (введение избыточной массы пломбировочного материала за верхушку зуба при лечении премоляров и моляров нижней челюсти, травматическое удаление зубов, в особенности третьих нижних моляров, выполнение мандибу-лярной анестезии), токсического периодонтита.
Клиника. Ведущими симптомами являются боль и онемение в области нижней челюсти, подбородка, десны и нижней губы. При объективном исследовании наблюдается выпадение или снижение всех видов чувствительности в области десны нижней челюсти, нижней губы и подбородка на стороне поражения. В острой стадии может наблюдаться мучительное сведение челюстей (тризм) в сочетании с парезом жевательных мышц.
В стоматологической практике иногда бывает острая токсико-травматическая нейропатия нижнего альвеолярного нерва, подбородочного, возникающая в случае попадания пломбировочного материала в нижнечелюстной канал во время лечения пульпита I и II премоляра на нижней челюсти. Во время пломбирования каналов у больного остро возникает очень интенсивная боль в обасти нижней челюсти с онемением нижней губы и подбородка. В случае возникновения такой ситуации проводят неотложные мероприятия - декомпрессию канала: дексаметазон 8 мг + 5 мл 2,0 % раство ра эуфиллина + 20 мл 40 % раствора глюкозы внутривенно струйно. Одновременно назначают димедрол по 1 мл внутримышечно, фуросемид по 40 мг внутримышечно. В дальнейшем используют средства, которые улучшают микрогемоциркуляцию (никотиновая кислота, пентоксифиллин), а также нейропротекторы (ноотропил, церебролизин, актовегин), десенсибилизи рующие препараты (димедрол, супрастин, диазолин).
Нейропатия щечного нерва. Причинами возникновения заболевания могут быть периостит, воспалительные заболевания зубов и десен, травма тическое удаление зубов на нижней челюсти.
Клиника. Боль возникает подостро, носит постоянный характер, интенсивность ее постепенно возрастает. Сначала возникает на передней поверхности десны, переходной складки, а затем распространяется на всю переднюю поверхность зубов нижней челюсти и захватывает весь участок иннервации щечного нерва. Онемение нехарактерно, при объективном ис следовании определяют снижение всех видов чувствительности в области иннервации слизистой оболочки щеки и вестибулярной поверхности десен, а также кожи угла рта.
Нейропатия верхнего альвеолярного нерва. Причинами возникновения заболевания могут быть хронический пульпит и периодонтит, поражение нерва в случае сложного удаления зубов, синусит, хирургическое вмешательство при гайморите.
Проявляется болью и ощущением онемения в зубах верхней челюсти. Объективно наблюдается снижение или отсутствие чувствительности в об ласти десны верхней челюсти, а также прилежащего участка слизистой обо лочки щеки. Электровозбудимость пульпы в соответствующих зубах верх ней челюсти снижена или отсутствует.
Если причиной заболевания является стеноз подглазного канала, то больные будут жаловаться на боль и онемение кожи в области иннервации подглазного нерва (крыло носа, участок над клыковой ямкой, верхняя губа).
Травматическая нейропатия. Этиология. Травматическая нейро патия чаще всего возникает в случае оперативных вмешательств на зубах (травматическое удаление зубов, вывод пломбировочного материала за вер хушку корня зуба, проведение анестезии с травмированием нервных стволов, удаление кости или опухоли челюстей), а также в случаях хирургиче ских вмешательств на придаточных пазухах и подглазничном канале.
Поражение I ветви тройничного нерва, как правило, практически не наблюдается. Чаще всего поражается III ветвь тройничного нерва, что связано, по-видимому, с анатомическим расположением нижнего альвеолярного нерва, делающим его легко доступным при разнообразных травматических стоматологических манипуляциях. В особенности это касается стоматологических вмешательств на третьих молярах. Причиной травматической не вропатии нижнего альвеолярного нерва также может быть пломбирование ментального канала во время лечения пульпита 4 и 5 зубов нижней челюсти.
Объединенное поражение I и II ветвей тройничного нерва может возникать после воспалительных заболеваний головного мозга с развитием спаечного процесса или в случае синусита, когда в воспалительный процесс включаются одновременно верхнечелюстная и лобная пазухи.
Во время объективного обследования обнаруживают гипестезию или анестезию (возможна и гиперпатия) кожи и слизистой оболочки в области иннервации нерва. При пальпации отмечают болезненность точек выхода II и III ветвей тройничного нерва, а также в случае вертикальной перкуссии зубов и глубокой пальпации нижней челюсти.
Диагностика. Основным диагностическим критерием является возникновение болевого синдрома после вмешательств на зубочелюстной системе. Заболевание характеризуется клиническим полиморфизмом и значительной продолжительностью. Во время изменения погоды, стрессовых ситуаций и при наличии соматических заболеваний может возникать обострение болевого синдрома.
В случае возникновения Рубцовых изменений в нервах или втягивания нерва в рубец мягких тканей (после огнестрельных ранений, в случае де фектов мягких и костных тканей после резекции челюстей) наблюдается постоянная ноющая боль невыраженной интенсивности со стойкими нарушениями чувствительности.
Ятрогенная нейропатия тройничного нерва. Эта нозологическая единица возникла в связи с тем, что лечение невралгии тройничного нерва в большинстве случаев начинали с проведения нейродеструктивных операций (спиртово-лидокаиновые блокады, нейроэкзерез, деструкция узла тройнич ного нерва). Вследствие этого у значительного числа больных наблюдались ятрогенные травматические или токсико-травматические нейропатии тройничного нерва. Чаще всего поражались верхне- и нижнечелюстной нервы.
Во многих пособиях по неврологии предлагается в случае невралгии тройничного нерва проводить спиртово-новокаиновые и спиртово-лидокаиновые блокады периферических его ветвей или узла - так называемая алкоголизация. Обезболивающий эффект в этом случае достигается в среднем после второй-третьей процедуры, но объясняется он тем, что наступает онемение вследствие развития деструктивных изменений в стволе не рва. С течением времени развивается токсико-травматическая нейропатия, практически резистентная к лечению, поэтому больному необходимо проводить и дальше блокады, эффективность которых уменьшается пропорционально к их количеству.
Таким образом, нейродеструктивные операции, которые проводятся при лечении невралгии, приводят к развитию токсико-травматической нейропатии. Этим и обусловлен характер болевого синдрома.
Во многих случаях в процесс втягиваются вегетативные волокна, что приводит к трофическим изменениям слизистой оболочки полости рта (гингивит), зубочелюстной системы (прогрессирующий пародонтит) и кожи лица (пигментация или депигментация, сухость, шелушение, атрофия мягких тканей). В таких случаях боль становится невыносимо жгучей, разрывной, сверлящей, сопровождается вегетативными реакциями (покраснением и отеком кожи лица, местным повышением температуры тела, слезотечением, слюнотечением).
Во время проведения нейродеструктивных манипуляций на нижнечелюстном нерве может возникать болевое сведение зубов (больные вынуждены принимать пищу через соломинку, не могут разговаривать и открывать рот). С каждой последующей алкоголизацией характер болевого синдрома изменяется: невралгические пароксизмы становятся более длительными, частыми, может формироваться невралгический статус, на коже лица воз никают незначительно выраженные триггерные участки. Боль провоцируют погодные условия (холод или жара), обострение соматической патологии, употребление пищи, физические нагрузки. Точки выхода тройничного не рва болезненны во время пальпации приблизительно у 2/3 больных.
Приведенные данные убедительно свидетельствуют о том, что про ведение нейродеструктивных манипуляций не является методом выбора лечения невралгии тройничного нерва, поскольку в большинстве случаев достигается непродолжительный эффект. Вместе с тем такая терапия при водит к развитию токсической нейропатии, прогрессированию заболевания и развитию резистентности к консервативным методам лечения. Лишь в том случае, когда все использованные методы лечения невралгии являются неэффективными, а интенсивность болевого синдрома остается выраженной, можно использовать нейродеструктивные операции, разработанные в по следнее время нейрохирургами.
Лечение. В зависимости от причины развития нейропатии тройничного нерва и его отдельных веток используют антибиотики, нестероидные противовоспалительные средства (нимесулид, мелоксикам, диклофенак-натрий, ибупрофен в средних терапевтических дозах).
Для улучшения процессов миелинизации и обезболивающего действия применяют нейротрофические препараты витамины группы В (тиамин, рибофлавин, цианокобаламин) или их комплексные препараты (нейрови-тан, нейрорубин, нервиплекс), аскорбиновую кислоту.
С целью улучшения обратного аксонального транспорта и нейромета-болических процессов в пораженном нерве используют нейропротекторы (ноотропил, пирацетам, энцефабол, глутаминовую кислоту), нейтрофи-ческие средства (церебролизин), активаторы энергетических метаболиче ских процессов (рибоксин, милдронат, актовегин). Обоснованным является назначение десенсибилизирующих препаратов (фенкарол, диазолин, цетрин, лоратидин) в лечении токсичных и инфекционно-аллергических нейропатии. В случае продолжительного болевого синдрома назначают обезболивающие средства (анальгин, баралгин), антидепрессанты (ами-триптилин), седативные препараты и транквилизаторы (ноофен, феназе-пам, гидазепам).
Для улучшения регенераторных процессов в нерве целесообразно применять вазоактивные препараты никотиновую кислоту, дипиридамол, трентал, реополиглюкин, реосорбилакт.
Составной частью терапии является физиотерапевтическое лечение: в острый период - УФО пораженной половины лица, УВЧ, диадинамические токи, фонофорез лидокаина, никотиновой кислоты. Проводят сеансы игло-рефлексотерапии.
При неэффективности консервативного лечения в условиях нейрохирургического стационара проводят оперативные вмешательства на нервах.
Медицинский эксперт статьи

- Код по МКБ-10
- Эпидемиология
- Причины
- Факторы риска
- Патогенез
- Симптомы
- Формы
- Осложнения и последствия
- Диагностика
- Дифференциальная диагностика
- Лечение
- К кому обратиться?
- Профилактика
- Прогноз

Немножко анатомии: тройничный (тригеминальный) нерв называют еще смешанным, поскольку он имеет чувствительные и двигательные нервные волокна. Три его основные ветви (глазная, верхнечелюстная и нижнечелюстная) выходят из тройничного узла, расположенного в височной области, и направляются, делясь на все более мелкие ответвления, к чувствительным рецепторам кожи, слизистых оболочек, мышц и других анатомических структур передней верхней трети головы и лица. Глазной и верхнечелюстной нерв содержат только чувствительные волокна, нижнечелюстной – еще и двигательные, обеспечивающие движение одноименной жевательной мускулатуры. Неврит тройничного нерва – воспаление одного или нескольких периферических отростков его ветвей, то есть внешних, расположенных за пределами головного мозга, проявляется мучительными болями, нарушающими ритм жизни, а иногда – инвалидизирующими, нарушением вегетативной иннервации с утратой чувствительности пораженной области, парезами, структурными изменениями в нервных волокнах.
Код по МКБ-10
Эпидемиология
Статистика заболеваемости относит поражение тройничного нерва к достаточно часто встречающимся патологиям – на 100 тыс. населения от 40 до 50 человек страдает тригеминальной невралгией, среди них на каждого мужчину приходится две женщины. Среди невралгий она доминирует. Ежегодно с жалобами на боль по ходу тройничного нерва впервые обращаются от двух до пяти человек из каждого десятка тысяч жителей планеты.
На вторичную патологию приходится около 4/5 всех случаев, основной контингент больных составляют пациенты старше 50 лет. [1]
Причины неврита тройничного нерва
Тем не менее, гораздо чаще боль по ходу нерва вызывается воспалительными и деструктивными процессами не столько в тканях нервных волокон, сколько в расположенных рядом с ним анатомических структурах. Причиной появления боли тогда является сдавление и раздражение нервных волокон расположенными рядом измененными сосудами и опухолями, травмы и врожденные патологии черепных структур, со временем приводящие к появлению в нерве дегенеративно-дистрофических изменений (нейропатия). [2]
Достаточно распространены травматические невриты периферических отделов тройничного нерва. Факторы риска их возникновения достаточно банальны. Непосредственную травму нерва и окружающих его тканей можно получить не только при случайных переломах лицевых костей черепа, а и в стоматологическом кабинете. Нарушение целостности нервных волокон может стать следствием сложных удалений зубов, попадания пломбировочной массы за пределы корня зуба при пломбировании канала, хирургических манупуляций, анестезии, протезирования.
Факторы риска
Факторы риска сдавления отделов тройничного нерва – это анатомические аномалии, касающиеся каналов, отверстий, сосудов по ходу его ветвей; кисты, доброкачественные и злокачественные новообразования; травмы; метаболические нарушения, вызванные нарушением пищеварения, эндокринными и сердечно-сосудистыми патологиями; рассеянный склероз или атеросклероз артерий головного мозга с образованием бляшки, локализованной у входа корешка тройничного нерва, кровоизлияние в бассейне ствола головного мозга.
Иногда приступам специфической боли, так называемого болевого тика, предшествует сильное переохлаждение и банальная простуда.
Длительно протекающая невралгия может быть симптомом воспаления нерва. В запущенных случаях при наличии нарушений его структуры и выпадении чувствительности говорят о невритической стадии невралгии.
Если диагностическое обследование не обнаруживает никаких заболеваний, невралгия тройничного нерва считается эссенциальным или первичным, самостоятельным заболеванием. Если выявляется сосудистая патология, опухоль, нарушения обмена веществ, воспалительный процесс или травма, то поражение нерва трактуется как вторичное (симптоматическое).
Невриты более мелких периферических ответвлений тройничного – луночковых (альвеолярных) нервов встречаются чаще, чем именно воспалительные поражения основных ветвей. Они могут быть спровоцированы инфекционными, например, остеомиелитом, и простудными заболеваниями, случайными травмами челюстных костей, а также – нередко являются последствием стоматологических вмешательств.
Нижний луночковый нерв может быть поврежден при удалении третьих нижних моляров, при лечении пульпита премоляров и моляров нижней челюсти (при пломбировании канала чрезмерное количество материала пломбы может попасть за верхушку зуба), иногда нерв повреждается при выполнении проводниковой анестезии. Верхний повреждается вследствие хронических гайморитов и хирургических вмешательств по их поводу, воспалений периодонта, пульпитов, протезирования, анестезий, блокад, удаления зубов (чаще повреждаются альвеолярные ветви, иннервирующие клыки и вторые премоляры) и т.д. Нарушение чувствительности верхних луночковых нервов плохо поддается лечению, на которое уходят несколько месяцев, а иногда восстановить ее не удается совсем.
Сложные удаления зубов верхней челюсти могут привести к невриту переднего небного отростка нерва, а нижней – к невропатии язычного или щечного нерва.
Патогенез
Другая гипотеза, основанная на том, что препаратом выбора для лечения невралгии является антиконвульсант карбамазепин, рассматривает центральное происхождение боли и саму невралгию как заболевание, подобное парциальной эпилепсии.
Симптомы неврита тройничного нерва
Проявления неврита тройничного нерва – боли, различной интенсивности, часто уже не такие острые, как при чистой невралгии, а ноющие. Они могут быть приступообразными и постоянными. Обязательно присутствует ослабление или выпадение чувствительности на пораженных участках, а при поражении двигательных волокон третьей ветви – еще и нарушения моторики.
Боль при неврите тройничного нерва ощущается в подавляющем большинстве случаев с одной стороны, в 2,5 раза чаще встречается правостороннее поражение, хотя нерв парный, расположен симметрично слева и справа. Двусторонняя боль не типична, однако исключить такой случай все же нельзя. Иногда больные жалуются, что болевой импульс отдается в указательный палец левой руки. В основном поражается одна ветвь тройничного нерва – боль чувствуется в области ее автономной иннервации, может нарушиться как глубокая чувствительность, так и поверхностная.
На пике приступа боли у некоторых пациентов заметны сокращения мимических мышц лица (тик) или жевательной мускулатуры (тризм).
Неврит второй ветви тройничного нерва, верхнечелюстной, ощущается как боль в треугольной части щеки, находящейся под глазом. Вершины условного треугольника локализации боли расположены в области виска, верхней части крыла носа, под серединой верхней губы. Ответвления данного нерва многочисленны, наиболее крупные – менингиальное, подглазничное и скуловое, которые в свою очередь делятся на более мелкие ветви, обеспечивающие иннервацию твердой мозговой оболочки в зоне средней черепной ямки, наружного угла глаза, кожи и слизистых оболочек нижнего века, носа, гайморовой пазухи, верхней части щеки в указанной выше области, верхней губы, челюсти и зубов. Наружный выход второй ветви тройничного нерва – подглазничный канал. Верхнечелюстная ветвь поражается чаще всего. Боли и гипостезии (парестезии) могут сопутствовать слезотечение, выделения из носа, слюнотечение.
Неврит нижней ветви тройничного нерва проявляется болью, локализованной от висков по задней части лица, нижней части щеки и фронтальной – подбородка. Боль может ощущаться в ухе, языке и нижней челюсти. Данная ветвь выходит из черепной коробки через подбородочное отверстие нижней челюсти, выходы под четвертым и пятым от центра нижними зубами. Нижняя (третья) ветвь имеет в своем составе как чувствительные нервные волокна, иннервирующие поверхность кожи тыльной боковой части лица, низа щеки и передней части подбородка, соответствующие слизистые оболочки, структуры нижней челюсти (десна, зубы), две трети языка от его кончика, так и двигательные, иннервирующие жевательную мускулатуру, поражение которых вызывает ее частичный паралич. Он проявляется ослабленным мышечным напряжением при выполнении жевательных движений, асимметрией овала лица, отвисанием с одной стороны нижней челюсти, нарушением подбородочного рефлекса – рефлекторного смыкания губ при ударе молоточком по подбородку. При парезе (параличе) височной мышцы визуально заметно западание височной ямки. [4]
Кроме невропатий трех главных ветвей тройничного нерва клиническое значение имеют поражения более мелких его ответвлений, иннервирующих зубы, достаточно часто встречающиеся воспаления луночковых нервов: нижнего и верхнего. Основными клиническими проявлениями их поражения являются боли и снижение (полное отсутствие) всех видов чувствительности в соответствующей десне, прилежащей слизистой оболочке щеки, губе. Электровозбудимость пульпы зубов в зоне поражения заметно снижается или полностью отсутствует. В стадии обострения может наблюдаться парез и тризм жевательной мускулатуры с пораженной стороны.
Достаточно редко наблюдается неврит подбородочного нерва – концевого ответвления нижнего луночкового нерва. Зона локализации нарушения чувствительности охватывает нижнюю губу и подбородок.
Практическое значение имеет неврит язычного нерва. Нарушение ощущений (снижение тактильной и отсутствие болевой чувствительности, жжение, покалывание, боли) локализуется в зоне передних двух третей соответствующей половины языка. Может быть как изолированным, так и сочетаться с невропатией нижнего альвеолярного отростка нерва.
Неврит щечного нерва протекает без болей, наблюдается только гипо- или анестезия в зоне внутренней стороны щеки и соответствующего угла рта. Практически не встречается изолированное поражение, как правило, поражается также и нижний альвеолярный отросток нерва.
Герпетический неврит тройничного нерва развивается при поражениях тройничного (гассерова, тригеминального) узла вирусом простого герпеса первого типа, а также – Varicella zoster. Ганглионеврит – поражение нервных клеток тригеминального ганглия (узла) заявляет о себе острыми болями и характерной герпетической сыпью в зоне иннервации чаще какой-либо одной ветви тройничного нерва, намного реже – сразу всех. Это сопровождается отечностью пораженной стороны лица и болью, локализованной в трех точках выхода тройничного нерва.
Если вирус герпеса распространился в верхне- или нижнечелюстной ветви, то в период обострения герпетическая сыпь появляется не только на поверхности кожи лица, но и внутри, на слизистых оболочках соответствующей половинки твердого и мягкого неба, небной занавески, десен и щеки. Слизистая оболочка носового хода часто может быть свободной от высыпаний, но это не обязательно. Ответвления, обеспечивающие иннервацию слизистых оболочек, могут быть поражены в большей степени, чем кожного покрова. Тогда высыпания более обильные на внутренних поверхностях. Может быть и наоборот.
Выделяется глазная форма тригеминального ганглионеврита (4% всех случаев) – инфекция распространяется в первую ветвь тройничного нерва. Проявлением такого направления является герпетический конъюнктивит и кератит, как правило, с изъязвлением. Симптом Хатчинсона, когда герпетические пузырьки наблюдаются на крыльях или кончике носа, свидетельствует о развитии осложнений – воспаления роговицы глаза, его радужной оболочки, эписклеры или зрительного нерва с его последующей атрофией.
Боль в области иннервации всех ветвей сразу также может говорить о поражении чувствительных корешков тройничного нерва у входа в ствол головного мозга.

Послеоперационная боль
После того, как удален зуб, в течение первой пары суток после хирургического лечения болевой синдром является нормальным вариантом течения процесса. Когда экстракции подвергли зубы мудрости, риск того, что длительность боли увеличится, повышен.
Приведены те факторы, которые вызывают луночковую боль.
- Завершение срока действия анестезирующего вещества.
- Травмы и разрывы.
- Недостаточно сформированный или вовсе отсутствующий сгусток крови.
- Употребление в пищу продуктов, которые раздражают слизистую, покрывающую альвеолярный отросток нижнечелюстной кости.
- Отсутствие должного ухода за полостью рта.
- Остатки зуба возвышаются над слизистой оболочкой и травмируют ее, вызывая раздражение.
В случаях, если начинает болеть или ломить в области зуба, более чем 24 часа, нужно обратиться к стоматологу.

Врач может убрать режущие и раздражающие слизистую края зуба, если причина в этом. Также врач в силах диагностировать более серьезные механизмы и факторы боли, в том числе связанные с дефектами лечения. Обычно он назначает полоскание рта после каждого приема пищи и смазывание заживляющими гелями.
Местное осложнение эстракции зуба
Альвеолит – воспаление слизистой оболочки, покрывающей место, откуда изъят зуб. При этом часто болит не только место удаления, но и отдает в подбородок. Воспалительный процесс характеризуется метаболическими сдвигами (ацидоз) и привлечением клеток — источников гистамина, и потому он сопровождается болевыми ощущениями. При экстракции зуба мудрости эта ситуация встречается часто.
- Болевой синдром, сохраняющийся более 48 часов.
- Субфебрилитет (температура тела от 37 до 38).
- Боль отдает в ухо, в челюстную область.
- Может возникнуть болезненное увеличение лимфатических узлов на стороне поражения.
- При попадании пищи в область лунки болезненные ощущения усиливаются.
Когда врач осматривает область поражения, он видит, что дно сформировавшейся луночки покрыто налетом серого цвета. При пальпации может болеть место удаления зуба. Часто боль беспокоит с одной стороны отдает в область подбородка. После экстракции зуба мудрости на стороне поражения может болеть область угла подбородка.

- Адекватно обезболивают область поражения;
- Из сформированной лунки извлекают сгустки крови;
- Обрабатывают место удаления зуба антисептиками;
- Кюреткой соскабливают и очищают стенки альвеолярной луночки;
- Заполняют дефект слизистой средствами для быстрого заживления (Солкосерил) и мазями с антибиотиком (Тетрациклин).
В домашних условиях следует полоскать ротовую полость теплыми водными растворами растительных настоек. Эффективно при воспалении лунки зуба мудрости в схему лечения подключать физиотерапевтическое воздействие (ультраволновая терапия, электрофорез).
Неврит альвеолярного нерва
Нейропатия – нередкое осложнение стоматологических манипуляций. Часто оно возникает у пожилых пациентов или лиц, страдающих обменными нарушениями (сахарный диабет). Боль при неврите в основном может быть связана не с собственно вырыванием зуба, а с проведением анестезии. Когда анестетик попадает в просвет канала нижнего альвеолярного или верхнего альвеолярного нервов, развивается это осложнение. Экстракция зуба мудрости снизу наиболее опасна в плане возникновения невропатий.

Факторами, способствующими невропатии после удаления коронки и корня зуба, являются:
- Хронически протекающий периодонтит (воспаление периодонтальной ткани);
- Диабет;
- Сниженный иммунитет;
- Травматическая экстракция зуба;
- Проталкивание корешков челюсти.
В клинике патологического доминирующий симптом – болевые ощущения. Они очень сильные по своей интенсивности, но для них типична смена периодов усиления и ослабевания боли. Ее провоцируют жевательные движения, чистка зубов. Безболевые периоды для неврита нехарактерны.
Кроме болей для невропатии альвеолярного нерва характерны следующие клинические проявления.
- Различные виды нарушений чувствительности. Более характерно именно ее снижение.
- Возможно ощущение онемения. Оно не ограничено только гипестезией зубов, типично распространение на соответствующую половину подбородка, тканей нижней губы.
- Невнятное произношение.
- Во время разговора симптоматика усиливается.
- Редко может появляться увеличение чувствительности области зубов.
Лечение состояния требует консультации невролога. Диагностика невропатии стволов тройничного нерва – удел именно этого специалиста. Для адекватной терапии показано адекватное обезболивание. С этой целью назначают нестероидные противовоспалительные средства, в составе которых есть витамины группы В. К таким препаратам относят темпалгин.

Для лечения невропатии любой локализации и генеза необходимо назначение нейротропных витаминов. На нервные клетки действуют только витамины группы В.
Парэнтерально может быть назначен курс тиамина (витамин В1). Его колют через сутки. Общее количество необходимых внутримышечных инъекций – 10. Перед назначением выясняют аллергологический анамнез.
В тяжелых случаях и при неврите после удаления зуба мудрости используют физиотерапию. Эффективно электрофоретическое воздействие с анальгетиками (новокаин, лидокаин). Ультравысокочастотные волны и магнитотерапия хорошо снимают боль и улучшают проведение нервных импульсов по пораженному нерву.
Перфорация нижней стенки гайморовой пазухи
В случаях тонкостенной перегородки верхнечелюстной пазухи и анатомической близости корней премоляров в ней при неправильной технике экстракции может сформироваться дефект костной ткани. Он может привести к сообщению между пазухой и ротовой полостью, чего в норме быть не должно.
Когда формируется это осложнение, пациента беспокоит выраженная боль в области удаленного зуба (моляры или премоляры). Диагностировать его может только врач. Для этого он применяет ряд исследований.
- Носовые пробы. Пациент блокирует носовое дыхание (нос зажимает пальцами) и резко выдыхает (длительно). Рот открыт. Врач слышит в случае наличия соустья, как проходит воздух из пазухи.
- Иногда из лунки сочится пузырящаяся кровь алого цвета.
- При осторожном проведении зондирования опытный врач в месте костного дефекта ощутит характерный провал.
В трети случаев дефект формируется без хирургического пособия. Шов, напоминающий восьмерку, сближает края луночки. Туда же помещают марлевую турунду с йодоформом, туго тампонируют лунку. Недели для первичной организации дефекта может быть достаточно. Если же сгустка через 7 дней нет, нужно наглухо соустье ушить.
С целью профилактики воспаления назначают курс антибиотиков и симптоматические сосудосуживающие интраназальные капли.
Читайте также:


