Есть ли в белоруссии коронавирус атипичной пневмонии
— Мало того, что вы один из лучших пульмонологов Европы, вы ещё и в главной группе риска сейчас по коронавирусу. Дайте, пожалуйста, рекомендации для людей вашего поколения и чуть помладше, то есть для тех, кто, как мы видим, действительно подвержен высокой летальности — и в Китае, и в Италии, и в Иране.
— Для того чтобы понять группы риска при этом заболевании: в первую очередь это люди, которые контактируют с животными, представляющими биологический резервуар. Скажем, 2002 год — это были африканские кошечки, в 2012 году это были верблюды, а сейчас немножко путается наука, до конца не установлено. Больше данных, что это определённый сорт летучей мыши — тот, который китайцы употребляют в пищу.
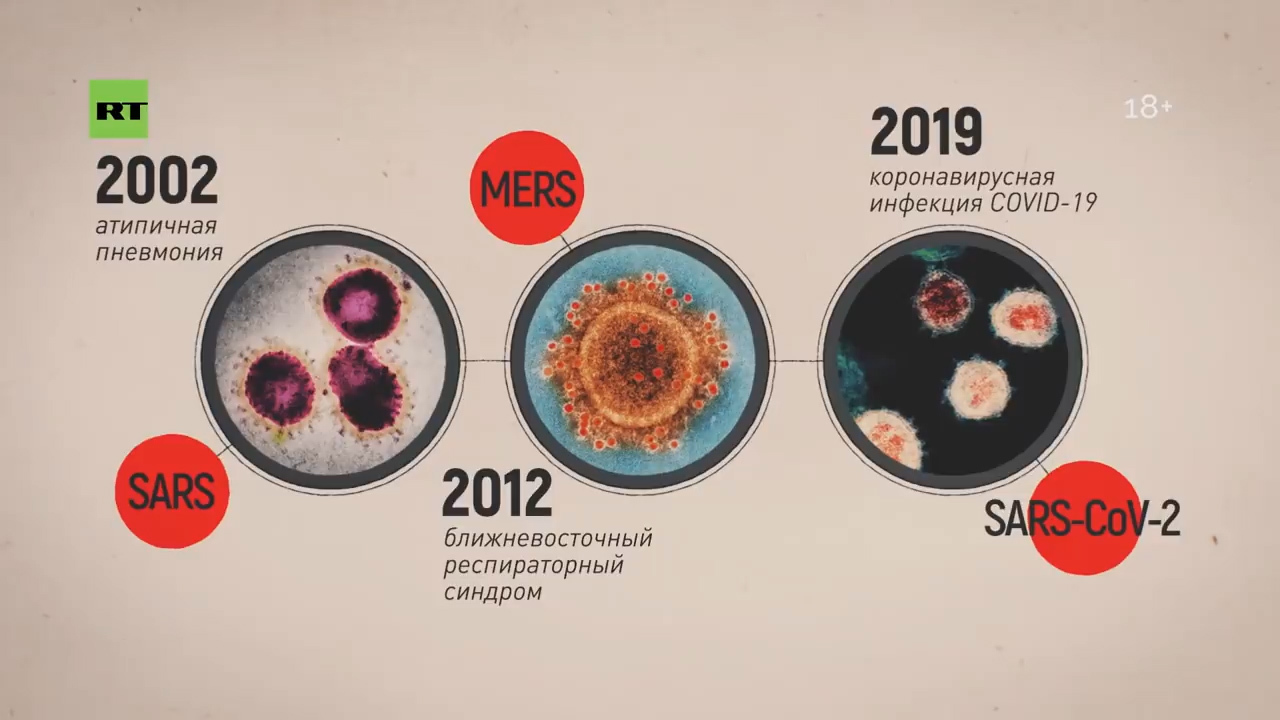
Вот эта летучая мышь распространяет коронавирус через испражнения. Поэтому идёт обсеменение. Допустим, рынок — морепродукты или какие-то другие продукты и так далее. Но когда мы говорим об эпидемии, то человек заражает человека. Поэтому эта фаза уже пройдена. Сейчас человек заражает человека.
Коронавирусы — очень-очень распространённая вирусная инфекция, и человек с ней встречается в жизни много-много раз. Ребёнок в течение года до десяти раз переносит заболевания, которые мы называем острой простудой. А за этой острой простудой стоят определённые вирусы.
И второе место по своей распространённости занимает как раз коронавирус. Проблема в том, что от этих вроде бы безобидных возбудителей отмахивались, никогда не могли понять причинно-следственных отношений. Если, скажем, ребёнок простыл, у него насморк, что за этим пойдёт? И так далее. Где-то в течение двух недель малыш или взрослый болеет — и всё это бесследно исчезало.
А вот в 2002-м, 2012-м и теперь уже в 2020 году ситуация качественно изменилась. Потому что те серотипы, которые стали циркулировать… они поражают эпителиальные клетки.

Эпителиальные клетки — клетки, которые выстилают дыхательные пути, желудочно-кишечный тракт и мочевыводящую систему. Поэтому у человека симптомы лёгочные, симптомы кишечные. И при исследовании анализов мочи тоже выделяют… такую нагрузку.
Но эти новые штаммы, о которых мы сейчас с вами ведём беседу, у них есть такие свойства — вступить в контакт с рецептором второго типа, ангиотензин-превращающего фермента. А с этим рецептором связано такое серьёзное проявление, как кашель.
Поэтому у больного, у которого появляются симптомы поражения нижнего отдела дыхательных путей, характерный признак — кашель. Это поражаются эпителиальные клетки самых-самых дистальных отделов дыхательных путей. Эти дыхательные трубочки очень маленькие.
— Дистальных — дальних, вы имеете в виду?
— Дальних. Маленького диаметра.
— Значит, это то, что рядом с бронхами находится у нас?
— Это бронхи, потом уже бронхиолы, респираторные бронхиолы. И когда воздух, диффузия газов идёт на поверхности альвеол, то они проходят как раз этот участок дыхательных путей.
— То есть первичный. Первое — это кашель.
— Нет, первое — это насморк, першение в горле.
— Вот говорят, что насморка как раз нет.
— Нет, это проблемы больших данных. Обработаны 74 тыс. историй болезни, и у всех ринорея (насморк. — RT) была. Когда вам так говорят — там действительно есть некоторые нюансы. Биология такая. Биологическая мишень вируса — эпителиальные клетки. Нос, орофарингеальная область, трахея, и потом мелкие бронхиолы, которые являются особенно опасными для человека. А оказалось, что, имея этот механизм, они приводят к резкому срыву иммунитета.
— Почему?
— Объяснение, которое сегодня даёт наука, — вовлекается в процесс белок, который называется интерферониндуцированный протеин-10. Вот именно с этим белком связана регуляция врождённого иммунитета и приобретённого иммунитета. Как это увидеть? Это очень глубокое поражение лимфоцитов.
— То есть у вас падают лимфоциты сразу на общем анализе?
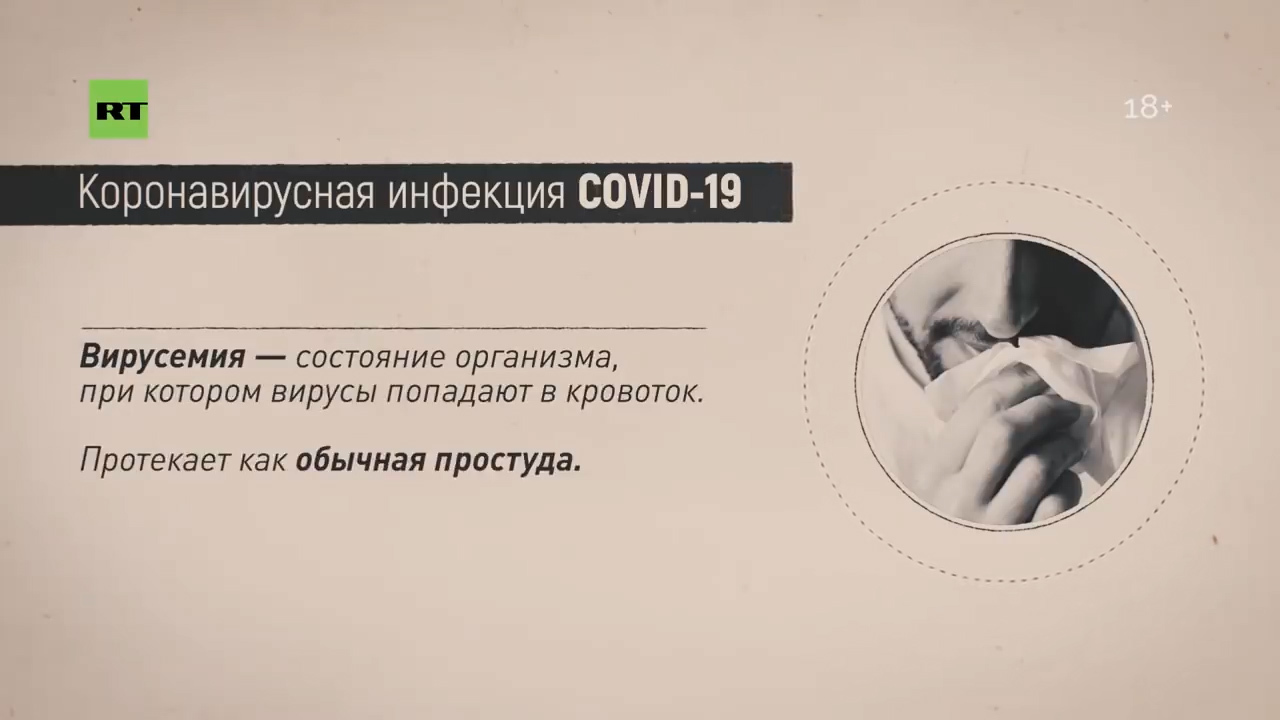
— Да. И если там лейкоциты повысятся, тромбоциты повысятся, а более устойчивой является именно лимфопения, то есть лимфотоксический эффект самих вирусов. Поэтому сама болезнь имеет как минимум четыре очерченных этапа. Первый этап — это вирусемия. Безобидная простуда, ничего особого нет. Семь дней, девять — приблизительно в этом интервале.
А вот начиная с девятого дня по 14-й ситуация качественно меняется, потому что именно в этот период формируется вирусно-бактериальная пневмония. После поражения эпителиальных клеток в анатомическом пространстве дыхательных путей происходит колонизация микроорганизмов, в первую очередь тех, которые населяют у человека орофарингеальную область.
— То есть уже бактерии?
— Бактерии, да. Поэтому эти пневмонии всегда вирусно-бактериальные.
— Значит, вирус, так сказать, наполняет альвеолы, где всё время живут какие-то бактерии? И они сами по себе где-то живут, в каком-то количестве?
— Вообще, мы считаем, что нижний отдел дыхательных путей стерилен. Вот так устроен механизм защиты, что именно нижний отдел дыхательных путей.
— Там ничего нет.
— Не заселён. Когда вирус внедрился и он нарушил этот барьер, там, где была стерильная среда в лёгких, начинают колонизироваться, размножаться микроорганизмы.
— То есть не вирус вызывает пневмонию? Всё равно пневмонию вызывают бактерии, конечно.
— Ассоциации: вирус — бактерии.
— Да.
— Окно, где врач должен проявить своё искусство. Потому что часто вирусемический период — как лёгкое заболевание, как лёгкая простуда, недомогание, насморк, лёгкая температура небольшая, субфебрильная. А вот период, когда кашель усилился и когда появилась одышка, — это два признака, которые говорят: стоп, это уже качественно другой пациент.
Если эта ситуация не контролируется и болезнь прогрессирует, то наступают уже более серьёзные осложнения. Мы называем это респираторным дистресс-синдромом, шоком. Человек дышать самостоятельно не может.

— Отёк лёгких?
— Понимаете, отёков лёгкого много, на самом деле, бывает. Если быть точными, мы это называем некардиогенный отёк лёгкого. Если, скажем, кардиогенный отёк лёгкого мы можем лечить с помощью определённых лекарственных препаратов, то этот отёк лёгкого можно лечить только с помощью машины механической вентиляции лёгких или продвинутых методов, таких как экстракорпоральная гемоксигенация.
Если человек переносит эту фазу, то иммуносупрессия, вызванная поражением приобретённого и врождённого иммунитета, становится губительной и у больного присоединяются такие агрессивные возбудители, как синегнойная палочка, грибы. И те случаи смерти, которые произошли, — у 50%, которые длительно находились на искусственной вентиляции лёгких, альвеолы все заполнены грибами.
Грибы появляются тогда, когда глубокая иммуносупрессия. Какая же судьба человека, который перенес всё это? То есть он перенёс вирусемию, он перенёс вирусно-бактериальную пневмонию, он перенёс респираторный дистресс-синдром, некардиогенный отёк лёгкого и он перенёс септическую пневмонию. Он будет здоров или нет? И вот, собственно говоря, сегодня мир озабочен именно этим: какая судьба у человека, у тех вот 90 тыс. китайцев, которые перенесли коронавирусную инфекцию?

— 90 тыс. — они сами по себе перенесли, они на ИВЛ не лежали, грибов у них не было. ОРЗ и ОРЗ.
— Но сама проблема — она очень важна. Потому что практическая медицина стоит перед фактом резкого роста так называемых лёгочных фиброзов. И вот у этой группы лиц, перенёсших коронарную инфекцию, в течение года формируется фиброз лёгкого.
— То есть когда лёгочная ткань уплотняется?
— Да. Как жжёная резина. Лёгкое становится как жжёная резина, если аналогию проводить.
— К вам попадает пожилой человек, у него точно диагностирован коронавирус. И он ещё не на девятом дне, то есть его ещё не надо на ИВЛ класть. Как вы его будете лечить?
— Вы знаете, в чём дело: мы таких больных пока не лечим, потому что нет лекарственных препаратов, лекарственных средств, которые надо применять в этой фазе. Панацеи нет. Потому что лекарство, которое бы действовало на вирусемию, на вирусно-бактериальную фазу, на некардиогенный отёк лёгкого, на сепсис, — панацея, такого не может быть.
Потому что, если вернуться к опыту 2002 года, когда увидели уязвимость медицинского персонала, врачам, сёстрам рекомендовали применять тамифлю и озельтамивир — антигриппозный препарат. И при определённых серотипах коронавируса, действительно, механизм внедрения в клетку тот же, как при вирусах гриппа. Поэтому показали, что эти препараты могут защитить лиц, где высокий риск развития этого заболевания.
Или же у него выявляется носительство вируса, ему дают эти препараты и так далее. Но это, я ещё раз хочу сказать, серьёзной доказательной базы не имеет. Ситуация, которая наиболее грозная, потому что она определяет судьбу человека. Простудное состояние — одно дело. А другое дело — когда вирусно-бактериальная пневмония, это принципиально другая вещь.
И здесь очень важно подчеркнуть, что только антибиотиками помочь такому больному проблематично. Здесь должна быть обязательно комбинированная терапия, которая включает средства, стимулирующие иммунитет. Это очень важный момент.
— А что вы имеете в виду? То есть, условно говоря, вы ему пропишете амоксиклав с каким-то иммуномодулятором?
— Да, обычно назначают цефалоспорины четвёртого поколения, не амоксиклав, в комбинации с ванкомицином. Такая комбинация — широкая, потому что очень быстро идёт смена грамположительной и грамотрицательной флоры. А вот какой иммуномодулирующий препарат назначить — это вопрос для научного исследования.
Итак, мы понимаем, что резко пострадает иммунитет. Мы понимаем высокую уязвимость человека к той инфекции, которая у него начинает колонизироваться в дыхательных путях. Поэтому, к сожалению, мы как бы чёткой линии не имеем. Но то, что реально может помогать таким больным в такой ситуации, — это иммуноглобулины. Потому что это заместительная терапия.
И поэтому таким больным, чтобы не разыгрался сепсис, по крайней мере, они не вошли в фазу сепсиса, назначают высокие иммуноглобулины. Американские врачи применили средство у своего больного, которое применяют при лихорадке Эбола. Это препарат группы, аналог нуклеозидов. Это группа препаратов, которые применяют при герпесе, при цитомегаловирусе и так далее.
— То есть это противовирусная или поддерживающая антивирусную терапию, да?
— Нет, это препарат, который действует всё-таки на те механизмы в клетке, которые противостоят репликации вируса. Вот у меня в руках (фотография президента США Дональда Трампа. — RT). Он собрал всю верхушку, которая могла бы высказаться по препаратам перспективным. Два вопроса, которые он поставил, он готовился к этой конференции. Первый вопрос: насколько учёные Соединенных Штатов Америки готовы к внедрению вакцины?
— Полтора года.
— Да, совершенно точно. Это два года. Он говорит: что в таком случае? Есть ли у страны препараты, которые могли бы защитить? И, собственно говоря, они сказали: да, такой препарат есть.
— Что?
— Что это за препарат? Он называется ремдесивир.

— Давайте посмотрим его.
— Вот учёные сказали, учитывая тот опыт, который есть, и обсуждения и так далее. Хотя, конечно, есть другие препараты, которые активно изучаются. Вообще, это направление очень интересное: что, собственно говоря, считается перспективным. Перспективным считается применение стволовых мезенхимальных клеток. Но в какой стадии?
— Слушайте, вот вы, как человек, который много лет этим занимается, от астмы до пневмонии, можете как-то попытаться спрогнозировать развитие этой эпидемии, например, в России?
— Вы знаете, в чём дело? Я хочу сказать, что, если Россию сравнивать с окружающим миром и брать коронавирус 2002 года, там ни одного больного не было.
— Может, мы просто не диагностировали?
— Он у нас вообще единственный сертифицированный, да?
— Вирус уже в России, как бы санэпидемслужба ни старалась. Как вы считаете, как он будет развиваться? Закончится ли он весной, например, с приходом лета?
— Знаете, мне кажется, картинка повторяет то, что было тогда. Это, если вы помните.
— Тогда — в 2002 году? То есть когда был SARS?
— Он отличается на 16, по-моему, нуклеозидов.
— Если пойдёт по этому сценарию, то нужно сказать, что где-то в апреле-мае эта проблема уже остро, по крайней мере, стоять не будет.
— Просто из-за сезонного прекращения респираторных инфекций?
— Да. Климатический фактор, целый ряд других факторов. Сейчас, когда беда, конечно, к нам приходит не из Китая, а из Европы. Те, кто возвращается из этих стран, в первую очередь из Италии, сегодня, запомните: Урбани. Это он сделал очень многое. Я считаю, это просто подвиг врача, который так много сделал. Это был вирусолог из Милана.

— Тогда, в 2002 году?
— Он эксперт ВОЗ, я с ним встречался по линии Всемирной организации здравоохранения. Он в списке был эксперт по коронавирусам. И тогда его направили в Ханой. Они распределились, ему достался Вьетнам. И во Вьетнаме, когда он приехал, была паника. Врачи перестали выходить на работу. Медицинский персонал тоже. Больные есть, а врачебного и медицинского персонала нет.
Он оценил ситуацию. С трудом ему удалось переломить её, снять эту паническую ситуацию, которая была тогда в госпитале. Ну а самое главное — он стал общаться с правительством и сказал: закрыть страну на карантин. Вот откуда всё это пошло. Это пошло от Урбани. Они начали артачиться.
— Вьетнамцы?
— Да, Вьетнам. Что это экономика, туризм и так далее. В общем, он нашёл эти слова, он убедил. И Вьетнам — первая страна, которая вышла из этого. И он посчитал, что его работа закончена. Он набрал материал для вирусологического обследования и сел в самолёт, который летел в Бангкок.
Там американские вирусологи, они должны были встретиться. А когда уже полетел, понял, что заболел. Заболел так же, как эти несчастные вьетнамцы в том госпитале. И он стал всё записывать, описывать. Вот время такое-то — моё самочувствие такое-то.
— Лететь три часа?
— Какие рекомендации вы можете дать человеку, который обнаруживает у себя… Ну то есть мы уже договорились, что вирус в общей популяции. Мы уже не можем, на самом деле, его контролировать.
— Да. Значит, такие обывательские рекомендации?
— Да, именно так.
— В первую очередь — это всё-таки хороший уход за слизистой носа и орофарингеальной областью.
— То есть покупаешь морскую воду и себе…
— Да, и промываешь тщательно. Но лоры — они очень хорошо показывают эффективный лаваж. То есть должно прийти всё-таки ощущение свободного дыхания. Второе место — это орофарингеальная область за увулой. И там тоже нужно хорошо сделать лаваж орофарингеальной области.
— То есть надо прыскать не только в нос, но и глубоко в гортань?
— Да, и прополаскивать. И не лениться делать до тех пор, пока не придёт чувство чистых, хороших дыхательных путей. Из всех путей это средство самое эффективное. Я бы посоветовал тем людям, которые могут себе позволить, приобрести небулайзер или.
— То есть такой аэрозольный, да? С ультразвуком?
— Да. И он позволяет гигиену именно верхней части дыхательных путей доводить до хорошего состояния. Когда присоединяется кашель — желательно всё-таки применить те лекарства, которые мы прописываем больным бронхиальной астмой. Это или беродуал, или вентолин, или сальбутамол. Потому что именно эти препараты улучшают мукоцилиарный клиренс, снимают спазм.
— То есть отхаркивающий? АЦЦ?
— Да, АЦЦ и флуимуцил. И чего нельзя делать — это применять глюкокортикостероиды. Этот вирус, его репликация резко нарастает.
— Что это значит?
— Глюкокортикостероиды — это преднизолон, метилпреднизолон, дексаметазон, метаметазон.
— То есть не надо колоть гормоны, условно говоря, если у вас вирусная инфекция?
— Есть ингаляционные стероиды. Но есть больные с астмой, которые заболели, находятся на этой терапии. Это уже как бы индивидуальные решения. Конечно, 2020-й войдёт в историю медицины как новая болезнь. Мы должны это признать, что мы поняли новую болезнь. Две новые пневмонии пришли. Это пневмония, которая вызывается электронными сигаретами, вейпами, и сейчас в Соединённых Штатах от этого умерли.
— . несколько тысяч подростков. Да, это известный факт, и чем лечить — непонятно. Сажаешь на ИВЛ — они умирают сразу.
— Да. Вы понимаете, в чём проблема-то? Вот у них развиваются те изменения в лёгких, которые возникают при этом. Они вроде бы схожие. Это респираторный дистресс-синдром, о котором мы с вами ведём разговор. В литературе поднимаются очень серьёзные вопросы: роль коронавирусов в трансплантологии. Одна из проблем — это облитерирующий бронхиолит, который возникает особенно при пересадке.
— Пересадке лёгких?
— Да, лёгких и костного мозга. Стволовых клеток. Вот, собственно говоря, всё хорошо сделано, всё нормально, человек ответил на эту терапию, а начинает нарастать проблема дыхательной недостаточности. И причину этих бронхиолитов поймали — это коронавирус. То есть новое знание пришло.
В BBC News разобрались, откуда взялся новый коронавирус и чем он грозит человечеству, а мы собрали для вас ответы на самые главные вопросы.
Важное про коронавирус
Что за коронавирус? Это опасно?
Первые вспышки неизвестного вируса заметили в начале декабря в городе Ухань, Китай. Потом заболевание обнаружили и в других китайских городах, а также в Таиланде, Японии, Южной Корее и США. СМИ пишут, что перед началом болезни зараженные люди побывали в Ухане.
Вирусу дали название 2019-nCoV. Его симптомы – высокая температура, кашель, затрудненное дыхание, которые могут переходить в тяжелую пневмонию. Заболевание может передаваться от человека к человеку.
На 23 января от нового типа вируса умерли как минимум 17 человек, есть сотни заболевших. Власти Китая ограничили въезд и выезд из Уханя.

Почему все так паникуют?
Образцы, взятые у пациентов, показали, что новое заболевание является коронавирусом. Коронавирусы – это широкое семейство вирусов, но до сих пор человека поражали только шесть их разновидностей (теперь уже семь).
К семейству коронавирусов относился тяжелый острый респираторный синдром (Sars), известный нам как атипичная пневмония. Во время вспышки атипичной пневмонии, начавшейся в Китае в 2002 году, умерли 774 человека из 8098 заболевших.
Новый коронавирус – это смертельно?
Поскольку вирус 2019-nCoV новый и ясного представления о масштабах вспышки еще нет, его опасность трудно определить: ведь случаи, о которых известно докторам, наиболее тяжелые. Возможно, есть много людей, у которых такое заболевание прошло в легкой или бессимптомной форме.
– Когда мы видим новый коронавирус, мы хотим знать, насколько опасны его симптомы, – говорит профессор Марк Вулхаус из Эдинбургского университета. – В этом случае симптоматика серьезнее, чем у обычной простуды, что вызывает беспокойство. Однако все не так опасно, как у Sars.
Тем не менее Всемирная организация здравоохранения (ВОЗ) рассматривает возможность объявления чрезвычайной ситуации из-за вируса 2019-nCoV, как это было в случае со свиным гриппом и лихорадкой Эбола.
Откуда взялся новый вирус?
Новые вирусы находят постоянно: обычно они перескакивают с какого-то вида животных на людей. Считается, что вирус Sars, или атипичную пневмонию, передали азиатские циветты (есть версия, что циветты заразились Sars уже от человека, а источником заболевания на самом деле были летучие мыши. – Ред.).

Так выглядит циветта. Фото wikimedia.org.
Ориентируясь на прошлый опыт, ученые думают, что источником нового коронавируса тоже стало какое-то животное. Когда они определят, кто передал вирус человеку, решить проблему станет легче.
Случаи заболевания 2019-nCoV связаны с южно-китайским оптовым рынком морепродуктов в Ухане. Сейчас рынок закрыт для очистки и дезинфекции, из-за чего вычислить животное-носитель не так просто. Переносить коронавирусы могут как морские млекопитающие, так и звери, которых легко встретить на рынке: куры, летучие мыши, кролики, змеи.
Сейчас предполагают, что коронавирус передался людям от змей
Точнее – от китайской кобры или южнокитайского многополосого крайта, пишет CNN. Исследователи сравнили новый тип коронавируса с коронавирусами животных и нашли много совпадений 2019-nCoV с образцами, взятыми у змей.
Змеи продавались на рынке морепродуктов в Ухане, и, в свою очередь, могли подхватить заболевание от летучих мышей, на которых охотятся. То, как вирус может адаптироваться к хладнокровным и теплокровным носителям, остается загадкой.
Сейчас авторы отчета и другие исследователи продолжают проверять происхождение вируса с помощью лабораторных экспериментов.
Почему снова Китай?
Профессор Вулхаус говорит, что появление нового коронавируса в Китае объясняется размерами страны и плотностью населения, а также тесным контактом людей с животными-носителями.
Насколько легко распространяется вирус?
Китайские медики зафиксировали случаи передачи вируса от одного человека к другому, причем некоторые медработники заразились после ухода за пациентами с той же болезнью.
Заболевшие вирусом 2019-nCoV появились в Таиланде, Японии, Южной Корее и США – в СМИ пишут, что эти люди недавно приехали из Уханя. Эксперты считают, что случаев заболевания могло быть и больше, просто их еще не заметили.
В конце января в Азии отмечают Китайский Новый год, и это очень беспокоит ВОЗ. Из-за праздника миллионы людей отправятся в разные точки страны (или за ее пределы), чтобы встретиться с родственниками и друзьями. Это может разнести коронавирус по Китаю и миру.
Из-за вспышки нового вида коронавируса власти Китая ограничили въезд и выезд из города Ухань: отменили все авиарейсы и пассажирские поезда. Автобусы, метро, паромы и другой пассажирский транспорт остановят с 10:00 по местному времени (02:00 по Гринвичу).
– Не приезжайте в Ухань. Те, кто уже в Ухане, пожалуйста, не покидайте город, – сказала зампред Госкомитета КНР по делам здравоохранения Ли Бинь на одном из первых публичных брифингов с начала вспышки.
Жителей города попросили избегать больших скоплений людей. Если что, в 2018 году в городе проживало больше 11 миллиона человек.
Местным достопримечательностям и отелям было приказано остановить масштабные мероприятия, а библиотеки, музеи и театры отменили выставки и представления. Кроме того, отменили Лунную новогоднюю молитвенную церемонию в городском храме Гуйюань, которая в прошлом году собрала 700 000 человек.
Что делают в Беларуси?
Чтобы предотвратить распространение болезни, многие страны проверяют состояние здоровья путешественников из Китая в аэропортах.
Как Минздрав работает с вирусом?
– Сейчас мы получили все реактивы, которые позволяют выявлять именно этот вирус 2019 года – новый штамм, который был обнаружен в КНР, – сказал министр.
Также министр сказал, что белорусские лаборатории получили тест-систему, которая поможет диагностировать новый штамм вируса.
Нельзя выпить одну таблетку и вылечиться от коронавируса. А все потому, что не существует лекарств, которые лечат причину заболевания — сам COVID-19. Лекарствами снимают симптомы и таким образом пациенту помогают выздороветь. В 81% случаев у заболевших коронавирусом он протекает в легкой и средней формах, когда человек может перенести болезнь на ногах, в 14% случаев требуется госпитализация, 5% — критические состояния, когда страдают внутренние органы.

Фото: Reuters
Как лечат коронавирус в Беларуси, рассказал инфекционист Дмитрий Падуто. По его словам, у нас медицинская помощь пациентам с COVID-19 оказывается согласно рекомендациям ВОЗ.
— Разработаны собственные нормативные документы. Когда говорят, что ВОЗ поддержала белорусские принципы, то речь идет об инструкции по лечебным тактикам.
Если болезнь протекает бессимптомно, человек выздоравливает без лечения
Если у человека COVID-19 и нет никаких симптомов заболевания: ни кашля, ни повышенной температуры, ни боли в горле — иммунитет сам справится с инфекцией.
— В научных публикациях пишут: на то, чтобы перебороть инфекцию, нужно две недели. В течение этого времени за человеком все равно наблюдают медики (амбулаторно, то есть на дому. — Прим TUT.BY). Это нужно для того, чтобы заметить первые клинические симптомы болезни и сразу оказать нужную помощь. Но в подавляющем большинстве случаев симптомы вообще не появляются: ни температура не повышается — ничего. Если бы человека не угораздило сдать мазок, он бы даже и не знал, что с ним это происходит, — объясняет инфекционист.
Легкие симптомы снимаются обычными лекарствами от ОРВИ
Если у человека легкие симптомы, нет пневмонии, есть лишь какие-то признаки катаральных инфекций, а это, например, повышенная температура, боль в горле, кашель, осиплость голоса, конъюнктивит, то с помощью лекарств снимают эти симптомы.
— Если нет пневмонии, а есть просто легкие симптомы, то они проходят за два−четыре дня. Бывает, что людей беспокоит невысокая температура — 37,2 градуса. Кто-то ее переносит нормально, а кто-то не очень хорошо. В таком случае назначают парацетамол. Если есть кашель, то его лечат обычными противокашлевыми препаратами. Если мы взяли мазок на коронавирус и грипп, но результат еще не готов, нельзя исключить, что у человека грипп. В этой ситуации показан осельтамивир (противовирусный препарат. — Прим. TUT.BY). Как только мазок готов и мы видим, что это не грипп, пациент прекращает принимать этот препарат.
При нетяжелой пневмонии и COVID-19 лечат препаратами против малярии и антибиотиками
Бывает, что состояние человека за один-три дня ухудшается и может развиться пневмония, появиться дыхательная недостаточность. В этой ситуации пациентам нужна более серьезная медицинская помощь.
Повышенную температуру в таких ситуациях также сбивают парацетамолом, другие препараты, в том числе и ибупрофен, как пишут во многих источниках, неуместны.
— Если у человека при этом все в порядке с дыханием, но на КТ или рентгене видна пневмония, ему не нужна ни кислородная поддержка, ни, по новым канонам, госпитализация.
Если развилась тяжелая пневмония, то нужна кислородная поддержка
Если у человека тяжелая пневмония и COVID-19, то ситуация уже более серьезная. При недостаточном уровне насыщения кислородом крови, а это менее 90%, человек уже дышит через кислородную маску. Даже при кислородной поддержке пациенту дают лекарства против малярии и антибиотики.
— Показаны ли еще какие-то препараты, зависит конкретно от ситуации. Бывают же и вирусно-бактериальные пневмонии, и если ситуация заходит далеко, то добавляют другие антибактериальные лекарства. И дальше смотрят в зависимости от конкретной клинической ситуации — если есть дисбаланс в системе свертывания или с кислотно-основным состоянием — это все компенсируют. Идет комплекс мероприятий в зависимости от тяжести и клинических проявлений заболевания, которые у каждого человека могут отличаться.
В каком случае нужна искусственная вентиляция легких
Если у пациента очень низкий уровень насыщения кислородом (у одних бывает и 60%, у других — 85%), он не может полноценно дышать сам, его подключают к ИВЛ. Безусловно, медики стараются максимально помочь пациенту, чтобы необходимость в ИВЛ не возникла. При ИВЛ врачи используют для пациентов прон-позицию — то есть переворачивают их на живот.
— На животе пациентам легче дышать, они меньше устают. При этом и на ИВЛ человеку продолжают давать антибактериальные препараты, если нужно, то и противомалярийный препарат.
Многие ли выздоравливают и их снимают с ИВЛ? Это зависит от разных факторов: в том числе от того, насколько своевременно человек обратился за медицинской помощью, какие у него сопутствующие заболевания.
— Задача — не получить ИВЛ, а избежать необходимости получить ИВЛ. Есть пациенты, которые были на ИВЛ и которых сняли. И у нас есть такие пациенты. Но какой процент тех, кого снимают, об этом пока говорить рано.
Дмитрий Падуто объясняет, что в свое время этот препарат разрабатывался для лечения гриппа, и сейчас появились исследования, что он также может быть применен у пациентов с коронавирусной инфекцией и есть положительный опыт его применения.
Чем может быть полезна плазма выздоровевших?
В плазме крови тех, кто переболел коронавирусом, могут содержаться антитела против SARS-CoV-2, который является возбудителем COVID-19. Эти антитела — один из способов, с помощью которого иммунная система человека боролась с вирусом. Плазма выздоровевшего пациента обеспечивает в организме больного пассивный рост иммунитета и может ускорить выздоровление.
— Переливание плазмы переболевшего — метод достаточно критического выбора. Есть ряд исследований, показывающих, что у переболевших пациентов определенные антитела и иммунный ответ формируется. Но есть исследования и о том, что он формируется не у всех. В любом случае, если выработались антитела в ответ на вирус, то переливание плазмы — один из способов блокировать вирус в ожидании, что у человека разработаются собственные антитела. Но переливать плазму каждому заболевшему неправильно: плазма — это тоже чужой белок со всеми рисками. В целом при лечении пациентов используются все возможные варианты в комплексе, потому что в этой ситуации важен результат.
Читайте также:


