Коронавируса аппаратов краевой 12 экмо пневмонии готовится
Обновлено 23.04.2020, добавлена важная информация!
Одной из главных проблем эпидемии коронавируса становится нехватка аппаратов искусственной вентиляции легких и экстракорпоральной мембранной оксигенации. Многие врачи уже бьют тревогу: они утверждают, что до настоящего времени в таких аппаратах не было массовой потребности
Однако новая инфекция вызывает тяжелые осложнения, связанные преимущественно с угнетением дыхательной функции — проще говоря, у больных начинают отказывать легкие. В таких ситуациях эти устройства становятся необходимы для спасения.
Как сообщил на своей странице в социальной сети Facebook российский врач, кандидат медицинских наук Павел Бранд, выяснилось, что многие не представляют себе размеры Милана.
Он также сообщил, что российская столица способна принять примерно 1500–2000 человек на ИВЛ с учетом ведомственных больниц, федеральных клиник и военных госпиталей.
В России есть клиники с ЭКМО-оборудованием, однако, согласно данным альянса РОСЭКМО, доступ к такому оборудованию есть в 31 российской клинике. При этом отмечается, что за 10 лет аппараты применяли всего 176 раз.
Согласно данным, которые привел главный анестезиолог-реаниматолог Краснодарского края, заведующий отделением анестезиологии и реанимации Краснодарской краевой клинической больницы им. С.В. Очаповского Александр Скопец, в 2018 году было зафиксировано лишь около 350 случаев применения ЭКМО.
По данным специалиста, условиям применения ЭКМО отвечает только большая многопрофильная клиника, поскольку эта технология требует достаточное количество круглосуточно дежурящего персонала, прежде всего врачебного, наличие гемодиализа, мощной лаборатории, рентген-хирургии, фиброгастроскопии, доступа к хирургам в течение 30 минут.
Ранее в Минздраве заявляли, что Россия закупит аппараты искусственной вентиляции легких и экстракорпоральной мембранной оксигенации на 1,2 миллиарда рублей для борьбы с возможными тяжелыми осложнениями коронавируса. Предполагалось закупить порядка 17 таких аппаратов, а также порядка 597 аппаратов для искусственной вентиляции легких.
Москва. 4 февраля. INTERFAX.RU — Во избежание развития летальных осложнений от коронавируса в России закупается 17 аппаратов экстракорпоральной мембранной оксигенации (ЭКМО) и 507 высокочастотных аппаратов вентиляции легких, на это из резервного фонда выделено около 1,2 млрд рублей, сообщил заместитель министра здравоохранения Сергей Краевой.
По состоянию на начало вторника вирус, который, как полагают, возник в китайском Ухане, унес жизни 426 человек. Между тем, зараженными числятся более 20 тыс. человек в 27 странах.
В Китае экстракорпоральная оксигенация позволила существенно снизить число летальных исходов
На днях в интервью американскому изданию VOX представитель Всемирной организации здравоохранения (ВОЗ) рассказал, благодаря чему Китаю удалось значительно снизить смертность от коронавируса. Помимо быстрой изоляции зараженных помогло применение экстракорпоральной мембранной оксигенации, или ЭКМО. Однако далеко не во всех странах, где сейчас свирепствует COVID-2019, проводят данную процедуру. Поэтому ожидать, что смертность от пневмонии, вызванной этим вирусом, во всем мире будет такой же низкой, как в Китае (3,9%), не стоит. Тем временем в России закупают ЭКМО-аппараты, но их все равно мало и обращаться с ними умеют не везде.
ЭКМО — это система искусственного кровообращения, которая применяется при проблемах с легкими или сердцем, когда другие виды лечения уже испробованы. По сути, она берет на себя роль легких, вместо них очищает кровь от углекислого газа и насыщает ее кислородом. Технически процедура выглядит так: кровь из крупного сосуда с помощью насоса нагнетается в оксигенатор, где происходит газообмен, и возвращается больному. Оксигенатор заменяет человеку легкие, пока они слишком больны, чтобы выполнять свою работу. Когда организм выходит из критического состояния, от ЭКМО отключают.
ЭКМО — не то же самое, что искусственная вентиляция легких. Метод оксигенации не затрагивает органы, а воздействует сразу на кровь. Процедуру можно проводить длительное время. На первых порах пациенту даже не нужна еда, потому что все витамины, минералы и питательные вещества поступают внутривенно, через катетеры.
На что способна оксигенация
Польза от нее впечатляет. Своевременное применение ЭКМО снижаетсмертность от тяжелой формы пневмонии до 47%, то есть вдвое. Летальность среди больных с терминальной сердечной недостаточностью благодаря оксигенации сокращается с 30% до 2,3%.
Можно провести грубое сравнение. В Китае, где применяется ЭКМО, смертность от коронавируса к 13 марта составила 3,9% (80 814 зараженных, 3177 погибших). В Италии в отсутствие ЭКМО она почти в два раза выше — 6,7% (1016 умерших на 15 113 зараженных). Впрочем, наверняка на статистику повлияли и другие факторы.
Само оборудование стоит от шести до 13 миллионов рублей, а расходные материалы на один клинический случай — 250-500 тысяч рублей. Себестоимость лечения тяжелого пациента, который подключен к ЭКМО, составляет в среднем 1,5-1,8 миллиона рублей. К слову, власти Ростовской области выделили на покупку оборудования 32,5 миллиона рублей.
Проведение ЭКМО — одна из самых дорогих услуг в системе обязательного медицинского страхования (дороже разве что замещение функции печени). Если бы аппараты для экстракорпоральной оксигенации производились в России, цены, разумеется, были бы ниже. Но пока отечественное оборудование нуждается в доработке и клинической практике. Основные производители аппаратов ЭКМО — Германия, США, Япония.
Если ЭКМО так чудодейственна, почему я слышу об этой процедуре впервые? Используется ли она в России?
В нашей стране есть клиники с ЭКМО-оборудованием, но дела в них обстоят не очень. Минздрав не ведет собственную статистику по применению оксигенации. Вместо него этим занялась инициативная группа врачей, которая создала альянс РОСЭКМО. По данным, которые им удалось собрать, доступ к ЭКМО есть в 31 российской клинике, но за 10 лет аппараты применяли всего 176 раз. Однако эта цифра, как пояснили в альянсе, сильно занижена. Делиться данными о процедурах ЭКМО готовы не все клиники, поскольку нет соответствующего указания от чиновников.
Согласно другим сведениям, только в 2018 году было зафиксировано около 350 случаев применения ЭКМО. Но и это очень скромные показатели. В идеале на миллион человек в год должно приходиться 50 подключений. По всей России это около 7250 процедур! А в период эпидемии свиного гриппа или коронавируса потребность в ЭКМО может увеличиться в разы.
Почему так происходит? Если в России распространится коронавирус, спасет ли нас оксигенация?
Во-первых, не все врачи владеют данным методом, поэтому нередко оборудование простаивает без дела.
К тому же не во всех городах метод ЭКМО применяется в рамках страховой медицины. Без поддержки чиновников больницам приходится самостоятельно закупать оборудование, если на это есть средства. Чтобы войти в список ОМС, врачи рассчитывают тариф (стоимость подключения к аппарату и пребывания в реанимации в течение первых суток), а чиновники принимают решение — оплачивать его или нет.
К тарифам привязана закупка расходных материалов. Из-за нехватки средств не всегда можно найти правильные канюли (трубки для процедуры). К примеру, поступает маленький пациент, а трубка куплена на взрослого и подключение к аппарату становится невозможным.
Другая серьезная проблема — переводные пациенты. Если больной находится в одном стационаре, а ЭКМО проводится в другом, пациент не всегда может дождаться помощи. О переводах чаще всего узнают по сарафанному радио. То есть информация поступает не через дежурного специалиста, который должен принимать решения по логистике, а через форумы или по знакомству.
Решением могло бы стать законодательство, которое обязало бы применять ЭКМО хоть с какой-то периодичностью. Тогда у врачей появится необходимый опыт, а система приведет в порядок логистику.
УТВЕРЖДАЮ
Министр здравоохранения Российской Федерации
УТВЕРЖДАЮ
Руководитель Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека
М.А. Мурашко
А.Ю. Попова
Временные методические рекомендации
ПРОФИЛАКТИКА, ДИАГНОСТИКА И ЛЕЧЕНИЕ НОВОЙ КОРОНАВИРУСНОЙ ИНФЕКЦИИ (2019-nCoV)
Версия 1 (29.01.2020)
Введение
1. Этиология и патогенез…. . 2
2. Эпидемиологическая характеристика…. 4
3. Диагностика коронавирусной инфекции . 6
3.1. Алгоритм обследования пациента с подозрением на новую
коронавирусную инфекцию, вызванную 2019-nCoV…. 6
3.2. Клинические особенности коронавирусной инфекции . 9
3.3. Лабораторная диагностика коронавирусной инфекции . 10
4. Лечение коронавирусной инфекции . 12
4.1. Этиотропная терапия…. 12
4.2. Патогенетическая терапия…. 14
4.3. Симптоматическая терапия . 17
4.4. Особенности клинических проявлений и лечения заболевания у
детей…. 17
4.4.1. Особенности клинических проявлений…. 17
4.4.2. Особенности лечения…. 20
4.5. Терапия неотложных состояний при коронавирусной инфекции…. 24
4.5.1. Интенсивная терапия острой дыхательной недостаточности….
4.5.1.1 Проведение неинвазивной и искусственной вентиляции легких….
4.5.1.2 Проведение экстракорпоральной мембранной оксигенации….
4.5.2. Лечение пациентов с септическим шоком…. 26
5. Профилактика коронавирусной инфекции…. 27
5.1. Специфическая профилактика коронавирусной инфекции…. 27
5.2. Неспецифическая профилактика коронавирусной инфекции…. 28
5.3. Медикаментозная профилактика коронавирусной инфекции…. 30
6. Маршрутизация пациентов и особенности эвакуационных мероприятий больных или лиц с подозрением на новую коронавирусную инфекцию, вызванную 2019-nCoV…. 30
6.1. Маршрутизация пациентов и лиц с подозрением на новую коронавирусную инфекцию, вызванную 2019-nCoV…. 30
6.2. Особенности эвакуационных мероприятий больных или лиц с подозрением на новой коронавирусную инфекцию, вызванную 2019— nCoV, и общие принципы госпитализации больного, подозрительного на заболевание коронавирусной инфекцией . 34
Приложение 1-4. 44
1
ВВЕДЕНИЕ
Появление в декабре 2019 г. заболеваний, вызванных новым коронавирусом (2019-nCoV), поставило перед специалистами в области охраны здравоохранения и врачами трудные задачи, связанные с быстрой диагностикой и клиническим ведением больных c этой инфекцией. В настоящее время сведения об эпидемиологии, клинических особенностях, профилактике и лечении этого заболевания ограничены. Известно, что наиболее распространенным клиническим проявлением нового варианта коронавирусной инфекции является пневмония, у значительного числа пациентов зарегистрировано развитие острого респираторного дистресс— синдрома (ОРДС).
Рекомендации, представленные в документе, в значительной степени базируются на фактических данных, опубликованных специалистами ВОЗ, китайского и американского центра по контролю за заболеваемостью, а также Европейского Центра по контролю за заболеваемостью в материалах по лечению и профилактике этой инфекции.
Методические рекомендации предназначены для врачей лечебно— профилактических учреждений инфекционного профиля, а также врачей— реаниматологов отделений интенсивной терапии инфекционного стационара.
1. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Коронавирусы (Coronaviridae) – это большое семейство РНК— содержащих вирусов, способных инфицировать человека и некоторых животных. У людей коронавирусы могут вызвать целый ряд заболеваний – от легких форм острой респираторной инфекции до тяжелого острого респираторного синдрома (ТОРС). В настоящее время известно о циркуляции среди населения четырех коронавирусов (HCoV-229E, -OC43, -NL63 и —
HKU1), которые круглогодично присутствуют в структуре ОРВИ, и, как правило, вызывают поражение верхних дыхательных путей легкой и средней тяжести.
По результатам серологического и филогенетического анализа коронавирусы разделяются на три рода: Alphacoronavirus, Betacoronavirus и Gammacoronavirus. Естественными хозяевами большинства из известных в настоящее время коронавирусов являются млекопитающие.
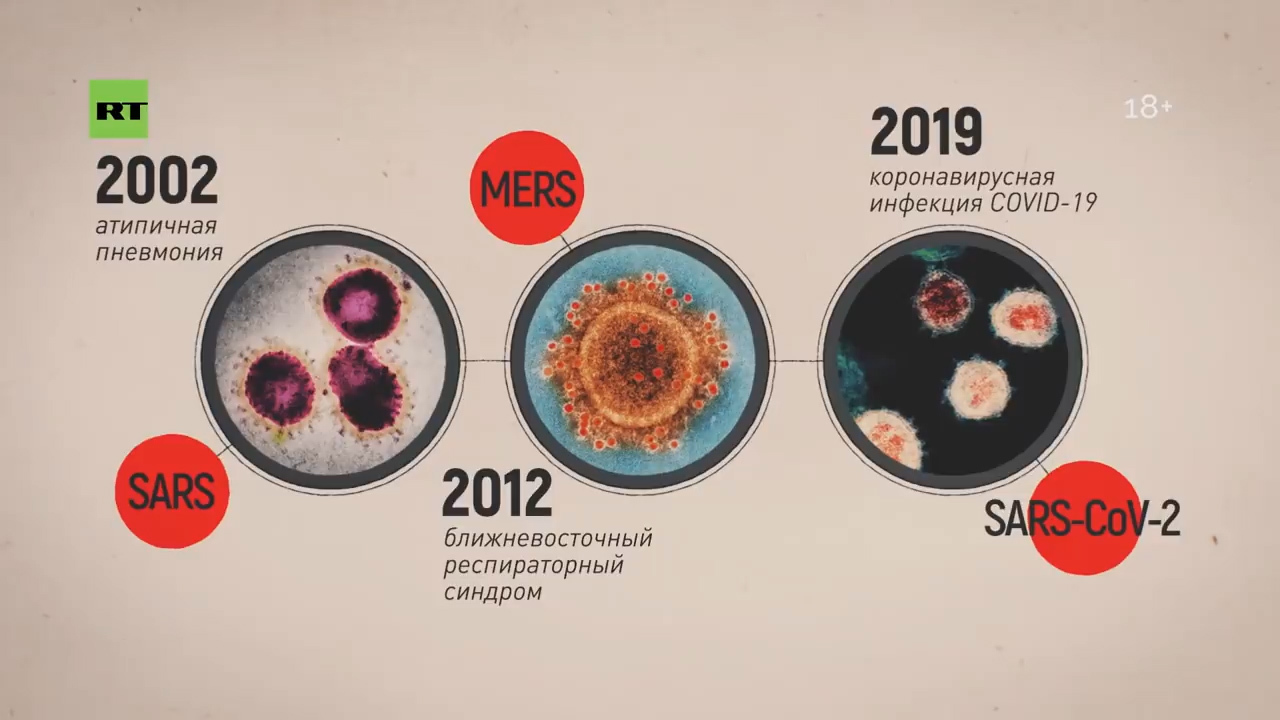
До 2002 года коронавирусы рассматривались в качестве агентов, вызывающих нетяжелые заболевания верхних дыхательных путей (с крайне редкими летальными исходами). В конце 2002 года появился коронавирус (SARS-CoV), возбудитель атипичной пневмонии, который вызывал ТОРС у людей. Данный вирус относится к роду Betacoronavirus. Природным резервуаром SARS-CoV служат летучие мыши, промежуточные хозяева – верблюды и гималайские циветты. Всего за период эпидемии в 37 странах по миру зарегистрировано более 8000 случаев, из них 774 со смертельным исходом. С 2004 года новых случаев атипичной пневмонии, вызванной SARS-CoV, не зарегистрировано.
В 2012 году мир столкнулся с новым коронавирусом MERS (MERS— CoV), возбудителем ближневосточного респираторного синдрома, также принадлежащему к роду Betacoronavirus. Основным природным резервуаром коронавирусов MERS-CoV являются верблюды. С 2012 года зарегистрировано 2494 случая коронавирусной инфекции, вызванной вирусом MERS-CoV, из которых 858 закончились летальным исходом. Все случаи заболевания географически ассоциированы с Аравийским полуостровом (82% случаев зарегистрированы в Саудовской Аравии). В настоящий момент MERS-CoV продолжает циркулировать и вызывать новые случаи заболевания.
Новый коронавирус 2019-nCoV (временное название, присвоенное Всемирной организацией здравоохранения 12 января 2020 года) представляет собой одноцепочечный РНК-содержащий вирус, относится к семейству Coronaviridae, относится к линии Beta-CoV B. Вирус отнесен ко II группе патогенности, как и некоторые другие представители этого семейства (вирус SARS-CoV, MERS-CoV).
Коронавирус 2019-nCoV предположительно является рекомбинантным вирусом между коронавирусом летучих мышей и неизвестным по происхождению коронавирусом. Генетическая последовательность 2019— nCoV сходна с последовательностью SARS-CoV по меньшей мере на 70%.
Патогенез новой коронавирусной инфекции изучен недостаточно. Данные о длительности и напряженности иммунитета в отношении 2019— nCoV в настоящее время отсутствуют. Иммунитет при инфекциях, вызванных другими представителями семейства коронавирусов, не стойкий и возможно повторное заражение.
2. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
Пути передачи инфекции: воздушно-капельный (при кашле, чихании, разговоре), воздушно-пылевой и контактный. Факторы передачи: воздух, пищевые продукты и предметы обихода, контаминированные 2019-nCoV.
Установлена роль инфекции, вызванной2019-nCoV, как инфекции, связанной с оказанием медицинской помощи. По состоянию на 23.01.2020 в одной из больниц г. Ухань выявлено 15 подтвержденных случаев заболевания среди врачей, контактировавших с больными 2019-nCoV.
Стандартное определение случая заболевания новой коронавирусной инфекции 2019-nCoV
Подозрительный на инфекцию, вызванную 2019-nCoV, случай:
— наличие клинических проявлений острой респираторной инфекции, бронхита, пневмонии в сочетании со следующими данными эпидемиологического анамнеза:
— посещение за последние 14 дней до появления симптомов эпидемиологически неблагополучных по 2019-nCoV стран и регионов (главным образом г. Ухань, Китай);
— наличие тесных контактов за последние 14 дней с лицами, находящимися под наблюдением по инфекции, вызванной новым коронавирусом2019-nCoV, которые в последующем заболели;
— наличие тесных контактов за последние 14 дней с лицами, у которых лабораторно подтвержден диагноз 2019-nCoV.
Вероятный случай инфекции, вызванной 2019-nCoV:
— наличие клинических проявлений тяжелой пневмонии, ОРДС, сепсиса в сочетании с данными эпидемиологического анамнеза (см. выше).
Подтвержденный случай инфекции, вызванной 2019-nCoV:
1.Наличие клинических проявлений острой респираторной инфекции, бронхита, пневмонии в сочетании с данными эпидемиологического анамнеза (см. выше).
2. Положительные результаты лабораторных тестов на наличие РНК 2019-nCoV методом ПЦР.
3. ДИАГНОСТИКА КОРОНАВИРУСНОЙ ИНФЕКЦИИ
3.1. АЛГОРИТМ ОБСЛЕДОВАНИЯ ПАЦИЕНТА С ПОДОЗРЕНИЕМ НА НОВУЮ КОРОНАВИРУСНУЮ ИНФЕКЦИЮ, ВЫЗВАННУЮ 2019-NCOV
Диагноз устанавливается на основании клинического обследования,
данных эпидемиологических анамнеза и результатов лабораторных исследований.
1. Подробная оценка всех жалоб, анамнеза заболевания,
эпидемиологического анамнеза. При сборе эпидемиологического анамнеза обращается внимание на посещение в течение 14 дней до первых симптомов, эпидемически неблагополучных по 2019-nCoV стран и регионов (в первую очередь г. Ухань, Китай), наличие тесных контактов за последние 14 дней с лицами, подозрительными на инфицирование2019-nCoV, или лицами, у которых диагноз подтвержден лабораторно.
2. Физикальное обследование, обязательно включающее:
— оценку видимых слизистых оболочек верхних дыхательных путей,
— аускультацию и перкуссию легких,
— пальпацию лимфатических узлов,
— исследование органов брюшной полости с определением размеров печени и селезенки,
— термометрию,
с установлением степени тяжести состояния больного.
3. Лабораторная диагностика общая:
-выполнение общего (клинического) анализа крови с определением уровня эритроцитов, гематокрита, лейкоцитов, тромбоцитов, лейкоцитарной формулы;
-биохимический анализ крови (мочевина, креатинин, электролиты, печеночные ферменты, билирубин, глюкоза, альбумин). Биохимический анализ крови не дает какой-либо специфической информации, но обнаруживаемые отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний и развитие осложнений, имеют определенное прогностическое значение, оказывают влияние на выбор лекарственных средств и/или режим их дозирования;
-исследование уровня С-реактивного белка (СРБ) в сыворотке крови. Уровень СРБ коррелирует с тяжестью течения, распространенностью воспалительной инфильтрации и прогнозом при пневмонии;
— пульсоксиметрия с измерением SpO2 для выявления дыхательной недостаточности и оценки выраженности гипоксемии. Пульсоксиметрия является простым и надежным скрининговым методом, позволяющим выявлять пациентов с гипоксемией, нуждающихся в респираторной поддержке и оценивать ее эффективность;
— пациентам с признаками острой дыхательной недостаточности (ОДН) (SрO2 менее 90% по данным пульсоксиметрии) рекомендуется исследование газов артериальной крови с определением PaO2, PaCO2, pH, бикарбонатов, лактата;
— пациентам с признаками ОДН рекомендуется выполнение коагулограммы с определением протромбинового времени, международного нормализованного отношения и активированного частичного тромбопластинового времени.
4. Лабораторная диагностика специфическая:
4. ЛЕЧЕНИЕ КОРОНАВИРУСНОЙ ИНФЕКЦИИ
По словам Александра Чучалина искусственная вентиляция легких может навредить
два дня назад в 19:49, просмотров: 13245
В последнее время появляется все больше информации о том, что искусственная вентиляция легких при тяжелых формах COVID иногда бывает губительна для пациента. Во время встречи с президентом Путиным известный российский пульмонолог, академик РАН Александр Чучалин рассказал о том, что при подобной инфекции может развиваться так называемый химический пневмонит, а в такой ситуации нужны другие методики терапии. Академик Чучалин предложил использовать смесь гелия и оксида кислорода. Но это пока рабочая гипотеза лечения.

Александр Григорьевич Чучалин в научном мире имеет репутацию не только ученого с мировым именем, но и человека с редким чутьем на новые эффективные методы терапии. При этом Чучалин обладает талантом донесения информации о прорывах до высших руководителей. Вот и теперь он объяснил Путину на пальцах смысл методики, которую (пока только теоретически) можно использовать при лечении тяжелых форм COVID-инфекции. По его словам, при химическом пневмоните, который развивается у ряда пациентов, гиалуроновая кислота выливается в пространство альвеол и развивается кислородное голодание, на что сосуды отвечают спазмом и тромбами. Потому, отмечает Чучалин, искусственная вентиляция легких (ИВЛ) может быть малоэффективна, и нужны другие методы. Чучалин напомнил о Нобелевской премии, которую Капица и Ландау получили за гелий. Гелий может снять кислородное голодание, а спазм сосудов снимает оксид азота. По словам академика, сегодня исследования с применением гелия проводятся на базе НИИ Скорой помощи им. Склифосовского.
Как рассказал "МК" член-корреспондент РАН, главный пульмонолог Минздрава РФ Сергей Авдеев, применение гелиокса (смеси гелия и кислорода) – известная методика, которая уже используется в терапии тяжелых обструктивных болезней легких, например, для купирования тяжелого обострения бронхиальной астмы. "Сложность ее широкого применения в том, что нет достаточного количества специально созданных распространенных аппаратов для подачи гелиокса. Кроме того, c точки зрения пневмонии при COVID и респираторном дистресс-синдроме, который в ряде случаев развивается на фоне инфекции, применение этой методики пока вызывает вопросы. По крайней мере, такой практики в мире нет. А вот, например, при хронической обструктивной болезни легких применение гелиево-кислородных смесей дает у отдельных больных с дыхательной недостаточностью хорошие результаты: плотность гелия меньше чем у кислорода, поэтому дыхание им помогает уменьшить сопротивление дыхательных путей уменьшить одышку. Эти механизмы действенны при наличии выраженной бронхиальной обструкции".
Что касается химического пневмонита, то эксперты рассказали "МК", что таким термином чаще всего называют не истинную пневмонию, которая вызываются вирусными или бактериологическими агентами, а химическое поражение легких при попадании в них каких-то химических вещества. Например, у водителей случается бензиновая аспирация, которая приводит к такому пневмониту. Или, к примеру, при ряде заболеваний ЖКТ происходит заброс кислотных субстанций в легкие, что выливается в их поражение с симптомами, сходными с пневмонией.
Что касается все чаще звучащей критики в отношении использования ИВЛ при ковидной пневмонии, то, как рассказал "МК" пульмонолог Клиники госпитальной терапии им. А.А.Остроумова Сеченовскрого университета Александр Пальман, медицина - это не принцип добра, это всегда принцип меньшего зла, ведь любое лекарство и любой метод несут нежелательные последствия, и чем радикальнее метод, тем выше вероятность осложнений: "Человек зачастую умирает от осложнений, вызванных лечением, особенно при онкологии. Вентиляционные режимы тоже вызывают и легочные травмы, и другие последствия, включая вентилятор-ассоциированные пневмонии, которые тяжело лечатся. Просто искусственная вентиляция должна использоваться по показаниям, опытным специалистом, при наличии тяжелой недостаточности, которая не купируется кислородом и пациент не может обойтись без вентилятора. Это терапия критических состояний. В ряде ситуаций отсутствие лечения больных гораздо опаснее, поэтому применение ИВЛ нормальным доктором при грамотном ведении пациентов необходимо. И мы слышим о пациентах, которые проводят на ИВЛ неделю, а потом у них все налаживается".
Эксперты напоминают, что пока в мире нет ни одной методики и ни одного препарата с доказанной эффективностью против COVID, однако врачи во всем мире пробуют десятки различных схем терапии с препаратами, которые приходится применять off-lable, то есть, не по показаниям. Поэтому и гелиокс пока можно рассматривать лишь как один из возможных вариантов поддержки при дыхательной недостаточности. Остается надеться, что академик Чучалин вновь нащупал новое направление в лечении осложнений коронавирусной инфекции, которое может стать обнадеживающим.
Заголовок в газете: Если не вентиляция, то что?
Опубликован в газете "Московский комсомолец" №28246 от 22 апреля 2020 Тэги: Коронавирус, Нобелевская премия, Лекарства, Медицина, Клиники Персоны: Владимир Путин Организации: Министерство здравоохранения
— Мало того, что вы один из лучших пульмонологов Европы, вы ещё и в главной группе риска сейчас по коронавирусу. Дайте, пожалуйста, рекомендации для людей вашего поколения и чуть помладше, то есть для тех, кто, как мы видим, действительно подвержен высокой летальности — и в Китае, и в Италии, и в Иране.
— Для того чтобы понять группы риска при этом заболевании: в первую очередь это люди, которые контактируют с животными, представляющими биологический резервуар. Скажем, 2002 год — это были африканские кошечки, в 2012 году это были верблюды, а сейчас немножко путается наука, до конца не установлено. Больше данных, что это определённый сорт летучей мыши — тот, который китайцы употребляют в пищу.
Вот эта летучая мышь распространяет коронавирус через испражнения. Поэтому идёт обсеменение. Допустим, рынок — морепродукты или какие-то другие продукты и так далее. Но когда мы говорим об эпидемии, то человек заражает человека. Поэтому эта фаза уже пройдена. Сейчас человек заражает человека.
Коронавирусы — очень-очень распространённая вирусная инфекция, и человек с ней встречается в жизни много-много раз. Ребёнок в течение года до десяти раз переносит заболевания, которые мы называем острой простудой. А за этой острой простудой стоят определённые вирусы.
И второе место по своей распространённости занимает как раз коронавирус. Проблема в том, что от этих вроде бы безобидных возбудителей отмахивались, никогда не могли понять причинно-следственных отношений. Если, скажем, ребёнок простыл, у него насморк, что за этим пойдёт? И так далее. Где-то в течение двух недель малыш или взрослый болеет — и всё это бесследно исчезало.
А вот в 2002-м, 2012-м и теперь уже в 2020 году ситуация качественно изменилась. Потому что те серотипы, которые стали циркулировать… они поражают эпителиальные клетки.

Эпителиальные клетки — клетки, которые выстилают дыхательные пути, желудочно-кишечный тракт и мочевыводящую систему. Поэтому у человека симптомы лёгочные, симптомы кишечные. И при исследовании анализов мочи тоже выделяют… такую нагрузку.
Но эти новые штаммы, о которых мы сейчас с вами ведём беседу, у них есть такие свойства — вступить в контакт с рецептором второго типа, ангиотензин-превращающего фермента. А с этим рецептором связано такое серьёзное проявление, как кашель.
Поэтому у больного, у которого появляются симптомы поражения нижнего отдела дыхательных путей, характерный признак — кашель. Это поражаются эпителиальные клетки самых-самых дистальных отделов дыхательных путей. Эти дыхательные трубочки очень маленькие.
— Дистальных — дальних, вы имеете в виду?
— Дальних. Маленького диаметра.
— Значит, это то, что рядом с бронхами находится у нас?
— Это бронхи, потом уже бронхиолы, респираторные бронхиолы. И когда воздух, диффузия газов идёт на поверхности альвеол, то они проходят как раз этот участок дыхательных путей.
— То есть первичный. Первое — это кашель.
— Нет, первое — это насморк, першение в горле.
— Вот говорят, что насморка как раз нет.
— Нет, это проблемы больших данных. Обработаны 74 тыс. историй болезни, и у всех ринорея (насморк. — RT) была. Когда вам так говорят — там действительно есть некоторые нюансы. Биология такая. Биологическая мишень вируса — эпителиальные клетки. Нос, орофарингеальная область, трахея, и потом мелкие бронхиолы, которые являются особенно опасными для человека. А оказалось, что, имея этот механизм, они приводят к резкому срыву иммунитета.
— Почему?
— Объяснение, которое сегодня даёт наука, — вовлекается в процесс белок, который называется интерферониндуцированный протеин-10. Вот именно с этим белком связана регуляция врождённого иммунитета и приобретённого иммунитета. Как это увидеть? Это очень глубокое поражение лимфоцитов.
— То есть у вас падают лимфоциты сразу на общем анализе?
— Да. И если там лейкоциты повысятся, тромбоциты повысятся, а более устойчивой является именно лимфопения, то есть лимфотоксический эффект самих вирусов. Поэтому сама болезнь имеет как минимум четыре очерченных этапа. Первый этап — это вирусемия. Безобидная простуда, ничего особого нет. Семь дней, девять — приблизительно в этом интервале.
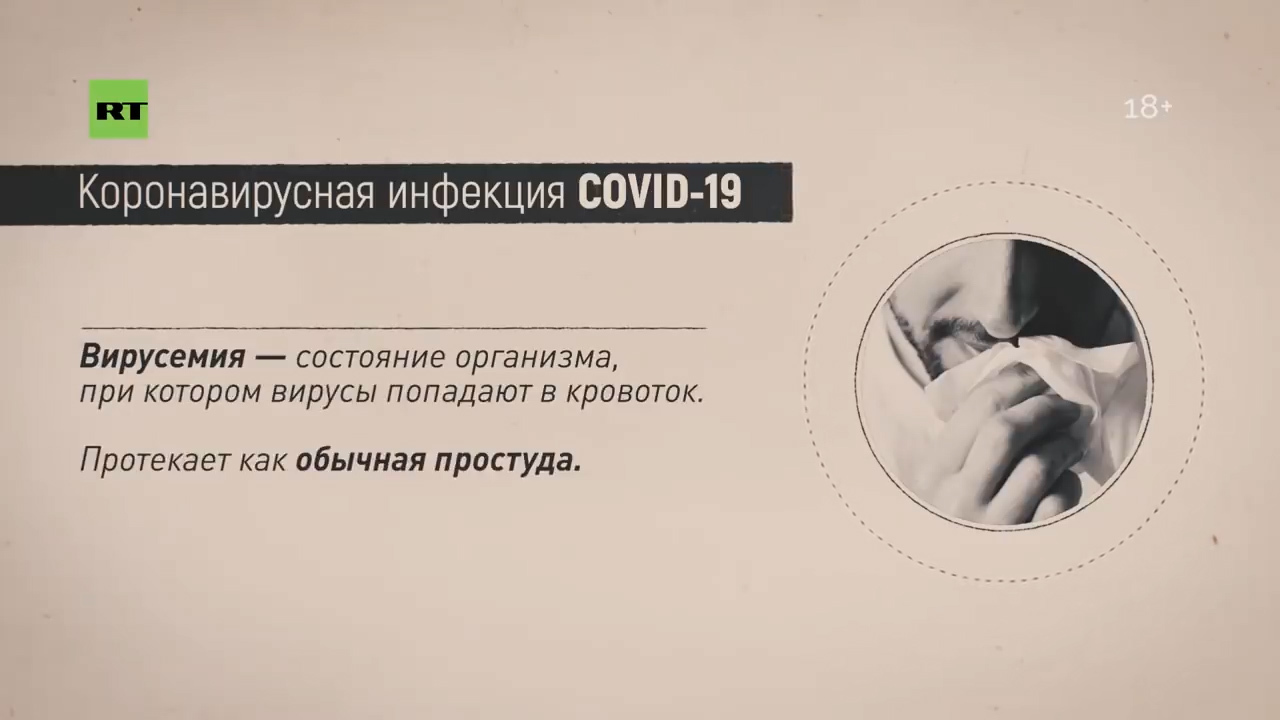
А вот начиная с девятого дня по 14-й ситуация качественно меняется, потому что именно в этот период формируется вирусно-бактериальная пневмония. После поражения эпителиальных клеток в анатомическом пространстве дыхательных путей происходит колонизация микроорганизмов, в первую очередь тех, которые населяют у человека орофарингеальную область.
— То есть уже бактерии?
— Бактерии, да. Поэтому эти пневмонии всегда вирусно-бактериальные.
— Значит, вирус, так сказать, наполняет альвеолы, где всё время живут какие-то бактерии? И они сами по себе где-то живут, в каком-то количестве?
— Вообще, мы считаем, что нижний отдел дыхательных путей стерилен. Вот так устроен механизм защиты, что именно нижний отдел дыхательных путей.
— Там ничего нет.
— Не заселён. Когда вирус внедрился и он нарушил этот барьер, там, где была стерильная среда в лёгких, начинают колонизироваться, размножаться микроорганизмы.
— То есть не вирус вызывает пневмонию? Всё равно пневмонию вызывают бактерии, конечно.
— Ассоциации: вирус — бактерии.
— Да.
— Окно, где врач должен проявить своё искусство. Потому что часто вирусемический период — как лёгкое заболевание, как лёгкая простуда, недомогание, насморк, лёгкая температура небольшая, субфебрильная. А вот период, когда кашель усилился и когда появилась одышка, — это два признака, которые говорят: стоп, это уже качественно другой пациент.
Если эта ситуация не контролируется и болезнь прогрессирует, то наступают уже более серьёзные осложнения. Мы называем это респираторным дистресс-синдромом, шоком. Человек дышать самостоятельно не может.

— Отёк лёгких?
— Понимаете, отёков лёгкого много, на самом деле, бывает. Если быть точными, мы это называем некардиогенный отёк лёгкого. Если, скажем, кардиогенный отёк лёгкого мы можем лечить с помощью определённых лекарственных препаратов, то этот отёк лёгкого можно лечить только с помощью машины механической вентиляции лёгких или продвинутых методов, таких как экстракорпоральная гемоксигенация.
Если человек переносит эту фазу, то иммуносупрессия, вызванная поражением приобретённого и врождённого иммунитета, становится губительной и у больного присоединяются такие агрессивные возбудители, как синегнойная палочка, грибы. И те случаи смерти, которые произошли, — у 50%, которые длительно находились на искусственной вентиляции лёгких, альвеолы все заполнены грибами.
Грибы появляются тогда, когда глубокая иммуносупрессия. Какая же судьба человека, который перенес всё это? То есть он перенёс вирусемию, он перенёс вирусно-бактериальную пневмонию, он перенёс респираторный дистресс-синдром, некардиогенный отёк лёгкого и он перенёс септическую пневмонию. Он будет здоров или нет? И вот, собственно говоря, сегодня мир озабочен именно этим: какая судьба у человека, у тех вот 90 тыс. китайцев, которые перенесли коронавирусную инфекцию?

— 90 тыс. — они сами по себе перенесли, они на ИВЛ не лежали, грибов у них не было. ОРЗ и ОРЗ.
— Но сама проблема — она очень важна. Потому что практическая медицина стоит перед фактом резкого роста так называемых лёгочных фиброзов. И вот у этой группы лиц, перенёсших коронарную инфекцию, в течение года формируется фиброз лёгкого.
— То есть когда лёгочная ткань уплотняется?
— Да. Как жжёная резина. Лёгкое становится как жжёная резина, если аналогию проводить.
— К вам попадает пожилой человек, у него точно диагностирован коронавирус. И он ещё не на девятом дне, то есть его ещё не надо на ИВЛ класть. Как вы его будете лечить?
— Вы знаете, в чём дело: мы таких больных пока не лечим, потому что нет лекарственных препаратов, лекарственных средств, которые надо применять в этой фазе. Панацеи нет. Потому что лекарство, которое бы действовало на вирусемию, на вирусно-бактериальную фазу, на некардиогенный отёк лёгкого, на сепсис, — панацея, такого не может быть.
Потому что, если вернуться к опыту 2002 года, когда увидели уязвимость медицинского персонала, врачам, сёстрам рекомендовали применять тамифлю и озельтамивир — антигриппозный препарат. И при определённых серотипах коронавируса, действительно, механизм внедрения в клетку тот же, как при вирусах гриппа. Поэтому показали, что эти препараты могут защитить лиц, где высокий риск развития этого заболевания.
Или же у него выявляется носительство вируса, ему дают эти препараты и так далее. Но это, я ещё раз хочу сказать, серьёзной доказательной базы не имеет. Ситуация, которая наиболее грозная, потому что она определяет судьбу человека. Простудное состояние — одно дело. А другое дело — когда вирусно-бактериальная пневмония, это принципиально другая вещь.
И здесь очень важно подчеркнуть, что только антибиотиками помочь такому больному проблематично. Здесь должна быть обязательно комбинированная терапия, которая включает средства, стимулирующие иммунитет. Это очень важный момент.
— А что вы имеете в виду? То есть, условно говоря, вы ему пропишете амоксиклав с каким-то иммуномодулятором?
— Да, обычно назначают цефалоспорины четвёртого поколения, не амоксиклав, в комбинации с ванкомицином. Такая комбинация — широкая, потому что очень быстро идёт смена грамположительной и грамотрицательной флоры. А вот какой иммуномодулирующий препарат назначить — это вопрос для научного исследования.
Итак, мы понимаем, что резко пострадает иммунитет. Мы понимаем высокую уязвимость человека к той инфекции, которая у него начинает колонизироваться в дыхательных путях. Поэтому, к сожалению, мы как бы чёткой линии не имеем. Но то, что реально может помогать таким больным в такой ситуации, — это иммуноглобулины. Потому что это заместительная терапия.
И поэтому таким больным, чтобы не разыгрался сепсис, по крайней мере, они не вошли в фазу сепсиса, назначают высокие иммуноглобулины. Американские врачи применили средство у своего больного, которое применяют при лихорадке Эбола. Это препарат группы, аналог нуклеозидов. Это группа препаратов, которые применяют при герпесе, при цитомегаловирусе и так далее.
— То есть это противовирусная или поддерживающая антивирусную терапию, да?
— Нет, это препарат, который действует всё-таки на те механизмы в клетке, которые противостоят репликации вируса. Вот у меня в руках (фотография президента США Дональда Трампа. — RT). Он собрал всю верхушку, которая могла бы высказаться по препаратам перспективным. Два вопроса, которые он поставил, он готовился к этой конференции. Первый вопрос: насколько учёные Соединенных Штатов Америки готовы к внедрению вакцины?
— Полтора года.
— Да, совершенно точно. Это два года. Он говорит: что в таком случае? Есть ли у страны препараты, которые могли бы защитить? И, собственно говоря, они сказали: да, такой препарат есть.
— Что?
— Что это за препарат? Он называется ремдесивир.

— Давайте посмотрим его.
— Вот учёные сказали, учитывая тот опыт, который есть, и обсуждения и так далее. Хотя, конечно, есть другие препараты, которые активно изучаются. Вообще, это направление очень интересное: что, собственно говоря, считается перспективным. Перспективным считается применение стволовых мезенхимальных клеток. Но в какой стадии?
— Слушайте, вот вы, как человек, который много лет этим занимается, от астмы до пневмонии, можете как-то попытаться спрогнозировать развитие этой эпидемии, например, в России?
— Вы знаете, в чём дело? Я хочу сказать, что, если Россию сравнивать с окружающим миром и брать коронавирус 2002 года, там ни одного больного не было.
— Может, мы просто не диагностировали?
— Он у нас вообще единственный сертифицированный, да?
— Вирус уже в России, как бы санэпидемслужба ни старалась. Как вы считаете, как он будет развиваться? Закончится ли он весной, например, с приходом лета?
— Знаете, мне кажется, картинка повторяет то, что было тогда. Это, если вы помните.
— Тогда — в 2002 году? То есть когда был SARS?
— Он отличается на 16, по-моему, нуклеозидов.
— Если пойдёт по этому сценарию, то нужно сказать, что где-то в апреле-мае эта проблема уже остро, по крайней мере, стоять не будет.
— Просто из-за сезонного прекращения респираторных инфекций?
— Да. Климатический фактор, целый ряд других факторов. Сейчас, когда беда, конечно, к нам приходит не из Китая, а из Европы. Те, кто возвращается из этих стран, в первую очередь из Италии, сегодня, запомните: Урбани. Это он сделал очень многое. Я считаю, это просто подвиг врача, который так много сделал. Это был вирусолог из Милана.

— Тогда, в 2002 году?
— Он эксперт ВОЗ, я с ним встречался по линии Всемирной организации здравоохранения. Он в списке был эксперт по коронавирусам. И тогда его направили в Ханой. Они распределились, ему достался Вьетнам. И во Вьетнаме, когда он приехал, была паника. Врачи перестали выходить на работу. Медицинский персонал тоже. Больные есть, а врачебного и медицинского персонала нет.
Он оценил ситуацию. С трудом ему удалось переломить её, снять эту паническую ситуацию, которая была тогда в госпитале. Ну а самое главное — он стал общаться с правительством и сказал: закрыть страну на карантин. Вот откуда всё это пошло. Это пошло от Урбани. Они начали артачиться.
— Вьетнамцы?
— Да, Вьетнам. Что это экономика, туризм и так далее. В общем, он нашёл эти слова, он убедил. И Вьетнам — первая страна, которая вышла из этого. И он посчитал, что его работа закончена. Он набрал материал для вирусологического обследования и сел в самолёт, который летел в Бангкок.
Там американские вирусологи, они должны были встретиться. А когда уже полетел, понял, что заболел. Заболел так же, как эти несчастные вьетнамцы в том госпитале. И он стал всё записывать, описывать. Вот время такое-то — моё самочувствие такое-то.
— Лететь три часа?
— Какие рекомендации вы можете дать человеку, который обнаруживает у себя… Ну то есть мы уже договорились, что вирус в общей популяции. Мы уже не можем, на самом деле, его контролировать.
— Да. Значит, такие обывательские рекомендации?
— Да, именно так.
— В первую очередь — это всё-таки хороший уход за слизистой носа и орофарингеальной областью.
— То есть покупаешь морскую воду и себе…
— Да, и промываешь тщательно. Но лоры — они очень хорошо показывают эффективный лаваж. То есть должно прийти всё-таки ощущение свободного дыхания. Второе место — это орофарингеальная область за увулой. И там тоже нужно хорошо сделать лаваж орофарингеальной области.
— То есть надо прыскать не только в нос, но и глубоко в гортань?
— Да, и прополаскивать. И не лениться делать до тех пор, пока не придёт чувство чистых, хороших дыхательных путей. Из всех путей это средство самое эффективное. Я бы посоветовал тем людям, которые могут себе позволить, приобрести небулайзер или.
— То есть такой аэрозольный, да? С ультразвуком?
— Да. И он позволяет гигиену именно верхней части дыхательных путей доводить до хорошего состояния. Когда присоединяется кашель — желательно всё-таки применить те лекарства, которые мы прописываем больным бронхиальной астмой. Это или беродуал, или вентолин, или сальбутамол. Потому что именно эти препараты улучшают мукоцилиарный клиренс, снимают спазм.
— То есть отхаркивающий? АЦЦ?
— Да, АЦЦ и флуимуцил. И чего нельзя делать — это применять глюкокортикостероиды. Этот вирус, его репликация резко нарастает.
— Что это значит?
— Глюкокортикостероиды — это преднизолон, метилпреднизолон, дексаметазон, метаметазон.
— То есть не надо колоть гормоны, условно говоря, если у вас вирусная инфекция?
— Есть ингаляционные стероиды. Но есть больные с астмой, которые заболели, находятся на этой терапии. Это уже как бы индивидуальные решения. Конечно, 2020-й войдёт в историю медицины как новая болезнь. Мы должны это признать, что мы поняли новую болезнь. Две новые пневмонии пришли. Это пневмония, которая вызывается электронными сигаретами, вейпами, и сейчас в Соединённых Штатах от этого умерли.
— . несколько тысяч подростков. Да, это известный факт, и чем лечить — непонятно. Сажаешь на ИВЛ — они умирают сразу.
— Да. Вы понимаете, в чём проблема-то? Вот у них развиваются те изменения в лёгких, которые возникают при этом. Они вроде бы схожие. Это респираторный дистресс-синдром, о котором мы с вами ведём разговор. В литературе поднимаются очень серьёзные вопросы: роль коронавирусов в трансплантологии. Одна из проблем — это облитерирующий бронхиолит, который возникает особенно при пересадке.
— Пересадке лёгких?
— Да, лёгких и костного мозга. Стволовых клеток. Вот, собственно говоря, всё хорошо сделано, всё нормально, человек ответил на эту терапию, а начинает нарастать проблема дыхательной недостаточности. И причину этих бронхиолитов поймали — это коронавирус. То есть новое знание пришло.
Читайте также:


