Бородавки и герпес на половых органах
Вирусом герпеса поражены почти 90% населения. У большинства обнаруживается простой герпес, который дает высыпания на губах и лице. Второй тип вируса относится к генитальному и локализуется на половых органах. Протекает волнообразно с периодами обострения и ремиссии. При отсутствии лечения дает серьезные осложнения на весь организм. Давайте посмотрим, герпес на половых органах — как лечить?
О болезни
Половой герпес (герпес на половых губах или члене) имеет вирусное происхождение, его возбудитель — это ВРГ (вирус простого герпеса). Отличается высокой контагиозностью и неизлечимостью. Распространенность достигает 90%, болезнь проявляется в основном у людей, ведущих половую жизнь.
Заражение происходит во время полового контакта (появляется на половой губе герпес или члене). Инфекция проникает в клетки и остается там на всю жизнь. При распространении микроорганизмов происходит дистрофия и гибель пораженных клеток.
Часто заболевание протекает латентно, но больной может заразить других людей. При снижении иммунитета, особенно в осенне-зимний период, болезнь обостряется, у пациента возникают симптомы в виде пузырьков. Примерно через 15-20 дней наступает ремиссия и клинические проявления уходят.
Причины
Причиной заболевания выступает контакт с больным человеком. Первичное инфицирование часто происходит в детском возрасте через бытовые взаимодействия. Это может случиться при использовании полотенец, ванны и других предметов гигиены. Возможно самозаражение, когда пациент при обострении герпеса на лице переносит микробов с лица на половые органы. При начале половой жизни случается вторичное проникновение инфекции. Также существует и вертикальный путь, то есть мать заражает ребенка во время родов.
Часто иммунная система уничтожает вирус и заражения не случается. Однако, при некоторых провоцирующих факторах вирус распространяется по организму и подавляет иммунитет. К таким факторам относятся:
Симптоматика
Течение полового герпеса имеет первичный и рецидивирующий характер. При первичном проявлении инфекции у больного наблюдаются следующие симптомы:
- отек, покраснение, жжение в месте, где проникли микроорганизмы;
- подъем температуры;
- слабость;
- боль мышц.
Затем появляются пузырьки, которые лопаются и вызывают болезненные ощущения. Пациенту доставляет дискомфорт процесс мочеиспускания, половой контакт, ношение белья. Пузырьки и язвочки заживают примерно через 13-16 дней. Рецидивы случаются почти у половины больных. Рецидивирующая форма болезни протекает по типичному и атипичному сценарию. Может проявляться в легкой форме (обострение 1-3 раза за год), среднетяжелой (до 7 раз), тяжелой (каждый месяц).
Течение болезни бывает неритмичным, монотонным и затихающим. Неритмичное выражается в разных по длительности периодах обострения и затухания. При монотонном заболевание обостряется почти каждый месяц. Затихающее течение является самым прогностически благоприятным, так как симптомы с каждым разом становятся менее интенсивными.
Нетипичное течение заключается в обострении других заболеваний: цистита, вагинита, уретрита. При этом не возникает характерных высыпаний. Диагноз можно поставить толькл после лабораторных исследований.
Осложнения
Герпес в половых органах опасен своими последствиями. Если на первоначальном этапе пораженными оказываются только наружные половые органы, то на 2 и 3 стадиях вирус проникает в матку, яичники, простату, мочевой пузырь.
У женщин герпес наружных половых органов чревато бесплодием, онкологическим поражением маточной шейки. У сильной половины развивается половая дисфункция и невозможность зачатия. Также может развиться и иммунодефицит.
Герпес на половом органе: лечение
Как проводится лечение герпеса на половых губах и члене? До настоящего времени не создано ни одного метода, который бы полностью излечил герпес. После проникновения в организм инфекция остается там на всю жизнь. При помощи лекарственных препаратов удается подавить размножение микрорганизмов и предотвратить обострение патологии.
Как лечить герпес на половой губе и члене? Терапия проводится при помощи следующих средств:
- Ациклические нуклеозиды. Сюда относятся Ацикловир, Валацикловир, Виворакс и другие лекарства на основе ацикловира.
- Местные протиивогерпетические средства. Это мази, кремы, которые наносятся непосредственно на участки высыпания. Эффективные препараты: Тромантадин, Фоскарнет, Теброфен.
- Средства на основе интерферона: Виферон, Полиоксидоний, Циклоферон. Они стимулируют иммунные силы организма, настраивая их на борьбу с инфекцией. Эти лекарства выпускаются в виде суппозиториев, таблеток и растворов для внутримышечного введения.
Важно! Когда проводят лечение герпеса на половых органах, запрещено принимать антибиотики. Антибактериальные средства не способны уничтожить вирусы, они лишь могут усугубить течение болезни.
Схема и длительность терапии зависит от того, насколько тяжело проявляется болезнь. Обычно при первых незначительных внешних признаках достаточно местных мазей. Их наносят на поврежденные участки 2-3 раза в стуки. Если клиническая картина выражена сильнее, то требуется терапия ацикловиром. Оптимально назначают до 1 г препарата в день. Доза делится на 5 приемов, лечение длится 9-13 дней или до исчезновения всех признаков.
Герпес половых губ: как лечить по-народному? Средства народной медицины не могут самостоятельно уничтожить инфекцию, но отлично дополняют традиционную терапию. Народные средства применяют для укрепления иммунитета и для избавления от внешних симптомов герпеса. По этому признаку препараты делятся на те, которые принимают внутрь и те, которые наносят непосредственно на больные участки.
Несколько рецептов для внутреннего приема:
- Отвар цветков обыкновенной пижмы. 20 г сухого цветка запаривают стаканом кипятка, держат на водяной бане 15 минут, остужают и пьют по 1/3 стакана перед едой до трех раз.
- Настойка из горькой полыни. 20 гр сухой травы залить 500 мл водки, отправить для настаивания в темное место на 20 дней. Пить до еды по 30 капель.
- Взвар из лекарственного донника. Цветы донника высушить, отмерить 1 большую ложку и залить ее кипятком в размере 200 мл. После настаивания употреблять по ¼ стакана перед приемом пищи.
- Смесь из разных трав: подорожника, календулы, березовых листьев. Взять сырье в равных частях, залить кипятком из расчета 30 гр смеси на 500 мл жидкости. Затем снадобье поместить в термос на 2-3 часа. Пить по полстакана несколько раз в день.
Рецепты для наружного применения, когда герпес половых органов, лечение проводят следующим образом:
- Ромашковый отвар. Ложка цветков заливается кипящей водой, настаивается, остужается. Этим средством необходимо обрабатывать половые органы, можно применять для спринцевания.
- Выжать сок из свежих листьев алоэ, развести водой из расчета 1 часть сока и 9 частей воды. Спринцеваться 2-3 раза в сутки.
Как лечить герпес половых губ еще? Для избавления от симптомов болезни очень важно соблюдать личную гигиену. Обязательно дважды в день обмывать половые органы специальным средством для чувствительной кожи. Нельзя применять агрессивные моющие гели со щелочью, ароматизаторами, чтобы не вызвать дополнительного зуда и аллергической реакции.
После подмывания обязательно тщательно мыть руки, чтобы с их помощью на распространить инфекцию на другие части тела. Также следует отказаться от ношения синтетического нижнего белья, использовать только натуральные ткани.
Важно! При обострении обязателен отказ от половых контактов без барьерных средств контрацепции.
Какой-то специфической диеты при герпесе не предусмотрено. Можно ограничить соленые, острые блюда, выпечку из дрожжевого теста и алкоголь. Алкоголь обязательно исключить, если проводится лечение ацикловиром и средствами интерферона. Питание должно быть полноценным, чтобы организм получал все необходимые вещества и аккумулировал силы для борьбы с недугом.
Профилактика
Профилактикой герпеса полового органа является избегание случайных половых связей. Презервативы способны защитить от заражения, но не дают стопроцентной гарантии, так как микробы могут располагаться на частях тела, не закрытых презервативом. Если случилась вероятность попадания инфекции на половые органы, то можно обработать кожу и слизистые Мирамистином. Таким образом можно уничтожить большую часть вирусов.
Также существует специфическая противогерпетическая вакцина. Однако, она не получила широкого распространения, так как до сих пор изучается ее эффективность.
Герпес на половых органов представляет собой серьезное инфекционное заболевание, которое имеет высокую контагиозность. Вероятность заразиться при контакте с больным очень высока.
Видео
Из этого видео вы узнаете, как отличить герпес от другиз половых заболиваний. Не затягивайте лечение герпеса половых органов!
Заболевание является неизлечимым, поэтому важно применять профилактические меры, которые смогут предотвратить проникновение возбудителей в организм. Надеемся, мы помогли вам, рассказав, как лечить герпес половых органов.
Возбудителями обоих этих заболеваний, передающихся половым путем, служат вирусы. Оба одинаково поражают и мужчин, и женщин и могут стать причиной рака, выкиды-
ша, преждевременных родов или рождения мертвого ребенка. А главное, у зараженных герпесом беременных женщин дети заражаются во время родов и затем болеют воспалением легких или у них поражается нервная система.
Вирусные заболевания, в отличие от перечисленных бактериальных, не поддаются лечению. Можно принимать лекарства, которые только облегчают состояние, снижают температуру, если повышена, устраняют болевые ощущения, но не способны уничтожить вирус.
Возбудителем генитального герпеса служит тот же вирус, который вызывает так называемую простуду на губах.
Признаки и течение болезни. Инкубационный период равен четырем-пяти дням. После заражения на половых органах, около ануса или на промежности появляется группа мелких пузырьков, которые вскрываются, превращаясь в мелкие язвочки. Они очень болезненны. Особенно сильную боль и жжение больные ощущают при мочеиспускании. Если заражение произошло впервые, то, как правило, поднимается температура тела, болят голова, мышцы. Болезнь протекает остро одну-две недели. Затем вспышки герпеса повторяются с определенной периодичностью, но переносятся они субъективно легче. Особенно опасно забеременеть в период очередной вспышки.
Возбудителем генитальных бородавок, или остроконечных кондилом, служит фильтрующийся вирус.
Признаки и течение болезни. Инкубационный период равен примерно неделе. Через неделю после заражения на слизистой оболочке половых органов и прилегающих участках кожи, в области ануса образуются одна или несколько безболезненных, мягких бородавок. Они очень быстро растут и могут сливаться, образуя островки, напоминающие цветную капусту. Ученые выявили, что у большинства раковых поражений шейки матки у женщин и около трети раковых заболеваний у мужчин связаны с вирусом, вызывающим генитальные бородавки. Кондиломы (бородавки) нужно обязательно удалить. В большинстве случаев после удаления они больше не возникают. Многие люди, заразившиеся герпесом половых органов, испытывают чувство вины и отчаяния. Это состояние часто провоцирует у них стресс, который, в свою очередь, стимулирует течение заболевания.
1] Синдром приобретенного иммунодефицита (СПИД) и его профилактика
В 1981 г. в США стали появляться сообщения о новом, ранее неизвестном заболевании, которое вызывает серьезные осложнения и нередко заканчивается смертью. Большую часть пострадавших составляли гомосексуальные мужчины и наркоманы, злоупотребляющие внутривенными инъекциями. В результате интенсивных научных исследований, проводившихся во Франции и США, вскоре было установлено, что эта болезнь имеет вирусную природу. Она получила название синдром приобретенного иммунодефицита (СПИД).Синдром — это сочетание признаков и симптомов, которые характеризуют определенное заболевание или состояние.
Возбудитель болезни — вирус СПИДа первоначально имел несколько названий, но в настоящее время его называют вирусом иммунодефицита человека (ВИЧ).
ВИЧ непосредственно поражает те клетки нашего организма, которые предназначены для борьбы с вирусной инфекцией. Заражение вирусом СПИДа нарушает работу иммунных механизмов. В результате патогенные возбудители
Выходят из-под контроля и могут вызвать опасные инфекционные заболевания. Раковые клетки, которые ранее уничтожались иммунной системой, теперь получают возможность беспрепятственно распространяться по всему организму. Кроме того, вирус СПИДа способен поражать клетки головного мозга, вызывая серьезные неврологические расстройства.
Признаки и течение болезни. Классификация форм проявления ВИЧ-инфекции приведена на схеме 2.
СПИД практически всегда передается следующим образом:
• при половом контакте с инфицированным человеком;
• через недостаточно простерилизованные медицинские инструменты, чаще всего это иглы шприцев, которыми пользовались наркоманы, так как в их среде принято пользоваться одним шприцем;
• при переливании инфицированной крови или применении препаратов, приготовленных на ее основе;
• у значительной части инфицированных беременных женщин вирус может передаваться плоду через плаценту.
Не известно ни одного случая заражения СПИДом через пищу, которая была приготовлена или подана на стол инфицированным человеком, через пищевые продукты, с которыми контактировали зараженные люди, а также в результате
Классификация проявления ВИЧ-инфекции
1 группа Обычно слабо выраженный синдром, проявляющийся в течение 1—2 мес.
с момента инфицирования. Однако возможно и развитие более
с неврологической симптоматикой.
В обоих случаях может наступить
самопроизвольное и быстрое
улучшение состояния больного
2 группа При инфекции не выявляется никаких
клинических симптомов. В этом случае
инфицированные люди становятся
бессимптомными носителями ВИЧ
3 группа Симптомами служат: увеличение
лимфатических узлов, лихорадка,
потоотделение, быстрая утомляемость, потеря аппетита и веса
4 группа Симптомы включают лихорадку,
потерю веса, диарею, неврологические
изменения. Развитие вторичных
инфекций (например, пневмония)
и злокачественных опухолей
нахождения в непосредственной близости от таких людей.
СПИДом нельзя заразиться при поцелуях, рукопожатиях, объятиях, пользуясь общественным душем, туалетом, бассейном, предметами домашнего обихода, через кровососущих насекомых (в их организме ВИЧ не размножается).
Инкубационный период при СПИДе очень длительный: от нескольких месяцев до 10 лет. Никакие признаки заболевания в этот период не проявляются, но человек уже заразен, хотя и не болеет.
В процессе развития ВИЧ-инфекции выделяют пять временных периодов:
1. Период времени с момента инфицирования ВИЧ до его обнаружения в крови больного в опасном для окружающих количестве. Этот период длится всего 1—3 недели.
2. Период времени с момента инфицирования ВИЧ до проявления быстро развивающихся симптомов заболевания (группа 1, см. схему 2). Продолжительность этого периода составляет 1—8 недель. Заболевание сопровождается лихорадкой, слабостью, увеличением лимфатических узлов или протекает более тяжело, с неврологическими нарушениями.
3. Период времени от инфицирования ВИЧ до того момента, когда в крови обнаруживаются вирусоспецифические антитела (наиболее распространенный метод диагностики ВИЧ-инфекции). Обычно этот период составляет 2—3 месяца, но может длиться и дольше.
4. Период времени от момента инфицирования ВИЧ до проявления каких-либо отложенных симптомов. Продолжительность этого периода точно не определена (длится не менее одной недели), но часто составляет около двух лет.
5. Период времени с момента инфицирования ВИЧ до развития СПИДа.
Наиболее важные правила, которые нужно соблюдать для профилактики СПИДа:
• никогда не пользуйтесь общими иглами для инъекций и другими инструментами, повреждающими кожу;
• пользуйтесь презервативами, даже если в этом нет необходимости для предотвращения зачатия;
• прежде чем вступить в интимные отношения, хорошо узнайте человека;
• избегайте сексуальных контактов с людьми, которые имеют много половых партнеров и которых вы можете подозревать в злоупотреблении внутривенными инъекциями;
• при необходимости использовать донорскую кровь или препараты, приготовленные на ее основе, убедитесь в том, что они проверены на присутствие вируса.
В настоящее время известно более 20 болезней, передающихся половым путем и 8 из них могут оказаться смертельными.
Это ВИЧ/СПИД, гепатиты Б и С, генитальные бородавки (вирус папилломы человека), хламидиоз, герпес, гонорея и сифилис.
Самый лучший способ избежать венерической болезни — вести упорядоченную половую жизнь. Угроза СПИДа заставила многих людей в последние годы по-новому взглянуть на такие старые понятия, как воздержание и верная супружеская любовь. Предотвратить распространение венерических заболеваний необычайно важно, и каждый из нас должен заботиться об этом.
Выяснить, заразился ли ты СПИДом, можно только через три месяца после контакта с ВИЧ-инфицированным человеком. Если первый анализ был отрицательным, нужно повторить его через три месяца. Если же и второй анализ отрицательный, то можно быть уверенным, что инфицирования не произошло.
Если вы чувствуете какое-то неблагополучие, то лучше не сидите дома, обдумывая симптомы, а идите к врачу и обследуйтесь. Не надо рисковать своим здоровьем. Самое главное — лечиться! Пройдите обследование, принимайте лекарства и таким образом спасайте жизни (свою, партнера, будущих детей).
Не очень-то полагайтесь на оптимистическую информацию из книг и журналов, особенно если они вышли полгода-год назад. Болезни удивительно быстро адаптируются к лекарствам, видоизменяются, мутируют. Лучшие источники информации — это медицинские институты, их библиотеки, ваш местный кожно-венерологиче-ский диспансер. Если у вас есть какие-то вопросы, касающиеся вашего здоровья, обратитесь к своему врачу, в женскую консультацию, подростковый центр или в кожно-венерологический диспансер. По вашему желанию обследование может быть анонимным. Лечение обычно бывает простым, и вам обеспечена полнейшая тайна.
Любой человек может и должен защитить себя от венерических болезней. Избегайте опасных половых контактов, прежде всего партнеров с высоким риском инфицирования. Заразиться венерическим заболеванием с большой вероятностью можно, например, от человека, злоупотребляющего внутривенными инъекциями, или же от человека, имеющего такого партнера. Любые друг или подруга, которых вы не знаете достаточно хорошо, должны рассматриваться вами как партнеры с высоким риском инфицирования, даже если они выглядят совершенно здоровыми.
Конечно, лучший способ уберечься — полное воздержание.
Новое заболевание, самое страшное из тех, что передаются половым путем, — синдром приобретенного иммунодефицита, или СПИД, — заставило многих, и юных, и взрослых, серьезно пересмотреть свой стиль жизни. Самое главное ааблуждение по поводу венерических заболеваний — это уверенность, что у добропорядочных, уважаемых людей таких болячек не бывает. Теперь, конечно, мы знаем: для этих заболеваний нет ни возрастных, ни каких-то других препятствий.
Службы здравоохранения прилагают много усилий для предотвращения распространения венерических болезней, борьбы с ними, однако самая главная роль в этом деле принадлежит каждому отдельному человеку. Каждый из нас обязан принимать все возможные меры профилактики этих инфекций, знать их симптомы, безотлагательно обращаться за медицинской помощью при развитии этих симптомов и предупреждать недавних половых партнеров о возможности инфицирования.
Наросты на члене у мужчин и на половых губах у женщин – повод для волнения. Их появление может стать следствием серьезных заболеваний, поэтому так важно знать, почему они образуются, как их можно лечить, к какому врачу для этого обращаться.
Виды наростов на половых губах и пенисе
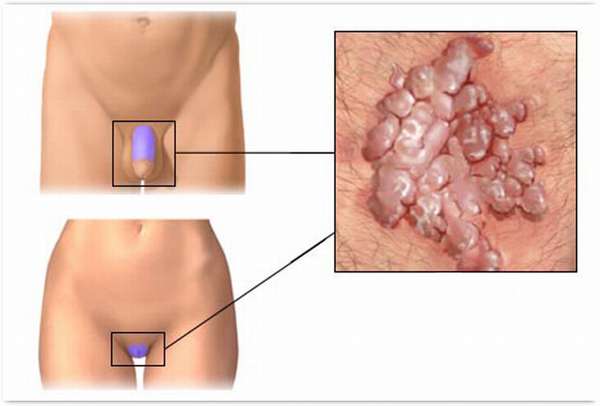
Можно выделить три основных вида наростов, которые могут появиться на гениталиях:
Подобные наросты отличаются друг от друга и по внешнему виду, и по природе образования.
Причиной возникновения генитальных бородавок является вирус папилломы человека второго типа. Он проникает через кожу и слизистые во время полового акта. Патогенный микроорганизм активизируется не сразу. С момента заражения до появления бородавок может пройти несколько дней или несколько лет: все зависит от состояния иммунной системы человека. Иногда бородавки самостоятельно исчезают, но это скорее исключение, чем норма. При отсутствии лечения подобные образования способны стать причиной развития онкологии. Поэтому при их появлении важно сразу обращаться за помощью к врачу.
У мужчин чаще всего бородавки появляются на пенисе, на головке полового члена, вокруг анального отверстия, в уретре. У женщин они поражают область заднего прохода, растут на половых губах, во влагалище, на шейке матки. Больной при этом испытывает дискомфорт при мочеиспускании. Во время полового акта способна возникнуть боль. Во время ношения одежды образования часто травмируются и кровоточат. Все это значительно ухудшает качество жизни человека.
Процесс его развития проходит несколько этапов:
- Сначала на пораженных участках возникает гиперемия.
- Затем на коже формируются пузырьковые образования.
- Образуется пигментация пораженного участка.
В каждом конкретном случае процесс образования бородавок индивидуален, поэтому и симптомы могут быть различными. У одних бородавки становятся похожими по форме на кочан цветной капусты, у других они имеют мягкую структуру и телесный цвет.
Обычно такие доброкачественные элементы редко трансформируются в злокачественные опухоли. Но при наличии факторов-провокаторов риски малигнизации заметно повышаются.
Самыми распространенными пусковыми механизмами являются:
- хронические половые инфекции (хламидиоз, трихомониаз, вирусы герпеса, венерические заболевания),
- снижение иммунитета после перенесенного психологического стресса или авитаминоза,
- частые смены половых партнеров,
- практика нетрадиционного секса,
- игнорирование средств контрацепции,
- пренебрежение правилами гигиены (использование чужих полотенец, мочалок, неосторожное поведение в общественных бассейнах, банях и саунах).
Для исключения рисков малигнизации бородавки необходимо лечить.
Это доброкачественные образования, выступающая часть которых состоит из клеток эпителия, а внутри находится соединительная ткань, пронизанная капиллярами. Они формируются после инфицирования вирусом папилломы человека 16 и 18 типа. Он попадает в кровь через поврежденные кожные покровы во время незащищенного полового акта или длительного прямого контакта с больным. Велика вероятность передачи патогенного микроорганизма от больного здоровому человеку во время совместного пребывания в общественных саунах.
Сильный иммунитет способен долго сдерживать активацию вируса. Его снижение приводит к внедрению чужеродного агента в клеточные структуры, к запуску процесса стремительного и бесконтрольного деления клеток эпителия, к образованию характерных наростов.
Немаловажную роль играют следующие факторы риска:
- плохое питание,
- пожилой возраст,
- наличие в анамнезе аутоиммунных, аллергических заболеваний, патологий желудочно-кишечного тракта, дыхательных путей,
- бесконтрольный прием некоторых лекарственных препаратов,
- воздействие ультрафиолета, психоэмоциональные перегрузки,
- плохая экология,
- наследственная предрасположенность.
У женщин к наиболее распространенным провоцирующим факторам относится нарушение гормонального фона, половые инфекции (трихомониаз, хламидиоз), прием оральных контрацептивов, использование внутриматочной спирали. У мужчин спровоцировать активизацию инфицирования способна занятость на вредном производстве, алкогольная и никотиновая зависимость, ведение беспорядочной половой жизни.
Папилломы похожи на продолговатые наросты, имеющие тонкие ножки. Внешне они могут быть похожи на сосочки, петушиные гребни, кочан цветной капусты. В редких случаях растут как единичные образования. У большинства больных выявляются множественные разрастания. На ощупь папилломы могут быть мягкими или твердыми: все зависит от того, как быстро протекает процесс ороговения тканей.
Рост папиллом всегда сопровождается зудом и раздражением. Если наросты формируются внутри влагалища у женщин или на головке пениса у мужчин, во время полового акта становится возможным появление болевых ощущений и кровоточивости. Из половых путей выделяются нехарактерные выделения с резким запахом. Они могут свидетельствовать о повреждении папиллом и развитии вторичной инфекции.
При обнаружении подобных симптомов необходимо незамедлительно обращаться к гинекологу или урологу. Игнорировать наличие папиллом нельзя. Их появление в мочеиспускательном канале способно спровоцировать нарушение оттока мочи и распространение инфекции на мочевой пузырь, почки. Инфицирование области паха всегда сопровождается грибковой инфекцией и появлением белого налета, который вызывает сильнейший зуд. Папилломы на шейке матки постоянно травмируются, воспаляются, кровоточат. Такая ситуация становится причиной трансформации в злокачественную опухоль. Высока вероятность травмирования образований, растущих вокруг ануса. При отсутствии лечения у мужчин множественные папилломы способны спровоцировать развитие фимоза и парафимоза.
От бородавок и папиллом кондиломы отличается внешним видом и характером сопутствующих проявлений. Они выглядят как наросты остроконечной формы. Образования выступают над поверхностью кожи, формируются при заражении вирусом папилломы человека шестого и одиннадцатого типа. Носителями этого микроорганизма являются 80% жителей планеты, но симптомы заражения проявляются только у тех, у кого снижен иммунитет.
Внешний вид кондилом зависит от места локализации. Если они растут на коже половых губ у женщин, они похожи на множественные наросты. Со временем отдельные элементы сливаются между собой, образуя одно большое формирование. Оно может захватывать большие территории. В таком случае диагностируется кондиломатоз. Кондиломы через специальный канал подпитываются кровью, поэтому постоянно увеличиваются в размерах. По морфологии они могут быть круглыми и бугристыми, гладкими, похожими на пирамиду, могут иметь бесцветный цвет или красно-коричневый.

Существуют разные типы кондилом:
- Гиперкератотические наросты покрыты слоями ороговевшей кожи, растут в области больших половых губ.
- Типичные образования формируются на влажных участках слизистой, по форме похожи на соцветие цветной капусты. В отличие от папиллом такого же типа имеют ножку.
- Папулезные кондиломы имеют гладкую поверхность, небольшие размеры.
- Плоские возвышаются над слизистой и имеют четкие границы.
Иногда рост подобных образований происходит молниеносно, но у 70% больных этот процесс протекает постепенно. Он может на каком-то этапе приостанавливаться, поэтому для подобного заболевания характерно вяло текущее развитие, сопровождающееся появлением жжения и зуда. Больные испытывают дискомфорт при каждом половом акте. Травмирование кондилом вызывает кровотечения.
Отсутствие лечения приводит к ускоренному росту кондилом. Известны случаи, когда подобные образования полностью перекрывали отверстие влагалища или ануса. У 20% больных женщин кондиломы обнаруживаются в цервикальном канале. При такой локализации повышаются риски перерождения доброкачественных наростов в злокачественные опухоли. Возможны и другие осложнения.
Чаще всего медики при кондиломатозе диагностируют:
- дисплазию матки,
- трансформацию клеток маточных труб,
- сложности в зачатии,
- передачу вируса половому партнеру.
Больная беременная женщина способна передавать вирус папилломы своему ребенку во время родов.
Дифференциальная диагностика
Прежде чем начать лечение, важно установить тип образования. Диагностика бородавок, папиллом и кондилом производится следующим образом:
- Первоначально осуществляется гинекологический осмотр при помощи специальных инструментов (женщин осматривает гинеколог, мужчин уролог).
- При необходимости проводится аноскопия и уретроскопия.
- Затем от пораженного участка отщепляется маленький кусочек, ткань отправляется на гистологию.
Помимо специфических исследований, назначаются анализы, позволяющие изучить состояние микрофлоры. Больные обязательно обследуются на венерические заболевания и ВИЧ. Производится анализ на ПЦР (при помощи него производится идентификация вируса папилломы человека, среди множества его штаммов есть те, что имеют высокие риски онкогенности), анализ мазка на онкологию. Для диагностики кондилом врач производит обработку поврежденных участков пятипроцентной уксусной кислотой. Если спустя десять минут обработанная поверхность приобретает белый цвет, диагноз подтверждается.
Наросты на гениталиях дифференцируются с симптомами вторичного сифилиса, фибромой, ангиокератомой, элементами сыпи при плоском или блестящем лишае, воспалением волосяного фолликула.
Что делать, если появились наросты
При обнаружении наростов на гениталиях необходимо обращаться к гинекологу или урологу. Они произведут первичное обследование и при необходимости привлекут к консультации специалистов узкого профиля (дерматологов, онкологов, хирургов).

Лечить самостоятельно подобные элементы средствами народной медицины нельзя: многие из них имеют агрессивную формулу, способную нарушить целостность образования и спровоцировать развитие воспалительного процесса. Упущенное время часто становится причиной начала процессов малигнизации. Лечить рак половых органов сложно, терапия занимает много времени, прогнозы не всегда благожелательны.
Способы и методы лечения наростов на половых губах и пенисе
Для устранения проблемы используется несколько видов терапии.
- коррекция иммунитета (назначается прием иммунокорректоров и иммуномодуляторов, подбирается курс витаминотерапии),
- борьба с вирусом (точечное введение противовирусного препарата),
- лечение сопутствующих заболеваний и инфекций,
- восстановление микрофлоры влагалища, уретры и кишечника.
Раз и навсегда избавиться от наростов помогает деструктивная терапия. Для ее осуществления используется лазерное лечение или электрокоагуляция. Это эффективные способы удаления бородавок, папиллом и кондилом, исключающие возможность развития рецидивов.
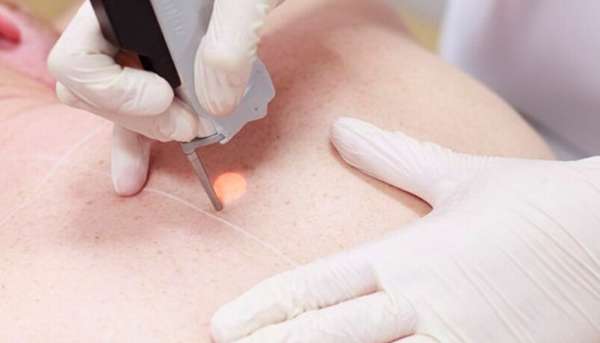
При наличии большого количества образований предпочтение отдается применению криодеструкции. Во время ее проведения воздействие на кожу и слизистые производится при помощи жидкого азота. Аномально низкие температуры вызывают мгновенный некроз пораженных тканей. Восстановительный период длится недолго.
При подозрении на развитие малигнизации осуществляется полноценная хирургическая операция. Если есть возможность, ее заменяют радиоволновой терапией. В этом случае в руках хирурга вместо скальпеля оказывается радионож – насадка, к которой подается токи определенной чистоты. При помощи них врач послойно снимает новообразование, одновременно с этим прижигает сосуды, нервные окончания и дезинфицирует ранку. В результате в послеоперационном периоде отсутствуют риски кровотечений и воспалений. Больной не испытывает сильных болевых ощущений.
При наличии противопоказаний к применению радикальных способов лечения врач может принять решение лечить наросты специальными лекарственными составами.
В схему лечения обязательно включается:
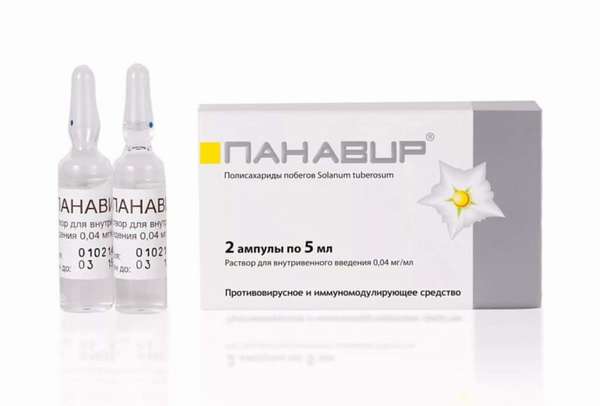
Лечиться самостоятельно подобными средствами нельзя: прижигать наросты на гениталиях необходимо под визуальным контролем. Только опытный врач способен правильно рассчитать дозировку и применить средство, способное помочь решить существующий круг задач.
Профилактические меры
Для предупреждения появления наростов на гениталиях, необходимо исключить факторы-провокаторы болезни.
Для этих целей важно:
- строго соблюдать правила личной гигиены,
- практиковать защищенный половой акт,
- быть верным одному половому партнеру,
- стараться предотвращать травмирование слизистых оболочек внешних и внутренних половых органов,
- вовремя лечить любые вирусные и половые инфекции,
- бросать пить алкогольные напитки и курить сигареты,
- правильно, сбалансированно питаться,
- контролировать уровень гормонов,
- отказываться от ношения чужого белья.

Читайте также:


