Чем ветрянка отличается от розеолы
Болезни похожие на ветрянку, вызывающие сыпь на коже ребенка, всегда являются поводом для беспокойства родителей. Это может быть как ветряная оспа, так и другая инфекция, аллергическая реакция или просто ожог. Как отличить одну сыпь от другой, оказать помощь, в каких случаях необходимо немедленно обращаться к врачу, можно узнать из этой статьи.
Какие заболевания у детей имеют сходство?
Ветрянка – одно из наиболее распространенных детских инфекционных заболеваний, которым чаще всего болеют дети от 3 до 7 лет.
Заразиться можно при контакте с больным человеком, независимо от сезона. Носитель вируса становится опасным для окружающих за 2 суток до образования высыпаний и продолжает оставаться заразным в течение 5 дней после появления последних элементов сыпи.
Инкубационный период при данной детской инфекции составляет от 10 до 21 суток.
Классическая ветряная оспа, как правило, не вызывает никаких затруднений в диагностике:
- Начинается болезнь с недомогания – слабости, сонливости, снижения аппетита, повышения температуры тела до 37-38 градусов. У некоторых детей могут наблюдаться симптомы ОРВИ.
- На вторые сутки на коже лица, волосистой части головы, тела и конечностей появляются небольшие красноватые пятнышки. Они быстро превращаются в одиночные пузырьки, наполненные прозрачной желтоватой жидкостью.
- Спустя несколько дней пузырьки лопаются, подсыхают и покрываются корочками, которые отпадают самостоятельно, оставляя после себя участки пигментации.
Отличительной особенностью типичной ветрянки является появление сыпи на волосистой части головы и слизистых оболочках (во рту, на веках), а также сильный зуд.
Однако если ветряная оспа протекает в пустулезной или рудиментарной форме, ее легко можно перепутать с другими заболеваниями. Трудности могут возникнуть при диагностике болезни в первые сутки, когда сыпь, предшествующая ветрянке, может привести к неверной диагностике.
Перечень болезней, схожих с ветряной оспой, включает в себя:
- Простой герпес.
- Энтеровирусную лихорадку (Коксаки).
- Корь, краснуху, скарлатину.
- Стрептодермию.
- Аллергические реакции, в том числе и на укусы насекомых.
Первые признаки заболевания до появления специфической сыпи напоминают клиническую картину других вирусных инфекций. Головная боль, слабость, сонливость, снижение аппетита и лихорадка возникают практически при всех заболеваниях, начиная от простуды и заканчивая редкими инфекциями.
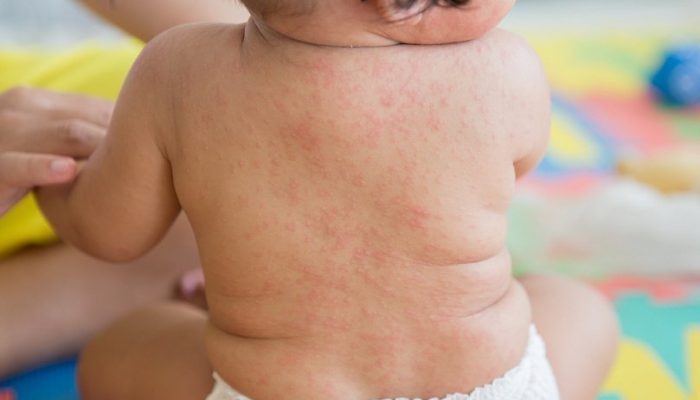
До недавнего времени, благодаря массовой вакцинации, корь считалась редким заболеванием у детей. В последние годы из-за перебоев с поступлением вакцинных препаратов и популярностью антипрививочного движения, заболеваемость вновь возросла. Прививка против кори не гарантирует пожизненного иммунитета, поэтому болеть данным заболеванием могут взрослые и пожилые люди.
Корь схожа с начальной стадией ветряной оспы, а также с ее рудиментарной формой. Начинается патология с повышения температуры, боли и першения в горле, кашля, конъюнктивита. Симптомы ОРВИ сопровождаются появлением специфической сыпи на слизистой щек – пятен Филатова-Коплика.
На 3-5 сутки на коже лица и шеи появляется красная пятнистая сыпь, на следующий день высыпания переходят на туловище, еще через сутки – на конечности.
При появлении сыпи снижается лихорадка, улучшается самочувствие больного.
Главные отличия ветрянки от кори:
- Коревая сыпь возникает не одновременно с температурой, а на 3-5 день заболевания.
- Пятна крупные, ярко-красные, часто сливаются между собой.
- Для коревой сыпи не характерны пузырьки.
- При кори высыпания появляются поэтапно.
Кроме того, сыпь при кори не поражает волосистую часть головы и слизистые, а исчезновение высыпаний сопровождается пигментацией и шелушением.
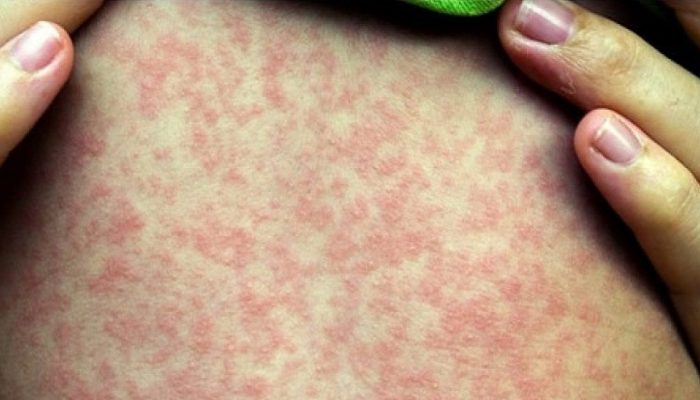
Рудиментарная ветрянка и краснуха очень схожи между собой морфологическими элементами сыпи. Оба эти заболевания сопровождаются появлением розово-красных пятен на коже больного.
Также как и ветряная оспа, краснуха вызывается вирусом. Инкубационный период при наличии последней составляет 11-24 дня.
Человек является заразным, начиная с 7 дня от начала заболевания до 4 суток после полного исчезновения сыпи.
Основные проявления краснухи – повышение температуры, появление мелкой пятнистой розовой сыпи, увеличение задних шейных лимфоузлов.
В отличие от ветрянки при краснухе:
- Сыпь возникает в первые сутки заболевания. Это происходит одновременно с повышением температуры.
- Пятнистые розовые пятна появляются по всему телу, концентрируются на лице, ягодицах, разгибательных поверхностях рук и ног.
- Для краснухи не характерны прыщи, корочки, пигментация.
По сравнению с ветряной оспой сыпь при краснухе меньше, а также не сопровождается зудом кожи.
Особенно опасна патология для беременных женщин, поскольку может вызвать пороки развития у плода. Именно поэтому врачи рекомендуют проверить титр антител к краснухе и при необходимости повторно ввести вакцину девушкам и женщинам, планирующим беременность.
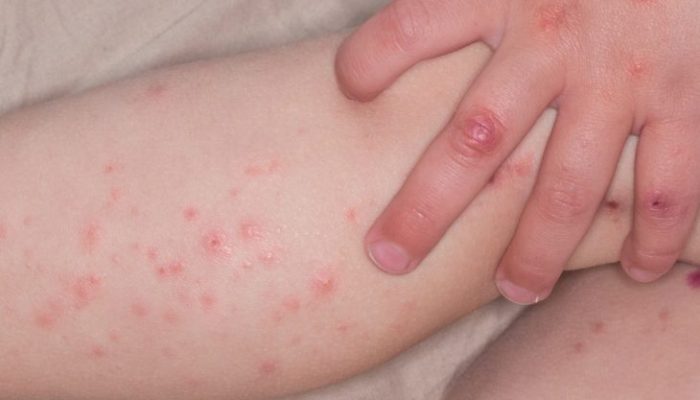
Ветряная оспа оставляет после себя пожизненный иммунитет, поэтому в большинстве случаев болеют ею один раз в жизни. Однако многие люди уверены, что переболели ветрянкой дважды. Это может быть связано с тем, что несколько десятилетий назад за нее принимали энтеровирусную лихорадку, вызываемую известным в настоящее время вирусом Коксаки.
Источником инфекции является больной человек, который опасен для окружающих в течение 7-10 суток от начала болезни. Пик заболеваемости регистрируется в конце лета –начале осени.
При инфицировании вирусом Коксаки заболевание начинается с симптомов ОРВИ, повышения температуры, затем на коже появляются зудящие пятна и пузырьковая сыпь, такая же, как и при ветряной оспе.
Отличие энтеровирусной инфекции от ветрянки:
- Пик заболеваемости Коксаки приходится на жаркое время года – август, начало сентября, в то время как ветряная оспа может регистрироваться круглый год.
- Сыпь при энтеровирусной лихорадке чаще всего локализуется на сгибательных поверхностях стоп и ладоней, а также во рту – на языке, небе, деснах.
- После высыпаний кожа шелушится и слазит как при солнечном ожоге.
Для инфекции Коксаки, в отличие от ветряной оспы, характерен стоматит – обильные пузырьковые высыпания на слизистой оболочке рта.
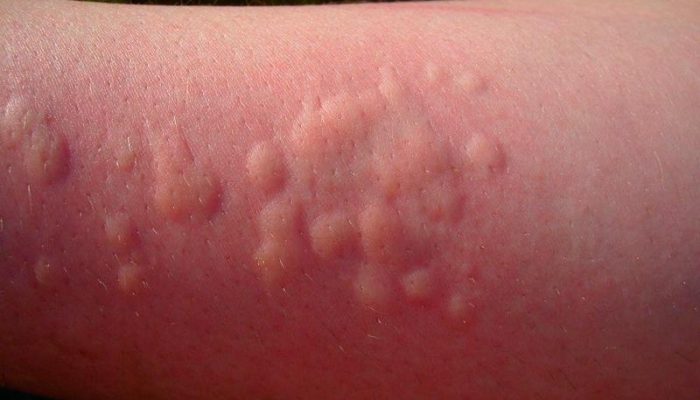
Зудящая пузырьковая сыпь, но не ветрянка, может говорить об аллергической реакции – крапивнице. Это состояние, возникающее при индивидуальной непереносимости определенного продукта питания или косметического средства. На коже тела и конечностей вначале возникают красноватые пятна, затем волдыри неправильной формы, возвышающиеся над ее поверхностью.
Отличия крапивницы от ветряной оспы:
- Крапивница – не заразное заболевание, не передается от одного человека к другому.
- Аллергическая реакция может возникать в ответ на пищевые аллергены, косметику, пыльцу растений, воздействие физических факторов (холод, тепло, солнечное излучение).
- Иногда волдыри появляются в ответ на развитие микробных инфекций или прием медикаментов, используемых для их лечения.
- При крапивнице не бывает симптомов ОРВИ и редко повышается температуры тела, однако, при осмотре может отмечаться локальное повышение температуры кожи над волдырями.
Остро развившаяся крапивница требует обязательной врачебной консультации, т.к. сильная аллергия может привести к серьезным осложнениям, таким как отек Квинке или анафилактический шок. Хроническая, вялотекущая крапивница также требует осмотра специалиста для выявления триггера болезни и подбора лечения.
В настоящее время помимо классических детских инфекций (ветряная оспа, корь, краснуха, скарлатина) выделяют внезапную экзантему или шестую болезнь.
Также как и ветряная оспа, она вызывается вирусом из рода герпесов, который передается от больного человека к здоровому. Чаще всего это происходит воздушно-капельным путем при разговоре, кашле, чихании.
Отличие ветрянки от розеолы:
- Шестая болезнь начинается с общего недомогания и повышения температуры тела. В отличие от ветряной оспы сыпь возникает не во время лихорадки, а после ее снижения, т.е. на 3-5 день болезни.
- Высыпания мелко- и среднепятнистые, розового цвета, не зудят и не образуют пузырьков.
- Характерная локализация сыпи – туловище и конечности.
Сыпь при внезапной экзантеме проходит самостоятельно без всякого лечения спустя 5 дней после появления, не оставляя после себя шелушений, участков пигментации и депигментации. После розеолы, также как и после перенесенной ветряной оспы, формируется стойкий пожизненный иммунитет.
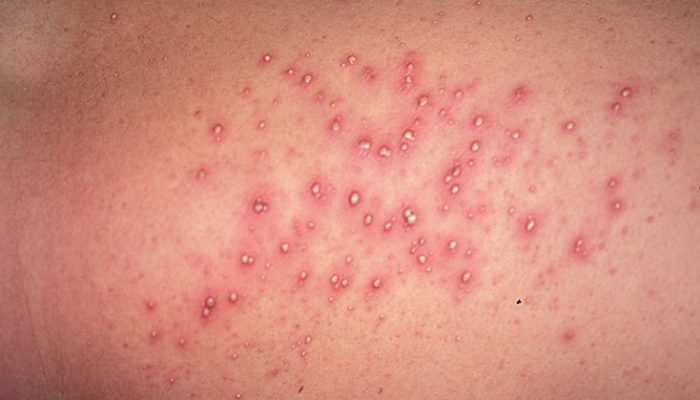
Помимо детских инфекций и аллергии, симптомы ветряной оспы схожи с признаками некоторых бактериальных инфекций. В связи с этим при подозрении на пустулезную ветрянку обязательно следует проводить дифференциальную диагностику со стрептодермией.
Основными различиями между стрептококковым импетиго и ветряной оспой являются:
Для стрептодермии не характерно повышение температуры тела и общее недомогание. Сыпь обычно поражает туловище и конечности. Несмотря на то что стрептококковое импетиго относится к заразным заболеваниям, оно характеризуется меньшей контагиозностью, чем ветрянка.
Классическую ветряную оспу могут напоминать такие заболевания, как диссеминированный герпес и опоясывающий лишай.
Однако, при значительном снижении иммунитета, например, при лечении иммуносупрессорами, при ВИЧ/СПИДе, на фоне прохождения высокодозной химиотерапии, инфекция может распространяться по всему организму и приводить к появлению на всем телу зудящей, пузырьковой сыпи.
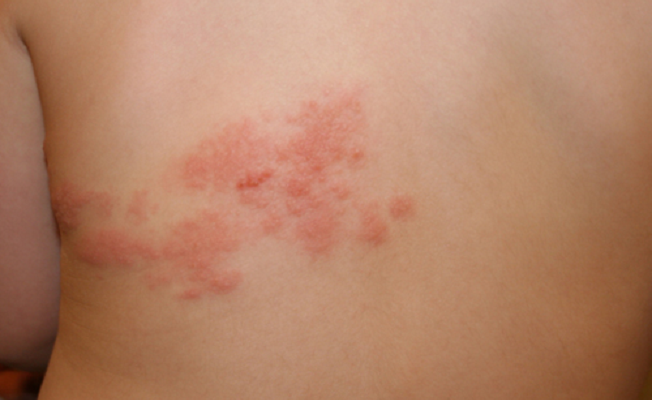
Опоясывающий лишай вызывается тем же вирусом, что и ветряная оспа. Чаще всего он развивается:
- После перенесенных тяжелых заболеваний.
- У пожилых и ослабленных людей.
- На фоне проведения лучевой и химиотерапии по поводу онкологических процессов.
- Во время приема высоких доз кортикостероидов и иммуносупрессивных лекарств.
Характерной особенностью опоясывающего лишая, в отличие от ветрянки, является сгущение пузырьковых высыпаний по ходу нервных стволов – на лице в проекции лицевого нерва, в межреберных промежутках, вдоль седалищного нерва.
При появлении на коже лица, тела и конечностей пузырьковых высыпаний, следует обратиться к врачу для установления правильного диагноза и подбора лечения.
Как проводится дифференциальная диагностика?

Ветряную оспу при ее типичном течении следует дифференцировать с диссеминированной формой герпеса, опоясывающим лишаем, энтеровирусной инфекцией и внезапной экзантемой. В официальных руководствах можно встретить пункт о том, что ветрянку следует отличать от натуральной оспы, однако, в настоящее время, случаи этой опасной инфекции являются казуистикой.
Дифференциальная диагностика проводится на основании:
- Эпидемиологического анамнеза. Врач изучает данные прививочной карты, уточняет был ли возможный контакт с инфекционными больными или с аллергеном (пищевым, пыльцевым, моющие средства), прогулка по улице без использования реппелентов.
- Визуального осмотра. Изучается локализация и характер сыпи на коже, поражение слизистых оболочек, ногтей, лимфатических узлов.
Стертую форму ветрянки следует различать с корью, краснухой, бактериальным импетиго, аллергической реакцией и даже укусами насекомых. Окончательный диагноз ставится на основании:
- Данных анамнеза.
- Определения, как давно заболел ребенок и как развивалось заболевание.
- На какие сутки появилась сыпь, этапность ее появления.
Особенно важно проводить дифференциальную диагностику заболевания у лиц с патологиями иммунитета, пациентов с иммуносупрессией, беременных и планирующих беременность женщин.
Для определения точного диагноза используются дополнительные методы исследования:
- Выделения вируса из жидкости пузырьков (методом ПЦР или размножения в клеточной культуре).
- Определение антигенов к вирусу герпес зостер (способом прямой иммунофлюоресценции в соскобе со дна пузырька).
- Серологические. Определение титра антител методом ИФА.
Важно помнить о том, что серологические методы диагностики не рекомендуются специалистами для определения сформированного иммунного ответа после вакцинации.
Куда обращаться?

При развитии недомогания, повышении температуры тела и появления сыпи, важно как можно скорее обратиться к специалисту. Для этого необходимо вызвать участкового педиатра или частного врача на дом, или, при тяжелом состоянии ребенка и развитии угрожающих для жизни состояний, вызвать скорую помощь.
Ни в коем случае нельзя заниматься самолечением и давать ребенку какие-либо препараты, в особенности противовирусные и антибиотики, до осмотра доктором и определения, какая болезнь присутствует. Исключение составляют Парацетамол и Ибупрофен при повышенной температуре тела.
Чтобы упростить процесс диагностики и избежать ложных диагнозов, врачи не рекомендуют обрабатывать высыпания на коже красящими антисептиками. Несмотря на то что ветрянку привыкли лечить Фукорцином или зеленкой, делать это нельзя, поскольку окрашивание кожи зеленым или красным цветом приводит к затруднению изучения морфологических элементов и трудностям с постановкой окончательного диагноза.
[youtube.player]
Если вы обнаружили симптомы ветрянки у ребенка, лечение должно быть незамедлительным. Ветрянка у многих ассоциируется с зелеными горошинами по всему телу. У нас в стране утвердилась практика мазать прыщики ветряной оспы зеленкой. Хотя, как утверждает доктор Комаровский, бриллиантовый зеленый не приносит ощутимой пользы и облегчения. Поэтому он не используется в зарубежной практике. Скорее всего, зеленка служит своего рода тестером, при помощи которого мы можем определить появление новой сыпи, отслеживать процесс выздоровления.

Что такое ветрянка
Заболевание относится к вирусным инфекциям. Возбудителем является вирус герпеса (3 типа) варицела зостер, его еще называют вирусом опоясывающего лишая. Он достаточно неустойчив во внешней среде при неблагоприятных условиях, высоких и низких температурах. Боится воздействия всякого рода дезинфекаторов, ультрафиолетового излучение.
В каких случаях можно избежать заражения ребенка:
- если была сделана прививка, ее рекомендуют делать после 12 месяцев;
- в том случае, если ранее малыш уже перенес ветрянку;
- когда у ребенка сильный иммунитет, он может не заболеть, либо перенести заболевание бессимптомно.

Полезный фото-материал
Способы заражение ветрянкой
Существует несколько способов передачи инфекции.
- Отличительной способностью вируса является повышенная летучесть, следовательно, основной способ передачи воздушно-капельный. Характерно то, что это может происходить и без личного контакта с зараженным ребенком. Вирус может распространяться на большие расстояния, к примеру, через вентканалы. Именно по этой причине оптимальной средой для него являются детские учреждения (ясли, садики, школы). Избежать заражения очень сложно, даже если принять меры предосторожности. Этим объясняется карантин в детских садиках от 10 до 21 дня, в случае вспышки болезни. По утверждению доктора Комаровского, карантин, скорее формальный метод защиты, так как заражения в инкубационный период период трудно избежать.
- Второй путь заражения — контактный. Основные очаги инфекции на теле: сыпные оспинки (везикулы), слизистые оболочки человека. Выделения из носа и рта, соприкосновение с ними, их попадание на другого ребенка при кашле, чихании может спровоцировать болезнь.
- Наконец, младенец может заразиться ветрянкой от мамы в период беременности. Надо отметить, что самый опасный период для плода, когда будущая мама болеет в первые месяцы беременности, или за неделю до и после родов. Объясняется это тем, что на начальной стадии у беременной женщины еще не выработались антитела. На последней стадии беременности, она не может передать их ребенку.
Развитие болезни и первые симптомы
К моменту проявления ветрянки у ребенка, до первых симптомов и лечения, предшествует довольно длительный инкубационный период.

Отрезок времени, когда болезнь себя не проявляется, но организм инфицирован, называют инкубационным периодом. В этот период ветрянка у ребенка развивается внутри организма, поэтому не видны симптомы, следовательно, ее не лечат.
Так как инкубационный период довольно длительный, то зафиксировать время заражения проблематично. Поэтому ветрянку определяют по первым явным признакам. Течение заболевания можно разделить на несколько этапов.
- Первые высыпание чаще появляются на лице, в местах роста волос. Затем, буквально за считанные часы, распространяется по телу ребенка. Везикулы сначала выглядят, как красные пятнышки, затем в них появляется жидкость.
- Происходит скачек температуры, иногда до 39-40 градусов, но чаще сопровождается невысокими скачками в период высыпания.
- Ребенок жалуется на головные боли. Внешние проявления, он становится вялым, тяжело дышит, особенно, если оспинки появились в ротовой полости. Пульс становится более частым.
- Малыш может жаловаться на тошноту.

В зависимости от течения болезни, сыпь может быть обильной, распространяться по всему телу, даже на глаза и слизистую рта. Для легких форм характерно незначительное или локальное появление везикул.
Везикулы превращаются в пустулы, наполняясь гноем. Этот этап ветрянки у детей сопровождается зудом, здесь важно назначить срочное и правильное лечение. Антитела, выработанные организмом, устремляются к очагам инфекции. Чем выше иммунитет, тем быстрее организм справляется с болезнью.
На этом этапе прекращается образование новых оспинок. Старые начинают подсыхать, на их месте появляются коричневые точечки. Спадает температура.
Этот период болезни длится от 6 до 10 дней. После этого у подавляющего большинства детей вырабатывается иммунитет, рецидивы редки, проходят в облегченной форме. Чаще всего они могут возникать на фоне ослабленного иммунитета. Вирус в дремлющем состоянии остается в организме и активизируется в определенных условиях. Важно проследить течение ветрянки у ребенка, вовремя обратить внимание на первые симптомы, начать лечение. Момент заражения определить трудно из-за длительного инкубационного периода.

Фото: Как выглядит ветрянка у ребенка
Уход и лечение
Как все инфекционные заболевания, ветрянка не поддается лечению антибиотиками. Поэтому не следует начинать самостоятельный прием препаратов до прихода врача. Иногда симптоматика ветрянки у детей может носить смазанный характер. Особенно в тех случаях, когда сыпь едва заметна. Ее можно спутать с ОРВ, гриппом. Антибиотики назначаются в тех случаях, когда врач констатирует осложнение (атипичная ветрянка). Типичная форма заболевания проходит по схеме, описанной выше.
Основное лечение направлено на снятие симптомов болезни. Оно включает в себя:
По поводу купания во время болезни, мнения врачей расходятся. Некоторые не рекомендуют принимать ванные. Известный педиатр Комаровский, напротив, настаивает на том, что во время лечения ветрянки у детей, каждые три-четыре часа нужно купаться в прохладной ванной, с добавлением соды для снятия зуда. Только тело ребенка нужно не вытирать, а промокать мягкой тканью или полотенцем.

Инкубационный период
Чем отличается ветрянка от других детских заболеваний с сыпью
Иногда ветрянку у ребенка по симптомам можно спутать с другими детскими болезными, сопровождающимися сыпью. Соответственно и лечение у них разное, также как длительность инкубационного периода.

- высыпания при краснухе имеют иной характер, она мелкая, розового цвета, без гнойных пузырьков. Исчезают пузырьки на третий день;
- для заболевания характерно увеличения лимфатических узлов.
- при кори сыпь крупнее;
- во рту и других слизистых возникают белесые пятна с красноватым обрамлением.
- спутником скарлатины всегда является ангина и воспаленные миндалины;
- сыпь при скарлатине локализирована, мельче (розового цвета).
- главная разница заключается в том, что если слегка надавить пальцами на сыпь, она бледнеет;
- после высыпания температура стабилизируется.
Именно по причине схожести некоторых детских заболеваний нельзя пытаться самостоятельно ставить диагноз.
Профилактика ветрянки и прививки
Для снижения риска заболеванием ветрянкой, ребенку нужно сделать прививку. Чтобы ветрянка протекала в мягкой форме, а симптомы были не такими острыми, необходимо принимать превентивные меры. Тогда сокращается инкубационный период, лечение проходит без применения мощных препаратов, которые могут иметь побочные действия.
Считается, что самым эффективным методом против вспышек заболеваний в детских коллективах является карантин. Но заболевание имеет длительный инкубационный период. В это время ребенок уже может быть источником инфекции. Ветряная оспа показывает разную динамику развития. Поэтому отдельные педиатры, в том числе Комаровский, оспаривают эффективность карантина.

Необходима прививка детям, которые отправляются на летний отдых в лагеря.
Некоторые родители считают, что ветрянка у детей не относится к числу опасных болезней. Поэтому не делают прививку, делая ставку на то, что после болезни появится естественный иммунитет.
Даже если ваш регион не включен в программу обязательной вакцинации, прививку можно сделать по желанию родителей. Напомним, что оптимальный возраст для вакцинации детей, после того как ребенку исполниться один годик. Повторная прививка делается в возрасте 13 лет.
Осложнения после ветрянки
Самое главное, во время появления сыпи, следить, чтобы ребенок не расчесывал ранки. С этой целью малышам на ночь надевают легкие рукавички. Если не уследить за ребенком, то может возникнуть вторичная инфекция, как следствие нагноение на отдельных участках кожи. В этом случае назначают антибиотики.

Опасен ветряночный менингоэнцефалит, воспалительный процесс в мозге, на фоне перенесенной ветряной оспы. Поэтому наблюдайте за детьми. Если вдруг возникли судороги, нарушена координация движений, ребенок испытывает тошноту, есть позывы к рвоте — это тревожный сигнал. В таких случаях требуется госпитализация. К счастью, осложнение после болезни возникают редко (3-5%).
Ветрянка у ребенка распространенное заболевание в возрасте до 13 лет- в зависимости от симптомов и интенсивности болезни проводится определенное лечение. Опасность ветряной оспы заключается и в том, что она имеет длительный инкубационный период.
[youtube.player]Многие даже не догадываются о существовании заболевания розеола, потому что ее симптомы напоминают краснуху или аллергию. Предлагаем разобраться в этом вопросе.
Розеолу еще называют внезапной экзантемой, детской трехдневной лихорадкой и псевдокраснухой. Распознать ее можно по определенной симптоматике и некоторым особенностям.
Что такое розеола
Розеола – это инфекционная болезнь из группы детских вирусных инфекций (чаще всего ею болеют дети до пяти лет, особенно малыши от девяти месяцев до полутора-двух лет). Переболев один раз, ребенок будет иметь иммунитет к розеоле. Возбудитель этой инфекции – вирус герпеса 6 типа (который был открыт в 1986 году и о котором на сегодняшний день известно не так много, как о вирусах 1-5 типов).
Кстати, некоторые ученые уверены, что симптом хронической усталости вызывает именно вирус герпеса 6 типа. Передается вирус от человека к человеку воздушно-капельным путем.
Как протекает псевдокраснуха
Инкубационный период розеолы у детей – три-семь дней, но в некоторых случаях болезнь проявляется и спустя две недели после заражения. Обычно розеола развивается в острой форме.
Симптомы розеолы
- Резкий скачок температуры до 39-40 градусов (кашля и насморка нет).
- Лихорадка длится около трех дней (высокая температура сбивается тяжело).
- Затем температура резко нормализуется, а на теле ребенка появляется сыпь темно-розового цвета (мелкие, слегка выпуклые точки или пятнышки, диаметр – до 5 мм). Обычно высыпания локализуются на животе, спине, груди, иногда – шее, лице, конечностях, ягодицах. При розеоле нет зуда и какого-либо дискомфорта для малыша. Безо всякого лечения спустя три-четыре дня сыпь проходит самостоятельно. Иногда даже бывает так, что родители не замечают сыпи, потому что она появляется и за ночь проходит. Сыпь при розеоле не заразна и это признак того, что ребенок уже выздоравливает и не является источником распространения инфекции.
- При заболевании часто увеличиваются затылочные и шейные лимфоузлы. Очень редко возможны диарея, ринит, покраснение горла, пятна на языке и мягком небе.
Важно! Когда у ребенка резко поднимается температура (начинается лихорадка), возможны фебрильные судороги (даже с потерей сознания). Нужно срочно вызывать скорую помощь.
Возможные осложнения при розеоле
Обычно розеола не требует лечения и проходит самостоятельно. Но, по статистике, около 13 % детей с первичной инфекцией герпеса 6 типа были госпитализированы с подозрением на сепсис.
Главные осложнения при розеоле связаны с воздействием вируса на центральную нервную систему. Чаще всего это проявляется судорогами, реже – выбуханием большого родничка или менингоэнцефалитом. Такие осложнения могут возникнуть у малышей от года до полутора.
Как отличить розеолу от краснухи
Лечить эти заболевания, по словам медиков, не нужно, да и не существует как такового лечения. Организм ребенка сам может побороть вирус, родители просто должны ему в этом помочь. После болезни вырабатывается пожизненный иммунитет к обоим заболеваниям.
Различия краснухи и розеолы:
Краснуха начинается с высыпаний и высокой температуры. Часто именно сыпь – первый симптом заболевания. При розеоле наоборот, сыпь – признак выздоровления. При краснухе часто увеличиваются лимфоузлы на затылке (плотные, болезненные). Также могут увеличиться подчелюстные. При розеоле слегка напухают шейные, расположенные под челюстью. Оба заболевания лечения не требуют и в детском возрасте протекают легко. Но важно знать, чем именно переболел ребенок, чтобы понимать, нужно ли делать прививку от этой болезни. Кстати, сыпь при розеоле имеет такую особенность: если на пятнышко надавить и подержать 10 секунд, оно побледнеет. При краснухе же останется изначального цвета. В одной из предыдущих статей мы писали о том, как отличить корь от ветрянки, краснухи и других заболеваний.
Нужно ли обращаться к врачу?
Обязательно нужно, потому что симптомы розеолы похожи на симптомы других болезней, причем не таких безобидных. Только специалист может поставить правильный диагноз.
[youtube.player]Наглядный путеводитель по болезням.
В 2018 году в Украине произошла вспышка кори, и пока что ситуация остаётся неутешительной.
По данным Министерства здравоохранения, с начала 2019 года более 5000 человек заболели корью. Неудивительно, что люди паникуют, завидев у себя или своих детей на коже сыпь.
Но как понять, что за болезнь сразила вас или вашего ребёнка, если она сопровождается красными высыпаниями?
Вот какая сыпь бывает при кори:
1. Пятна Коплика.

Это одно из проявлений кори: красные пятна с белым центром, которые появляются во рту. Обычно пятна Коплика появляются раньше сыпи на лице и теле и могут держаться всего несколько часов.
Изредка симптом Коплика может появиться и после высыпания на теле.
2. Коревая сыпь.

Коревая сыпь появляется на 3–5 день болезни. Она распространяется от головы до стоп.
Сначала папулы красного или коричневатого цвета можно заметить за ушами, постепенно они распространяются на шею и далее на туловище.
3. Конъюнктивит

Конъюнктивит наблюдается почти у всех больных корью и часто является одним из первых проявлений наряду с жаром, кашлем и насморком.
Корь часто поражает глаза. Эта болезнь — одна из основных причин детской слепоты в развивающихся странах.
А вот какие высыпания бывают при других болезнях:
1. Ветрянка.

Сыпь при ветряной оспе напоминает водянистые пузырьки, похожие на капли росы. Они могут быть как обильными, так и единичными, и часто вызывают зуд.
Сыпь начинается в районе груди и спины и постепенно распространяется на лицо, голову и конечности. Причём на голове сыпь появляется под волосами.
2. Коксаки.

При заражении вирусом Коксаки сыпь появляется на тех же частях тела, что и при ветрянке, и часто имеет форму пузырьков.
Главное отличие между этими двумя болезнями в том, что при Коксаки сыпь, как правило, не чешется.
3. Розеола.

Это герпетическая инфекция, основной симптом которой — высокая температура, которая длится около трёх дней в отсутствии других симптомов ОРВИ. Затем температура падает, состояние улучшается, и появляется сыпь.
Важное отличие от кори в том, что при кори симптомы не облегчаются с появлением сыпи.
При розеоле сыпь сначала появляется на туловище, а затем распространяется на шею и на верхние и нижние конечности.
4. Краснуха.

Главное отличие от кори: сыпь появляется в первый же день болезни и не сливается, оставаясь локализованной. Также краснуха обычно протекает легче, чем корь.
Для краснухи перед появлением сыпи характерны боль при движении глазами в сторону и вверх и увеличение затылочных лимфоузлов.
5. Инфекционная эритема.

Эта вирусная болезнь начинается с сыпи на щеках, напоминающей следы от пощёчин. Затем сыпь постепенно распространяется на туловище и конечности.
6. Инфекционный мононуклеоз.

При мононуклеозе высыпания появляются примерно у 10% больных. Причём сыпь сразу покрывает всё тело (при кори, напомним, она распространяется сверху вниз).
Если при мононуклеозе больной получил антибиотик пенициллинового ряда (это врачебная ошибка, увы, нередкая в наших краях), вероятность сыпи возрастает до 90%. Такая сыпь называется ампициллиновой и свидетельствует об аллергии на антибиотик.
7. Аденовирусная инфекция.

Аденовирусная инфекция часто сопровождается конъюнктивитом и сыпью, поэтому её можно спутать с корью. Но при этой болезни, как и в случае с розеолой, с появлением сыпи состояние больного улучшается.
8. Синдром Кавасаки.

Как и во время кори, при синдроме Кавасаки наблюдаются сыпь и конъюнктивит. Однако есть и дополнительные симптомы: малиновый язык, трещины на губах, покраснения на ладонях и ступнях.
Синдром Кавасаки — тяжёлое заболевание, которое требует лечения в стационаре и даёт осложнения на сердце.
[youtube.player]Читайте также:


