Что такое герпетический цервицит

Цервицит относят к патологиям женской половой сферы воспалительного характера.
Он являет собой воспаление слизистой оболочки шейки матки (влагалищной части) и ее цервикального канала. Очень часто он сопровождает более объёмные патологические процессы (вульвовагинит, кольпит), и редко бывает самостоятельным заболеванием.
При этом 7 из 10 женщин с цервицитом находятся в детородном возрасте, и только 3 в периоде менопаузы. Это обусловлено в большей степени причинами, которые его провоцируют. Важно не откладывать визит к гинекологу, если появилась тревожная симптоматика, так как нелеченый цервицит провоцирует развитие эрозии шейки матки, образование на ней полипов и другие осложнения.
Что это такое?
Простыми словами, цервицит – это воспалительный процесс во влагалищном сегменте шейки матки.
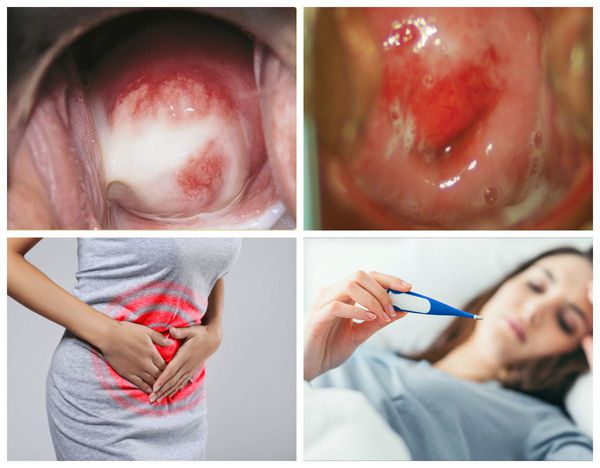
Течение характеризуется мутными (слизистыми или гнойными) выделениями, тянущими или тупыми болями внизу живота, болезненным мочеиспусканием и половым актом. Затяжной хронический цервицит приводит к развитию эрозии, гипертрофии шейки матки, распространению инфекции на верхние отделы полового аппарата.
Причины развития
Шейка матки является особым органом, который выполняет защитную функцию. Она является механическим барьером между полостью матки и внешней средой. В норме она плотно сомкнута, только у рожавших женщин наружный зев может пропускать кончик пальца врача при осмотре. В шейке находится слизь, которая также выполняет защитную функцию.
Но при воздействии различных патогенных факторов в шейке развивается воспаление. Оно может охватывать только наружную часть, тогда его называют экзоцервицит. Если в процесс вовлекается цервикальный канал, то это называется эндоцервицит.
Инфекция может иметь неспецифический и специфический характер. При этом ее возбудителями неспецифического типа чаще всего являются:
- стрептококки;
- кишечная палочка;
- стафилококки;
- бактероиды;
- коринебактерии;
- кандиды.
Специфическое воспаление вызывают:
Также причиной могут быть мико- и уреаплазмы, хламидии, трихомонады, вирусы — любые из возбудителей, которые передаются половым путем. Но чаще всего активировавшаяся условно-патогенная флора вызывает воспалительную реакцию.
У женщин в менопаузе имеет значение уменьшение секреции эстрогенов. Это сказывается на состоянии эпителия влагалища и шейки и приводит к атрофическому цервициту и неспецифическому кольпиту.
Защитная функция шейки снижается при определенных условиях. Чаще всего причины хронического цервицита — это отсутствие лечения острого состояния, которое может развиться в следующих случаях:
- разрывы шейки во время родов;
- частые диагностические выскабливания;
- прерывание беременности;
- неаккуратная установка или удаление внутриматочной спирали.
При травмировании шейки снижается ее защитная функция, неспецифическая флора перестает сдерживаться. Инфекция свободно проникает в эпителий. Патогенез воспаления шейки проходит три классические стадии воспаления.
- Альтерация. Происходит повреждение эпителия, часть его слущивается и обнажается базальная мембрана. При проникновении возбудителя, железы шейки начинают выделять слизистый секрет.
- Экссудация. На этом этапе ткани разрыхляются, в очаг воспаления устремляются специальные клетки, которые должны локализовать и уничтожить возбудителя. Это макрофаги, гистиоциты, лимфоциты, фибробласты.
- Пролиферация. Происходит регенерация тканей. В некоторых случаях она замедленная. Если протоки цервикальных желез перекроет новый эпителий, то сформируются наботовы кисты, которые требуют специального лечения. Такое состояние называют кистозный цервицит.

Симптомы цервицита
По течению заболевания различают острый или хронический цервицит, а по степени распространения поражения – диффузный цервицит и очаговый цервицит. Иногда цервицит протекает в стертой форме.
При остром цервиците возникают обильные слизистые, иногда гнойные выделения. Может отмечаться боль внизу живота тупого характера. При гинекологическом осмотре наблюдаются отек, гиперемия, мелкие кровоизлияния, выпячивание слизистой, изъязвления.
Цервицит может иметь различные симптомы в зависимости от характера возбудителя, состояния иммунитета.
Невылеченный в острой стадии цервицит переходит в затяжной хронический процесс. Выделения становятся мутно-слизистыми. В хронической стадии признаки воспаления (отек, гиперемия) выражены слабее. Воспаление может распространиться на окружающие ткани, железы, с образованием кист, инфильтратов, происходит уплотнение шейки матки.
Цервицит и беременность
Воспалительный процесс в шейке матки — это серьёзная угроза не только для тех, кто хочет стать матерью, но и для женщин, уже вынашивающих потомство. Во время беременности в организме девушки происходит интенсивная гормональная перестройка, в результате которой иммунная система становится более уязвимой к воздействию вредных факторов окружающей среды. Для инфицирования достаточно даже мимолётного контакта с патогенными бактериями, грибками или вирусами.
Цервицит при беременности протекает гораздо тяжелее: женщины испытывают интенсивные боли в области матки и влагалища, а ребёнок ведёт себя крайне беспокойно. Плацента (детское место), через которую малыш получает питательные вещества, также является проницаемой для большинства патогенных микроорганизмов. Зачастую это приводит к инфицированию плода и различным осложнениям беременности и родов:
- невынашивание: самопроизвольные аборты и выкидыши на поздних и ранних сроках;
- плацентарная недостаточность и дефицит кислорода;
- аномалии родовой деятельности (низкий или высокий тонус матки);
- задержка роста и развития ребёнка.
Диагностика
Поскольку цервицит отличается бессимптомным прогрессированием зачастую болезнь выявляется в хронической стадии. Лечение в таких случаях часто оказывается неэффективным. Обнаружение цервицита в начале заболевания чаще всего происходит случайно. Диагностика болезни направлена не только на постановку конкретного диагноза, но и на определение причин воспалительного процесса.
Выявить цервицит можно при помощи основных методов диагностики.
- Визуального осмотра гинекологом на кресле. В процессе гинекологического осмотра врач использует гинекологическое зеркало, позволяющее увидеть характерные для болезни изменения: припухлость, обильные выделения, выраженный окрас, разрастания и образования шейки матки.
- Онкоцитологии. Такое исследование представляет собой мазок для определения атипичных клеток и воспалительного процесса. О хроническом процессе говорит изменение формы цилиндрических клеток.
- Общего мазка. Лабораторный метод относится к базовой диагностике и выполняется для оценки влагалищной микрофлоры. При острой разновидности патологии наблюдается повышенная концентрация лимфоцитов, которая составляет от 30 единиц.
- Кольпоскопии. Это дополнительный метод исследования, который рекомендован при наличии структурных изменений слизистой. Для диагностики фоновых и предраковых заболеваний проводится расширенная разновидность кольпоскопии с использованием специальных растворов. Эти вещества наносятся на шейку матки с целью получения кольпоскопической картины определённых патологий.
- Бактериального посева. Анализ подразумевает развёрнутый тип мазка для диагностики микроорганизмов, населяющих влагалище.
ПЦР – исследования. Эта диагностика необходима для выявления патогенной микрофлоры, которая вызывает специфический цервицит.
Обследование назначается в индивидуальном порядке в зависимости от анамнеза, клинической картины и жалоб пациентки.

Чем лечить цервицит: список препаратов
Чтобы вылечить цервицит шейки матки врач-гинеколог назначает терапию в два этапа. На начале устраняют возбудителя воспалительного процесса. Во время второго этапа лечебной действие направлено на восстановление баланса микрофлоры. Чтобы устранить причину патологии, используют антибактериальные препараты:
- Тетрациклины (Мономицин, Доксициклин);
- Макролиды (Эритромицин, Азитромицин);
- Хинолоны (Офлоксацин, Ломефлоксацин);
- Противогрибковые средства (Флуконазол).
Успешно устранить вирусное воспаление шейки матки помогает лечение Ацикловиром, Валацикловиром, иммуностимуляторами. При внедрении ВПЧ применяют цитостатики, интерферон, удаляют папилломы и кондиломы щадящими методами.
Чтобы вылечить атрофический цервицит, для восстановления слизистой оболочки шейки и влагалища применяют гормональные средства с минимально допустимой дозировкой эстрогена.
После купирования острого воспаления шейку матки обрабатывают растворами антисептиков:
- Диметилсульфоксид 3%;
- Хлорофиллипт 1-2 %;
- Нитрат серебра.
Для локального воздействия на симптомы цервицита применяют суппозитории различного целевого действия:
- Антибактериальные (Тержинан);
- Противовирусные (Виферон);
- Противогрибковые (Пимафуцин);
- Антисептические (Гексикон);
- Гормональные (Овестин).
Они способствуют регенерации эпителия, устранению пораженной ткани шейки матки, стимулируют восстановление здоровых клеток. Особенно ценится ограниченное воздействие этой лекарственной формы при лечении цервицита у беременных женщин, когда нужно избежать попадания химических соединений в общий кровоток.
Цель второго этапа – избавиться от дисбаланса условно-патогенной флоры, увеличивая колонии лактобактерий. Для этого применяют свечи Вагилак, Ацилакт, Бификол, Лактобактерин, Бифидумбактерин, поливитамины, фитопрепараты.
Для восстановления здоровья репродуктивной системы применяют физиотерапевтические методы. После медикаментозной терапии может возникнуть необходимость восстановления тканей шейки с помощью хирургической пластики, криодеструкции, лазерной или радиоволновой хирургии.
Народные средства для лечения
Закрепить успешное лечение поможет терапия народными средствами, которые используют в качестве дополнения. Для этого используют различные формы нетрадиционной медицины.
Предлагаем ознакомиться с самыми лучшими народными рецептами для лечения согласно отзывам женщин:
- Брусок хозяйственного мыла натрите на мелкой тёрке и пересыпьте в чистую банку. Одну столовую ложку стружек размешайте в ёмкости с 0,5 литрами тёплой воды. Наберите раствор в спринцовку и несколько раз проведите промывание влагалища. Хозяйственное мыло создаёт среду, неблагоприятную для размножения и дальнейшего роста патогенных микроорганизмов. Опасность частого применения такого средства состоит в высушивании слизистой оболочки: именно поэтому его используют 1 раз в неделю.
- 100 грамм измельчённого подорожника перемешайте с таким же количеством лопуха. Полученный порошок поместите в тазик с кипятком и дождитесь его остывания до приемлемой температуры. Погрузите нижнюю часть туловища в эту ванночку и проведите в ней 10–15 минут. Подорожник в сочетании с лопухом обладают выраженными заживляющими свойствами и устраняют имеющиеся трещинки и разрывы на слизистой оболочке. Рекомендуется использовать этот метод 2–5 раз в неделю перед сном.
- 50 грамм календулы растворите в стакане кипятка и накройте блюдцем. Через 10–15 минут удалите с помощью сита остатки сырья и наберите раствор в спринцовку. Проведите промывание несколько раз. Календула — лучшее природное противовоспалительное средство, которое снимает отёчность, избавляет от зуда и неприятных выделений. Процедуру нужно проводить ежедневно перед сном для достижения максимального результата.
Перед началом лечения следует проверить свою чувствительность к веществу нанесением небольшого количества на кожу. При отсутствии реакции допустимо и дальше применять этот метод.
Профилактика
Избежать развития заболевания поможет соблюдение некоторых правил:
- соблюдение правил интимной гигиены (туалет половых органов, своевременная смена гигиенических средств во время менструации, отказ от постоянного использования ежедневных прокладок);
- использование барьерных средств контрацепции для предупреждения ИППП и нежелательных беременностей;
- своевременное лечение ИППП;
- избегание случайных половых контактов;
- лечение гормональных нарушений;
- правильное ведение родов (отказ от домашних родов).

По статистике среди всех гинекологических заболеваний воспаления органов малого таза занимают лидирующие позиции. Почти у 70% женщин детородного возраста выявляется цервицит. Широкая распространенность такого диагноза связана с особенностями строения половых органов женщины. Риск распространения патогенных микроорганизмов от ануса к влагалищу, а впоследствии в матку чрезвычайно высок.
Опасность патологии заключается в том, что зачастую она протекает без каких-либо симптомов. Но в большинстве случаев она сочетается с другими инфекционными болезнями, которые наносят непоправимый вред репродуктивной женской системе.
Что такое цервицит и его формы
При этом диагнозе воспалительный процесс затрагивает саму матку, ее слизистую оболочку, а также распространяется на яичники и эндометрий.
В зависимости от места локализации выделяют 2 основные формы:
- Эндоцервицит — воспаление поражает цервикальный канал.
- Экзоцервицит — патологический процесс охватывает только влагалищную часть матки.
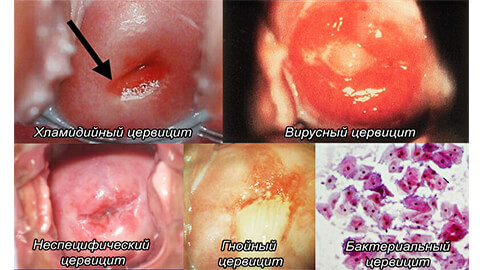
По характеру протекания воспаления выделяют следующие виды цервицита:
Инфекционное заражение происходит преимущественно через половой контакт. Становится причиной воспалительных процессов в других близлежащих органах. Выделения содержать гной и слизь.
Возбудителем является ВПЧ или вирус генитального герпеса. Характеризуется появлением внутри шейки матки небольших доброкачественных полипов. Нередко возникает зуд.
Причиной является изменение микрофлоры влагалища, а именно вагиноз. Патогенные микроорганизмы поражают как внутренние участки шейки матки, так и влагалище. Высокий риск заражения полового партнера. При присоединении половой инфекции воспаление приобретает гнойную форму.
Заболевание вызывает атрофию (уменьшение толщины) слизистых оболочек матки. Часто возникает из-за возрастных изменений гормонального фона, в период климакса.
Все эти виды могут долгое время не беспокоить женщин. Но при этом патологический процесс будет распространяться на все отделы шейки матки и соседние органы. Важно не пропускать ежегодные профилактические осмотры у гинеколога.
Основные причины цервицита
Воспалительный процесс всегда запускается патогенным возбудителем. Это вирусы, бактерии и грибки, которые попадают во влагалище половым путем. Все основные причины условно можно разделить на несколько групп:
- ИППП. Это гонококки, трихомонады, хламидии.
- Инфицирование ВПЧ.
- Дисбактериоз, вагиноз. При этих состояниях происходит размножение собственных патогенных бактерий, которые находятся в кишечнике или мочеполовой системе. Это грибковые инфекции, стафилококки, кишечная палочка. Они могут спровоцировать воспалительный процесс вульвы и влагалища, который впоследствии распространиться на шейку матки.
Нередко патогенный возбудитель не удается определить. Тогда причинами цервицита могут выступать следующие факторы:
- травмирование шейки матки при врачебных манипуляциях (аборт, установка спирали, вагинальные исследования) или во время секса;
- снижение иммунитета;
- опущение матки;
- неправильная или чрезмерная интимная гигиена, которая приводит к нарушению вагинальной флоры;
- частое спринцевание;
- плохо обработанные разрывы шейки во время родов;
- период климакса;
- прием гормональных препаратов без консультации врача.
Также распространенной причиной является появление аллергической реакции на плохого качества лубриканты или латекс.
Симптомы цервицита: как вовремя заметить болезнь
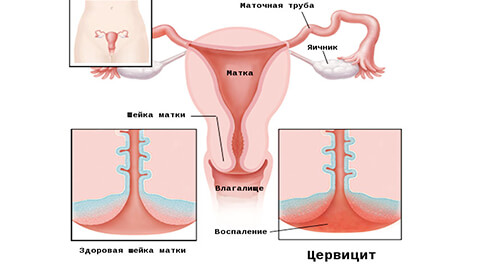
Заболевание на начальном этапе никак не беспокоит женщину. Иногда возможен небольшой дискомфорт внизу живота, но этому симптому мало кто придает значение. В 70% случаев воспаление диагностируется врачом только во время гинекологического осмотра.
При усилении воспаления возможные следующие проявления:
- зуд и чувство жжение в интимной области;
- увеличение объема выделений и изменение их цвета;
- появление неприятного запаха;
- дискомфорт во время полового акта, иногда возможны незначительные кровотечения;
- частые позывы в туалет;
- боль в животе, по интенсивности примерно как при ПМС.
Отличительной особенностью является то, что эти проявления усиливаются после менструации. Симптоматика часто слабая, даже в остром периоде.
Внешне цервицит сопровождается отеком и покраснением влагалищной части шейки матки. Если процесс распространился на другие органы, то возможна субфебрильная температура.
Какие возможны осложнения
Болезнь обязательно необходимо лечить, так как из-за длительного воспаления стенки матки утолщаются. Это приводит к сужению канала шейки, что способно привести к бесплодию.
Особенно опасно заболевание в период вынашивания ребенка. Патологический процесс увеличивается риск преждевременных родов, выкидыша. Если патология имеет вирусную природу, то это может привести к инфицированию плода.
Другие возможные негативные последствия заболевания:
- Бартолинит (воспаление в бартолиновой железе).
- Непроходимость маточных труб.
- Аднексит (воспаление придатков)
- Образование спаек.
- Онкология, при инфицировании онкогенным штаммом вируса папилломы человека.
Воспаление имеет тенденцию к распространению вверх, что может приводит к заболеваниям мочеполовой системы и даже брюшной полости. Переход острой фазы в хроническую, а также появление осложнений, усложняет процесс лечения.
Диагностика цервицита

При обнаружении неприятных симптомов нужно записаться на консультацию к гинекологу. Для оценки состояния и постановки диагноза применяется:
- Осмотр в гинекологическом кресле. Первичный и обязательный метод, который позволяет увидеть отек, воспаление и гиперемию шейки матки.
- Бакпосев.
- Цитологический мазок.
- ПЦР.
- Внутривагинальное УЗИ.
Для получения детальной информации женщине назначается кольпоскопия. Это стандартная диагностическая процедура, в ходе которой шейка матки осматривается с помощью лупы. Это позволяет определить границы воспаления. При сомнениях проводятся тестовые пробы — с уксусной кислотой и раствором Люголя. Здоровые клетки не дают реакцию на эти препараты.
Лечение патологии
При определении схемы лечения обязательно необходимо выявить точный возбудитель. В соответствии с этим врач подбирает необходимые группы препаратов. Цель — остановить распространение воспаления, купировать его полностью, а также восстановить микрофлору влагалища. Если нет осложнений, то хороший результат дает фармакотерапия.
Консервативная терапия
Основу составляют противовоспалительные оральные и местные средства. Это вагинальные свечи, таблетки, мази. При выявлении бактерий обязательны антибиотики. Если анализы обнаружили ВПЧ или вирус герпеса, то терапия включает противовирусные средства.
Также могут назначаться:
- Антисептические средства.
- Иммуномодуляторы.
- Витаминно-минеральные комплексы.
- Физиотерапия.
- Гормональные средства при атрофической форме заболевания.
При выявлении ИППП целесообразно обратиться к врачу не только женщине, но и половому партнеру. Во время лечения рекомендуется половой покой.
Первый этап всегда направлен на борьбу с основной причиной цервицита. Только потом проводится устранение последствий. Хроническая форма требует длительного приема лекарств и комплексного подхода. Обязательно последующая сдача анализов для оценки эффективности терапии и проведение повторной кольпоскопии.
Курс медикаментозной терапии способен справиться только с начальной формой заболевания. Когда отсутствует положительная динамика, врач рекомендует оперативные методы.
Современная медицина предлагает щадящие и малотравматичные способы избавления от последствий цервицита — эктопии, кондилом, спаек. Эти методы не требуют длительного восстановления и предварительной подготовки.
Предполагает воздействие низкими температурами (жидким азотом) на патологический очаг.
Назначается только рожавшим женщинам. Прижигание происходит при помощи электрического тока необходимой силы. На данный момент метод считается устаревшим.
- Использование лазера или радиоволн
Передовые безболезненные методы. Можно применять молодым девушкам, планирующим беременность.
Иногда для молодых девушек назначается химическое прижигание с помощью специальных растворов.
В период реабилитации рекомендуется воздержаться от сексуальных контактов, и соблюдать тщательную интимную гигиену. Безопаснее принимать душ, а не ванну. Не рекомендуется поднимать тяжести, выполнять активные физические упражнения. При наличии выделений использовать прокладки без ароматизаторов и отдушек.
Оптимальный результат при использовании хирургических методов лечения можно получить, если предварительно было проведена противовирусная и антибактериальная терапия. Если в организме сохраняется патогенный возбудитель, то рецидив не заставит себя ждать.
Профилактические меры
Многие гинекологические заболевания протекают в скрытой форме, поэтому единственной эффективной профилактикой является ежегодный поход к гинекологу. Не следует игнорировать даже малейший дискомфорт в области живота, поясницы.
Избегайте случайных половых связей. По статистике вероятность заражения ВПЧ выше при частой смене сексуальных партнеров. Стремитесь к постоянным моногамным отношениям. Если беременность не стоит в ближайших планах, то обязательно подберите совместно с врачом оптимальный метод контрацепции.
Своевременно и до конца пролечивайте заболевания мочеполовой системы. При выявлении опущения матки выполняйте комплекс упражнений для укрепления мышц малого таза.
При наступлении климакса обратитесь к гинекологу за подбором заместительной гормональной терапии.
После родов не игнорируйте рекомендуемые посещения врача, особенно если были травмы и разрывы. Старайтесь поддерживать высокий уровень сопротивляемости иммунной системы.
[youtube.player]Что такое цервицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Батаршиной О. И., гинеколога со стажем в 16 лет.

Определение болезни. Причины заболевания
Цервицит — это воспалительное заболевание шейки матки, которое развивается под влиянием различных агентов (как инфекционных, так и неинфекционных) [2] .
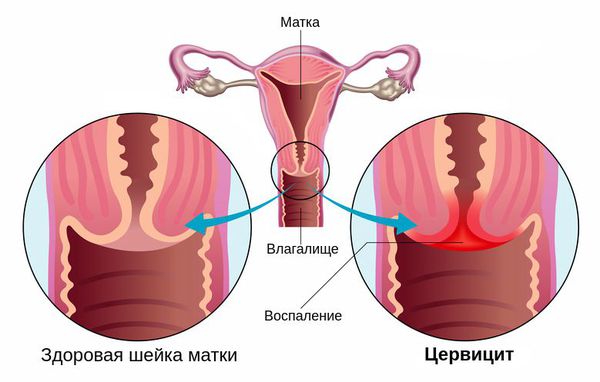
Распространённость цервицита достигает 10-45 %. Наиболее часто его вызывают возбудители, передаваемые половым путём, такие как гонокок, хламидия, трихомонада, вирус герпеса, бледная трепонема и др. [7] [8] [11] . Также причиной возникновения цервицита являются различные заболевания, аллергические реакции на противозачаточные спермициды, латекс в составе презервативов или продукты женской гигиены, такие как мыла, гели для душа или дезодоранты.
Длительный и вялотекущий дисбиоз влагалища (бактериальный вагиноз) также рассматривается как одна из возможных причин цервицита, поскольку на фоне изменения уровня кислотности влагалища меняется и соотношение видов влагалищной микрофлоры.
В зоне риска по возникновению цервицита находятся женщины, которые:
- ведут активную и беспорядочную половую жизнь без использования презерватива;
- имеют сразу несколько половых партнёров;
- рано начали жить половой жизнью;
- уже болели инфекциями, передающимися половым путём;
- ранее перенесли цервицит (доказано, что рецидив заболевания возможен у 8-25 % женщин) [30] .
Также доказано, что фоном для развития воспаления шейки матки и его хронизации является местный иммунодефицит, связанный с нарушением защитной функции слизистой оболочки.
Симптомы цервицита
Возможно как симптомное, так и бессимптомное течение заболевания [31] .
При бессимптомном процессе диагноз "цервицит" может быть поставлен:
- при неудовлетворительных результатах мазков — повышенном уровне лейкоцитов (клеток крови, отвечающих за иммунный ответ на внедрение инфекционных агентов);
- на основан ии визуального осмотра шейки матки врачом-гинекологом — покраснения и отёка шейки матки.
При симптомном течении заболевания женщину могут беспокоить:
- сероватые или бледно-жёлтые выделения из влагалища;
- аномальные кровянистые выделения во время или после полового контакта, а также в перерывах между менструациями [31] ;
- боль во время секса;
- затруднённое, болезненное или частое мочеиспускание;
- тазовая боль или, в редких случаях, лихорадка.
Патогенез цервицита
Когда речь идет о патогенезе цервицита, прежде всего необходимо обозначить понятия, о которых пойдёт речь.
Шейка матки представляет собой гладкомышечный орган длиной 2-3 см, образованный соединительной тканью. Основная функция данной части матки — барьерная. Она реализуется за счёт секрета (выделений) слизистой , которая препятствует попаданию патогенных возбудителей в матку, маточные трубы и малый таз. В состав секрета входят как иммуноглобулины всех классов ( IgG, IgM, IgA и др. ), так и вещества, обладающие высокой расщепляющей и бактерицидной активностью.
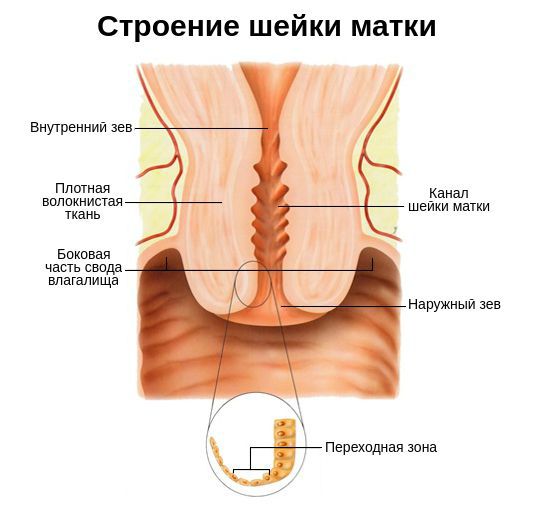
Также шейку матки защищает микрофлора влагалища . Она состоит из анаэробных и аэробных бактерий, причём первых в десять раз больше, чем вторых. Такое соотношение создаёт определённый уровень кислотности слизистой, который не позволяет патогенным микроорганизмам внедряться в полость матки [8] .
Циклическое воздействие половых гормонов на женский организм позволяет сохранять микрофлору влагалища в норме, тем самым защищать шейку матки:
- в первой фазе менструального цикла под воздействием эстрогенов синтезируется гликоген, стимулируется выработка слизистого секрета, выполняющего барьерную функцию [4][17][27] ;
- во второй фазе цикла под воздействием прогестерона происходит подкисление среды влагалища и размножение лактобактерий.
При снижении барьерных свойств микрофлоры влагалища и слизистой шейки матки в организм женщины проникают различные патогенные возбудители, которые приводят к развитию цервицита. Их активному проникновению и распространению в полости малого таза способствуют сперматозоиды в качестве клеток-переносчиков инфекционных агентов, а также трихомонады и установка внутриматочной спирали на фоне воспалительного процесса.
Острый цервицит чаще возникает при поражении шейки матки специфическими возбудителями (например, гонококком), а также после искусственного прерывания беременности, в осложнённом послеродовом периоде (возбудителями чаще становятся стафилококковая и стрептококковая инфекции) и при вирусном поражении шейки матки. На ранней стадии заболевания возникают:
- полнокровие сосудов;
- повышение уровня лейкоцитов (лейкоцитарная инфильтрация);
- просачивание крови сквозь стенки сосудов в зону воспаления (экссудация);
- дистрофические изменения с вакуолизацией цитоплазмы и ядер клеток.
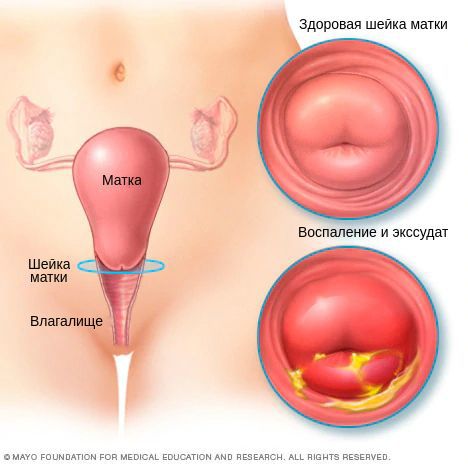
В результате дистрофических изменений клеток на поверхности слизистой оболочки шейки матки появляется гнойный и серозно-гнойный экссудат — сероватые или бледно-жёлтые выделения.
При проникновении возбудителей в межклеточное пространство крипт шейки матки (небольших трубчатых углублений), труднодоступных для лечения, возникает хронический цервицит . Причиной хронизации заболевания нередко является поражение шейки матки хламидийной инфекцией. В 24-40 % случаев хронический цервицит возникает на фоне длительного и вялотекущего бактериального вагиноза. При осмотре гинекологом шейка матки выглядит покрасневшей, отёчной, легко травмируется. Микроскопически наблюдается инфильтрация подэпителиальной ткани лимфоцитами, плазмоцитами, полнокровие сосудов. Наряду с дистрофическими процессами в ткани преобладают процессы непрямого деления клеток, разрастания ткани и замещения одного вида клеток другим. Часто при хроническом цервиците нарушаются процессы ороговения клеток, что проявляется уплотнением тканей и изменением процесса гликогенизации клеток [6] [11] .
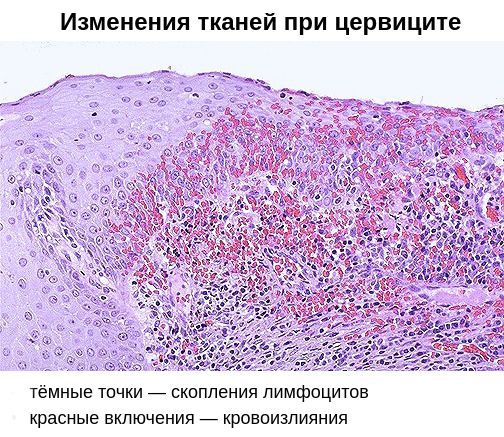
Помимо специфического возбудителя, немалую роль в возникновении хронического цервицита играет вторичный иммунодефицит. Он заключается в неполноценности клеточного и гуморального иммунитета. На клеточном уровне снижается количество Т- и В-лимфоцитов, а также нарушается фагоцитарная активности клеток, позволяющая им поглощать и переваривать патогенные микроорганизмы. В результате возбудители остаются в организме, снижается содержание антител IgG и IgM, увеличивается выработка антител IgA, что ведёт к изменению качества цервикальной слизи.
Классификация и стадии развития цервицита
Классификация цервицита зависит от типа возбудителей, локализации и давности патологических процессов. Так, в зависимости от типа возбудителя цервициты подразделяют на инфекционные и неинфекционные. Инфекционные цервициты бывают:
- гонококковыми;
- хламидийными;
- трихомонадными;
- кандидозными;
- вирусными.
Неинфекционные цервициты рассматриваются и классифицируется в зависимости от причины, вызвавшей воспаление. Они бывают аллергическими, атрофическими (сенильными) и др. [8] .
Кроме того, по локализации цервицит подразделяют на:
- экзоцервицит — протекает преимущественно на поверхности шейки матки;
- эндоцервицит — в основном затрагивает эпителий канала шейки матки (цервикальный канал).
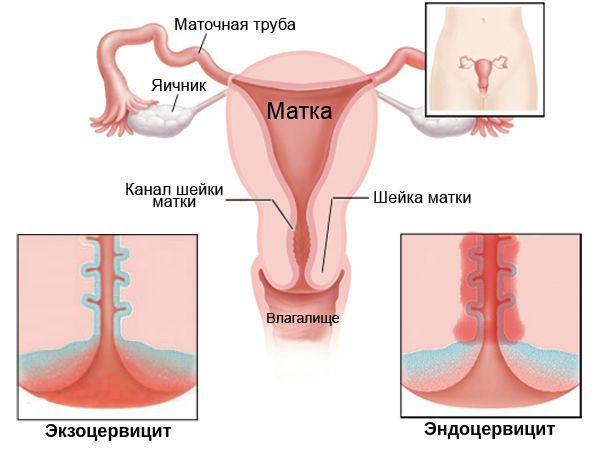
По длительности протекания процесса цервицит может быть:
- острым — процесс воспаления длится не более шести недель;
- хроническим — болезнь протекает с периодическими ремиссиями и обострениями.
Осложнения цервицита
Выявление причины цервицита имеет важное значение, поскольку при наличии инфекционного агента возбудитель способен распространяться за пределы шейк и матки и вызывать эндометрит , а также воспаление в теле матки, маточных трубах и малом тазе. В ряде случаев это препятствует наступлению беременности и вынашиванию плода [25] [27] .
Если беременность возникла на фоне цервицита, возбудитель заболевания может привести к преждевременному прерыванию беременности в связи с проникновением инфекции в водную оболочку, обращённую к плоду, затем в хорион (плаценту), околоплодные воды и сам плод.
При инфицировании ребёнка на ранних сроках беременности могут сформироваться врождённые пороки развития, возникает риск первичной плацентарной недостаточности и внутриутробной гибели плода. При позднем инфицировании во время беременности наблюдаются:
- внутриутробная задержка развития плода;
- вторичная плацентарная недостаточность (часто на фоне плацентита — воспаления плаценты);
- локальные и генерализованные (распространённые) инфекционные поражения плода.
Генерализованные формы внутриутробной инфекции чаще развиваются в первом триместре беременности, так как плод ещё не может препятствовать распространению воспалительного процесса. В третьем триместре воспалительные изменения вызывают сужение или обтурацию (закрытие просвета) каналов и отверстий, что ведёт к аномальному развитию уже сформировавшегося органа — псевдоуродствам ( гидроцефалии , гидронефрозу и др.) [29] .
Длительное воспаление шейки матки становится фоном для развития злокачественных процессов . Это связано с нарушением регенерации слизистой оболочки шейки матки, которое наблюдается при хроническом цервиците. Наиболее значимыми факторами, влияющими на регенерацию, являются вирусы и хламидии [10] . Учёные доказали, что формирование рака шейки матки происходит только на фоне сохранившейся в криптах вирусной инфекции, которая активируется более чем через год после первичного обнаружения возбудителя [30] .
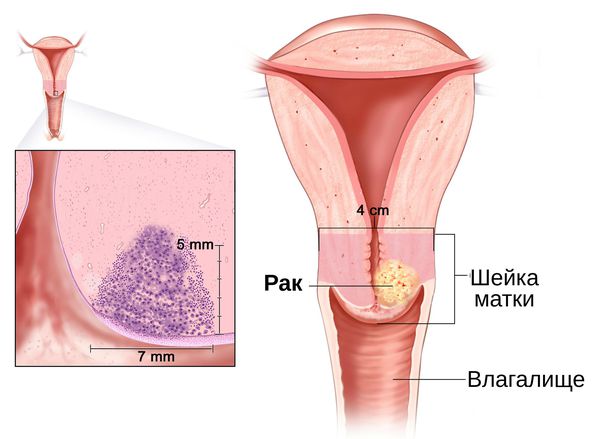
Диагностика цервицита
Диагностическими критериями цервицита при осмотре в зеркалах являются:
- покраснение слизистой, отёк;
- обильные выделения грязно-серого или зеленоватого цвета;
- творожистое отделяемое (при грибковом поражении шейки матки и влагалища).
При микроскопическом исследовании наблюдается увеличение количества лейкоцитов, также можно обнаружить возбудителей трихомониаза и гонореи.
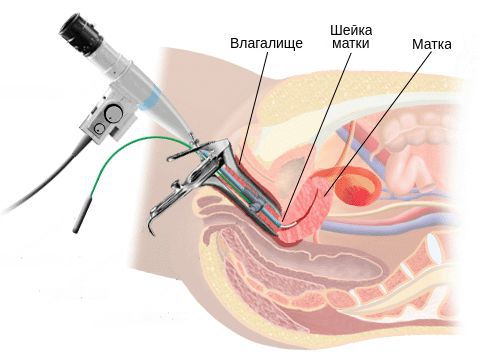
Однозначными признаками цервицита при вульвоцервикоскопии служат:
- фолликулярный кольпит, "лунный ландшафт" — для хламидиоза;
- очаговый кольпит — для трихомониаза;
- диффузный кольпит — для неспецифической бактериальной инфекции;
- симптом "манной крупы" — для герпетической инфекции [17] .
Бактериологическое исследование с поверхности шейки матки и заднего свода влагалища позволяет оценить не только соотношение лактофлоры, создающей нормальную кислотность влагалища, но и выявить рост условно-патогенных возбудител ей, таких как кишечные палочки, стрептококки, стафилококки, анаэробные кокки и др. Причём клинически значимым является рост микроорганизмов в колич естве более чем 10 4 КОЕ/мл.
ПЦР-диагностика позволяет обнаружить специфических возбудителей, вызвавших воспалительный процесс, таких как микоплаз мы, уреаплазмы, гарднереллы, хламидии, вирус герпеса и др. [31] . Для этого исследования врач-гинеколог должен взять мазок из шейки матки.
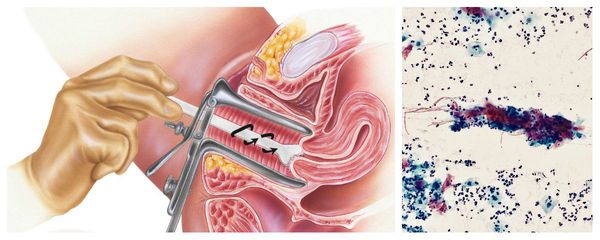
Цитологическое исследование клеточного материала позволяет оценить структуру клеток, характер и уровень их повреждения, а также эффективность лечения в динамике. При длительно текущем воспалении шейки матки в цитограмме преобладают гистиоциты, плазмациты, фибробласты и лимфоидные элементы. При продуктивном воспалении (защитной реакции организма) преобладают клеточные инфильтраты — макрофагальные, г игантоклеточные, плазмоклеточные, лимфоцитарно-моноцитарные. В 40 % случаев цитологическая диагностика позволяет выявить возбудителя заболевания (хламидии, кандиды, трихомонады, цитомегаловирус), более чем в 50 % случаев диагностируется папилломавирус и вирус простого герпеса.
При ультразвуковом исследовании признаками эндоцервицита являются увеличение толщины М-эхо шейки матки более 4 мм и реактивный отёк подэпителиальных о тделов УЗИ. рекомендуется выполнять на 5-7 день менструального цикла.
Следует помнить, что обследование гинекологом и взятие мазков проводятся перед началом менструации или через несколько дней после её окончания: оптимальный срок — пятый день, когда нет мажущих кровянистых выделений. Накануне и в день процедуры не следует использовать вагинальные свечи, тампоны, мази, средства интимной гигиены, поскольку это может стать причиной получения недостоверных данных. Кроме того, необходимо отказаться от спринцевания и воздержаться от половых контактов в течение одного-двух дней до сдачи анализа.
Лечение цервицита
Определяющим звеном при выборе тактики лечения является природа возбудителя цервицита: вирусные воспаления шейки матки предполагают использование противовирусных препаратов, бактериальные воспаления — приём антибактериальных средств. При этом важно учитывать чувствительность выявленных инфекционных агентов к антибиотикам [1] [2] [3] .
Главной проблемой лечения цервицита являются наличие нескольких возбудителей (микст-инфекции) и устойчивость возбудителей к антибактериальным препаратам. В таких случаях необходимо прибегнуть к приёму комбинации антибиотиков.
Иногда антибиотикотерапия сопровождается назначением фитопрепаратов, биологически активных добавок. Также рекомендуются общеукрепляющие физические нагрузки, нормализация режима труда и отдыха [9] [24] .
Помимо лечения пациентки параллельно в обязательном порядке проводится лечение её полового партнёра. Во время терапии необходимо пользоваться барьерной контрацепцией.
Нормали зация микробиоценоза влагалища с помощью пробиотиков [15] в сочетании с иммунокоррекцией (с учётом данных иммунограммы) [5] [16] [19] также целесообразны, поскольку изменённый уровень кислотности среды и возникающий дефицит иммунных факторов способствуют частым рецидивам воспалительного процесса [40] [43] [44] .
Кроме того, в ряде случаев назначается физиолечение:
- ДМВ-терапия — лечение дециметровыми волнами частотой от 300 МГц до 3 ГГц, проводится каждый день, предполагает 10-15 процедур продолжительностью 10 минут;
- магнитотерапия — воздействие магнитного поля низкой или высокой частоты, проводится каждый день, предполагает 10-20 процедур продолжительностью 10-20 минут;
- диадинамотерапия — лечение высокочастотным электрическим током, проводится каждый день до появления ощущения болезненной вибрации, предполагает 12-15 процедур;
- СМТ-терапия — лечение низкочастотным электрическим током, проводится каждый день, предполагает 12-15 процедур;
- электрофорез с солями магния — воздействует на область малого таза, проводится каждый день, предполагает 10-15 процедур продолжительностью 20 минут;
- дарсонвализация и лазеротерапия с использованием влагалищных датчиков — проводятся каждый день, предполагает 10-12 процедур [32] .
Прогноз. Профилактика
Прогноз заболевания при своевременно начатом лечении благоприятный. При бессимптомном цервиците и отсутствии инфекций, передаваемых половым путём, у пациенток остаётся риск появления выраженных клинических признаков заболевания [30] .
Помимо основного лечения назначаются консультации других специалистов для коррекции различных нарушений (нейроэндокринных, гормональных, иммунных), выявления соматических заболеваний и факторов риска. Это позволит предотвратить повторное развитие цервицита [28] .
С целью профилактики воспаления шейки матки рекомендуется:
- один раз в шесть месяцев посещать гинеколога;
- использовать барьерные средства контрацепции;
- не допускать хронизации заболеваний мочеполовой системы.
Читайте также:


