Эпидемиологический процесс при кори
Эпидемический процесс зависит от уровня коллективного иммунитета.
Периодичность. В до иммунизационный период отмечали периодические подъемы заболеваемости с интервалом 2-4 года. После введения профилактики эти периоды увеличились и составляют до 8-10 лет. При хорошо поставленной прививочной работе периодичности не отмечается. Сезонность зимне-весенняя, но массовая иммунизация внесла изменения и сместила сезонность на весеннее и летние месяцы.
В настоящее время активная иммунизация в нашей стране проводится живой вакциной из штамма Л-16 (Ленинград-16). Прививки проводят всем детям в возрасте 12-15 мес. при отсутствии противопоказаний, ревакцинация в 6 лет (перед поступлением в школу), прививку делают также детям старше этого возраста (до 14 лет), если они ранее не прививались. Переболевшие корью (если это подтверждено документально) прививкам не подлежат. Дети, имеющие временные противопоказания, иммунизируются после исчезновения этих противопоказаний.
Для успешности прививок необходимо правильное хранение вакцины - в темном месте при температуре не выше 4°С . При температуре 10-11°С срок ее хранения сокращается до 10 дней. Разведенную растворителем вакцину при комнатной температуре можно хранить не более 2 ч в защищенном от света месте.
Прививка проводится подкожно в дозе 0,5 мл. или внутри кожное в дозе 0,1 мл. При внутрикожной иммунизации вакцину разводят уменьшенным в 5 раз (по сравнению с подкожными прививками) количеством растворителя.
Опыт применения активной иммунизации показал, что в тех районах, где она проводилась высококачественно, заболеваемость снизилась в 10-20 раз. Вместе с тем отмечены случаи заболевания привитых, которые могли быть обусловлены рефрактерностью отдельных лиц (около 5% населения), погрешностями в технике, неправильным хранением вакцины, нестандартностью отдельных серий препарата и другими причинами.
Иммунизация не менее 95% детей обеспечивает хороший защитный эффект.
Пассивная иммунизация гамма-глобулином (из донорской или плацентарной крови) создает лишь кратковременный (не более 1 мес.) иммунитет. В настоящее время показания к применению гамма-глобулина ограничены.
Заболевшие корью подлежат изоляции. Обычно они изолируются дома. Госпитализация проводится по клиническим и эпидемиологическим показаниям: в больницу помещают детей в возрасте до 3 лет из семей, проживающих в неблагоприятных санитарно-бытовых условиях, и детей из закрытых детских учреждений. Изоляция прекращается через 4 дня с момента появления сыпи (при наличии осложнений изоляция удлиняется до 10 дней). Эффективность изоляционных мероприятий в отношении больных снижается в связи с тем, что заболевшие являются заразными с первого дня продромального периода (а иногда и с последнего дня инкубационного периода), когда корь, как правило, диагностировать еще не удается.
Часто диагноз ставится, когда у заболевшего появляется сыпь, а к этому времени он успел заразить окружающих. Тем не менее пренебрегать изоляцией больных не следует.
Наблюдения показывают, что путем ранней изоляции больных в закрытых детских учреждениях удается предупредить дальнейшее распространение кори.
Общавшихся с больным, если они не болели корью и не были привиты, разобщают и за ними устанавливают медицинское наблюдение (термометрия, осмотр кожи и слизистых оболочек для выявления пятен Вельского - Филатова - Коплика, конъюнктивита).
При появлении кори в детском дошкольном учреждении прием детей, не болевших корью и не привитых, в группу, где были заболевания, не разрешается на весь период карантина (17 дней, а если контактировавшим вводили гамма-глобулин, то 21 день). Детям, не болевшим корью и не привитым против нее, делают прививки.
Вопрос о том, охватывать ли противоэпидемическими мероприятиями только ту группу, где были заболевания, или также смежные группы, решается в зависимости от полноты межгрупповой изоляции. Изоляционно-карантинные мероприятия не распространяются на детей, перенесших корь, и детей, заблаговременно (за 2 нед. и более до начала контакта) привитых против этой инфекции. Учитывая малую устойчивость вируса кори, дезинфекционные мероприятия не проводят.
2. Собственно анализ
Рис. 1. - Многолетняя динамика:

Периодичность заболеваний корью варьирует в пределах 5-7 лет (и соответствует литературным данным (до 8-10 лет). Данная периодичность связана, скорее всего, с тем, что проводя массовую иммунитизацию все равно имеются прослойки не иммунизированных лиц (отказывающиеся от вакцинации, нарушения правил хранения вакцин, их введения и т. д.), и их увеличение ведет к увеличению заболеваемости корью, а собственно уменьшение данной прослойки наоборот.
Максимальная заболеваемость отмечена в 1982.
Также повышения заболеваемости отмечены в 1987 и 1993 гг. Вероятнее всего причина в недостаточных профилактических (вакцина-профилактика) и противоэпидемических мероприятий (выявление, меры направленные на работу в очаге и т. д.).
Минимальная заболеваемость пришлась на 1995 г.. Снижения заболеваемости также отмечались в 1995, 1990, 1991 гг., что связано с эффективными и своевременными профилактическими (увеличение прослойки иммунизированных лиц) и противоэпидемических мероприятий.
Рис. 2. - Сезонность:

Сезонность весенне-летняя (соответствует литературным данным). Во-первых, смещение заболеваемости на весенне-летний период связано с массовой иммунизацией, во-вторых, с большим контактом детей в данный период времени, в-третьих, в данный период времени тяжелей организовать вакцинацию, в связи с каникулами и отъездами детей. На графике видно, что в 1993 максимум заболеваемости приходится на весенний период (май месяц), а снижение на осень-зиму (ноябрь-январь), в 1995 подъем заболеваемости аналогичный, а спад приходится на осень (сентябрь-октябрь).
Рис. 3. - Заболеваемость корью по детским учреждениям:

В 1993 г заболеваемость выше среди школьников, наименьшее среди детей посещающих ясли, а в 1995 случаи кори отмечались только среди школьников.
Высокая заболеваемость школьников связана с отсутствием ревакцнации перед школой, а также более тесным контактом между детьми.
В 1993 наибольшая заболеваемость среди детей от 0 до 1 года, а наименьшая среди лиц старше 20 лет.
Высокая заболеваемость среди детей до года связана с тем, что вакцинация проводится в 12 мес. и дети не защищены от инфекции. Повышение заболеваемости среди детей школьного возраста связана с необходимостью повторной ревакцинаии, а точнее ее отсутствие и плюс боле тесный контакт среди детей в школах. Низкая заболеваемость среди лиц старше 20летнего возраста обусловлена массовой прослойкой иммунизированного населения (вакцинация, переболевшие).
Рис. 4. - Заболеваемость корью по возрастам:

корь вирусный эпидемиология
- 1. Периодичность заболеваний корью варьирует в пределах 5-7 лет. Максимальная заболеваемость отмечена в 1982. Минимальная заболеваемость пришлась на 1995 г., что свидетельствует об увеличении качества профилактических и противоэпидемических мероприятий;
- 2. Сезонность весенне-летняя. Пик заболеваемости приходится на весенние месяцы (май), а минимум на осеннее - зимние, что связано с массой иммунизацией, более тесным контактом детей в этот период времени;
- 3. Отмечается более высокая заболеваемость среди школьников, связанная с более тесным контактом между детьми в школах, а также отсутствием должной ревакцинации;
- 4. наибольшая заболеваемость среди детей от 0 до 1 года, а наименьшая среди лиц старше 20 лет. В первом случае высокая заболеваемость обусловлена незащищенностью детей (прививают в 12 мес.), во втором случае низкая заболеваемость связана с коллективным иммунитетом.
Аннотация научной статьи по наукам о здоровье, автор научной работы — Цвиркун О.В., Тихонова Н.Т., Ющенко Г.В., Герасимова А.Г.
Похожие темы научных работ по наукам о здоровье , автор научной работы — Цвиркун О.В., Тихонова Н.Т., Ющенко Г.В., Герасимова А.Г.
Measles Epidemic Process in Various Vaccinal Periods
The considerable factual data enabled us for the first time to reveal the peculiarities of measles epidemic process manifestations in different stages of the prophylaxis. It was shown that some determinants of measles epidemic process changed during the period of high measles vaccination coverage of children and adult population: measles mortality was eliminated, the seasonal factors do not influence on the dynamics of epidemic process within a year, fluctuations of measles incidences became stochastic over many last years, the measles ceased to be a children infection. Increasing impact on the epidemic process of measles by social factors and less biological factors, which manifests itself in an increase in the proportion of cases among socially deviant groups, individuals decreed professions. Significant role in the epidemic process play internal and external migration.
Эпидемический процесс кори в разные периоды ее вакцинопрофилактики
О.В. Цвиркун1 (ya.tsvirkun77@yandex.ru), Н.Т. Тихонова1, Г.В. Ющенко2, А.Г. Герасимова1
Все большее влияние на эпидемический процесс кори оказывают социальные факторы, вытесняя биологические, что проявляется в увеличении среди заболевших доли социально девиантных групп населения, лиц декретированных профессий. Существенную роль в эпидпроцессе играет внутренняя и внешняя миграция.
Ключевые слова: иммунопрофилактика, корь, эпидемиологический надзор, эпидемический процесс Measles Epidemic process in Various Vaccinal periods
O.V. Tsvirkun1 (ya.tsvirkun77@yandex.ru), N.T. Tihonova1, G.V. Yushchenko2, A.G. Gerasimova1
The considerable factual data enabled us for the first time to reveal the peculiarities of measles epidemic process manifestations in different stages of the prophylaxis. It was shown that some determinants of measles epidemic process changed during the period of high measles vaccination coverage of children and adult population: measles mortality was eliminated, the seasonal factors do not influence on the dynamics of epidemic process within a year, fluctuations of measles incidences became stochastic over many last years, the measles ceased to be a children infection.
Increasing impact on the epidemic process of measles by social factors and less biological factors, which manifests itself in an increase in the proportion of cases among socially deviant groups, individuals decreed professions. Significant role in the epidemic process play internal and external migration.
Key words: immunization, measles, epidemiological surveillance, epidemic process
Создание и применение вакцин положили начало новому этапу борьбы с корью [1 - 3]. Особую актуальность проблема кори приобрела после принятия ВОЗ стратегического плана по борьбе с этой инфекцией, основная цель которого - снижение смертности от кори в глобальном масштабе и элиминации инфекции в отдельных регионах мира, в том числе в Европейском, к 2010 году [4 - 6], что стало возможным благодаря успехам специфической профилактики.
Известно, что проявление эпидемического процесса инфекционного заболевания зависит не только от взаимоотношений восприимчивых и невосприимчивых индивидуумов в популяции, но и от влияния социального, биологического и природ-
ного факторов. При кори природный фактор менее значим и в дальнейшем не будет рассматриваться. Два других фактора взаимосвязаны, но значимость каждого обусловлена уровнем популяционного иммунитета.
Влияние биологического фактора, которое проявляется в масштабности развития эпидемического процесса, выраженной сезонности во внутригодовой динамике заболеваемости и особенностях возрастного распределения заболевших, достаточно хорошо изучено. В то же время в литературе недостаточно информации о роли социального фактора в динамике заболеваемости корью.
Цель настоящего исследования заключается в оценке степени влияния социального и биологи-
ческого факторов на изменения в проявлении эпидемического процесса кори - от довакцинального периода до периода элиминации.
Материалы и методы
В ходе исследования были проанализированы данные статистических отчетов по заболеваемости корью в России с 1953 по 2014 год (ежемесячные и годовые статистические отчеты центров ГСЭН, форма 85), схемы иммунизации против кори с 1968 по 2010 год, демографические показатели в стране. Были такжепроанализированы данные за 2003 - 2014 годы 17 599 карт эпидемиологического расследования случаев кори и подозрительных на это заболевание, 17 346 отчетов (по специально разработанной форме, внедренной в практику здравоохранения в 2003 г.) о мероприятиях в очагах кори.
Для анализа демографических показателей использовались государственные статистические справочники.
Относительный показатель заболеваемости в маргинальных группах населения и непривитых по философско-религиозным убеждениям рассчитывался на все население РФ (из-за отсутствия достоверных данных о численности вышеуказанных групп населения).
Эпидемиологический анализ проводился по ряду признаков: заболеваемость в различных возрастных группах населения, периодичность, сезонность, пораженность детских учреждений, очаговость, заболеваемость привитых и непривитых против кори [7].
При анализе использовались описательно-оценочные, статистические и математические методы. Для оценки степени стохастичности временных ря-
дов заболеваемости корью использовался метод нормированного размаха [8, 9]. Показатель Херста рассчитывался по формуле: Н = log (R/S)/log (Nn/2), где R - показатель размаха максимального и минимального показателей, S - стандартное отклонение, N - число больных в выборке.
Ряд считался антиперсистентным, если H Не можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Динамика заболеваемости корью в Российской Федерации в довакцинальный период
1200 _ y = 3.171x + 910.88
о _0 н 1000 _ Т= +0,48%
о с 600 i i i i i i i i i i i i i i i i i i
4Qp fP fP fP ¿o4 ¿á3 Не можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Динамика заболеваемости корью в Российской Федерации в период специфической профилактики (1967 - 2002 гг.)
Корь (Morbilli) – острое инфекционное заболевание, вызываемое вирусом кори, передающееся воздушно-капельным путем, характеризующееся катаральным синдромом, поражением слизистых полости рта, синдромом интоксикации, наличием пятнисто-папулезной сыпи с переходом в пигментацию.
Этиология: Моrbillivirus – вирус кори – РНК-овый парамиксовирус, обладает комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластобразующей активностью.
Эпидемиология: источник – только больной корью человек (заразен с 2 последних дней инкубационного периода и до 5-ого дня с момента появления сыпи), путь передачи – воздушно-капельный (при кашле, чихании, разговоре), трансплацентарный (при заболевании женщины в конце беременности); индекс контагиозности 100%; дети первых 3 мес не болеют (есть врожденный иммунитет у матери; иммунитет после заболевания стойкий, пожизненный.
Патогенез: адсорбция вируса на эпителии слизистых верхних дыхательных путей и конъюнктивы –> проникновение вируса в подслизистую оболочку и регионарные л. у.–> первичная репродукция вируса –> нарастающая волна вирусемии –> катаральное воспаление слизистых зева, носоглотки, гортани, трахеи, бронхов, бронхиол, тонкой и толстой кишки (обусловлено эпителиотропностью вируса) –> специфическая аллергическая перестройка организма, вторичный иммунодефицит –> благоприятные условия для наслоения патогенной или условно-патогенной флоры с развитием осложнений (чаще со стороны дыхательной системы).
1. типичная форма
2. атипичные формы: а) митигированная; б) абортивная; в) стертая; г) бессимптомная
2. По тяжести: а) легкая форма; б) среднетяжелая форма; в) тяжелая форма
3. По характеру течения: гладкое и негладкое (с осложнениями, с наслоением вторичной инфекции, с обострением хронических заболеваний).
Клиническая картина типичной формы кори:
А) инкубационный период (9-17 дней)
Б) катаральный период (3-4 дня):
– постепенно нарастающее повышение температуры тела (до 38,5-39,0 °С)
– синдром интоксикации (снижение аппетита, недомогание, вялость, плаксивость, нарушение сна)
– синдром катарального воспаления слизистых верхних дыхательных путей и конъюнктив; первые симптомы – сухой кашель, заложенность носа, иногда с необильными выделениями серозного характера, объективно – умеренная гиперемия и разрыхленность задней стенки глотки
– на 2-3-й день катарального периода ухудшается состояние больного, кашель усиливается, становится резким, грубым, появляется гиперемия конъюнктив, отечность век, светобоязнь
– на мягком небе – энантема в виде крупных пятен темно-красного цвета, слизистые щек гиперемированные, сочные, разрыхленные, пятнистые
– на 2-3-й день болезни появляются пятна Вельского-Филатова-Коплика (патогномоничный симптом) в виде мелких серовато-беловатых точек, окруженных венчиком гиперемии, локализующихся у коренных зубов на слизистой щек, губ, десен
– иногда сплошные наложения серовато-белого цвета на слизистой десен – десквамация эпителия
– в начале болезни возможна дисфункция ЖКТ (вследствие поражения вирусом слизистой кишечника)
– в динамике характерно постепенное нарастание симптомов с максимальной выраженностью к периоду высыпания, усиление интоксикации и катарального синдрома, несмотря на проводимое симптоматическое лечение; перед началом высыпания нередко наблюдается резкое снижение температуры тела, иногда до нормальной, с последующим новым подъемом уже при появлении сыпи
В) период высыпания (с 4-5-ого дня болезни, длится 3-4 дня):
– появление синдрома экзантемы на фоне максимально выраженных симптомов интоксикации, лихорадки и катарального синдрома
– синдром интоксикации максимально выражен в первые 2 дня периода высыпания: больные вялые, адинамичные, отказываются от еды и питья, у части детей сильная головная боль, бред, судороги, рвота, повышение температуры тела до 40° С
– синдром экзантемы – характерна этапность распространения сыпи: первые элементы сыпи появляются за ушами, на переносице, в течение первых суток сыпь распространяется на лицо, шею, верхнюю часть груди и плеч, на 2-е сутки сыпь полностью покрывает туловище и распространяется на проксимальные отделы рук, на 3-4-е сутки – на дистальные части рук и нижние конечности; морфологически сыпь пятнистая или пятнисто-папулезная, вначале мелкая, насыщенно-розового цвета, затем через несколько часов ее элементы увеличиваются в размерах, сливаются и приобретают типичный вид: неправильной формы, пятнисто-папулезные, средние и крупные; сыпь располагается как на наружных, так и внутренних поверхностях конечностей на неизмененном фоне кожи
– характерны изменения ССС: тахикардия, гипотензия, глухость тонов сердца, аритмия, на ЭКГ признаки дистрофического поражения миокарда
– в ОАМ возможно появление белка и цилиндром
Г) период пигментации (7-14 дней):
– с 3-го дня периода высыпаний сыпь быстро начинает темнеть, буреть (из-за образования гемосидерина) так же этапно и в том же порядке, как и появлялась; пигментированная сыпь синюшного цвета, пятнистая, не исчезает при надавливании и растягивании кожи; в ряде случаев пигментация заканчивается небольшим отрубевидным шелушением.
– этапность появления сыпи и этапность ее перехода в пигментацию обусловливают характер экзантемы на 3-4-й день периода высыпания: на лице и верхней части туловища сыпь приобретает багрово-синюшный оттенок, с отдельными пигментированными элементами, а на верхних и особенно нижних конечностях сыпь еще яркая, с выраженной папулезностью
– состояние больного становится удовлетворительным, нормализуется температура тела, восстанавливаются аппетит и сон, постепенно уменьшаются и к 7-9-му дню от начала высыпаний исчезают катаральные явления
– длительно сохраняется коревая анергия
Клиническая картина атипичных форм кори:
1) митигированная форма – развивается у больных, получивших в инкубационном периоде иммуноглобулин, плазму, кровь:
А) инкубационный период – удлинен до 21 дня
Б) катаральный период – отсутствует или сокращается до 1 дня, клинически легкие катаральные явления и незначительная интоксикация
В) период высыпания – укорачивается до 1-2 дней, сыпь мелкая, пятнистая, необильная, неяркая, с нарушением этапности, слизистые щек чистые, энантемы и пятен Вельского-Филатова-Коплика нет
Г) период пигментации – укорочен, характерна бледная кратковременная пигментация с нарушением этапности
3) стертая форма – характерны слабые, быстро преходящие симптомы интоксикации и невыраженные катаральные явления
4) бессимптомная форма – клинические проявления отсутствуют.
Атипичные формы болезни выявляют по нарастанию титра специфических (противокоревых) антител в динамике, как правило, в очагах при обследовании контактных.
А) собственно коревые (первичные, специфические) – обусловлены непосредственно вирусом кори, являются по существу симптомами болезни, но выраженными в интенсивной форме: бронхит с явлениями бронхообструкции, ларингит с явлениями стеноза и др.; коревые осложнения возникают в острый период болезни и существуют параллельно с основными симптомами кори (интоксикацией, катаральными явлениями, высыпанием), исключение – специфические поражения ЦНС (энцефалит, менингоэнцефалит и др.), развивающиеся на 3-5-й день после появлении сыпи и позже
Б) вторичные (неспецифические) – вызываются другими возбудителями в любом периоде болезни, являются следствием вторичного инфицирования:
– неспецифические осложнения органов дыхания: некротические, фибринозно-некротические, язвенные ларингиты и ларинготрахеиты с развитием афонии и нередко стеноза гортани, пневмония со склонностью к абсцедированию, развитию пиопневмоторакса
– осложнения ЖКТ: катаральные, афтозные, некротические, язвенные, очень редко гангренозные (нома) стоматиты, энтериты, энтероколиты
– отиты (обусловлены распространением воспалительного процесса из зева), мастоидиты
– ангины, лимфадениты, стафилодермии и стрептодермии
– гнойные блефариты, кератит, флегмона орбиты, приводящие к образованию спаек роговицы с радужной оболочкой, помутнением роговицы, частичной или полной потерей зрения
По срокам развития осложнения могут быть:
А) ранними – возникают в остром периоде кори (катаральном, высыпания)
Б) поздними – возникают в периоде пигментации.
1. Опорные клинико-диагностические признаки кори:
а) в катаральном периоде: контакт с больным корью; постепенное начало болезни; нарастающая температура тела; нарастающий катаральный синдром (кашель, ринит, конъюнктивит и др.); синдром поражения слизистой оболочки полости рта (энантема; рыхлость, пестрота, матовый цвет); пятна Вельского-Филатова-Коплика (в конце периода)
б) в периоде высыпания: характерный эпиданамнез; этапное появление сыпи; сыпь пятнисто-папулезная с тенденцией к слиянию и переходом в пигментацию; появление сыпи сопровождается новым подъемом температуры тела; нарастающая интоксикация; лихорадка и катаральный синдром выражены максимально; пятна Вельского-Филатова-Коплика (в начале периода); синдром поражения слизистой оболочки полости рта.
2. Вирусологический метод – выделении вируса кори (антигена) из крови, носоглоточных смывов, секрета конъюнктив, мочи методами иммунофлюоресценции (ответ через несколько часов), фазовоконтрастной и флюоресцентной микроскопии.
3. Серологический метод (РН, РСК, РТГА и др.) в парных сыворотках с интервалом в 10-14 дней; диагностически значимо нарастание титра специфических АТ в 4 раза и более; определение специфических коревых АТ методами встречного иммуноэлектрофореза, ИФА, РИА (IgM – признак остро протекающей инфекции, IgG появляются в более поздние сроки заболевания)
4. ОАК: в катаральном периоде – лейкопения, нейтропения, сдвиг лейкоцитарной формулы, лимфоцитоз; в периоде высыпания – лейкопения, эозинопения, моноцитопения, СОЭ не изменена.
Дифференциальная диагностика кори – см. вопрос 1.
1. Лечение обычно в домашних условиях. Показания к госпитализации:
– дети с тяжелыми формами болезни
– наличие осложнений болезни или сопутствующих заболеваний
– дети раннего возраста
– дети из социально незащищенных семей
– дети из закрытых детских учреждений
2. Важнейшая задача – предупредить вторичное инфицирование ребенка и возникновение осложнений: комната больного должна быть чистой, хорошо проветриваемой
3. Постельный режим в течение всего времени лихорадки и первые 2 дня после нормализации температуры, слежение за гигиеническим содержанием больного: регулярно умывать, несколько раз в день промывать глаза теплой кипяченой водой, слабым р-ром калия перманганата или 2% р-ром натрия гидрокарбоната, обрабатывать конъюнктивы глаз 3-4 раза в день масляным р-ром ретинола ацетата, для профилактики стоматита чаще поить, полоскать полость рта отварами трав (ромашки, шалфея и др.), смазывать губы ланолиновым кремом, облепиховым маслом, маслом шиповника; диета в острый период молочно-растительная, механически и химически щадящая, с достаточным содержанием витаминов; после снижения интоксикации добавляют мясные блюда в виде паровых котлет, фрикаделек, запеканок из нежирных сортов мяса. Ребенка необходимо чаще поить (теплое молоко, чай с добавлением малины или меда, клюквенный морс, сок шиповника, изюмный отвар).
4. Этиотропная терапия: РНК-аза (орошение слизистых полости рта, закапывание в нос и глаза, в тяжелых случаях – в/м), рекомбинантные интерфероны (виферон, реаферон, реальдирон, интерлок). Ослабленным детям, детям раннего возраста и при тяжелых формах кори рекомендуется вводить иммуноглобулин нормальный человеческий донорский.
АБ не назначают при неосложненной кори. Детям раннего возраста, часто болеющим, с различными хроническими процессами АБ рекомендуют назначать уже при подозрении на осложнение бактериальной природы, а детям старшего возраста – после выявления первых признаков осложнения (препараты выбора – пенициллины, цефотаксим, оксациллин)
5. Патогенетическая и симптоматическая терапия: для борьбы с кашлем – туссин, либексин, бромгексин, бронхикум, геломиртол, микстура с алтейным корнем, пертуссин; витамины (аскорбиновая кислота, витамин А, поливитамины с микроэлементами: аевит, олиговит, центрум), по показаниям – десенсибилизирующие средства (кларитин, тавегил)
6. Лечение осложнений: при гнойном конъюнктивите закапывать 20% р-р сульфацила натрия; при серозных или слизистых выделениях из носа закапывать детский нафтизин, галазолин, при гнойных выделениях из носа закладывать мази с АБ
– больных изолируют до 5-го дня от начала высыпания; дезинфекцию не проводят, достаточно проветривание комнаты
– карантин на контактных, непривитых и не болевших корью в течение 17 дней с момента контакта; если детям в инкубационном периоде вводили иммуноглобулин, плазму, кровь срок карантина удлиняется до 21 дня
– первые 7 дней с момента контакта ребенку можно разрешить посещать детское учреждение, т. к. заразный период начинается с последних 2 дней инкубационного периода, минимальный срок которого 9 дней
– школьники старше второго класса карантину не подлежат
– экстренную активную иммунизацию в очаге проводят живой коревой вакциной всем здоровым детям старше 12 мес, у которых отсутствуют сведения о кори в анамнезе и вакцинации против данного заболевания
– пассивная иммунизация проводится иммуноглобулином человеческим нормальным донорским контактным детям в возрасте от 3 мес. до 2 лет, не болевшим корью и не привитым против кори, детям старшего возраста иммуноглобулин вводят по показаниям – ослабленным, реконвалесцентам; оптимальные сроки введения иммуноглобулина – не позднее 5-го дня с момента контакта с больным. Для серопрофилактики кори контактным рекомендуется ввести специфический иммуноглобулин – 1,5 мл (детям раннего возраста) или 3,0 мл (детям старшего возраста)
– в детских больницах, санаториях, домах ребенка, других учреждениях, где находятся ослабленные дети, в случае возникновения очага кори иммуноглобулин вводят после проведения серологического обследования; наличие у контактных детей специфических антител в любых, даже минимальных титрах, предупреждает от заболевания корью, при отсутствии противокоревых АТ у данной категории детей, иммуноглобулин человеческий нормальный донорский вводится детям раннего возраста 6,0 мл (3,0 мл и через 2 дня 3,0 мл), детям старшего возраста 9,0 мл (6,0 мл и через 2 дня 3,0 мл)
– специфическая профилактика: активная плановая иммунизация проводится живой коревой вакциной с 12-15 мес, ревакцинация – в 6 лет
В допрививочный период проявления эпидемического процесса коревой инфекции характеризовались четко выраженными признаками: высокой интенсивностью, цикличностью в многолетней динамике — период 2-4 года, зимне-весенней сезонностью, преимущественным поражением детей и высокой очаговостью.
Специфическая профилактика кори в России, осуществляемая более 30 лет, а также проведение эпидемиологического надзора за инфекцией привели к резкому снижению заболеваемости корью (рис. 17.28), практически полной ликвидации летальности и смертности населения от этой болезни.
В последние годы регистрируются низкие цифры заболеваемости корью (2,0—5,4 на 100 тыс. населения). Сглаживается сезонность, выравниваются показатели заболеваемости городского и сельского населения, а также заболеваемость разных возрастных групп населения.
Эти благоприятные изменения в эпидемиологии кори в России явились отражением общей ситуации в отношении коревой инфекции во многих регионах мира. Широкое применение коревых вакцин позволило Всемирной организации здравоохранения (1990 г.) определить две глобальные задачи: добиться к 1995 г. снижения смертности от кори на 95% и снижения заболеваемости корью — на 90%.
Хотя ни одна из этих целей в глобальном масштабе достигнута не была, тем не менее к концу 1995 г. примерно в 2/3 стран — членов ВОЗ заболеваемость корью снизилась на 90% и примерно в половине стран мира смертность от кори уменьшилась на 95% и более.
Успехи вакцинопрофилактики, интенсивное развитие эпидемиологии, вирусологии и иммунологии позволили ВОЗ в дальнейшем сформулировать задачу ликвидации (элиминации) кори (снижение показателя заболеваемости до нуля) на отдельных географических территориях.
Возможность элиминации вируса кори базируется на следующих научных предпосылках:
• после заболевания корью остается стойкий, практически пожизненный иммунитет;
• вирус кори не имеет других экологических ниш, кроме человека;
• отсутствует носительство вируса кори в открытой форме;
• вирус кори характеризуется определенной пластичностью, что позволяет создать высокоиммуногенную аттенуированную вакцину.
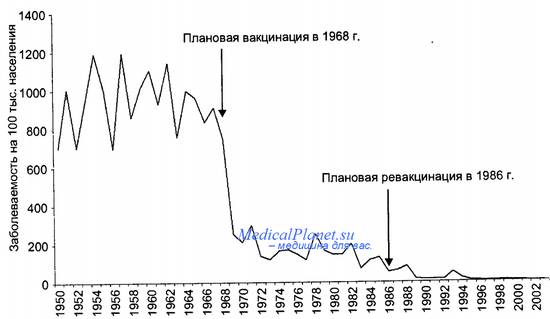
Динамика заболеваемости корью в Российской Федерации в 1950-2002 гг.
На территории России имеются все предпосылки для элиминации кори:
• стабилизация показателей заболеваемости корью на большинстве территорий России на спорадическом уровне;
• практически полная ликвидация смертности и летальности от кори;
• высокий охват вакцинацией (93-95%) и ревакцинацией (в среднем 90%) живой коревой вакциной (ЖКВ) детей в декретированные сроки;
• наличие в России высокоэффективной вакцины из штамма Л-16.
Все это позволило разработать национальную программу элиминации кори в России и включиться в программу Европейского регионального бюро ВОЗ по глобальной элиминации этой инфекции.
Целью национальной программы является ликвидация кори в России к 2007 г. и сертификация территорий, свободных от этой инфекции, к 2010 г.
Мероприятия, предусмотренные национальной программой, планируется осуществить в три этапа:
- Первый этап ликвидации кори (2002—2004 гг.) — достижение повсеместной стабилизации показателей заболеваемости корью на спорадическом уровне на всех территориях России.
- Второй этап ликвидации кори (2005—2007 гг.) — создание условий для предупреждения возникновения случаев кори и полного искоренения коревой инфекции в России.
- Третий этап ликвидации кори (2008—2010 гг.) — сертификация территорий, свободных от кори.
Для реализации программы на базе Московского НИИ эпидемиологии и микробиологии имени Г. Н. Габричевского Минздрава России создан Национальный научно-методический центр по надзору за корью. Для координации деятельности по реализации программы ликвидации кори каждый из субъектов Российской Федерации закреплен за одним из 10 региональных центров по надзору за корью.
Основными принципами ликвидации кори являются:
• достижение высокого (не менее 95—98%) уровня охвата населения прививками иммуногенной живой коревой вакциной;
• эффективный эпидемиологический надзор за корью, предусматривающий полное и активное выявление всех случаев кори и их лабораторное подтверждение, а также своевременное принятие управленческих решений и контроль их выполнения.
Читайте также:


