Герпетического поражения седалищного нерва
Постгерпетическая невралгия тройничного и других нервов – распространенное осложнение герпетической инфекции, вызванной вирусом герпеса 3 типа. У больного появляется зудящая сыпь на коже по ходу иннервации, которая приносит дискомфорт и снижает качество жизни. Для лечения используют лекарственные средства из группы антиконвульсантов и антидепрессантов. Прогноз при невралгии благоприятный.
Общая информация
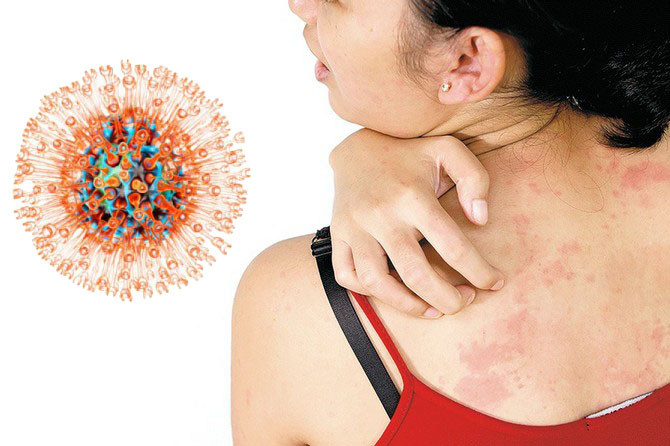
Герпетическая инфекция, вызванная вирусом герпеса 3 типа (вирус Зостер), возникает у взрослых и детей. При первичном попадании в организм, возбудитель вызывает ветряную оспу. Несмотря на лечение, вирусные частицы сохраняются в структурах нервной системы на всю жизнь. При этом, какие-либо симптомы заболевания отсутствуют.
Перенесенная инфекция вирусом герпеса 3 типа может повторно обостриться. В этом случае на коже возникает зудящая сыпь, которая сопровождается болевыми ощущениями по ходу пораженного нерва. Опоясывающий лишай на фоне противогерпетических препаратов проходит в течение 7-10 дней, но боль остается. Это состояние и является постгерпетической невралгией.
Причины возникновения
Высокий риск развития постгерпетической невралгии наблюдается у пожилых людей в возрасте старше 60 лет. Основное условие для возникновения патологии – перенесенная ранее герпетическая инфекция 3 типа. Вероятность появления осложнений со стороны нервной системы у людей среднего возраста достигает 10%. При достижении 70 лет – 75%.
Изменения в нервных структурах развиваются на фоне провоцирующих факторов. Это:
- иммунодефицитные состояния, в том числе ВИЧ-инфекцию и инфекционные болезни, вызванные другими возбудителями;
- обширные очаги поражения кожи герпетической инфекцией;
- позднее начало приема противовирусных лекарств.
Патогенез поражения изучен плохо. В медицине считают, что длительное нахождение вируса герпеса 3 типа в организме приводит к неправильному ответу иммунной системы на возбудителя. Образующиеся вируснейтрализующие антитела начинают взаимодействовать с белками нервных волокон, вызывая невралгию.
Клинические проявления
Постгерпетическая невралгия любой локализации развивается после острой герпетической инфекции. Последняя проходит две последовательные стадии – продромальных явлений и везикулярных высыпаний. Болевые ощущения возникают в продрому и локализуются в области межреберных, тройничного или других нервов. К стадии специфических высыпаний боль усиливается. Это период острой герпетической невралгии.
Постгерпетическая невралгия характеризуется болевым синдромом. Он может возникнуть в любое время, вне зависимости от давности последнего обострения герпетической инфекции. Боль носит различный характер:
- постоянные давящие и тупые болевые ощущения, в некоторых случаях они сопровождаются жжением;
- периодические стреляющие боли;
- болевой синдром, возникающий при прикосновении к коже и ношении одежды (боль сопровождается сильным чувством жжения).
Хроническая боль приводит к психическим нарушениям:
- бессонница, частые пробуждения в утренние часы;
- снижение аппетита, приводящее к истощению;
- тревожное расстройство;
- быстрая умственная усталость;
- депрессия.
Психические расстройства и хронический болевой синдром приводят к снижению социальной и профессиональной адаптации. Больной избегает работы и отказывается от своих хобби.
Герпетическое поражение тройничного нерва – распространенная форма постгерпетической невралгии. Тройничный нерв иннервирует кожу лица, разделяясь на три ветви. При его поражении наиболее часто болевые ощущения локализованы в области нижней челюсти и щеки, и носят односторонний характер. Боль появляется остро, иногда на фоне небольшого жжения и покраснения кожного покрова. Продолжительность – несколько дней.
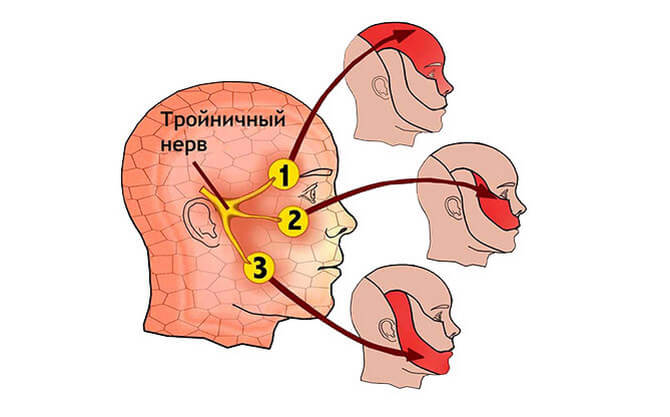
Тройничный нерв и его зоны иннервации
Одновременно с болевым синдромом могут возникнуть герпетические высыпания. Первоначально они имеют вид небольших пятен красноватого цвета, расположенные на коже нижней челюсти и нижней части лица, с одной стороны. Постепенно, они превращаются в папулы, в центре которых образуется полость с прозрачной жидкостью. Это стадия везикул. При разрушении их оболочек образуется эрозия, покрытая корочкой.
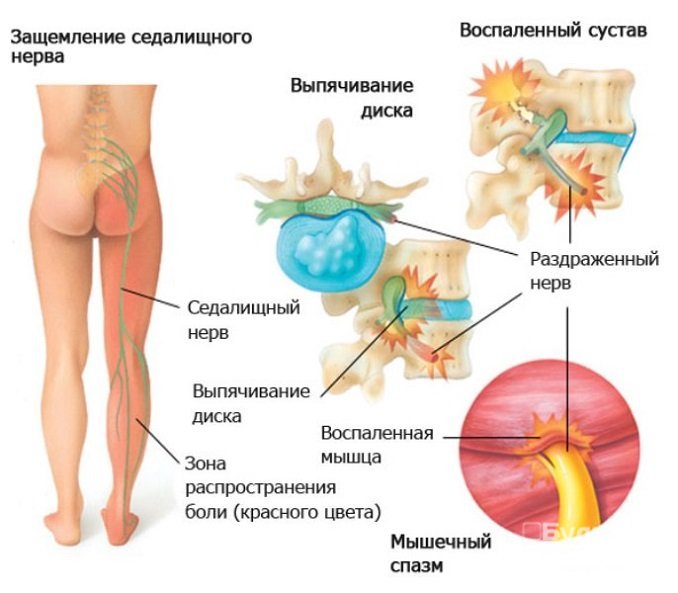
Седалищный нерв иннервирует область поясницы и нижние конечности. Симптомы его поражения чаще выявляются в пожилом возрасте. Основное проявление постгерпетической невралгии седалищного нерва – боль в спине на уровне крестца, переходящая на наружно-заднюю поверхность бедра, голени и стопы.
Боль может быть режущей, тянущей или стреляющей. При этом у больного возникает корешковая симптоматика, проявляющаяся усилением болевых ощущений при резком изменении положения тела, смехе, кашле и др. Это связано с дополнительным раздражением корешка нерва при его натяжении.
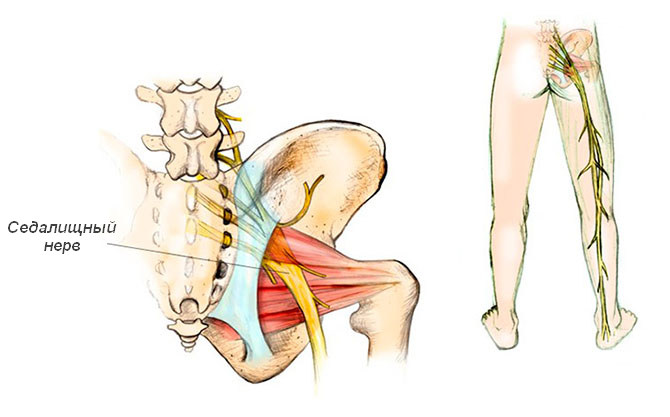
Седалищный нерв
Пациент принимает специфическую позу – он лежит на спине, подгибая ногу со стороны поражения в колене и поворачивает ее кнаружи. В подобном положении натяжение седалищного нерва и корешков спинномозговых нервов уменьшается, приводя к снижению выраженности боли. При попытке сесть или встать в кровати, больной опирается на руки, затем на здоровую ногу и только после этого опускает пораженную конечность.
В области иннервации седалищного нерва выявляются покалывания и трофические нарушения в виде побледнения или покраснения кожи, а также повышенной потливости. Кожная чувствительность также нарушена.
Невралгия межреберного нерва приводит к одностороннему появлению общей симптоматики невралгии. После обострения герпетической инфекции в области иннервации возникают вышеописанные симптомы, как правило, их интенсивность не меняется в течение дня. При физических нагрузках, кашле, чихании и глубоком дыхании боль становится сильнее. Трофические нарушения мышц и паралич мускулатуры живота и спины не характерны из-за двусторонней иннервации.

Межреберный нерв
Помимо местных симптомов, обострение вирусной инфекции сопровождается общей симптоматикой: повышением температуры тела, головной болью, общей слабостью и др. Одновременно с болью или перед ней на коже в области ребер возникают герпетические высыпания по ходу пораженного нерва.
Сколько длится постгерпетическая невралгия?
Болевые ощущения сохраняются 3-4 недели. У 10-20% больных боль наблюдается 2-3 месяца, несмотря на проводимую терапию.
Диагностические мероприятия
Диагностикой заболевания занимается врач-невролог. Обследование проводится по следующему алгоритму:
- Сбор жалоб и анамнеза заболевания. Важно выяснить дату появления опоясывающего лишая, текущие инфекционные заболевания и другие факторы риска.
- При внешнем осмотре проводится оценка состояния кожи в области локализации болевого синдрома. Боль может возникнуть за несколько дней до высыпаний.
- Оценка позы пациента. Для поражения седалищного нерва характерен сколиоз или сгибание пораженной ноги с ее отклонением кнаружи. При неврологическом исследовании, специалист выявляет снижение силы мышц, уменьшение рефлексов, а также расстройство чувствительности.
- Проведение клинического и биохимического анализа крови. Выявляются воспалительные изменения: повышение количества лимфоцитов, ускорение скорости оседания эритроцитов, а также увеличение содержания С-реактивного белка и фибриногена.
- При необходимости проводят инструментальное обследование с УЗИ, компьютерной или магнитно-резонансной томографией. Методы позволяют оценить структуру нервных образований и выявить воспалительные изменения.
- Молекулярные методы диагностики, например, иммуноферментный анализ, имеют ограниченную ценность для врача. Их используют в случае дифференциальной диагностики с другими инфекционными поражениями нервной системы.
Интерпретирует полученные результаты только врач-невролог. Самостоятельные попытки постановки диагноза могут стать причиной начала неадекватного лечения в домашних условиях. Заболевание при этом переходит в хроническую форму и становится причиной прогрессирующих психических расстройств.
Подходы к терапии
Лечение основывается на применении лекарственных средств. Специалисты рекомендуют больным с герпетической инфекцией не дожидаться развития болевого синдрома, а начинать принимать Ацикловир и другие противовирусные средства сразу после выявления специфической сыпи.
Для устранения симптоматики используют антидепрессанты и антиконвульсанты. Среди последних назначают Габапентин и Прегабалин. Препараты уменьшают выраженность болевых ощущений и предупреждают их прогрессирование. Габапентин используют по 300 мг один раз в сутки. На второй день дозировку увеличивают до 600 мг, разделяя ее на два приема. В третий день суммарная доза Габапентина доводится до 900 мг. В последующие дни дозу постепенно увеличивают до 3600 мг в день. После исчезновения симптомов Габапентин принимают в поддерживающей дозировке – 600-1200 мг в сутки. Прегабалин используют в дозировке 150-300 мг каждый день. Это позволяет уменьшить объем используемых лекарственных средств.
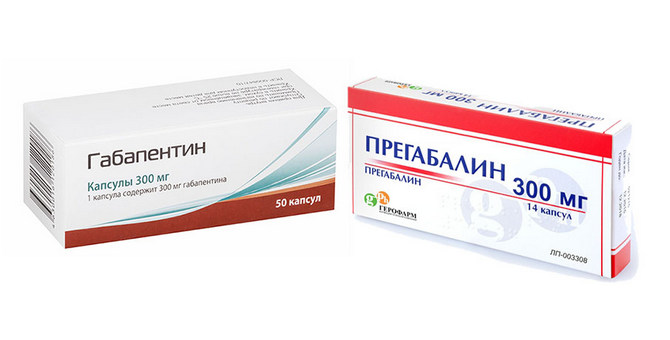
Препараты применяемые в терапии постгерпетической невралгии
Вторая группа медикаментов – циклические антидепрессанты: Амитриптилин, Доксепин или Нортриптилин. Их используют при сочетании невралгии с депрессией, тревожным расстройством или нервной возбудимостью. Антидепрессанты назначаются в терапевтических дозировках.
В качестве дополнительных препаратов назначают пластыри с Лидокаином или Капсаицин. Пластыри (Версатик и др.) используются местно. После нанесения их оставляют на целый день. Лидокаин оказывает местное обезболивающее действие и устраняет зуд. Местные анестетики не используются у больных с аллергией и индивидуальной непереносимостью. Капсаицин оказывает локальное раздражающее действие, препятствуя распространению болевых импульсов.
При выраженном болевом синдроме могут использоваться опиоидные анальгетики: Метадон, Трамадол и др. Они назначаются только лечащим врачом и могут использоваться непродолжительное время. Нестероидные обезболивающие в виде таблеток или мазей не эффективны.
Лечение народными и гомеопатическими средствами недопустимо. Указанные методы не имеют доказанной эффективности и безопасности. Их использование в качестве единственного метода терапии может стать причиной прогрессирования патологии.
Негативные последствия
Осложнения постгерпетической невралгии развиваются в отсутствии лечения или его позднем начале. Основные негативные последствия следующие:
- бессонница, связанная с постоянным зудом и жжением в области поражения;
- уменьшение аппетита, приводящее к снижению массы тела;
- хроническая боль провоцирует депрессию, которая прогрессирует, приводя к социальной и профессиональной дезадаптации;
- уменьшается способность концентрировать внимание и заниматься одним типом деятельности;
- быстрая умственная и физическая утомляемость.
Выраженность симптомов без терапии усиливается. В результате этого, больные могут обращаться за медицинской помощью с преобладающими психическими нарушениями.
Возможности профилактики
Для того, чтобы уменьшить вероятность прогрессирования патологии и развития негативных последствий, неврологи рекомендуют придерживаться следующих советов:
- Если человек не болел ветряной оспой, то эффективна специфическая профилактика с помощью вакцинации. Она может быть проведена в любом возрасте вне острых инфекционных заболеваний.
- При наличии герпетической инфекции своевременно обратиться к врачу и соблюдать назначенное лечение. Самостоятельный прием медикаментов, гомеопатии и народных средств недопустим.
- Используя любые лекарственные средства, следует соблюдать назначения врача и инструкцию по применению. Отказываться от курса терапии противогерпетическими медикаментами при исчезновении симптомов не следует.
- Снизить уровень стрессовых ситуаций.
- Два раза в год пить комплексные витамины после консультации с врачом.
- Избегать переохлаждения или перегрева организма.
- Регулярно заниматься спортом, сохраняя адекватный уровень физической нагрузки.
- Отказаться от вредных привычек: табакокурения и употребления спиртных напитков.
[youtube.player]
Воспаление седалищного нерва – достаточно распространенное заболевание, которое может возникать у пациентов разного пола и возраста.
Седалищный нерв является самым крупным нервом во всем теле. Он продолжает крестцовое сплетение, содержащее волокна всех корешков. Нерв выходит из тазовой полости через большое седалищное отверстие, стекает по задней стороне бедра, а в верхней части подколенной ямки делится на медиальную и латеральную ветви.
Воспалительный процесс повреждает структуру нерва, вызывая неврит. При невралгии происходит раздражение чувствительных волокон нерва, что сопровождается болевыми ощущениями.
Причины воспаления седалищного нерва
К причинам воспаления седалищного нерва относятся:
- Позвоночные грыжи.
- Травмы тазобедренного сустава или ног.
- Инфекционные заболевания.
- Интоксикация организма.
- Атеросклероз.
- Остеохондроз.
- Стеноз спинномозгового канала.
- Нарушение тонуса мышц.
- Стрессовые ситуации.
- Болезни органов малого таза.
- Синдром грушевидной мышцы.
- Болезнь Лайма.
- Некоторые инфекционные заболевания – туберкулез, опоясывающий лишай, генитальный герпес.
Спортивные упражнения при воспалении седалищного нерва необходимо выполнять в период ремиссии.
Факторы, влияющие на развитие заболевания:
- Частые переохлаждения.
- Беременность.
- Нарушения работы иммунной системы.
- Тяжелый физический труд.
- Регулярные спортивные нагрузки.
- Рассеянный склероз.
- Отравления ядами или лекарственными препаратами.
- Нарушения работы сердечно-сосудистой системы.
- Системные заболевания.
- Нарушение обмена веществ.
- Наличие злокачественных или доброкачественных опухолей в области органов малого таза и поясницы.
- Злоупотребление алкоголем или наркотическими средствами.
- Инъекции в область позвоночника.
Симптомы воспаления седалищного нерва
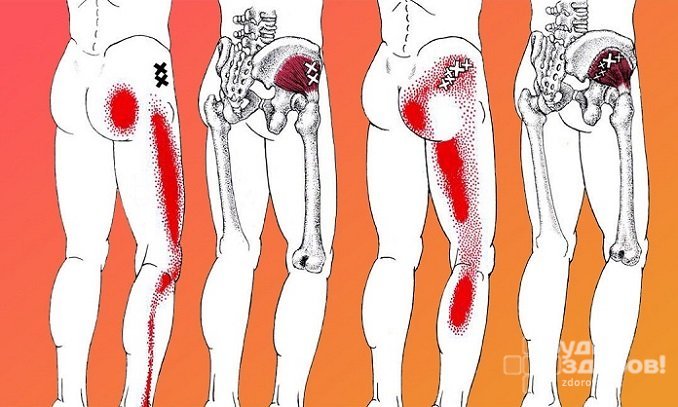
Наиболее выраженным симптомом воспаления седалищного нерва является боль в ноге. В зависимости от степени поражения болевые ощущения могут отличаться. Боль может быть колющей, режущей, ноющей, приступообразной; возникать периодически, наблюдаться постоянно, усиливаться в ночные часы или при движении и физических нагрузках.
При воспалении седалищного нерва боль зарождается в области поясницы, а затем спускается по ходу нерва в ягодицы, заднюю поверхность бедра, голень и стопу, пронзая всю ногу до самых пальцев. Во второй ноге она не ощущается, но может появляться чувство онемения или покалывания.
При неврите бедренного нерва боль возникает в области наружной поверхности бедра, она усиливается при ходьбе или резких движениях.
Болевой синдром при воспалении седалищного нерва может быть настолько сильным, что человек оказывается практически парализованным, он не может передвигаться, а при попытке сменить положение тела у него возникают болезненные приступы. Возникают проблемы со сном, он теряет трудоспособность.
Если болезнь переходит в хроническую форму, боль становится ноющей и может наблюдаться постоянно.
В зависимости от того, в какой именно области возникло поражение, могут наблюдаться следующие симптомы:
- Нарушение чувствительности в области задней или передней поверхности бедра, голени или стопе.
- Парестезия (ощущение мурашек на коже).
- Жжение и онемение.
- Нарушение подвижности и частичный паралич разгибателей стопы и пальцев.
- Атрофия мышц стопы и голени.
- Непроизвольное выделение мочи или дефекация.
- Покраснение и отек кожных покровов.
- Бледность кожных покровов в области поражения.
- Повышение температуры тела.
При пальпации может обнаруживаться дряблость мышц ягодицы и задней поверхности бедра. В некоторых случаях опущение ягодичной складки на пораженной стороне видно невооруженным глазом.
При обследовании возможно выявление следующих нарушений:
- Ослабление подошвенного рефлекса. При проведении молоточком по подошве больного выявляется, что реакция, заключающаяся в сгибании пальцев и стопы, ослабевает.
- Ослабление коленного рефлекса. Чаще всего возникает при воспалении седалищного нерва, которое вызвано межпозвоночной грыжей, располагающейся между позвонками L1–L4.
- Ослабление ахиллова рефлекса. Заключается в сокращении икроножной мышцы при ударе по ахиллову сухожилию. В результате воспаления реакция уменьшается или вовсе отсутствует.
Диагностика
Для диагностики заболевания используют следующие методы:
- Общий и биохимический анализ крови.
- Тест Ласега. Пациента просят поднять выправленную ногу вверх, если боль по ходу нерва усиливается, это указывает на его воспаление.
- Проба Вальсавы. Пациента просят закрыть рот и нос и делать частые глубокие вдохи через силу, что способствует повышению давления в брюшной полости. В результате этого интенсивность болей уменьшается, и начинают появляться другие неврологические симптомы – нарушение рефлексов, снижение чувствительности или нарушение двигательной функции конечности.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Электронейромиография. Это комплексное исследование, позволяющее определить состояние периферической нервной системы и мышц и выявить на ранних стадиях патологические изменения.
Если седалищный нерв воспалился в результате стрессовых ситуаций, интоксикации или переохлаждения, то при правильном и своевременном лечении за достаточно короткий период возможно полное выздоровление.
Воспаление седалищного нерва нужно отличить от следующих заболеваний:
- Гематомы и опухоли, расположенные в области малого таза.
- Болезни мочеполовой системы.
- Радикулопатия.
- Аневризмы бедренной и подколенной артерии.
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва проводит невролог. Могут быть назначены препараты следующих групп:
- Нестероидные противовоспалительные средства. Они купируют воспалительный процесс в области пораженного нерва и существенно снижают болевые ощущения. Препараты могут быть назначены в виде инъекций, таблеток или мазей. Это зависит от тяжести воспалительного процесса и интенсивности болей.
- Миорелаксанты. Препараты этой группы позволяют устранить спазм мышц, расслабляя их, тем самым уменьшая интенсивность воспалительного процесса и помогая устранить болевые ощущения. Чаще всего миорелаксанты назначают в комбинации с нестероидными противовоспалительными средствами.
- Кортикостероиды. Это гормональные препараты на основе дексаметазона или преднизолона с выраженным противовоспалительным действием. Также они способствуют уменьшению отека.
- Витамины группы В. Они очень важны для нормального функционирования нервной системы. В комплексных препаратах, используемых для лечения воспаления седалищного нерва, сочетаются витамины В1, В6 и В12. Чаще всего в начале терапии их применяют в виде инъекций, в дальнейшем пациента переводят на пероральный прием.
- Транквилизаторы. Бензодиазепины применяют в комплексе с другими средствами для того, чтобы снять тревожность и улучшить сон пациента.
- Гомеопатические препараты. Могут быть назначены в составе комплексного лечения для уменьшения интенсивности воспаления.
- Противовирусные средства. Эти препараты назначают в том случае, если причиной воспаления седалищного нерва является вирус герпеса или оспы.
- Антибиотики. Они применяются в случае, если к воспалению седалищного нерва привели инфекционные заболевания, вызванные бактериями.
При воспалении седалищного нерва назначаются местные и наружные средства, которые наносятся на кожу в области воспаления. Они применяются для уменьшения болевых ощущений и интенсивности воспалительного процесса. В основу этих препаратов могут входить нестероидные воспалительные средства, пчелиный или змеиный яд, анестезин или ментол.
В остром периоде заболевания пациенту рекомендуется постельный режим на кровати с жестким матрасом. Двигательную активность нужно ограничивать до тех пор, пока интенсивность воспалительного процесса не уменьшится.
При малоподвижном образе жизни, особенно при выполнении сидячей работы, для предотвращения застойных явлений необходимо периодически проводить разминку.
Дополнительные методы лечения:
- Физиотерапия. Может назначаться электрофорез (с миорелаксантами, спазмолитиками или витаминами), фонофорез, УВЧ, лазерная терапия, магнитотерапия, парафиновые аппликации. Процедуры позволяют улучшить кровообращение в пораженной области, уменьшить отек, купировать болевые ощущения и уменьшить воспалительный процесс.
- Массаж. Эту процедуру выполняют после того, как острый период заболевания уже пройден. С помощью массажа можно улучшить кровообращение и лимфоток, а также предотвратить атрофию мышц.
- Рефлексотерапия. К таким методам относят иглоукалывание. При раздражении биологически активных точек происходит улучшение функционального состояния нервной системы. Также в качестве терапии можно использовать аппликатор Кузнецова.
- Водолечение. При воспалении седалищного нерва большую пользу приносит плаванье. При остром воспалении для того, чтобы устранить спазм мышц и немного уменьшить боль, можно принять в ванну с теплой водой.
- Лечебная гимнастика. Спортивные упражнения при воспалении седалищного нерва необходимо выполнять в период ремиссии. К ним относится ходьба на ягодицах, велосипед и др. Они помогают укрепить мышцы, снизить избыточное напряжение мышечных групп, улучшить кровообращение. Выполнять их нужно плавно, медленно, без особого напряжения, чтобы не спровоцировать появление новых болевых ощущений. Помимо традиционной лечебной физкультуры также рекомендованы упражнения в бассейне и восточные методики (включая йогу, китайскую гимнастику цигун).
- Санитарно-курортное лечение. При воспалении седалищного нерва особую пользу приносят радоновые или сероводородные ванны или лечебные грязи. Процедуры можно проводить только в период ремиссии.
Осложнения
Если лечение воспаления седалищного нерва не начать вовремя, возможно появление следующих осложнений:
- Недержание мочи.
- Атрофия мышц.
- Паралич.
- Нарушение осанки.
Немедленное обращение к врачу требуется в следующих случаях:
- Очень сильная боль, постепенно распространяющаяся на другие участки ноги.
- Повышение температуры тела выше 37 °C.
- Покраснение кожи в области поражения седалищного нерва и появление отека.
- Сильное онемение ноги, мешающее передвижению.
- Чувство жжения во время акта мочеиспускания или непроизвольная дефекация.
Прогноз
Прогноз заболевания зависит от того, что именно стало причиной воспаления седалищного нерва. Если к развитию болезни привели межпозвоночные грыжи, остеохондроз или хронические инфекционные заболевания, избавиться от воспаления будет очень сложно. Болезнь может переходить в хроническую форму и регулярно обостряться, доставляя пациенту серьезный дискомфорт.
Если седалищный нерв воспалился в результате стрессовых ситуаций, интоксикации или переохлаждения, то при правильном и своевременном лечении за достаточно короткий период возможно полное выздоровление. При этом в дальнейшем особое внимание нужно уделять методам профилактики заболевания.
Профилактические меры
Для того чтобы предотвратить воспаление седалищного нерва, необходимо:
- Избегать переохлаждений, одеваться по погоде.
- Вовремя обращаться к врачу для своевременного начала лечения воспалительных процессов, что позволит не допустить их перехода в хроническую форму.
- Заниматься спортом и выполнять специальные упражнения при воспалении седалищного нерва для укрепления мышц.
- Избегать травм и чрезмерных физических нагрузок.
- Правильно питаться и следить за тем, чтобы в рационе было достаточное количество витаминов группы В.
- Следить за осанкой.
- Избавиться от вредных привычек.

При малоподвижном образе жизни, особенно при выполнении сидячей работы, для предотвращения застойных явлений необходимо периодически проводить разминку.
Видео с YouTube по теме статьи:
[youtube.player]Болезни нервной системы
Общее описание
Поражение седалищного нерва (невропатия седалищного нерва) (G57.0) — это невоспалительное поражение седалищного нерва, возникающее в результате компрессии нерва на разных уровнях, проявляющееся болевым синдромом, парестезиями по задней поверхности голени и слабостью в ноге.
Этиология невропатии седалищного нерва: травма, компрессионные повреждения при длительной иммобилизации, ущемление нерва фиброзными тяжами, опухолями, гематомами, инъекционные повреждения (редко).
Средний возраст, в котором встречается патология — 40–50 лет. Характер поражения — односторонний.
Симптомы поражения седалищного нерва
Заболевание проявляется жгучей болью и парестезиями по задней поверхности голени и стопы, слабостью в ноге в течение нескольких месяцев, лет. Постепенно появляется онемение на задней поверхности голени, стопы; нарастает слабость в пальцах стопы.
При объективном осмотре пациента выявляют парестезии по задней поверхности голени, в стопе (60%), болезненность при пальпации по ходу нерва в точках Валле (70%), болезненность при пальпации в области подгрушевидного отверстия с иррадиацией боли по ходу седалищного нерва (65%), симптомы Ласега (60%). Гипестезия в нижней части голени и по наружному краю стопы встречается в 35% случаев. Слабость мышц голени, стопы — в 40–50%. Снижение или выпадение ахиллова рефлекса — в 75%. Трофические изменения голени и стопы — в 30%. При приведении и внутренней ротации согнутой в коленном и тазобедренном суставах ноги возникает боль в ягодичной области.
 |  | 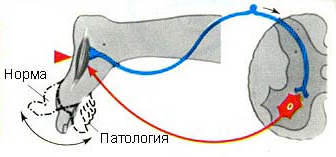 |
| Точки Валле (2) | Симптом Ласега (1 фаза — при поднятии вверх выпрямленной ноги происходит натяжение седалищного нерва — возникает боль; 2 фаза — при сгибании ноги в коленном суставе натяжение нерва уменьшается — исчезает или уменьшается болевой синдром) | Снижение или выпадение ахиллова рефлекса |
Диагностика
- Рентгенография поясничного отдела позвоночника (остеохондроз поясничных позвоночных сегментов).
- Магнитно-резонансная томография поясничного отдела позвоночника.
- Радикулопатия L5-S1.
- Опухоль или гематома в области малого таза.
- Аневризма подвздошной артерии.
Лечение поражения седалищного нерва
Лечение назначается только после подтверждения диагноза врачом-специалистом. Применяются антиоксиданты, вазоактивные препараты, метаболиты, нестероидные противовоспалительные препараты, витамины, миорелаксанты. Показаны физиолечение, массаж, постизометрическое расслабление, новокаиновые и гидрокортизоновые блокады.
Имеются противопоказания. Необходима консультация специалиста.





- Ксефокам (нестероидное противовоспалительное средство). Режим дозирования: для купирования острого болевого синдрома рекомендуемая доза внутрь составляет 8-16 мг/сут. за 2-3 приема. Максимальная суточная доза — 16 мг. Таблетки принимают перед едой, запивая стаканом воды.
- Кетопрофен (нестероидное противовоспалительное средство). Режим дозирования: в/м — 100 мг 1-2 раза в сутки; после купирования болевого синдрома назначают внутрь в суточной дозе 300 мг в 2-3 приема, поддерживающая доза 150-200 мг/сут.
- Трамадол (анальгезирующее средство). Режим дозирования: в/в, в/м, п/к в разовой дозе 50-100 мг, возможно повторное введение препарата через 4-6 ч. Максимальная суточная доза — 400 мг.
- Тизанидин (миорелаксант центрального действия). Режим дозирования: внутрь начальная доза не должна превышать 6 мг в сутки в 3 приема с постепенным увеличением на 2-4 мг с интервалом от 3-х до 7 дней. Оптимальный терапевтический эффект достигается при дозе от 12 до 24 мг/сут. на 3-4 приема через равные промежутки времени.
- Мидокалм (миорелаксант центрального действия). Режим дозирования: внутрь, после еды, не разжевывая, запивая небольшим количеством воды, начиная с 50 мг 2-3 раза в день, постепенно повышая дозу до 150 мг 2-3 раза в день.
- Мильгамма (комплекс витаминов группы В). Режим дозирования: терапию начинают с 2 мл внутримышечно 1 р/д на протяжении 5-10 дней. Поддерживающая терапия — 2 мл в/м два или три раза в неделю.
Рекомендации
Рекомендуется консультация невролога/нейрохирурга.
[youtube.player]Читайте также:


