Из-за чего может быть герпетический менингоэнцефалит у новорожденных

Менингоэнцефалит — это заболевание инфекционного характера, которое является осложнением менингита или энцефалита. Характеризуется воспалением в оболочках мозга и мозговом веществе.
Бывают случаи, когда эта болезнь воздействует на ткани спинного мозга, что может вызвать паралич ног.
По частоте случаев поражения менингитами именно менингоэнцефалит занимает первое место и сопровождается вторичными инфекционными и вирусными заболеваниями. Как правило, течение болезни происходит в острой или тяжёлой форме.
Провоцирующие факторы
Спровоцировать развитие данного заболевания могут такие факторы:
- энцефалиты первичной и вторичной группы;
- процесс разрушения миелина — белого вещества ЦНС или периферической нервной системы;
- паротитный менингоэнцефалит острой формы;
- воспаление придаточных носовых пазух.
Разновидности поражения
Менингоэнцефалит имеет множество видов, которые различаются между собой характером, спровоцировавших воспаление возбудителей:
- амебный — возбудители обитают в воде или влажной земле, этот вид заболевания диагностируется нечасто, и его практически

невозможно вылечить; - бруццелезный — вызывают бактерии, заболевание протекает длительно с возникновением парезов, паралича, нарушений психики;
- проствакцинальный или вакцинальный — инфекционный вид болезни, осложнение которой происходит после первичной вакцинации. Протекает в острой форме, сопровождается судорогами и обмороками;
- геморрагический — реактивная форма болезни инфекционно-аллергического характера, провоцируемая вирусом гриппа;
- герпетический — патологию провоцируют вирусы герпеса;
- гуммозный — вызывается возбудителем сифилиса;
- орнитозный — развивается во время орнитоза или как его последствие;
- паротитный — возбудителем является вирус эпидемического паротита;
- сибиреязвенный — возникает на фоне сибирской язвы;
- ревматический — провоцируется тромбозом сосудов головного мозга;
- сыпнотифозный — характеризуется поражением серого вещества головного мозга;
- токсоплазмозный — бактерии воздействуют на эмбрион в утробе матери;
- туберкулёзный — возникает как осложнение туберкулёза;
- цитомегалический — возникает как осложнение цитомегалии.

Менингоэнцефалит у новорожденных детей

Причина менингоэнцефалит у новорожденного ребенка чаще всего имеет вирусный характер. Однако встречаются случаи внутриутробного поражения зародыша.
Это происходит из-за того, что женщина в первые месяцы беременности болела каким-либо вирусным заболеванием, например, краснухой, ветряной оспой, корью, эпидемическим паротитом, железистой лихорадкой.
В таких случаях, как правило, ребёнок рождается мёртвым. Если же он всё-таки выживает, позже у него проявляются симптомы поражения мозга. Среди них: гидроцефалия; гиперкинезы; очаговые проявления.
Менингоэнцефалит у грудничков сопровождается такими общими симптомами:
- высокая температура;
- тяжёлое общее состояние;
- рвота и диарея;
- отказ от груди;
- прострация различной продолжительности;
- непроизвольные подёргивания глаз;
- косоглазие;
- цианоз и тахикардия — при поражении сердечно — сосудистой системы.
При диагностике ригидность и симптом Кернига определяются трудно. В жидкости спинного мозга выявляется положительная реакция Панди.
Лимфоцитарный плеоцитоз умеренный. Периферическая кровь не обнаруживает каких-либо патологий. Скорость оседания эритроцитов слабо 
ускорена.
Лечение будет заключаться в применении таких препаратов: антибиотики широкого спектра действия, гамма-глобулин, витаминные комплексы в больших дозах. При длительных рвотах внутривенно вводят физраствор и декстрозу.
Прогноз для детей с менингоэнцефалитом весьма сомнительный. Треть детей с этим диагнозом погибает. У многих выживших деток обнаруживаются признаки мозгового поражения.
В зоне риска дети в возрасте до полу — года, после шести месяцев вероятность заболевания снижается.
Течение заболевания может быть разным. Оно может принимать такие формы:
- Молниеносная — проявления развиваются очень быстро, состояние ухудшается стремительно, что приводит к смерти.
- Острая — симптоматика возникает быстро и способствует ухудшению общего состояния больного.
- Подострая — болезнь воздействует на организм человека медленно и проявляется менее выражено.
- Хроническая — характер болезни вялотекущий, симптоматика не выражена, может обостряться и прекращаться.
Особенности клинической картины
Симптомы менингоэнцефалита — это последствия общего воспалительного процесса. Среди них:
- высокая температура тела (иногда поднимается до сорока градусов);
- головная боль;
- тошнота с рвотой;
- неясность сознания;
- скованность движений;
- бледная кожа;
- область носогубной складки синеет;
- одышка;
- учащённый пульс;
- артериальное давление повышено;
- светобоязнь;
- судороги;
- общая повышенная чувствительность.

Дополняются менингеальные симптомы проявлениями поражения головного мозга, среди которых:
- нарушение координации;
- асимметрия сухожильных рефлексов;
- расстройства речи;
- психические расстройства.
Постановка диагноза
Первый и самый основной метод диагностики этого заболевания — анализ спинномозговой жидкости в лаборатории. Проводится с помощью пункции.
Если человек болен, анализ покажет, что спинномозговая жидкость характеризуется мутной консистенцией. Это происходит из-за клеточной примеси. Также в ней будет обнаруживаться повышенный уровень содержания белка, понижение концентрации глюкозы и повышенное давление.
Вместе с этим используются такие методы:
- полимеразная цепная реакция — для выявления бактериальных антигенов;
- анализ крови и мазки из ротовой и носовой полости — для уточнения диагноза;
- рентгеноскопия грудной клетки;
- КТ и МРТ — для исключения гнойного процесса в головном мозге.
Оказание помощи пациенту

Лечение менингоэнцефалита проходит в инфекционном отделении стационара. Цель терапии — устранение причин болезни, симптоматики и предотвращение развития осложнений. Если все меры будут проведены вовремя, это будет способствовать более быстрому выздоровлению и положительному исходу болезни.
После проведения диагностических методов и определения причины болезни, больного направляют в инфекционное отделение, где ему создают необходимые условия для быстрой и полноценной терапии.
Во время лечения применяются препараты различных групп. Среди них:
- антиоксиданты;
- нейропротекторы;
- средства для улучшения микроциркуляции крови;
- поливитамины групп B и C;
- успокоительные средства;

- противосудорожные препараты;
- антихолинэстеразные средства;
- для предупреждения герпетических осложнений назначается Ацикловир;
- мочегонные препараты — для снятия мозговых отёков.
В конце лечения применяются процедуры физиотерапии и рефлексотерапии для предотвращения осложнений.
Также врачом будет назначена специальная сбалансированная диета, которая включает в себя все необходимые питательные микроэлементы.
Люди, перенёсшие это тяжёлое заболевание, становятся на учёт в диспансер и систематически посещают невролога. После лечения вирусного менингоэнцефалита, человек в обязательном порядке должен пройти санаторно-курортное лечение. Такая терапия помогает укрепить иммунную систему организма. Реабилитационный период длится очень долгое время.
Менингоэнцефалит поражает как взрослых, так и детей, и очень часто определить его по первым признакам очень тяжело. В случае возникновения основных проявлений болезни необходимо обратиться к врачу как можно быстрее.
Последствия и прогноз
Менингоэнцефалит — очень опасное заболевание, при котором наблюдается высокий процент смертности. Огромную роль в данном случае играет своевременное и адекватное лечение. Тяжёлые последствия выглядят следующим образом:
- При вирусной форме заболевания, если иммунитет больного ослаблен или диагностика и терапия были проведены слишком поздно,

возникают парезы, паралич, приступы эпилепсии. - Также ещё одним опасным последствием является формирование постнекротических кист. Они провоцируют у детей задержку в умственном развитии и гидроцефалию.
- Если ребёнок заболевает в раннем возрасте, это очень часто оказывает влияние на развитие умственных способностей и состояние психики.
Очень тяжёлыми последствия этой болезни будут у новорожденных с предрасположенностью к образованию генерализованных форм менингоэнцефалита. Можно сказать, что дальнейшая картина жизни больного будет зависеть от степени поражения ЦНС.
Профилактика данного заболевания заключается, прежде всего, в проведении процедур вакцинации против гемофильной палочки, менингококков и пневмококков. Проводится вакцинация в раннем детском возрасте.
Для профилактики болезни у близких родственников, которые непосредственно контактировали с больным, назначается химиопрофилактика антибактериальными препаратами.
[youtube.player]Причины
Считая герпес достаточно безобидным заболеванием, многие родители недоумевают, от чего может быть герпетический энцефалит у их малыша. Между тем, когда речь идёт о грудных детях, в то время как проявляются признаки герпетического энцефалита, заболевание чаще всего является врождённым и полученным непосредственно от матери. Так, младенец может получить инфекцию простого герпеса, переросшую в энцефалит, следующими способами:
- Антенатальным. Около 5-ти – 10-ти процентов грудничков заражаются, находясь в утробе матери.
- Интранатальным. Это наиболее распространенный способ заражения вирусом. Так, младенец получает инфекцию в процессе прохождения родовых путей. Частота случаев заражения интранатальным путем, в случае если мать является носителем вируса, составляет от 85 до 90 процентов.
- Постанатальным. Грудничок может заразиться вирусом простого герпеса и непосредственно после рождения. Заболевание может вызвать контакт с матерью или врачами. Распространенность случаев заражения постанатальным путем составляет от 1 до 3-х процентов.
Симптомы
Распознать герпетический энцефалит у грудных детей и поставить точный диагноз можно в течение первого месяца жизни. То, как проявляется заболевание, и насколько очевидными могут быть его проявления для родителей грудного ребёнка, зависит от формы герпетического энцефалита, физиологических особенностей младенца и других факторов.
С наиболее остро выраженных признаков герпетический энцефалит начинается у недоношенных грудничков. Отмечается очевидная дыхательная недостаточность, которая требует экстренного перевода малыша на систему искусственного вентилирования легких. Нередко, состояние может ухудшаться настолько, что ребёнок впадает в кому. Заболевание сопровождается судорогами тонического и клонического характеров. В виду наличия одного из типов пареза, у младенца нарушается глотательный рефлекс. Кожные высыпания и признаки, по которым можно определить заболевание, отсутствуют.
Подострая форма заболевания у доношенных малышей развивается с постепенным ухудшением самочувствия в первые 1-3 дня. Хроническая прогредиентная форма начинается в период с первой по вторую неделю после появления на свет, характеризуется высокой температурой, вялостью, отсутствием аппетита. На голове и теле появляются характерные высыпания, появляются и стремительно учащаются эпилептические припадки, вплоть до впадения в кому.
Диагностировать внутриутробный герпетический энцефалит у грудного ребёнка позволяют следующие данные:
- результаты нейросонографии;
- анализ спинномозговой жидкости;
- факт задержки психомоторного развития в течение 14 дней жизни;
- результаты обследования на наличие инфекций, полученных в утробе матери.
Осложнения
Чем опасен герпетический энцефалит у младенца? Во-первых, заболевание относится к списку тех, что характеризуются высокой смертностью. Во-вторых, даже при выживании малыша, возможно наличие необратимых патологических изменений, которые повлекут за собой недееспособность ребёнка в дальнейшем.
Лечение
Лечить герпетический энцефалит у грудного ребёнка необходимо, как можно быстрее. В противном случае, отсутствие адекватного и своевременного лечения влечет за собой впадение малыша в коматозное состояние и, как следствие летальный исход или инвалидность.
Оказание первой помощи должно осуществляться сразу после выявления первых симптомов заболевания и постановки точного диагноза. Важно помнить, что существуют формы заболевания, которые вызывают стремительны отек мозга с последующей сердечной и дыхательной недостаточностью. Даже в случае выживания пациента, последствия необратимы и очень серьёзны.
Для того чтобы вылечить грудного ребёнка, малыша помещают в стационар. Это обуславливается высокими рисками остановки дыхания. Таким образом, медикаментозная терапия начинается еще до подтверждения конкретного диагноза. Как правило, в лечении применяются противовирусные, противосудорожные и противоотечные препараты. Дополнительно назначаются жаропонижающие средства и нейропротекторы, в соответствии с состоянием младенца.
Профилактика
Желая предотвратить заражение герпетическим энцефалитом грудного ребёнка, мать должна заботиться о своем здоровье. Крайне важно соблюдение требований защищенного секса, своевременные обследования. В случае наличия подтвержденной инфекции, рекомендуется рассмотреть возможность родов методом кесарева сечения.
[youtube.player]
Менингоэнцефалит у детей часто протекает тяжело и опасен своими последствиями.
Причины и классификация
Менингоэнцефалит может вызываться разными инфекционными агентами: бактериями или вирусами, грибками или простейшими. По сути, этот воспалительный процесс тканей мозга становится следствием многих инфекционных болезней или местных воспалительных реакций.
Чаще воспаление вызывается вирусами (например, герпетический менингоэнцефалит). В редких случаях недуг вызывается токсическим влиянием или инфекционно-аллергическим процессом.
Именно у детей менингоэнцефалит протекает крайне тяжело и сопровождается высокой частотой развития последствий, инвалидности и летального исхода.
Заболеть менингоэнцефалитом могут дети разного возраста, даже новорожденные. Провоцировать его возникновение способны следующие возбудители или заболевания:
- вирусы: клещевого энцефалита, герпеса, цитомегаловирус, гриппа, возбудитель лихорадки Западного Нила;
- бактерии: стрептококки, менингококковая инфекция, кишечная или гемофильная палочки, другие грамположительные и грамотрицательные микроорганизмы;
- простейшие: токсоплазма, амеба и др.;
- аутоиммунные реакции;
- грибковые инфекции (редко);
- гнойные стоматологические и ЛОР-недуги;
- корь;
- краснуха;
- ветрянка;
- туберкулез.
Повышают риск развития этого заболевания следующие состояния и патологии:
- иммунодефицит;
- хронические заболевания;
- нерациональное питание;
- вредные привычки;
- переутомление и др.
Специалисты разделяют менингоэнцефалит на два вида:
- первичный – провоцируется воспалением непосредственно в тканях мозга;
- вторичный – становится осложнением предшествующего заболевания (например, гайморита).
Течение менингоэнцефалита может быть острым, молниеносным или же хроническим. В зависимости от характера поражения тканей головного мозга недуг протекает в виде серозного, гнойного или геморрагического варианта.

Лечение менингоэнцефалита следует начинать сразу же после появления его первых признаков.
Тяжесть последствий менингоэнцефалита зависит от многих факторов, в том числе и от формы, вида и характера поражений мозга.
Симптомы
Обычно заболевание развивается остро.
Особенно опасно для жизни ребенка молниеносное течение менингоэнцефалита.
У детей возникают следующие признаки:
- головная боль;
- повышение температуры и озноб;
- общее беспокойство;
- набухание родничка у маленьких детей;
- тошнота;
- рвота;
- напряженность мышц затылка и спины: трудно наклонять и поворачивать голову, боли в шее;
- светобоязнь;
- нарушения координации движений;
- затрудненность речи;
- нарушения движений;
- нарушения глотания, речи и пр.
Для выявления симптомов заболевания врач при осмотре ребенка выполняет ряд тестов. Если имеется менингоэнцефалит, симптомокомплексы Кернига и Брудзинского оказываются положительными.
Наиважнейшим симптомом менингококковой инфекции является характерная сыпь в виде пятен сине-багровой окраски, не исчезающих при надавливании, быстро распространяющихся по всему телу и имеющих склонность к слиянию. Эти пятно есть ничто иное, как кровоизлияния. Причем такая сыпь может быть первым и единственным признаком инфекции - остальные симптомы попросту не успевают развиться, и ребенок погибает от тяжелейшего инфекционно-токсического шока.
Именно поэтому при обнаружении даже единичного элемента подобного характера даже на фоне хорошего самочувствия ребенка необходимо немедленно вызывать скорую помощь. Менингококковая инфекция - это повод к помещению ребенка в условия реанимации.
Тоже самое касается и различного рода кровотечений, в том числе, и носовых, развившихся у заболевшего ребенка. Любой больной ребенок с кровотечением должен быть немедленно обследован для исключения менингококковой инфекции.
После подтверждения у малыша данного заболевания во всех посещаемых им учреждениях объявляется карантин, контактировавшие с ним дети требуют неусыпного наблюдения, а в идеале, экстренной вакционопрофилактике. Заболевание высококонтагиозное и чрезвычайно опасное для жизни.
Осложнения
Бактериальные и вирусные менингоэнцефалиты часто осложняются и особенно на фоне пониженного иммунитета. К последствиям недуга относят такие состояния и заболевания:
- эпилепсия;
- параличи и парезы конечностей и тела;
- гидроцефалия (избыточное количество жидкости в мозге);
- задержка умственного и психического развития;
- летальный исход.
Развитие осложнений может становиться причиной инвалидизации маленьких пациентов и требует от родителей соблюдения всех предписаний врача.

Первые симптомы менингита или менингоэнцефалита – повод для вызова скорой помощи.
Для устранения последствий рекомендуются курсы реабилитации в специализированных центрах. Кроме этого, занятия с ребенком проводятся и дома. Для этого врач обучает родителей специальным приемам и упражнениям.
Лечение
План лечения составляется после проведения всесторонней диагностики. Для этого назначаются лабораторные анализы крови, спинномозговой жидкости, КТ и МРТ мозга.
После обследования обязательно проводится дифференциальная диагностика с такими недугами, как энцефалит, энцефаломиелит и др.
После постановки точного диагноза больным назначаются:
- антибиотики, противовирусные или противогрибковые препараты для уничтожения возбудителя;
- средства для стабилизации работы центральной нервной системы;
- успокоительные препараты;
- средства для нормализации микроциркуляции в тканях мозга;
- противосудорожные препараты;
- жаропонижающие;
- витамины;
- препараты кальция;
- массаж;
- физиопроцедуры.
После лечения рекомендуется длительный курс диспансерного наблюдения у невролога и реабилитации для устранения последействий менингоэнцефалита.
Этот сочетанный воспалительный процесс опасен для детей любого возраста.
Для профилактики осложнений его лечение должно начинаться сразу же после появления первых признаков недуга. При отсутствии правильной терапии последствия могут быть крайне опасными для здоровья или фатальными.
[youtube.player]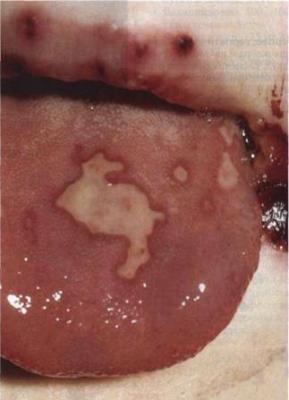
Герпетическая инфекция – самая распространенная вирусная инфекция человека, существующая в организме преимущественно в латентной форме и проявляющаяся на фоне иммунодефицитных состояний поражениями кожи, слизистых оболочек, глаз, печени и ЦНС. Это наиболее часто диагностируемая инфекция среди врожденных и неонатальных болезней.
Актуальность. Инфицированность взрослого населения вирусами простого герпеса достигает 90-95%. За последние годы во всем мире констатируют увеличение количества случаев заболевания герпетической инфекцией новорожденных. Смертность от неонатального герпеса достигает 50-70%. Здоровыми остаются только 15%, многие дети в последующем страдают тяжелыми неврологическими заболеваниями.
Этиология. Вирус простого герпеса входит в семейство герпес-вирусов, подразделяется на вирус простого герпеса 1 типа – лабиальный и вирус простого герпеса 2 типа — генитальный. Наиболее опасен для плода генитальный герпес.
Вирус простого герпеса состоит из трех основных компонентов: нуклеотида, капсида и липидосодержащей оболочки. Геном представлен линейной двухнитчатой ДНК.
Эпидемиология. Естественным хозяином вируса простого герпеса является человек. Пути передачи инфекции:
- половой (является основным для вируса простого герпеса 2 типа);
- контактный (при прохождении плода через родовые пути матери во время родов частота инфицирования составляет 40-50%, заболеваемость – 20%, смертность – 40%);
-вертикальный (риск трансмиссии при первичной инфекции беременной составляет 50%, при первом клиническом проявлении непервичной инфекции – до 33%, при рецидиве герпетической инфекции– до 3%);
Наиболее часто плоду заболевание передается во время родов от матери, у которой инфицированы родовые пути и, нередко, имеется хроническая инфекция мочевых путей. Входными воротами могут быть травмированные кожные покровы, слизистые губ, ротовой полости, носа, конъюнктивы и гениталий. Вертикальная передача инфекции от матери к плоду может происходить через поврежденную и даже неповрежденную плаценту. Заражение сопровождается репликацией вируса на месте инвазии. Далее он способен распространяться неврогенно, лимфо- и гематогенно. Излюбленной локализацией являются сенсорные ганглии, где инфекция может длительно сохраняться.
Клиническая картина. Симптомы. Проявления врожденной герпесной инфекции зависят от сроков заражения. Установлена достоверная связь герпесной инфекции с пороками развития желудочно-кишечного тракта, сердца, мочеполовой системы, скелета, врожденных рубцовых деформаций кожи. Вирус герпеса может вызывать органическое поражение ЦНС (микро- и гидроцефалию, ДЦП, эпилепсию), цирроз печени, неонатальныйгепатит, тяжелые поражения глаз, легких, кожи и слизистых. Инкубационный период колеблется от 2-х до 30 дней. Выделяют 3 клинических формы герпесной инфекции у новорожденных:
1) Локализованная форма с поражением кожи и слизистых полости рта, глаз – встречается у 20-40 % больных. Характеризуется наличием единичных или множественных везикулярных элементов на различных участках тела при отсутствии признаков системной воспалительной реакции. Пузырьки размером 1,5-2 мм на фоне эритемы и отека. Чаще всего они появляются на 5-14-й дни жизни. При их вскрытии образуются эрозии с гладким дном. На месте эрозий может быть нестойкая пигментация, процесс заживления длится примерно 10-14 дней. Возможно развитие герпетических кератоконъюнктивита, хориоретинита, эрозий роговицы, увеита, эписклерита или иридоциклита. В ряде случаев наблюдается специфический неврит зрительного нерва. При отсутствии специфического лечения у 50-70% новорожденных локализованная кожная форма может привести к генерализации процесса или к поражению центральной нервной системы.
2) Генерализованная форма составляет от 20 до 50% случаев неонатального герпеса. Начало болезни чаще на 5-11-й день жизни, однако возможно и более раннее проявление в первые 24-48 часов жизни. Клинические симптомы неспецифичны и напоминают неонатальный сепсис: вялость, срыгивания, повышение или снижение температуры тела, выраженное нарушение микроциркуляции, апноэ, цианоз, одышка, иногда признаки пневмонии. Характерным является вовлечение в патологический процесс печени и надпочечников. Наблюдаются увеличение селезенки, гипогликемия, гипербилирубинемия, ДВС-синдром, признаки инфекционно-токсического шока. У 50-60% больных отмечаются симптомы герпетического менингоэнцефалита. Специфические высыпания на коже и слизистых появляются на 2-8-ой дни от начала заболевания, однако, у 20% новорожденных с генерализованной формой ГИ кожных элементов не обнаруживают.
3) Герпетические поражения центральной нервной системы (энцефалит, менингоэнцефалит) составляют около 30% случаев. Развитие клинических симптомов заболевания в большинстве случаев наблюдается на 2-3-й неделе жизни (12-17-й дни жизни). Заболевание начинается с подъема температуры тела, вялости, чередующейся с эпизодами повышения возбудимости, тремора, снижения аппетита, вслед за которыми быстро развиваются плохо купирующиеся фокальные или генерализованные судороги. Ликвор вначале может быть не изменен, затем обнаруживается увеличение содержания белка и цитоз лимфоцитарного или смешанного характера. У 40-60 % больных отсутствуют специфические герпетические высыпания на коже и слизистых. При антенатальном заражении возможно рождение детей с микроцефалией, гидроцефалией, наличием внутричерепных кальцификатов.
Диагностика герпесной инфекции:
• Особое значение имеет оценка специфического анамнеза матери (хроническая соматическая патология, эрозия шейки матки, сальпингоофорит, кольпит, самопроизвольные аборты, неразвивающаяся беременность, антенатальная гибель плода, герпетические высыпания на коже и слизистых у матери во время данной беременности).
• Клинический осмотр больного: у детей, родившихся от матерей с острой или рецидивирующей герпесной инфекции, осмотр кожи и слизистых оболочек необходимо проводить с особой тщательностью с целью раннего выявления герпетических элементов.
• При возникновении у новорожденного судорог неясной этиологии показано проведение люмбальной пункции. При герпетическом менингоэнцефалите в ликворе отмечаются высокая концентрация белка и лимфоцитоз/ моноцитоз.
• При возникновении у новорожденного клиники сепсиса, при котором не удается добиться эффекта от целенаправленной антибактерильной терапии, необходимо проводить лабораторные исследования на герпесную инфекцию.
• Дополнительные клинико-лабораторные и клинико-инструментальные исследования (клинический и биохимический анализы крови и мочи, нейросонография, компьютерная томография головного мозга, по показаниям – ЭЭГ, коагулограмма, компьютерная томография, рентгенограмма органов грудной клетки) позволяют оценить состояние отдельных органов, систем и степень их вовлечения в патологический процесс.
• Герпетическая этиология заболевания должна быть подтверждена специальными лабораторными методами:
- цитологическая диагностика, основанная на исследовании под микроскопом тканевых препаратов, окрашенных по методу Райт-Гимза, Папаниколау;
- содержимое везикул можно исследовать прямым иммунофлюоресцентным методом для обнаружения антигена вируса простого герпеса;
- обнаружение генома вируса в крови и ликворе методом полимеразной цепной реакции (чувствительность метода – 95%, специфичность – 90-100%, время анализа – 1-2 дня);
• Патоморфология плаценты. Макроскопически оболочки плаценты желтоватые, мутные. При гистологическом исследовании выявляется базальный децидуит. Типичные герпетические клетки имеют крупные размеры, в ядре – базофильные включения, окруженные ободком просветления. Цитоплазма клеток вначале слабо базофильна, затем резко ацидофильна. Во всех поврежденных ворсинах происходит активация фиксированных макрофагов (клеток Гофбауэра-Кащенко). В базальной пластинке обнаруживаются кровоизлияния, отложения фибрина и образование тромбов, множественные очаги некроза и кальциноза.
Среди растительных препаратов, обладающих заметным противовирусным действием, в лечении герпетической инфекции чаще других используются производные солодки и зверобоя. Этисредства применяются в основном местно. Так, эпиген, производимый на основе солей глицирризиновой кислоты, заметно сокращает сроки заживления кожно-слизистых поражений.
При генерализованной форме инфекции в условиях иммунодефицитного состояния в комплексной терапии новорожденных, в том числе недоношенных детей, могут быть использованы полиспецифические внутривенные иммуноглобулины (Октагам, Интраглобин, Сандоглобин, Пентаглобин) и иммуноглобулины с высоким титром антител к вирусу простого герпеса. Неотъемлемой частью патогенетической терапии герпесной инфекции является также использование препаратов интерферонового ряда: Виферон-1 в свечах (доза 150 000 МЕ 1 раз в сутки per rectum в течение 5 дней). Поддержание жизненно важных функций организма ребенка при генерализованной форме неонатального герпеса проводится в соответствии с общими принципами интенсивной терапии. Важное место в лечении герпетического менингоэнцефалита занимает адекватная противосудорожная терапия. Прекращать вскармливать ребенка грудным молоком не имеет смысла, так как даже при первичной инфекции у матери проникновение ВПГ в молоко маловероятно. Исключение составляют случаи, когда у матери герпетические высыпания располагаются на груди.
Профилактика герпесной инфекции.
1) Выявление беременных высокого риска:
а) тщательный сбор анамнеза с целью выявления эпизодов генитального герпеса;
б) тщательное клиническое обследование родовых путей, промежности и вульвы в процессе наблюдения в женских консультациях и перед началом родов; в) вирусологическое подтверждение герпесподобных генитальных поражений у всех женщин, планирующих беременность.
2) Ведение беременности и родов должно основываться на клинических принципах и анамнезе:
а) у женщин с первичным клиническим эпизодом герпесной инфекции менее чем за 6 недель до родов, необходимо плановое кесарево сечение;
б) если эпизод имел место более, чем за 6 недель до родов, возможно родоразрешение через естественные родовые пути; для снижения риска обострения заболевания к моменту родов целесообразно применение ацикловира с 36 недель беременности;
в) диссеминированная и тяжелая первичная материнская инфекция требуют терапии ацикловиром вне зависимости от срока беременности;
г) при наличии генитального герпеса у матери и родов естественным путем новорожденные подлежат обследованию и проведению профилактической терапии ацикловиром. При получении отрицательного результата лабораторного обследования на герпесную инфекцию и отсутствии клинических проявлений заболевания противовирусная терапия прекращается.
Исходы неонатальной герпесной инфекции. При раннем назначении антивирусной терапии летальность при генерализованных формах инфекции составляет менее 50%, тогда как при отсутствии специфического лечения – 90%; при менингоэнцефалитах – 14%. Частота неврологических осложнений колеблется от 10 до 43%; рецидивы кожных проявлений в первые 6 месяцев жизни наблюдаются у 46% детей.
[youtube.player]Читайте также:


