Когда начали прививать против кори в каком году
Здесь приведен список прививок, которые делались в детском возрасте поколениям граждан СССР и России, родившимся в послевоенный период.
Состав прививок и календарь вакцинации менялись со временем. Для получения нужной информации необходимо указать год рождения человека.
| Возраст (полных лет) | Прививки (обязательные до 17 лет) |
| 0—2 | |
| 3—5 | |
| 6—8 | |
| 9—13 | |
| 14—17 |
Примечание: Ревакцинация от туберкулеза проводится при отрицательной кожной пробе (пробе Манту)
В список включены все прививки, кроме ежегодной прививки от гриппа, положенные всем детям в стране в различные периоды их жизни, по правилам соответствующих лет.
В некоторых регионах делались дополнительные прививки (например, против туляремии, бруцеллеза, сибирской язвы и др.), которые здесь не указаны. Новые прививки могли вводиться раньше в отдельных регионах, чем по всей стране. Так, вакцинация против кори массово проводилась с 1968 года, но была включена в календарь прививок для всей страны только в 1973 году.
Все родившиеся после войны поколения были привиты от туберкулеза, дифтерии и полиомиелита. Также все дети, родившиеся до 1979 года, прививались от оспы.
- 1957 — введение прививки от коклюша в первый год жизни и массовая вакцинация детей до 5 лет.
- 1960–1961 — введение прививки и массовая вакцинация детей и взрослых от полиомиелита.
- 1967 — введение прививки от столбняка для детей, включая старшеклассников.
- 1968–1973 — массовые кампании по вакцинации против кори; с 1973 г. — плановая прививка от кори в первый год жизни.
- 1980 — отмена прививки от оспы в связи с полной ликвидацией этого заболевания в мире. Введение прививки от эпидемического паротита (свинки).
- 1998 — введение двукратной прививки от краснухи, повторной прививки от кори и прививки от гепатита B.
- 2001 — дополнительные кампании по вакцинации детей и взрослых против кори, краснухи и гепатита B. К настоящему моменту от гепатита B должны быть привиты все поколения родившихся с 1988 г.
- 2006 — ежегодная прививка от гриппа детям, посещающим дошкольные учреждения и начальную школу, с 2007 г. — всем ученикам школ, с 2011 г. — всем детям старше 6 месяцев.
- 2011 — прививка от гемофильной инфекции для детей из групп риска.
- 2014 — прививка от пневмококковой инфекции, начиная с первого года жизни. Введение прививок от менингококковой, пневмококковой инфекций и ветряной оспы для призывников.
По состоянию на конец 2019 года в России не внедрены для всеобщего применения у детей некоторые вакцины, рекомендованные Всемирной организацией здравоохранения и используемые в развитых странах мира: против ротавирусной инфекции, вируса папилломы человека и гемофильной инфекции (последняя в России ставится детям с риском тяжелого течения заболевания).
Также в национальном календаре России не предусмотрена всеобщая вакцинация детей от ветряной оспы, менингококковой инфекции и гепатита А. Такие прививки применяются в отдельных странах (например, в США), но не входят в перечень ВОЗ рекомендованных прививок для повсеместного использования.
В России во второй половине восьмидесятых годов уровень вакцинации детей до 1 года не был высоким — всего 50–60% от дифтерии и 76–92% от кори (по данным ОЭСР).
С 1990 г. он повышался, и к 2000 г. достиг 96–99%, что соответствует уровню стран с развитым здравоохранением и даже на несколько процентов выше, чем во многих из них (например, в США с 2000 г. 94–96% детей прививались от дифтерии и 90–92% — от кори).
При этом заболеваемость дифтерией была низкой уже с семидесятых годов, за исключением периода 1992–1997 гг., когда она выросла в десятки раз. В настоящее время дифтерию можно считать практически подавленной: в 2018 году в России было зарегистрировано всего 3 случая.
На 100 тысяч человек
ХХ Охват прививками детей до 1 года (%)
[youtube.player]Здравствуйте, уважаемые читатели блога KtoNaNovenkogo.ru. Корь — это тяжелая болезнь вирусной этиологии. Первое ее описание сделал два тысячелетия назад персидский ученый Закария́ ар-Рази́.
До введения в медицинскую практику (1963 г.) противокоревой прививки и массовой вакцинации, крупные пандемии (что это?) кори возобновлялись через каждые два года, унося из жизни ежегодно до 2,5 000 000 человеческих жизней.
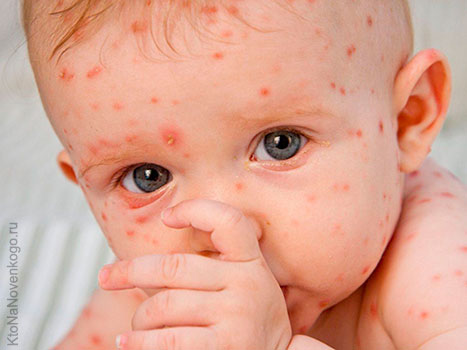
Коревая инфекция не поражает животных. Развивается в основном у детей раннего возраста, иногда у взрослых и подростков. Еще в конце шестидесятых годов прошлого столетия ученые установили, что последствия кори у не привитых больных, проявляются осложнениями в виде:
- тяжелых форм пневмонии;
- тромбоцитопении;
- инфекционного поражения структуры уха,
- прогрессирующего поражения головного мозга (склерозирующего панэнцефалита), который может развиться даже спустя многие годы после перенесенной коревой инфекции.
Прививка от кори обязательна детям и показана взрослым
Прививка от кори – это единственный эффективный способ профилактики заражения опасной инфекцией.
Из-за высокой подверженности заболеванию детей раннего возраста, особенно тех, которые находятся в коллективах, противокоревая прививка внесена в национальный прививочный график детей.
При определенных обстоятельствах, данная вакцинация рекомендована и взрослым:
- планирующим посещение регионов и стран с зарегистрированными случаями коревой инфекции;
- женщинам репродуктивного возраста;
- преподавателям и медицинским работникам, которые подвергаются повышенному риску заражения.
После контакта с инфицированным больным рекомендована внеплановая вакцинация в течение недели.
Как называются вакцины, которые используют для прививок
Для прививок от кори используют моновалентную вакцину и поливалентный иммунобиологический препарат в составе которого имеются антигены иных биологических видов микроорганизмов.
Моновакцину используют обычно при иммунизации взрослых.
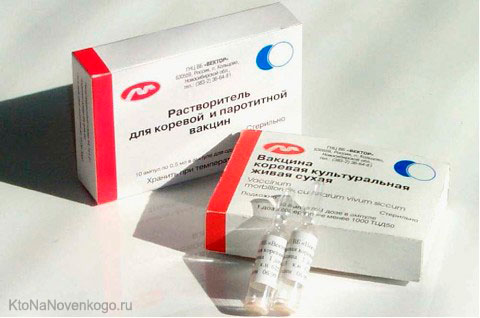
Для детской вакцинации применяют дивакцину, включающую два вида патогенов – кори и паротита, либо комбинированную (КПК) тривакцину с живыми, ослабленными штаммами вируса кори, паротита и краснухи.
По эффективности и безопасности они идентичны и взаимозаменяемы. Могут применяться как по отдельности, так и совместно, не влияя негативно на формирование иммунного фагоцитоза.
Когда делается прививка от кори (график вакцинации)
Плановая иммунизация детей проводится согласно национальному графику прививок. Современные иммунобиологические препараты отличаются хорошей совместимостью, поэтому противокоревую прививку зачастую совмещают с вакцинацией против паротита и краснухи.
- Первая прививка малышам делается в промежутке от года до 1,5 лет.
- Повторная вакцинация – в 6-ти летнем возрасте – необходима для выработки стойкой иммунной защиты.
Целесообразность повторной прививки обусловлена тем фактором, что у почти 20% годовалых детей не вырабатывается иммунитет к инфекции после первой прививки и они ничем не защищены от болезни.
Вторая вакцинация направлена на формирование надежной защиты детей от кори перед поступлением в школу, если иммунитет не сформировался или он достаточно слаб.
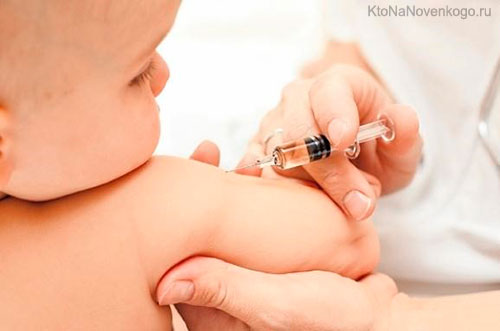
Минимально допустимый промежуток между прививками – 4 года. Вакцинация проводится посредством подкожной инъекции в область предплечья.
Отклонения от графика прививок возможны в случаях:
- непосредственного контакта с пациентом заболевшим корью, лицам, которые ранее не болели данной инфекцией и не прошедших вакцинацию согласно календарю прививок;
- рождения ребенка от матери, не имеющей в организме антител к инфекции. Чтобы оградить малыша от инфекции, первая прививка ребенку проводится в 8 месяцев с последующей вакцинацией согласно графику.
- неблагоприятной эпидемиологической обстановки в регионе, малыш прививается в полугодовалом возрасте.
Прививку делают здоровым детям. Предварительно обследованным и прошедшим аллергическую пробу на вакцину.
Переболевшим коревой инфекцией детям вакцинация не требуется. После болезни у них формируется пожизненный иммунный фагоцитоз (защита) к вирусу.
Прививка от кори взрослым — в каком возрасте и куда
Совершенно необоснованно корь считают детской болезнью.
Инфекция поражает людей любого возраста. К тому же пациенты в зрелом возрасте переносят заболевание тяжелее детей с большим риском развития осложнений.
Особенно подвержены инфекции взрослые:
Противокоревая вакцина вводится взрослым под лопатку. Хорошо переносится и вырабатывает защитный иммунитет длительностью от 20 до 25 лет.
Оптимальный прививочный возраст для взрослых – от 35 до 60 лет. Считается, что, скорее всего, люди постарше подвергались данной инфекции и имеют к ней защитный иммунитет.
Кому прививка противопоказана
Противокоревая прививка, несмотря на необходимость вакцинации имеет ряд противопоказаний.
- индивидуальная гиперчувствительность организма с риском развития системных аллергических реакций – анафилаксии, ангионевротической отечности (Квинке). В том числе гиперчувствительности к аминогликозидным антибиотикам, белку перепелиного либо куриного яйца;
- выраженные реакции либо осложнения при предыдущей прививке;
- наличие первичных либо вторичных иммунодефицитных состояний;
- злокачественных патологий крови и новообразований;
- беременность.
Есть еще нюансы вакцинации:
- Неанафилактический характер аллергии на яйца, наличие контактного дерматита, спровоцированного неомицином (аминогликозидным антибиотикам) не являются препятствием к вакцинации.
- Противокоревая вакцина может вводиться пациентам с бессимптомной формой ВИЧ и СПИД инфекции.
- Прививка откладывается при обострении хронической клиники заболеваний до купирования острых процессов.
- При острой клинике кишечных патологий, не осложненных формах ОРВИ вакцинация проводится после нормализации температурных показателей.
Возможные реакции организма на коревую вакцину
Любой, будь то импортный или отечественного производства иммунобиологический противокоревой препарат содержит в себе ослабленные живые вирусы.
Поэтому противокоревая вакцина отличается слабой реактогенностью и не сопровождается, как правило, какими-либо патологическими проявлениями. У большинства привитых детей поствакцинальные реакции не проявляются.
Довольно редкие возможные поствакцинальные реакции могут проявиться в виде повышения температуры не выше 38 С или легкого недомогания на протяжении 2-х, 3-х дней.
У малышей, склонных к аллергии, на 4-й день после прививки могут отмечаться мелкие кожные высыпания, длящиеся до 2-х недель. Проявление серьезных осложнений – редкое явление.
Заключение
Родителям следует помнить, что единственный способ предотвратить заражение ребенка опасной инфекцией – противокоревая вакцинация.
Даже при заражении, прививка способна свести к нулю возможность развития различных, порой смертельных осложнений.
[youtube.player]Автор статьи: детский врач-хирург Ситченко Виктория Михайловна
Профилактику многие специалисты считают самым лучшим способом лечения любого заболевания. Иногда именно она и является той стеной, которая ограждает детей от множества инфекций. Прививка от кори является единственным способом, который гарантирует защиту человека от этого опасного заболевания. Благодаря иммунизации процент заболеваемости детей, взрослых был снижен до 85%.

Корь, все о болезни
Корь стала довольно редкой болезнью у детей старше года благодаря регулярной иммунизации. Данная инфекция является опасной для человека. Отметим наиболее важные особенности этого заболевания:
- При заражении у ребенка значительно повышается температура. Она может достигать больше 40 0 С.
- Заболевание сопровождают симптомы, сходные с простудой (насморк, сухой кашель, чихание, боли в горле). А также наблюдаются у детей специфические проявления, которые заключаются в: осиплости голоса, светобоязни, отечности век, сыпи по телу.
- Заражение рядом находящихся людей может произойти до 4 дня болезни.
- Развитие заболевания вызывает резкое снижение иммунитета у детей. При инфекции может возникать ряд бактериальных осложнений.
- После того, как болезнь перенесет мать, организм ребенка приобретет иммунитет к вирусу на протяжении 3 месяцев, не больше.
- Корь тяжело переносят маленькие дети (в возрасте до 5 лет). Одним из опасных осложнений считается летальный исход.
- В 2011 году во всем мире болезнь забрала жизнь больше, чем у 100 000 детей, которым не была сделана прививка от кори.
Распространение вируса происходит воздушно-капельным путем. Болеющий корью человек является заразным даже в период инкубации. Возбудитель рассматриваемой инфекции является неустойчивым во внешней среде, он гибнет после воздействия физических, механических факторов.
Важность прививки от кори, график вакцинации
Специалисты считают вакцинацию единственным действенным методом профилактики заразного заболевания. Ее не нужно делать, если у человека есть противопоказания. Первая прививка против кори должна делаться в возрасте 12 – 15 месяцев. В раннем возрасте нужно выполнять вакцинацию по той причине, что взрослые более тяжело переносят прививку, чем дети.
Прививку от кори иногда совмещают со многими другими вакцинами. Часто делают одновременно прививки от кори, эпидемического паротита, краснухи.
По плану должны делать 2 прививки от кори. Сроки выполнения первой прививки мы указали выше, а вторую нужно выполнять в возрасте 6 лет (при условии отсутствия противопоказаний). Обычно время ревакцинации припадает на время проведения пробы манту. Специалисты рекомендуют провести пробу перед прививкой от кори, также можно по прошествии некоторого времени (спустя 1,5 месяца). Одновременно эти прививки делают лишь при наличии экстренных показаний у ребенка старше года.
Плановую вакцину детям вводят дважды (12–15 месяцев, 6 лет). В редких случаях нужно откланяться от этого графика вакцинации:
- При заражении одного из членов семьи, вакцинацию проводят обязательно всем в возрасте до 40 лет. Исключение составляют дети младше года.
- При рождении ребенка от матери, в крови которой не обнаружено антител к вирусу, малышу делают прививку в первые 8 месяцев жизни. Дальше вакцинации ребенку выполняют по плану (14 – 15 мес., 6 лет).
Родителей, да и самих детей интересует вопрос: куда делают прививку от кори? 0,5 мл. препарата вводится малышу, взрослому в такие области:
- под лопаткой;
- наружная область плеча.

Подготовка к инъекции
Для вакцинации не нужно особой подготовки:
- Прививку от кори можно делать исключительно здоровым детям (взрослым). Не должно быть никаких признаков ОРВИ.
- Перед введением препарата рекомендуется пройти полноценный осмотр у врача, сдать анализы.
Существуют также правила поведения после прививки. Они заключаются в следующем:
- Принимая душ нельзя растирать место, в которое вводился препарат.
- Не посещайте людные места на протяжении трех дней.
- Не следует вводить в меню ребенка новые продукты.
Прививка от кори для взрослых
Если же взрослый человек решил сделать прививку, ему рекомендуют сдать анализы для обнаружения антител к инфекции. Человек может переболеть скрытой формой кори, даже не зная об этом. В этом случае специалисты говорят, что в прививке нет необходимости.
После фиксации разгара эпидемии прививки делать нельзя. При отсутствии у человека первой прививки, его следует привить перед поездкой в опасный регион (не позже чем за 2 недели до отъезда). Больше всего случаев инфицирования вирусом зафиксировано во Франции, Германии, Великобритании, Румынии, Италии, Дании, Узбекистане, Испании.

Вакцина от кори делается лишь на определенный период. Повтор введения препарата необходим спустя 3–5 лет. Время повторной вакцинации у взрослых зависит от особенностей организма, графика вакцинации в стране.
Вакцинацию от кори взрослым делают до 35 лет, двукратно с 3-месячным перерывом между прививками. Ревакцинация не нужна. Иммунитет организм к инфекции будет сохранять больше 12 лет. Взрослым препарат вводят в плечо (верхнюю треть).
Данное инфекционное заболевание опасно возникновением осложнений. Среди наиболее тяжелых осложнений укажем:
- энцефалит;
- воспаление легких;
- отит;
- менингоэнцефалит;
- пиелонефрит;
- синусит;
- гепатит;
- менингит;
- евстахиит.
Какие вакцины используют?
В вакцине против кори содержится живой или ослабленный вирусы. В таком состоянии они неспособны вызвать заболевание у ребенка, а лишь помогают выработать иммунитет организма к инфекции. Особенности вакцины от кори:
- Термолабильность. Вакцина теряет свои свойства, находясь в условиях с некомфортной температурой. Ее хранение должно выполняться при температуре до 4 0 С, не выше. Высокая/низкая температура провоцируют быстрое разрушение препарата.
- Если остается неиспользованная вакцина, ее следует уничтожить.
- Препарат должен с осторожностью вводиться людям с аллергией на антибиотик, белок яиц.
В профилактических целях могут использоваться моновакцины, комбинированные вакцины (они также защищают от краснухи, паротита). Используемые вакцины:

Как выбирать вакцину от кори? Вопрос довольно сложный, для его решения необходима консультация специалиста. Врач сможет подобрать оптимальный вариант, оценив переносимость того или иного препарата.
Даже после прививки ребенок может заболеть корью. Болезнь может развиться в том случае, когда у ребенка после однократной вакцинации резко снизился иммунитет. Но при заражении ребенок старше года намного легче перенесет эту инфекцию. Прививка в этом случае помогает приостановить развитие заболевания, предотвратить его тяжелое течение, снизить риск появления осложнений.
Реакция на прививку
Иммунопрофилактика проводится посредством слабой живой вакцины. Очень важно знать, могут ли возникать последствия после прививки от кори и какие. Прививка от кори способна спровоцировать проявление 2 типов реакции:
- общие (покраснение зева, легкий кашель, гиперемия, насморк, конъюнктивит);
- местные (покраснение в области введения вакцины, отек). Эти проявления исчезают спустя несколько дней.
В некоторых случаях может повышаться температура (спустя 6 дней). У ребенка может проявиться кровотечение из носа, понизиться аппетит, возникнуть сыпь, подобная кори, недомогание.

Реакцию на прививку от кори различают в зависимости от степени выраженности симптомов:
- Слабая. Повышение температуры отмечается всего на 1 0 С. Симптомов интоксикации, которые мы рассмотрели выше не наблюдается.
- Средняя. Температура повышается в пределах 37,6 – 38,5 0 С. Присутствуют слабовыраженные симптомы интоксикации.
- Сильная. У ребенка сильно повышается температура, слабость (кратковременно) сыпь, кашель, покраснение горла.
Вышеуказанные симптомы могут возникать при введении моновакцины (иммунитет лишь от кори). Если проводятся совмещенные вакцинации (краснуха, паротит), могут проявляться дополнительные симптомы (воспаление слюнных желез, боль в суставах).
Возможные осложнения
Родителей волнует, как переносится прививка от кори. Могут ли проявляться поствакцинальные осложнения? В мед практике зафиксированы случаи тяжелых осложнений (очень мало). Обычно причина осложнений кроется в :
- нарушении техники вакцинации;
- несоблюдении противопоказаний;
- индивидуальной непереносимости компонентов препарата;
- некачественной вакцине.
Могут наблюдаться такие побочные эффекты после прививки:
- судорожная реакция. Судороги возникают при повышенной температуре. По мнению специалистов это осложнение не относится к тяжелым ;
- токсическая реакция. Она проявляется лишь к 6 – 11 дню после прививки. Характерны: интоксикация, высокая температура, сыпь подобная кори, боль в горле. Эти признаки наблюдаются эти признаки на протяжении 5 дней, не больше;
- поствакцинальный энцефалит. Могут появляться тошнота, возбуждение, головная боль, спутанность сознания, судороги;
- сыпь. Она может указывать на развитие аллергической реакции. И также могут возникать боли в суставах, отек Квинке;
- бактериальные осложнения;
- обострение аллергических болезней.

Противопоказания к проведению вакцинации детям, взрослым
Вакцинация против кори поможет избежать опасных последствий заболевания. Но есть противопоказания. В некоторых случаях ребенку (взрослому) нельзя делать прививку от кори ни в 12 месяцев, ни повторно в возрасте 6 лет:
- беременность;
- первичный иммунодефицит;
- наличие тяжелых осложнений при предыдущей прививке;
- наличие аллергии на аминогликозиды, куриный белок;
- новообразование (злокачественное);
- вакцинацию переносят на 3 месяца в случае введения иммуноглобулина, препаратов крови;
- приобретенный иммунодефицит (СПИД). Прививка противопоказана при развитии его тяжелой формы. Если отсутствуют клинические проявления при ВИЧ-инфекции, вводить живую вакцину разрешено.
Особенности документации
Все прививки проводят лишь по согласию родителей. Выполняемые вакцинации обязательно оформляются документально. Прививка от кори также подпадает под это правило.
Каким образом происходит оформление прививки? Изначально педиатр осматривает ребенка. Перед введением препарата родителям дают на подписание бланк, в котором указывается, что они дают свое согласие на выполнение этой медицинской процедуры.
Профилактика кори
Вакцинация от кори считается единственным профилактическим мероприятием. Ослабленный вирус не опасен для здоровья, он поможет организму выработать иммунитет к болезни. Иногда нужна экстренная профилактика. Она заключается в вакцинации на протяжении 2 – 3 дней после контакта ребенка (старше 6 мес.) с больным человеком.
Для маленьких детей до года (в возрасте 3 – 6 мес.) экстренная профилактика заключается во введении иммуноглобулина человека. В нем присутствуют защитные антитела из сыворотки доноров, людей, переболевших корью. Спустя 2 – 3 месяца можно делать активную иммунизацию.
[youtube.player]История вакцинации также как и история человечества неразрывно связана с эпидемиями инфекционных болезней, которые на протяжении многих веков уносили миллионы человеческих жизней. В поисках защиты от инфекционных заболеваний люди испробовали многое – от заклинаний и заговоров до дезинфекционных и карантинных мер. Однако, только с появлением вакцин началась новая эра борьбы с инфекциями.
Прививки в нашей стране делают более 250 лет. Как это происходило в Российской империи и в СССР?
КАК ЕКАТЕРИНА ВТОРАЯ СТАЛА ПЕРВОЙ.
Принято считать, что первая в российской истории прививка была сделана 23 октября 1768 года Екатерине П. Прививка была от оспы – страшного заболевания, которое сейчас побеждено именно благодаря вакцинации. А в Х веке эпидемии оспы выкашивали население Европы и России. В отдельные годы от оспы умирало более I миллиона человек. Болезнь не щадила никого, не делая различий между сословиями. Не миновала оспа и российский трон. В 1730 году от оспы в 14-летнем возрасте скончался царь Петр П. И не было действенного способа борьбы с этой напастью.

КАК Н.В. СКЛИФОСОВСКИЙ ОТКРЫЛ В МОСКВЕ ПАСТЕРОВСКУЮ СТАНЦИЮ
Открытие Пастером в 1885 году стало настоящим спасением. В Париж потянулись укушенные бешеными животными люди. Среди первых избежавших благодаря вакцине смерти 2500 человек были 16 из 19 покусанных бешеным волком жителей Смоленской области.

А пастеровские станции вскоре начали открываться по всему миру, и Россия стала одной из передовых в этом отношении стран. Первая станция прививок против бешенства в Российской империи (и вторая в мире) появилась в Одессе 11 июня 1886 года, а уже через месяц такая же была создана в Москве. К её открытию Луи Пастер прислал свой портрет с автографом. Он до сих пор хранится в Московском научно-исследовательском институте вакцин и сывороток им. И.И. Мечникова, открытом на её базе. Одним из инициаторов создания московской станции стал Николай Васильевич Склифосовский. К 1912 году пастеровских станций в России было уже 28, а к 1938 году в СССР – 80 (не считая нескольких сот филиалов). Московская станция стала ведущим центром по борьбе с бешенством в СССР. Тысячи жизней были спасены с того времени с помощью антирабических вакцин.
КАК СОВЕТСКИЕ УЧЕНЫЕ ПОБЕДИЛИ ПОЛИОМИЕЛИТ
В середине ХХ века мир постигла новая катастрофа – полиомиелит. Около 10% заболевших погибали и еще 40% становились инвалидами. От него пострадали президент США Франклин Делано Рузвельт. Писатель-фантаст Артур Кларк, режиссер Фрэнсис Форд Коппола.
В Советском Союзе первые эпидемии начались в 1949 году в Прибалтике, Казахстане, Сибири. Болезнь ежегодно уносила около 12 тысяч жизней.
В 1955 году в США наладили производство вакцины от полиомиелита – вакцины Солка. Тогда же вирусолог Альберт Сэбин создал другую вакцину – более дешевую, эффективную и безопасную. Но испытать её в Америке не было возможности, так как уже была создана хорошая вакцина. В США были командированы советские ученые – Михаил Чумаков и Анатолий Смородинцев. Сэбин и Чумаков договорились продолжить разработку вакцины в Москве. В обычном чемодане из США привезли несколько тысяч доз вакцины и начали делать первые прививки. Испытания вакцины проводились на коллегах, родственниках, на детях и внуках разработчиков. И никто из родственников не был против, все понимали опасность полиомиелита и верили, что вакцина защитит детей от болезни.

За 1,5 года с эпидемией в стране было покончено. В 1960 году этой вакциной в СССР были привиты 77,5 миллионов человек.
В 1963 году Михаил Чумаков и Анатолий Смородинцев получили Ленинскую премию. На ежегодный симпозиум в Институт полиомиелита и вирусных энцефалитов АМН СССР приезжали ведущие ученые мира из США, Японии, Европы и Китая. Вакцину, произведенную институтом, импортировали более 60 стран.
КАК ЯПОНСКИЕ МАТЕРИ ТРЕБОВАЛИ СОВЕТСКУЮ ВАКЦИНУ
В Японии в 50-60-е годы ХХ века разворачивалась настоящая трагедия: в маленькой стране были зарегистрированы тысячи случаев заболевания полиомиелитом. Остановить эпидемию могла только живая вакцина, производимая в СССР. Но регистрация и выдача разрешения на её использование было очень затруднено. Тогда матери больных полиомиелитом детей вышли на улицы, требуя разрешить импорт советской вакцины. Они добились своего: 20 миллионов японских детей были спасены от угрозы заболевания.

По сюжету: Япония, 1959 год, эпидемия. Применяемая в стране вакцина Солка эффективна лишь в 60% случаев, кроме того, её не хватает. Японка Кейко, потерявшая старшего сына, хочет во что бы то ни стало защитить от полиомиелита младшего и решает поехать в СССР, чтобы привезти в Японию новую советскую вакцину.
В Советском Союзе Кейко получает вакцину для себя и покупает еще несколько доз для соотечественников, однако, на таможне её конфискуют: по японским законам любое ввозимое в страну лекарство должно пройти длительную проверку, занимающую два года. Японские матери устраивают акции протеста и требуют ввезти советскую вакцину немедленно, но этому препятствуют бюрократы обоих государств. Усилиями Кейко и других матерей, с одной стороны, и советского доктора Гусева, с другой, удается отправить вакцину в Японию.
КАК КОНФЕТЫ СТАЛИ ЛЕКАРСТВОМ
В 50-60-е годы на кондитерской фабрике имени Марата выпускали конфеты против полиомиелита.
Михаил Чумаков искал лучший способ доставки вакцины в кишечник, чтобы вирус не терялся во рту, где он не размножается, а в большей степени попал по назначению. В итоге он придумал сделать вакцину в форме драже. Уже в марте 1959 года было изготовлено по заказу института антиполиодраже – капсулы из сахара и крахмальной патоки с восковым покрытием. Конфеты весили один грамм и хранились в холодильнике. Дети их полюбили, а квалифицированный персонал для введения вакцины теперь даже и не требовался.

ИНОГДА СТРАШНЫЕ ВИРУСЫ И ЗАБОЛЕВАНИЯ , ОСТАВШИЕСЯ В ПРОШЛОМ, НАПОМИНАЮТ О СЕБЕ
Известный художник – плакатист Алексей Кокорекин в 1959 году путешествовал по Индии. После возвращения из поездки он почувствовал себя плохо, был госпитализирован в Боткинскую больницу, где впоследствии и умер. Диагноз поставили не сразу: в Индии художник заразился натуральной оспой, которую в СССР искоренили ещё в 1936 году. Спецслужбы вычислили все потенциальные контакты умершего – их оказалось около 9 тысяч. Тысячу человек с наибольшим риском заражения изолировали в Боткинскую больницу, а практически все население Москвы (на тот момент это более 6 миллионов человек) срочно вакцинировали. Вспышку удалось локализовать за 19 дней, заболели 46 человек, умерли от оспы – трое – приемщица комиссионного магазина (куда родственники Кокорекина сдали привезенные художником из Индии вещи), санитарка в инфекционном корпусе и врач-инфекционист.
Оспа считается полностью побежденной с 1980 года – случаев заболевания этой болезнью с того времени нет. Но вирус оспы до сих пор хранится в немногих научных лабораториях.
Эпидемия паралитического полиомиелита в Чечне началась в конце мая 1995 года и закончилась в ноябре того же года. Нормализация ситуации связана с массовым применением вакцины на территории республики в 1995 году. Вспышке полиомиелита в Чечне предшествовало полное прекращение вакцинопрофилактики, длившееся три года. Это свидетельствует о том, что нарушение плановой иммунизации в течение нескольких лет ведет к развитию эпидемии.
ДОПРИВИВОЧНАЯ ЭРА ДИФТЕРИИ
Масштабные антипрививочные кампании, к которым присоединяется все большее число молодых родителей, массовая антипрививочная истерия в СМИ на фоне слабо раздающихся голосов защитников вакцинации побуждают ещё раз напомнить о важности профилактических прививок.
В 1974 году Всемирная организация здравоохранения запустила программу иммунизации от дифтерии, результаты которой проявились моментально. Эпидемии стали редкостью.
В начале 1990-х годов в России медицинские чиновники решили пересмотреть существовавший ещё с советских времен список противопоказаний к вакцинации против дифтерии. Он был значительно расширен и в результате этих намерений в 1994 году возникла эпидемия дифтерии. Тогда дифтерией заболели около 40 тысяч человек. Для сравнения в относительно спокойный 1990-й год было зафиксировано всего 1211 случаев заболевания.

Вакцина против туберкулеза была создана французскими учеными в 1919 году. Массовая вакцинация новорожденных детей против туберкулеза была начата во Франции только в 1924 году. В СССР такая иммунизация была введена только с 1925 года. Проведение вакцинации позволило значительно снизить заболеваемость туберкулезом среди детей.
Мучительное заболевание, смертность от которого может достигать 50%. Заразиться им можно проще простого: отец певца революции В.В. Маяковского уколол палец иглой и умер от столбняка. Токсины, которые выделяют бактерии Клостридии тетани, - яды, приводящие к тоническим сокращениям жевательных мышц, судорогам мимических мышц, а затем к напряжению мышц спины, конечностей, глотки, живота. Вследствие сильных мышечных спазмов нарушается или полностью прекращаются глотание, дефекация, мочеиспускание, кровообращение и дыхание. Около 40% больных погибают в страшных мучениях.
Благодаря массовой вакцинации опасность заболеть столбняком приняла гипотетический характер. Так, в 2012 году в России было зарегистрировано всего 30 случаев заболевания, причем 12 из них имели летальный исход. Около 70% заболевших – люди старше 65 лет, не привитые от столбняка.

Какие прививки делали им в то время?
Все родившиеся в то время были привиты от туберкулеза, дифтерии и полиомиелита. Со временем добавились прививки от коклюша, столбняка, кори и паротита. Детей, родившихся до 1979 года, прививали от оспы, а с 1980 года оспа стала считаться ликвидированной во всем мире, и прививку отменили.
В конце 1990-х годов в Национальный календарь ввели двукратную прививку против краснухи, повторную от кори и прививку от гепатита В, а в 2010 годы к ним добавилась прививка от гемофильной инфекции для детей из групп риска и прививка от пневмококковой инфекции.

Массово прививать от ГРИППА в России начали с 1996 года. Теперь вакцинация от гриппа включена в Национальный календарь профилактических прививок и проводится в государственных медицинских организациях бесплатно. Обязательной вакцинации против гриппа подлежат: дети, начиная с 6 месяцев, школьники, обучающиеся в образовательных организациях среднего профессионального и высшего образования, взрослое население, работающее по отдельным профессиям и должностям(работники медицинских организаций, транспорта, торговли, коммунальной сферы),призывники, беременные женщины, лица, старше 60 лет, лица с хроническими заболеваниями (сердечно-сосудистыми, заболеваниями легких,, метаболическими нарушениями и ожирением).
По данным Роспотребнадзора за период с 1996 по 2018 годы, только благодаря вакцинации, заболеваемость гриппом в России снизилась в 196 раз. В 2019 году за счет бюджета запланировано привить от гриппа 45% россиян.
В последнее время появилась масса кампаний, направленных на принижение роли профилактических прививок против инфекционных заболеваний. Извращая факты, распространители этой пропаганды внушают населению, что вред от прививок многократно превышает их пользу. Но реальность подтверждает обратное. Глобальные исследования, проводимые в различных странах мира, очевидно подтверждают, что именно внедрение вакцинопрофилактики привело к резкому снижению и даже полной ликвидации многих заболеваний.
[youtube.player]Читайте также:


