Корь и опоясывающий герпес
Сферическая форма, диаметр 150 – 200 нм. Содержит двунитевую линейную ДНК. Вирус окружён капсидом, состоящим из 162 капсомеров. Снаружи вирус окружает оболочка с гликопротеиновыми шипами, сформированными из внутреннего слоя ядерной мембраны клетки. Пространство между капсидом и оболочкой называется тегумент (который содержит вирусные белки и ферменты, необходимые для инициации репликации).
1) типоспецифические (гликопротеины внешней оболочки). По нему определяется серотип (в РН, РСК).
2) Группоспецифический (белки нуклеокапсида – одинаковы для всех герпесвирусов).
В различных культурах клеток.
Цитопатическое действие (ЦПД) – образование гигантских многоядерных клеток с внутренними ядерными включениями.
После прикрепления к рецепторам клетки оболочка вириона сливается с клеточной мембраной. Освободившийся нуклеокапсид доставляет в ядро клетки ДНК вируса. Далее происходит транскрипция части вирусного генома (с помощью клеточной ДНК-зависимой РНК-полимеразы). Образовавшиеся ИРНК проникают в цитоплазму где происходит синтез (трансляция) самых ранних α-белков, обладающих регулирующей активностью. Затем синтезируются ранние β-белки – ферменты, включая ДНК-зависимую ДНК-полимеразу и тимидинкиназу, участвующие в репликации геномной ДНК вируса. Поздние γ-белки являются структурными белками, включая капсид и гликопротеины (А, В, С, D, E, F, G, X). Гликопротеины диффузно прилегают к ядерной оболочке. Формирующийся капсид заполняется вирусной ДНК и почкуется через модифицированные мембраны ядерной оболочки. Перемещаясь через аппарат Гольджи, вирионы транспортируются через цитоплазму и выходят из клетки путём экзоцитоза или лизиса клетки.
Чувствителен к УФ-лучам. Устойчив к ультразвуку, низким температурам, замораживанию и оттаиванию.
Источник инфекции – больной и бактерионоситель. Путь передачи: контактный (поцелуи), половой, воздушно-капельный, трансплацентарный.
Выделены следующие популяции вирусов герпеса:
1) Вирус простого герпеса – ВПГ тип 1 (Herpes simplex virus тип 1 – HSV-1),или герпесвирус человека ГВЧ-1;
2) Вирус простого герпеса – ВПГ тип 2 (Herpes simplex virus тип 2 – HSV-2),или герпесвирус человека ГВЧ-2;
3) Вирус ветряной оспы – опоясывающего герпеса (Varicella-zoster virus – VZV), или герпесвирус человека ГВЧ-3;
4) Вирус Эпстайна-Барр (или Эпштейна-Барр) – ВЭБ (Epstein-Barr virus, EBV), или герпесвирус человека ГВЧ-4;
5) Цитомегаловирус – ЦМВ, или герпесвирус человека ГВЧ-5;
6) Герпесвирус человека тип 6 - ГВЧ-6 (Human herpesvirus – HHV-6), или герпесвирус человека ГВЧ-6;
7) Герпесвирус человека тип 7 - ГВЧ-7 (Human herpesvirus – HHV-7);
8) Герпесвирус человека тип 8 - ГВЧ-8 (Human herpesvirus – HHV-8).
Семейство Herpesviridae включает 3 подсемейства, отличающиеся по структуре генома, тканевому тропизму, цитопатологии и локализации латентной инфекции:
I. Подсемейство Alphaherpesvirinae (ВГП-1, ВГП-2, VZV). Для них характерен быстрый рост. Вирусы размножаются в эпителиальных клетках, вызывая цитолитическое действие. В нейронах вызывают латентную, персистирующую инфекцию.
II. Подсемейство Betaherpesvirinae(ЦМВ, ГВЧ-6, ГВЧ-7). Для них характерен медленный рост (латентная инфекция) в клетках эпителия слюнных желез, в гландах, почках, лимфоцитах. Вирусы оказывают цитомегалическое действие (ЦМВ) и лимфопролиферативное действие.
III. Подсемейство Gammaherpesvirinae –вирусы (ВЭБ) растут в лимфобластных клетках, оказывают лимфопролиферативное действие. Вызывают латентную инфекцию в лимфоидной ткани, лимфоцитах, эпителиальных клетках рта и глотки, слюнных желез. ВЭБ вызывает размножение В-лимфоцитов и персистирует в них.
Вирус простого герпеса относится к семейству Herpesviridae, роду Simplexvirus. Вызывает простой герпес (herpes simplex), характеризующийся везикулёзными высыпаниями на коже, слизистых оболочках, поражением ЦНС и внутренних органов, а так же пожизненным носительством (персистенцией) и рецидивами болезни.
Вирус простого герпеса - одна из самых распространённых вирусных инфекций человека, характеризующаяся лихорадочным состоянием и пузырьковыми высыпаниями, которые чаще всего локализуются на коже и слизистых оболочках. Важная особенность герпесвирусов – это пожизненное носительство и частые рецидивы болезни.
Вирусная природа простого герпеса установлена У. Грютером в 1912 году.
Морфология. Вирионы имеют овальную форму, диаметром 120 – 179 нм. Состоят из сердцевины, содержащей линейную двунитчатую, ДНК и наружной липопротеидной оболочки с шипами гликопротеидной природы. Антигенные варианты вируса не обнаружены.
Вирус простого герпеса включает 2 типа: ВПГ-1 и ВПГ-2. Распространён повсеместно, поражает большую часть населения Земли и существует в организме в латентной форме до момента реактивации.
ВПГ-1 поражает преимущественно область рта, глаз, ЦНС, а ВПГ-2 – гениталии, за что и получил название генитального штамма.
Исследуют содержимое герпетических везикул, слюну, соскобы с роговой оболочки глаз, кровь, сперму, мочу, цереброспинальную жидкость и мозг (при летальном исходе).
В мазках, окрашенных по Романовскому-Гимзе, наблюдают синцитий- гигантские многоядерные клетки с увеличенной цитоплазмой и внутриядерными включениями Каудри. Заражают культуру клеток HeLa, Hep-2, человеческих эмбриональных фибробластов. Проводят внутримозговое заражение куриных эмбрионов или мышей-сосунков, у которых развивается энцефалит. Идентификация вируса проводится с помощью РИФ и ИФА с использованием моноклональных антител. Наряду с ИФА и РИФ, так же проводится ПЦР.
Серодиагностику проводят с помощью РСК, РИФ, ИФА и РН (реакции нейтрализации) по нарастанию титра антител (IgM, IgG).
В результате первичной герпетической инфекции в организме образуются сывороточные и секреторные антитела (как в системном кровотоке, так и в тканях и органах), которые обуславливают иммунитет к первичному герпесу, но не препятствуют сохранению вируса и возникновению рецидивов. Основное значение в развитии рецидивирующего герпеса имеет состояние клеточного иммунитета.
Вирус ветряной оспы и опоясывающего герпеса(Varicella-zoster virus; VZV) относится к семейству Herpesviridae, роду Varicellovirus. Имеет самый малый геном среди герпесвирусов. Вирус вызывает две болезни: ветряную оспу и опоясывающий герпес.
Заболевание распространено повсеместно, восприимчивость к возбудителю очень высокая. Эпидемические вспышки наблюдаются в осенне-зимний период, главным образом в организованных коллективах.
Ветряная оспа (varicella) встречается главным образом у детей. Протекает с лихорадкой, интоксикацией, сыпью в виде везикул с прозрачным содержимым. Вирус передаётся воздушно-капельным путём. Источник инфекции только больной человек. Выделение вируса происходит при нарушении целостности пузырьковых высыпаний.
Опоясывающий герпес (herpes zoster), или опоясывающий лишай, - эндогенная инфекция взрослых, перенесших в детстве ветряную оспу. Заболевание не имеет сезонности, в отличие от ветряной оспы. Болезнь сопровождается везикулёзной сыпью по ходу нервов, лихорадкой и неврологическими нарушениями. Опоясывающим герпесом болеют в основном взрослые; болезнь развивается в результате реактивации вируса, персистирующего в организме, т.е. вируса, сохранившегося после перенесенной в детстве ветряной оспы. Больные опоясывающим герпесом могут быть источником ветряной оспы детей. Вирус может длительно сохраняться в нервных клетках межпозвоночных узлов (и может активизироваться в результате травм и на фоне ослабления иммунитета).
Патогенез и клиника.
Входные ворота – слизистая оболочка дыхательных путей, где вирусы размножаются, затем проникают в кровь, поражая эпителий кожи и слизистых оболочек (дерматотропизм).
Инкубационный период составляет 14 – 21 день. Заболевание характеризуется гипертермией и везикулёзной сыпью на теле и слизистых оболочках рта, зева. Высыпания похожи на сыпь при натуральной оспе (отсюда и название болезни). после отпадения корок, рубцов не остаётся. Возможны осложнения в виде пневмонии и энцефалита (бывают редко).
Вирионы имеют овальную форму диаметром 120 – 179 нм, содержит линейную двунитчатую ДНК. На наружной оболочке имеются шипики гликопротеидной природы. Наружная оболочка имеет липопротеидную природу.
Культивирование вируса производят в первичных и перевиваемых культурах клеток с цитопатическим эффектом (симпласты). Репродукция вируса сопровождается образованием внутриядерных включений.
Исследуют содержимое высыпаний, отделяемое носоглотки и кровь. Вирус выявляют в мазках-отпечатках, окрашенных по Романовскому-Гимзе, по образованию синцития и внутриядерных включений (тельца Липшютца). Вирус растёт (после длительного инкубационного периода) в человеческих диплоидных фибробластах. Идентифицируется вирус в РИФ, РСК, ИФА и РН.
Для серодиагностики применяют ИФА, РСК и РН.
После перенесенной ветряной оспы формируется пожизненный иммунитет, который, однако, не препятствует сохранению вируса в организме и возникновению у некоторых людей рецидивов опоясывающего герпеса.
Цитомегаловирус,или вирус цитомегалии, относится к семейству herpesviridae, роду Cytomegalovirus. Вирус цитомегалии (от греч. cytos – клетка, megas – большой) вызывает инфекцию человека, характеризующуюся поражением многих органов и тканей. Протекает разнообразно – от пожизненной латентной инфекции до тяжёлой острой генерализованной формы с летальным исходом.
Наибольшую опасность представляет врождённая цитомегаловирусная инфекция. Вирус передаётся контактно-бытовым путём, респираторно, трансплацентарно и через кровь.
Вирус имеет самый большой геном среди герпесвирусов. Реплицируется только в клетках человека (фибробластах, эритроцитах и макрофагах). Вызывает латентную инфекцию в мононуклеарных лимфоцитах, клетках стромы костного мозга и других клетках.
Исследуют кровь, грудное молоко, мочу, слюну, отделяемое цервикального канала и спинномозговую жидкость. Инфицированные клетки в организме человека характеризуются увеличенными размерами (25-35мкм) и внутриядерными включениями в виде “глаза совы” (окраска гемотоксилином-эозином). Вирус выделяют в культуре клеток. Идентификацию проводят с помощью ПЦР или в РИФ и ИФА с использованием моноклональных антител. Антитела к вирусу (IgM, IgG) в сыворотке больных определяют в ИФА, РСК, РН и др.
Специфические методы профилактики отсутствуют. Лиц с ослабленным иммунитетом оберегают от контактов с инфицированными людьми, детьми с врожденной цитомегалией, которые могут до 5 лет выделять вирус в окружающую среду. При рождении ребёнка с врождённой цитомегалией, повторная беременность может быть рекомендована не ранее чем через 2 года (срок персистенции вируса).
Вирус Эпстайна-Барр (Эпштейна-Барр) – ВЭБ относится к семейству Herpesviridae, роду Lymphocryptovirus. Вызывает лимфопролиферативные болезни, инфекционный мононуклеоз, интоксикацию, поражение нёбных и глоточных миндалин, увеличение лимфатических узлов, печени, селезёнки, изменения в крови.
Вирус Эпстайна-Барр имеет ядерные антигены – nuclear antigens (EBNAs) 1, 2, 3А, 3В, 3С; латентные мембранные протеины (LMPs) 1, 2 и две маленькие Эпстайн-Барр-кодирующие РНК (EBER) молекулы – EBER1 и EBER2. EBNAs и LMPs являются ДНК-связывающими белками, считающимися основными для развития инфекции (EBNA-1), иммортализации (EBNA-2) и других целей. (LMPs) – мембранные белки с онкогеноподобным действием.
Патогенез и клиника.
Вирус Эпштейна-Барр вызывает размножение В-лимфоцитов и персистирует в них. Обуславливает латентную инфекцию в лимфоидной ткани, эпителиальных клетках рта и глотки, слюнных желез. ВЭБ вызывает бессимптомную, хроническую или острую инфекцию в виде инфекционного мононуклеоза, а так же лимфопролиферативные болезни.
1) Инфекционный мононуклеоз – характеризуется высокой лихорадкой, недомоганием, фарингитом, лимфаденопатией, спленомегалией.
2) Хроническая инфекция – может развиваться как циклическая рекуррентная болезнь. Сопровождается низкой лихорадкой, повышенной утомляемостью, головной болью и воспалением горла.
3) Лимфопролиферативные болезни – так же могут индуцироваться ВЭБ, который является митогеном для В-лимфоцитов. Способствует развитию опухолей. Люди с дефектом Т-клеточного иммунитета, вместо инфекционного мононуклеоза могут страдать поликлональной лйекемия-подобной В-клеточной пролиферативной болезнью и лимфомой. Возможно так же развитие Х-связанной лимфопролиферативной болезни. Реципиенты трансплантата после иммуносупрессивной терапии являются группой риска для посттрансплпнтационной лимфопролиферативной болезни после контакта с вирусом или реактивации латентного вируса. Подобные болезни развиваются у больных с ВИЧ-инфекцией. Африканская лимфома Беркитта (эндемическая лимфома) ассоциирована с малярией в Африке. Большой процент поражения с лимфомой Ходжкина, опухолевые клетки носоглоточной карциномы, эндемичной на Востоке, так же содержат последовательности ВЭБ. В отличие от лимфомы Брекитта, в которой опухолевые клетки получены из лимфоцитов, опухолевые клетки носоглоточной карциномы имеют эпителиальное начало.
4) Волосистая оральная лейкоплакия – характерное для СПИДа поражение слизистой оболочки рта.
Инфекционный мононуклеоз документируется обнаружением атипичных клеток (лимфоцитов), лимфоцитозом (моноциты составляют 60 – 70% белых кровяных клеток с 30% атипичных лимфоцитов). Применяют так же вспомогательные реакции (агглютинация эритроцитов барана сывороткой крови больного). Недавняя ВЭБ-инфекция выявляется по различным показателям: обнаружение IgM-антител к вирусному капсидному антигену (VCA), повышение титра EBNA и др.
1) реакция Пауля-Бунели (с эритроцитами барана) – АТ к эритроцитам барана.
2) Реакция Коффа-Бауэрра (с эритроцитами лошади)
3) Проверка на ВИЧ.
Специфическая профилактикаи лечение не разработаны.
Ключевое различие между Корью и Опоясывающим лишаем заключается в том, что Корь вызывает первичное инфицирование вирусом, тогда как Опоясывающий лишай возникает из-за реактивации вируса, который остается бездействующим после первичного инфицирования. Корь — это острое и заразное заболевание, вызываемое РНК-вирусом, которое характеризуется появлением мелких красных пятен на коже, тогда как Опоясывающий лишай — это заболевание, вызываемое реактивированным вирусом варицелла-зостер, для которого характерны высыпания на коже и боль пе местам пораженных сенсорных нервов.
Корь и Опоясывающий лишай — вирусные инфекции, которые, наряду с другими конституциональными симптомами, обычно проявляются как кожная сыпь.
- Обзор и основные отличия
- Что такое Корь
- Что такое Опоясывающий лишай
- Сходство между Корью и Опоясывающим лишаем
- В чем разница между Корью и Опоясывающим лишаем
- Заключение
Корь является очень заразной болезнью, распространение которой за последнее десятилетие резко сократилось после агрессивной иммунизации, проводимой во всем мире.
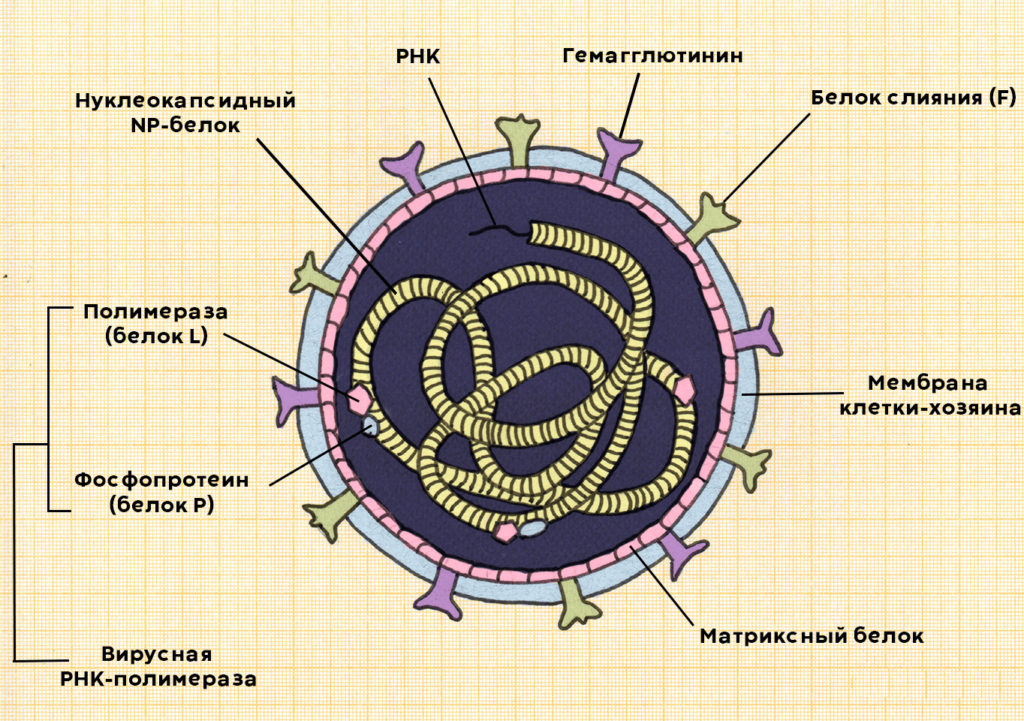
Вирус Кори
Клинические особенности
Клинические признаки появляются после инкубационного периода 8-14 дней.

Корь у детей
Существует два основных этапа развития болезни:
Предэруптивная и катаральная фаза
На этом этапе можно определить вирус в крови. Характерные пятна Коплика появляются у большинства пациентов, как правило, на слизистой оболочке полости рта напротив второго моляра во время этой стадии. Кроме того, присутствуют другие конституциональные симптомы, такие как лихорадка, недомогание, кашель, заложенность носа и субконъюнктивальное кровоизлияние.
Эруптивная и экзантематозная фаза
Возникновение макулопапулезной сыпи отмечает начало этой стадии. Сначала она появляется на лице, а затем распространяется на другие части тела.
Острый энцефалит кори — самое страшное осложнение этого заболевания. Бактериальный пневмонит, бронхит, средний отит, гепатит и миокардит — другие менее серьезные осложнения, которые могут возникнуть при кори. Недоедающие дети и пациенты с другими сопутствующими заболеваниями подвергаются более высокому риску возникновения вышеупомянутых осложнений. Если пациент заболел корью в возрасте до 18 лет, у него может развиться подострый склерозирующий панэнцефалит. Корь у матери не вызывает аномалий у плода.
Диагностика
При сомнениях, для диагностики, ищут специфичные к кори антитела IgM в крови и слизистой оболочке полости рта.
Лечение
Проводится поддерживающее лечение и антибиотики назначаются только при сопутствующих бактериальных инфекциях.
После первоначальной инфекции вирус варицелла-зостер может оставаться в состоянии покоя в ганглиях дорзальных корешков чувствительных нервов, однако, он активируется всякий раз, когда иммунитет человека ослабевает. Таким образом, реактивация вируса варицелла-зостер называется опоясывающий лишай или опоясывающий герпес.
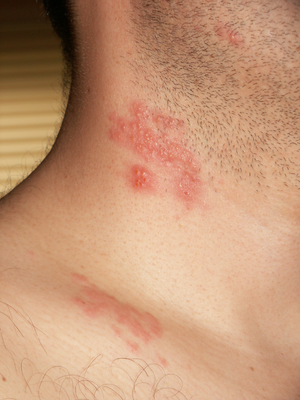
Опоясывающий лишай
Клинические особенности
- Обычно возникает ощущение жжения или боли в пораженном участке. В этой области появляется сыпь, характеризующаяся наличием пузырьков отдаленно напоминающая ветряную оспу
- Иногда возникает парестезия, которая может существовать без каких-либо дерматологических проявлений
- Множественное дерматомное поражение, тяжелое заболевание и длительная продолжительность симптомов указывают на основополагающие иммунодефициты, такие как ВИЧ.
Обычно реактивация вируса поражает грудные дерматомы. Везикулы могут появляться в роговице, когда происходит реактивация вируса в глазничный отделении тройничного нерва . Эти пузырьки могут разрываться, вызывая изъязвления роговицы, которые требуют немедленного внимания офтальмолога, чтобы избежать слепоты.
Реактивация вирусов в геникулирующем ганглии может вызвать синдром Рамсея-Ханта, который имеет следующие характерные особенности.
- Лицевой паралич
- Ипсилатеральная потеря вкуса
- Язвенная болезнь
- Сыпь во внешнем слуховом канале
Когда вовлечены крестцовые нервные корешки, может возникнуть дисфункция мочевого пузыря и кишечника.
Другие Редкие Проявления
- Паралич черепных нервов
- Миелит
- Энцефалит
- Гранулематозный церебральный ангиит
Может наблюдаться постгерпетическая невралгия у некоторых пациентов в течение примерно шести месяцев после реактивации. Частота возникновения постгерпетической невралгии увеличивается с возрастом.
Лечение
- Лечение ацикловиром может помочь уменьшить боль
- Сильные анальгетики и другие лекарства, такие как амитриптилин, помогают облегчить боль, вызванную постгерпетической невралгией.
- Корь и опоясывающий лишай — инфекционные заболевания
- Корь и опоясывающий лишай вызывают сыпь
- Они вызваны вирусами.
Корь — это острое и заразное заболевание, вызываемое вирусом, которое характеризуется появлением небольших красных пятен на коже. С другой стороны, Опоясывающий лишай — это заболевание, вызываемое реактивированным вирусом варицелла-зостер, которое характеризуется кожными высыпаниями и болью по ходу пораженных чувствительных нервов.
Корь появляется из-за первичной инфекции вирусом, тогда как Опоясывающий лишай появляется из-за реактивации вируса варицелла-зостер, который остается бездействующим после первичной инфекции. В этом основное отличие Кори от Опоясывающего лишая. Кроме того, Корь — очень заразная болезнь, в то время как Опоясывающий лишай не заразен.
Как Опоясывающий лишай, так и Корь являются вирусными инфекциями, которые могут привести к летальному исходу. Первичная инфекция вирусом является причиной Кори, тогда как Опоясывающий лишай появляется из-за реактивации вируса, который остается бездействующим после начальной инфекции. Это основная разница между Корью и Опоясывающим лишаем
.
Корь (morbilli) - острое инфекционное заболевание, вызываемое коревым РНК-содержащим вирусом. Источник инфекции является больной человек. Передаётся корь воздушно-капельным путём. Вне организма больного возбудитель кори быстро погибает.
Так как вирус кори довольно хорошо изучен, то заболевают корью в основном непривитые дети и взрослые. Характерными симптомами кори является лихорадка, типичная сыпь на коже и слизистых оболочках и воспалительные явления со стороны слизистых оболочек дыхательных путей и глаз.
Клинические симптомы кори.
Первые проявления болезни начинаются на 9 - 10 день после заражения.
Коревой вирус поражает больше всего дыхательный тракт. При этом отмечаются повышение температуры, общее недомогание, вялость, разбитость, понижение аппетита, нарушение сна, головная боль и конъюнктивит. На 2-3-й день происходит снижение температуры и усиление насморка, появляются грубый кашель и пятна на слизистой оболочке рта. Они сохраняются до начала высыпания, а затем постепенно исчезают. При высыпании происходит резкое усиление катаральных явлений. Появляются конъюнктивит и одутловатость лица, обостряется слезотечение, возникает светобоязнь и вновь повышается температура до 38-39°. Также отмечаются симптомы бронхита и интоксикации, вялость, сонливость и бред на высоте температуры.
Высыпание происходит в следующем порядке:
- 1-й день - лицо (В отличие от скарлатины, покрывается всё лицо);
- 2-й день - туловище и руки;
- 3-й день - все тело.
Затем, постепенно, на 3-й день сыпь бледнеет и исчезает в обратном порядке, а от неё остается пигментация. В период пигментации (3-4-й день от начала высыпания) температура снижается, уменьшаются катаральные явления, сыпь оставляет пигментацию. У некоторых больных отмечается отрубевидное шелушение.
Со стороны сердечнососудистой и центральной нервной системы при кори редко наблюдаются резкие токсические расстройства, характерные для острого периода многих инфекционных заболеваний, как дифтерия, скарлатина, сыпной тиф, грипп и другие.
Со стороны крови отмечаются лейкопения, нейтрофилёз и увеличение СОЭ.
Вероятным осложнением при кори является пневмония.
Диагностика кори.
Проводится на основании эпидемиологических данных, характерных клинических симптомов, а также вирусологического и серологического методов. Помимо этих методов диагностики, применяется иммунофлюоресцентный метод в конце продромального периода и в период высыпания. Проводится исследование отпечатков, обработанных специфической сывороткой для выявления антигенов вируса кори.
Лечение кори.
Больной должен находиться в светлом, хорошо проветриваемом помещении. Ежедневно следует промывать глаза и полоскать рот 2% раствором борной кислоты. Показаны раз 2 - 3 дня тёплые ванны.
Из медикаментозных средств показаны отхаркивающие и жаропонижающие препараты, в случае осложнений - антибиотики. 
Ветряная оспа (varicella) - острое высококонтагиозное инфекционное заболевание преимущественно детского возраста, характеризующееся доброкачественным течением, умеренной общей интоксикацией и пузырьковой сыпью. Возбудителем ветрянки является вирус из семейства герпесвирусов ДНК-содержащий вирус (Varicella-zoster virus) семейства Herpetoviridae, вызывающий также опоясывающий лишай (Herpes zoster). Во внешней среде нестоек и погибает через несколько минут.
Этиология и патогенез ветряной оспы.
Источником инфекции является больной ветряной оспой или опоясывающим лишаем. Ветряная оспа - летучая инфекция, распространение возбудителя происходит с током воздуха на большие расстояния. Восприимчивость к ветряной оспе высокая.
Клиническая картина ветряной оспы.
Инкубационный период длится 11 - 21 день. Основные клинические проявления - период высыпаний 4 - 7 дней. Синдром интоксикации: обычно 3 - 5-дневная лихорадка с первым подъёмом температуры тела в возможный период продромы и последующими ежедневными пиками повышенной температурной реакции, совпадающими с появлением новых элементов сыпи; при тяжёлых формах возможны гипертермия, вялость, недомогание, снижение аппетита и тому подобное.
Продромальная сыпь в виде мелкоточечной красной скарлатиноподобной сыпи, обнаруживается в 1 день болезни и исчезает на 2 - 3 сутки.
Диагностика ветряной оспы.
Дифференциальная диагностика ветряной оспы проводится с бактериальными поражениями кожи, аллергической сыпью, натуральной оспой, осложненной формой герпетической инфекции, другими сыпными инфекциями вирусной природы.
При диагнозе ветрянки периферический анализ крови указывает только на протекание в организме больного вирусной инфекции.
Самым информативным современным способом исследования является электронная микроскопия вируса ветряной оспы в культуре тканей, взятой при пожизненной или посмертной биопсиииз пораженного органа больного человека.
Лечение ветряной оспы.
Обильное питье фруктовых и ягодных морсов. Диета на основе молочных продуктов, фруктов и овощей. Ограничение углеводов при нормальном содержании белка.
Строгое выполнение правил личной гигиены.
При повышении температуры выше 38° применять жаропонижающие средства. Подходящим препаратом является парацетамол в свечах, суспензии или таблетках. Врачом может быть назначен ибупрофен. Не рекомендуется применение аспирина (ацетил салициловой кислоты).
Следует использовать противовирусные лекарственные препараты - ацикловир, панцикловир, виролекс, аденина арабинозид в виде мазей, таблеток для приёма внутрь или инъекций. Ацикловир при ветрянке останавливает размножение вируса, уменьшает интенсивность высыпаний. Обладая иммуностимулирующим действием, это лекарство от ветрянки предупреждает генерализацию инфекции и тяжёлые осложнения.

Острое инфекционное заболевание, вызываемое вирусом varicella-zoster подсемейства Alphaherpesviruses семейства Herpetoviridae (вирус герпеса 3 типа). Поражает нервную систему по ходу периферических нервов (чаще межрёберных и тройничного) и кожу. Ряд наблюдений свидетельствует о том, что вирус опоясывающего лишая у детей вызывает ветряную оспу.
Основные пути передачи вируса как при ветряной оспе - воздушно-капельный и контактный. Рост заболеваемости наблюдается в холодные месяцы. Опоясывающий лишай часто развивается у больного с недостаточностью иммунной системы, на фоне лечения кортикостероидными препаратами и иммунодепрессантами, а так же у наркоманов.
Основные клинические симптомы.
Заболевание начинается с резкой боли и часто предшествует началу высыпания. Пузырьки сливаются в крупные пузыри, а их содержимое становится геморрагическим, могут также появиться очаги некроза.
Продолжительность заболевания составляет 3 - 4 недели. Однако боль может длиться до нескольких месяцев.
Диагностика заболевания.
Постановка окончательного диагноза производится на основании клинических данных.
Лечение опоясывающего лишая.
Основное лечение проводится противовирусными средствами (ацикловир, Фамцикловир и другие), местно применяются теброфеноловая и оксолиновая мази. Для обезболивания используются анальгин, баралгин и другие анальгетики. Также назначаются витамины группы B. При присоединении вторичной инфекции применяются антибактериальные средства.

Краснуха (nibeola) - острая инфекционная болезнь.
Возбудитель краснухи - вирус, содержащий РНК; чувствителен к эфиру, инактивируется при t = 56° С в течение 1 часа. В замороженном состоянии сохраняет инфекционную активность в течение нескольких лет.
Источником инфекции являются больные краснухой. Наиболее заразны больные первые 5 дней от начала заболевания. Инфекция передается воздушно-капельным путем. Чаще болеют дети в возрасте 4-10 лет. Очень опасно заболевание краснухой у беременных, так как приводит к поражению плода и развитию уродств.
Инкубационный период длится от 12 до 24 дней. В начале заболевания отмечаются повышение температуры тела до 38,5 °C, насморк, небольшой сухой кашель, конъюнктивит. Самочувствие заболевшего удовлетворительное. Сыпь на коже появляется в конце 1-го или на 2 - 3 день болезни. Сыпь состоит из мелкопятнистых элементов, не возвышающихся над поверхностью кожи и расположенных на лице. Затем она распространяется по всему телу. Через 2 - 3 дня сыпь исчезает.
Одновременно с появлением сыпи увеличиваются затылочные лимфатические узлы, возможно увеличение и других групп лимфатических узлов (подмышечных, паховых), приобретающих плотноэластическую консистенцию, не спаянных между собой и с подкожной клетчаткой. Картина крови характеризуется лейкопенией, с 3 - 4-го дня болезни появляется моноцитоз.
Диагноз краснухи.
Диагноз ставят на основании данных эпидемиологического анамнеза (контакт с больным краснухой) и характерной клинической картины. Для распознания болезни важны эпидемиологические данные, отсутствие последовательности высыпаний, характер сыпных элементов, не приподнимающихся над кожей, увеличение шейных лимфатических узлов. Для уточнения диагноза определяют титр вируснейтрализующих антител в сыворотке крови на 1 - 3-й день болезни и спустя 7 - 10 дней. Подтверждает диагноз нарастание титра антител в 4 раза и более.
Лечение краснухи.
Больные краснухой в специальном лечении не нуждаются. Необходимо соблюдение постельного режима. По показаниям применяют симптоматические средства.
При появлении признаков поражения ЦНС необходима срочная госпитализация.
Прогноз благоприятный, исключение составляют случаи поражения вирусом краснухи плода при заболевании краснухой женщины во время беременности.

Скарлатина (итальянское scarlattina - ярко-красный цвет), острая инфекционная болезнь, преимущественно детского возраста, проявляющаяся повышением температуры тела, ангиной и кожной сыпью. Вызывается скарлатина обычно бета-гемолитическим стрептококком группы А (Streptococcus pyogenes).
Источником инфекции является больной с начала заболевания вплоть до 4 - 5 дней после исчезновения клинических симптомов. Основной путь передачи инфекции - воздушно-капельный, инфекция также может передаваться через белье, предметы обихода, игрушки. Среди заболевших преобладают дети.
Признаки и течение скарлатины.
Продолжительность инкубационного периода - от нескольких часов до 7 дней. Типичная форма скарлатины начинается остро: после лёгкого озноба температура тела за 5 - 7 часов повышается до 38,5 - 40°C. У маленьких детей при этом нередко появляется рвота. Больные жалуются на головную боль, недомогание, болезненность при глотании, дети отказываются от пищи и капризничают.
В конце первых суток заболевания появляются характерные мелкоточечные высыпания на коже. Сыпь появляется на шее и верхней части груди, затем распространяется по всему телу. Сыпь состоит из многочисленных мелкоточечных элементов, густо расположенных один около другого и образующих на коже сплошное розовое поле.
Лицо больного слегка одутловато, щеки ярко гиперемированы, а подбородок и окружность рта на участке, ограниченном носогубными складками, отличается бледностью ("скарлатинозный треугольник"). В зеве отмечается гиперемия мягкого неба, язычка и миндалин. Грязновато-белый или слегка желтоватый налет покрывает миндалины и распространяется в дальнейшем на мягкое небо и язычок.
В первые 2 - 3 дня болезни язык остается влажным, покрыт серовато-белым налётом, с 3 - 4 дня налёт исчезает, и вид языка становится очень характерным. На кончике его можно видеть многочисленные выбухающие сосочки, а цвет языка становится ярко-красным.
Диагностика скарлатины.
Кровь в первые 2 - 3 дня отличается умеренным нейтрофильнымлейкоцитозом. Температура тела сохраняется высокой в течение 3-6 дней, затем начинает снижаться и приходит к норме на 9-10-й день болезни. Одновременно улучшается общее состояние больного, уменьшается интоксикация, исчезают сыпь и другие симптомы.
Болезнь распознается на основании эпидемиологических данных, клинической картины. Для диагноза скарлатины важно обнаружение гиперемии, насыщенно-розовой окраски естественных складок кожи. Дифференциальный диагноз проводят с ангинами различной этиологии (включая катаральную и фолликулярную ангину), дифтерией зева.
Лечение скарлатины.
Больных лечат на дому или в инфекционной больнице (отделении). Показаниями к госпитализации являются тяжелые, осложненные формы болезни и сопутствующие заболевания. Лечение проводят пенициллином (20 000 ЕД/кг в сутки). Антибиотики назначают всем больным вне зависимости от тяжести течения болезни. Курс лечения 5-7 дней. При тяжёлых формах пенициллин комбинируют с другими антибиотиками, проводят дезинтоксикационную терапию (5 % раствор глюкозы, изотонический раствор натрия хлорида, гемодез), назначают сердечные средства. При всех формах болезни показана витаминотерапия.

В качестве справочных материалов были использованы следующие источники:
Справочник фельдшера. Галина Юрьевна Лазарева;
Справочник медицинской сестры. Виктор Александрович Барановский;
Читайте также:


