Можно ли делать лапароскопию при герпесе

1) Здравствуйте! Насколько эффэктивен Ацикловир в лечении женского генитального
герпеса? При образовании кандиломы в области задней спайки целесообразно ли
применять терапию жидкого азота? Посоветуйте женскую консультацию в которой
работают действительно квалифицированные специалисты.
Ацикловир довольно эффективный препарат. Однако,прежде всего,
ВАМ необходимо удалить кондилому с помощью крио (жидкий азот) или электродеструкции
и только потом использовать мазь.ЖК посоветовать могу только в г.Кировограде.
2) Как можно вылечиться от хламидий. Может появилось эффективное лекарство?
Как можно избавиться от герпеса на долгое время? Может есть эффективное лекарство?
От хламидий эффективны антибиотики группы макролидов, тетрациклина и фторхинолоны.
Лекарств очень много. От герпеса — ацикловир, ганцикловир, валацикловир и др.
Немного помагают индукторы интерферона (циклоферон), виферон, КИП-верон и т.д.
Чтобы избавиться от герпеса надолго, нужно откоррегировать иммунную систему.
Обратитесь к иммунологу.
3) Подскажите пожалуйста, как лечить генитальный герпес. После приема таблеток
ацикловир, у меня возникает рецидив. Возможно у меня ослаблен имунитет. Есть
одна особенность, я принимаю противозачаточные таблетки ЛОГЕСТ.
Нужно сделать иммунограмму, проконсультироваться у иммунолога. Попробовать
препараты типа Циклоферона (инъекции и линимент), Виферона и д.р. Лечение должно
быть длительным и тщательным. Противозачаточные таблетки не влияют на частоту
рецидивов герпеса.
4) Несколько дней назад почувствовала себя плохо — озноб, тошнота, боли
внизу живота, сильная слабость. Думала простуда, но вчера заметила на половых
губах и на внутренней стороне бедер 3-4 небольших зудящих бугорка. Сильно болит
в паху с левой стороны. Возможность, что это что-то венерическое полностью исключаю.
Похоже на герпес (много лет назад такое уже было, но с тех пор не повторялось),
скорее всего из-за снижения иммунитета в связи со сменой часовых поясов и стресса.
Перед отъездом прошла гинекологическое обследование обнаружили левосторонний
спаечный процесс, сактосальпинкс, три фиброматозных узла в матке р-ром 1х1 см,
диффузный фиброматоз молочных желез. Показана лапароскопия по пластике левой
трубы. Назначена ОК — Диане-35 (принимаю второй месяц). В качестве профилактики
обострения — уколы Фибс, тампоны с мазью Вишневского. Вопрос. С чем могут быть
связаны вышеуказанные симптомы? Если это герпес, то можно ли с ним справиться
без противовирусной терапии, а только поддерживающими мероприятиями? Не опасно
ли откладывать лапароскопию (чем это может грозить)?
Возможно это герпес (не уверен, т.к. не увидел своими глазами). Но если эти
пузырьки лопнут и на их месте остануться болезненные язвочки — почти 100% это
герпес. Он пройдет и без противовирусной терапии, но никогда не пройдет полностью.
Дешевле всего использовать местно крем Зовиракс (ацикловир). Лапароскопия делается
для решения проблем с хроническими болями и бесплодием. Сактосальпинкс может
прогрессировать с разрывом, образованием тубоовариального абсцесса и пельвиоперитонитом.
Нужно пройти курс антибактериальной терапии и посмотреть УЗИ в динамике.
У нас также читают:
Медведев Михаил Владимирович // 01 Января 2016
Генитальный герпес – это венерическое заболевание, возбудителем которого является вирус просто герпеса (ВПГ) 1 и 2 типа. Схематическое строение вируса простого герпеса представлено на рисунке.

Генитальный герпес считается относительно безопасной болезнью, так как не приводит к смертельным исходам, не нарушает работу внутренних органов, не является причиной бесплодия. Генитальный герпес может во время родов передаваться от матери к ребенку, вызывая смертельные осложнения. Об этом скажу ниже.
В 80% причиной возникновения данного заболевания является вирус второго типа (ВПГ-2), в 20% — вирус простого герпеса первого типа (ВПГ-1) или сочетанием ВПГ-1 и ВПГ-2. Согласно статистическим данным инфицирование этими вирусами достигает 90% всего населения Земли. Однако, характерная клиническая симптоматика будет проявляется лишь у малой части инфицированных. Например, в США при зараженности населения ВПГ-2 более 20%, о наличии эпизодов генитального герпеса в течении жизни хотя бы 1 раз сообщило лишь 3% населения.
Историческая справка
Римский император Тиберий 2000 лет назад предпринял первые действенные противоэпидемические меры для борьбы с герпесом на губах. Он запретил сенаторам публичные поцелуи в сенате. На поверку оказывается, что неприятие страстно целующихся в общественных местах влюблённых парочек идёт со времён Тиберия.
В летописях остались сведения об эпидемии генитального герпеса, поразившей в XVII веке французских работниц коммерческого секса. В 1736 году описание генитального герпеса дал лейб-медик короля Людовика XV, врач-философ Жан Астрюк (Jean Astruc) в своей книге De morbis venereis.
В 1912 году немцы В. Грютер и Левенштейн впервые доказали вирусную природу герпеса после серии опытов, в которых они получили герпетический кератит у кроликов при нанесении на роговицу животных содержимого пузырьков, полученного от больных простым герпесом.
Детальному изучению вирусы герпеса подверглись в 50 годах прошлого века после широкого внедрения электронной микроскопии.
До 1977 года эффективных лекарств для лечения герпеса практически не существовало, пока американка Гертруда Бэлл Элайон с соавторами не изобрела в США ацикловир — первый и до сих пор вполне актуальный препарат.
К способам передачи генитального герпеса относят:
- Прямую передачу при половом контакте. В результате передачи герпеса с гениталий больного на гениталии заражаемого.
- Бытовой способ передачи. Возникает при переносе герпеса через одежду, бытовые предметы, при касании руками лабиального герпеса в период обострения, а затем, не продезинфицировав руки, касании гениталий.
Передается ли генитальный герпес от инфицированного партнера если у него нет проявлений? К сожалению, да, но вероятность заражения от бессимптомного носителя намного ниже.
Попав на гениталии вирионы герпеса начинают активный процесс по внедрению в ядра нервных клеток. Вначале своего пути вирионы с гениталий попадают на слизистую мочевыводящих путей и внутренних половых органов. Затем проникают в клеточное ядро и изменяют ДНК клетки посредством внесения своего генетического материала. В результате реализации данного процесса клетка помимо своих веществ начинает синтезировать и белки вируса, тем самым обеспечивая вирусу материал для создания новых вирионов. Эти новые частицы, покидая материнскую клетку, распространяются по организму , постепенно повышая свое содержание, создают характерную для герпеса симптоматику. Блуждая в организме, вирус стремится достигнуть ядра нервных клеток, поскольку только они способны хранить вирусные гены при выработанном иммунитете на вирус герпеса и гибели зараженных клеток. Для генитального герпеса клетками-мишенями будут нервные клетки, расположенные в области копчика. Как только происходит снижение иммунной защиты организма, новые вирионы покидают клетку и направляются к наружным тканям, в данном случае от копчика к гениталиям.

Для генитального герпеса характерна следующая симптоматика:
- Высыпания на половых органах.
- Появление на покрасневших участках сгруппированных, склонных к слиянию пузырьков, заполненных жидкостью.
- Через несколько дней наблюдается помутнение содержимого пузырьков, они начинают лопаться и образовывать эрозии, которые вскоре засыхают и покрываются корочками.
- При обычном течении заболевания корочки со временем отпадают, а на их месте остаются специфические пятна.
- Больная ощущает зуд, болезненность и жжение в очагах поражения, отмечается повышение температуры, слабость, увеличение паховых лимфатических узлов, головная и мышечная боль, а также учащение мочеиспускания.
- Возможно распространение высыпаний на кожные покровы бедер, ягодиц, нижних конечностей, а также их возникновение в области анального отверстия.
- Выраженность симптомов может очень сильно отличаться начиная от небольших высыпаний, заканчивая формами с повышением температуры тела и значительным ухудшением общего самочувствия. Особенно яркая симптоматика бывает при первом эпизоде заболевания.
- Генитальный герпес склонен к рецидивированию.

Так выглядят герпетические высыпания, через некоторое время пузырьки лопаются и остаются довольно болезненные изъязвления.

Диагностика генитального герпеса прежде всего включает в себя визуальный осмотр наружных половых органов, анального отверстия, ягодиц, бедер пациентки. У женщин возможен осмотр с помощью зеркал стенок влагалища и влагалищной части шейки матки. Для диагностики генитального герпеса не всегда нужны дополнительные методы диагностики.
В арсенале врача имеются следующие методы:
- Иммуноферментный анализ, при котором у пациентки забирается проба крови, и по титру IgG и IgM, специфичных к вирусу, определяется, знаком ли с ним организм. Этот метод служит в качестве дополнительного и чаще всего используется при планировании беременности, чтобы выяснить был ли контакт с вирусом, а также в спорных случаях.
- Полимеразная цепная реакция (ПЦР), осуществляемая только по жидкости, взятой из пузырьков при высыпаниях. Метод очень точный, но часто не учитывается тот факт, что материал нужно брать непосредственно с высыпаний.
- Культуральный метод. Тоже осуществим исключительно во время рецидива при атипичной форме протекания болезни, когда установить причину высыпаний не всегда бывает возможно. Культуральный метод очень сложен и дорогостоящ при иссследовании вирусов, поэтому применим лишь в научных целях.
Полностью избавиться от вируса простого герпеса не удастся, однако возможно снизить интенсивность клинических проявлений, частоту возникновение рецидивов заболевания.
Достаточно эффективной сегодня является супрессивная терапия, заключающаяся в подавлении активности вируса в организме в любой период. Для этого применяют специальные противовирусные препараты — Ацикловир (герпевир, зовиракс), Фамацикловир (фамвир), Валацикловир (валтрекс), Пенцикловир (денавир) — которые не дают вирусу размножаться в организме даже во время рецидива. Чем раньше назначаются препараты, тем больше эффективность лечения. Максимальная эффективность достигается при начале лечения в первые сутки после появления высыпаний или непосредственно перед их появлением.
Определённое распространение сегодня приобрела беспрерывная супрессивная терапия, при которой пациентка употребляет противовирусные препараты вне зависимости от того, происходит у нее рецидив болезни, или нет. По результатам исследований, такая терапия позволяет снижать частоту, силу и продолжительность рецидивов, а совместно с другими средствами профилактики ещё и уменьшает риск заражения здорового человека от переносчика.
Профилактика генитального герпеса зависит от того есть ли данный вирус в организме или нет. При отсутствии, целью является избежание заражения, что включает в себя ряд следующих мероприятий:
- вести упорядоченную половую жизнь
- при наличии у полового партнёра рецидива герпеса — не важно, на губах или гениталиях — воздерживаться от секса
- пользоваться презервативами, презервативы не защищают от передачи герпеса на 100%
- следует помнить, что пертнер с наличием герпетических высыпаний более подвержен заражению ВИЧ и другими половыми инфекциями
Если вирус уже поселился в Вашем организме, то профилактика будет направлена на уменьшение частоты и силы рецидивов следующими способами:
- проведение супрессивной терапии в периоды между рецидивами (ацикловир и аналоги)
- лечение сопутствующих травм и соматических заболеваний, которые снижают иммунный ответ организма (при их наличии)
Генитальный герпес и беременность
Если Вы беременны и у Вас генитальный герпес Вы должны сообщить своему врачу, если Вы когда-либо имели симптомы или имеете их в данный момент. В редких случаях генитальный герпес может привести к самопроизвольному аборту либо преждевременным родам. Наиболее часто герпес передается ребенку во время родов, что может вызвать смертельную инфекцию (неонатальный герпес). Именно поэтому очень важно избежать возникновения генитального герпеса во время беременности, в особенности первого эпизода заболевания, т.к. именно при первичном заражении наиболее веротно развитие неонатального герпеса.
Что делать, если генитальный герпес во время беременности уже есть?
Если вы беременны и у вас генитальный герпес, вам может быть предложено лечение герпеса с помощтью такие препаратов как ациловир либо валацикловир, чтобы снизить риск возникновения каких-либо симптомов и передачи болезни ребенку. Если у Вас есть симптомы генитального герпеса накануне родов с целью профилактики возникновения неонатального герпеса выполняется кесарево сечение.
В Украине в случае первого эпизода генитального герпеса за 6 недель до предполагаемых родов, т.е. в 34 недели и позже, рекомендуется кесарево сечение (приказ 977). За повторный эпизод ничего не указано.
В украинском приказе 906 (перинатальные инфекции) не указана тактика в отношении генитального герпеса. Сказано лишь об отсутствии необходимости скрининга.
Таким образом, профилактика ацикловиром и аналогами в нашей стране минздравом не регламентируется. Однако, в западных странах при первичном эпизоде, а также при рецидиве генитального герпеса, рекомендуется терапия ацикловиром либо валацикловиром. Данное лечение снижает вероятность рецидива герпеса, снижает количество выделяемого вируса и снижает вероятность развития неонатального герпеса у новорожденного.
Задать вопрос о генитальном герпесе или других заболеваниях можно в разделе вопрос-ответ.
[youtube.player]Суть лапароскопической операции
Лапароскопия — это прогрессивный метод в современной хирургии. Вмешательство от процедуры в организм минимальное. Во время полостной операции используются скальпели и делаются полостные разрезы. Лапароскопия ограничивается несколькими небольшими надрезами на брюшной стенке с применением лапароскопа и троакаров.
Через отверстие на животе вставляется трубка с прибором, оснащенным осветителем, передающим сигнал с вмонтированной видеокамеры. Изображение в точности транслируется на экран компьютера, где хирург наблюдает происходящие изменения в ходе манипуляции. Брюшная полость наполняется углекислым газом, чтобы во время лапароскопии было легче обследовать внутренние органы.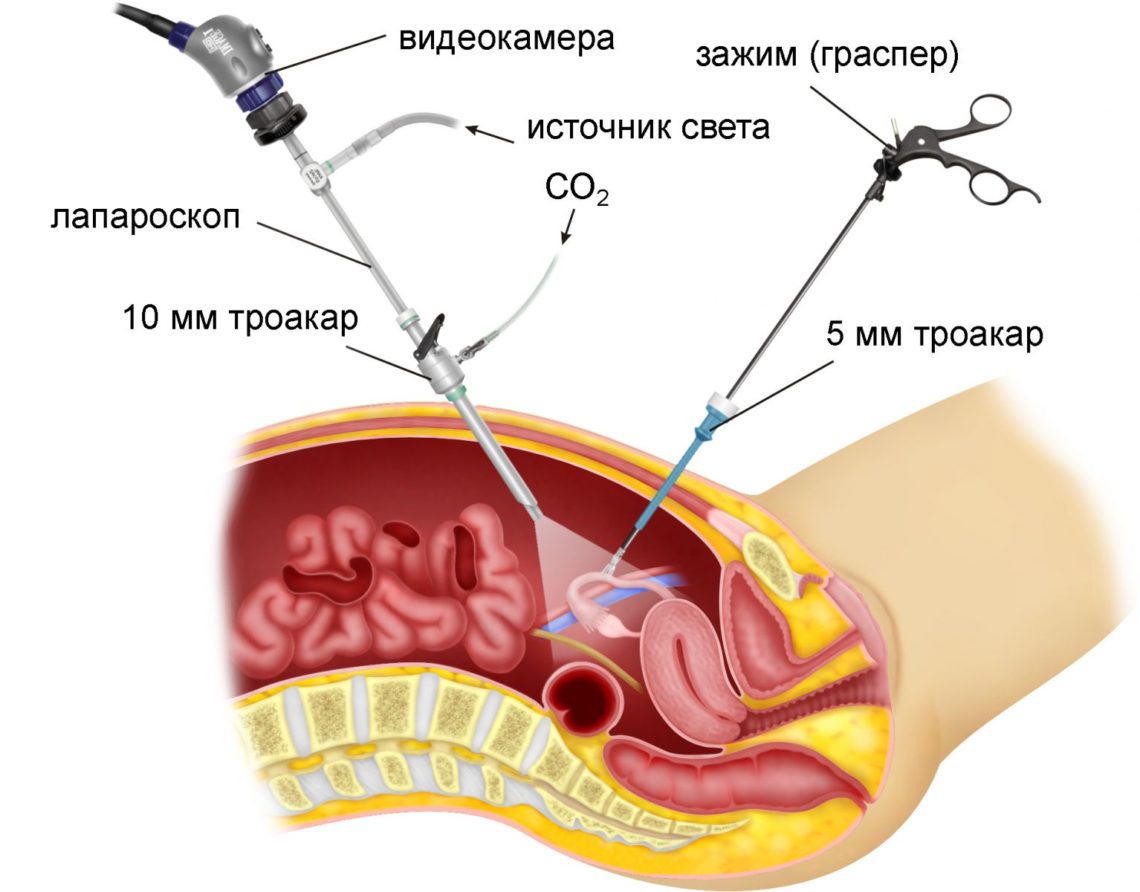
Современные модели аппаратов оснащены камерами с цифровыми матрицами, позволяющими передавать мельчайшие детали изображения, что исключает риск оперативной ошибки. Это значительно облегчает диагностику и лечение пациентов. Вспомогательные приспособления – манипуляторы, которые заменяют обычные хирургические инструменты.
Лапароскопию делают под общим наркозом, так как удаляют новообразования, кисты. Отверстия быстро зашивают с накладыванием нескольких швов. Если у больного состояние здоровья удовлетворительное, его выписывают после манипуляции в течение нескольких часов.
Для чего делают лапароскопию
Лапароскопия в гинекологии назначается с диагностической целью или для терапии органов малого таза. Реже метод используется для лечения и обследования других органов, располагающихся в эпигастральной области. Подходит для проведения диагностики и удаления новообразований в сфере онкологии.
В каких случаях может назначаться лапароскопическое исследование и терапия:
- Женское бесплодие неясной этиологии.
- Неэффективность гормональной терапии с целью зачатия плода.
- Подозрение на внематочную беременность.
- Если требуется провести операцию яичников.
- Осмотр с целью определения причины боли в нижней части брюшной полости.
- Эндометриоз шейки матки и спайки.
- Подозрение на миому или фибромиому матки.
- Перевязывание, пластика маточных труб.
- Когда необходимо сделать экстренное вмешательство – при разрыве маточных труб, прорывных внутренних кровотечениях.
- Тяжелое течение дисменореи.
- Перекручивание ножки кисты яичника.
- Гнойные инфекции органов малого таза.
- Разрыв яичника.
Лапароскопия хорошо подходит для забора биоматериала из органов малого таза, если требуется узнать клеточное содержание тканей. Операция успешно применяется для лечения поликистоза яичников, удаления злокачественной или доброкачественной опухоли. С помощью лапароскопии иссекают спайки, матку, яичники, лечат анатомические аномалии внутренних репродуктивных органов.
Лапароскопия используется для лечения других заболеваний:
- асцит (скопление жидкости в брюшной полости);
- перитонит (разрыв гнойного содержимого воспаленного аппендикса);
- развитие онкологии;
- острые воспалительные болезни желудочно-кишечного тракта, печени и желчевыводящих путей;
- ранение живота, разрывы, травмы тканей;
- хронический или острый аппендицит;
- пупочная грыжа;
- язвы, спаечный процесс, непроходимость кишечника.
Вмешательство проводится в экстренной ситуации, когда причина болезни не выявлена, а состояние критическое. В процессе манипуляции сразу обнаруживают источник патологии и проводят быстрое лечение с иссечением тканей, устранением кровотечений.
Противопоказания к лапароскопии
Лапароскопическое удаление имеет абсолютные и относительные ограничения к проведению. В первом случае лапароскопия запрещена полностью, а во втором можно пойти на компромисс.
Нельзя проводить лапароскопию:
- в коматозном состоянии;
- после перенесенной клинической смерти;
- при наличии сепсиса;
- при сильных нарушениях свертываемости крови;
- при тяжелых поражениях сердечно-сосудистой и дыхательной систем.

Лапароскопия проводится с осторожностью при факторах:
- Старческий возраст. Здоровье у таких пациентов нестабильное, практически всегда присутствуют серьезные хронические болезни, включая нарушения со стороны сердца и сосудов. Во время процедуры проводится общий наркоз, и ослабленный организм может тяжело его перенести. Возможны серьезные последствия в виде инфаркта, аритмии или ИБС.
- Морбидное ожирение (начиная с 3-4-й стадии). Таким больным обычно назначают плановые манипуляции, до начала которых нужно сбросить вес. Избыточные жировые отложения затрудняют доступ к внутренним органам. Лапароскоп и прочие инструменты вводятся тяжело, а проколы кожи и жировой ткани вызывают кровотечения.
- Наличие спаек. Относится к тем пациентам, которые недавно перенесли стандартное хирургическое вмешательство.
- Любые болезни дыхательной или сердечно-сосудистой системы, даже несерьезные, могут обостриться после операции в любой момент.
Если требуется экстренное вмешательство, без которого возникает риск летального исхода, все имеющиеся противопоказания на момент операции не учитываются.
Как подготовиться к лапароскопической операции
Перед плановым проведением нужно сдать необходимый пакет обследований, включающий:
- общий и биохимический анализы крови;
- анализ мочи;
- флюорографию;
- ЭКГ;
- коагулограмму;
- проверку на ВИЧ, сифилис, вирусный гепатит.
Делают рентген и УЗИ пораженного органа. Все анализы сдают за 2 недели до даты операции.
За неделю до лапароскопии из рациона убирают продукты, провоцирующие избыточное газообразование. К ним относятся: бобовые, капуста, зерновые, газированная вода, молочные продукты. Иногда назначают пищеварительные ферменты по усмотрению врача. За несколько дней отменяют антикоагулянты и дезагреганты (варфарин, курантил, аспирин). Обо всех принимаемых препаратах должны знать анестезиолог и хирург.
За 12 часов до операции прекращают употребление пищи и жидкости. При сильной жажде позволяется прополоскать рот водой. Вечером и утром проводят очищающую клизму. Если пациент не в состоянии ее сделать, он принимает специальные медикаменты. Перед манипуляцией удаляют волосы с живота, а душ принимают с обеззараживающим мылом. Нельзя идти на операцию в линзах и украшениях.
Как проводится лапароскопия
Операцию проводят специалисты гинекологического, урологического и хирургического профилей. Сама работа проходит в несколько этапов:
- В предоперационный период анестезиолог планирует проведение наркоза в соответствии с особенностями конкретного пациента. Важно провести премедикацию, которая эффективно успокаивает нервную систему больного. Избыточная тревожность перед манипуляцией создает дополнительную нагрузку на сердце, повышает давление, что недопустимо.
- Далее уснувший под наркозом пациент подключается к аппарату, контролирующему работу сердечной мышцы. Помимо наркоза используют медикаменты, обладающие миотропным действием. Эти средства необходимы для мышечного расслабления.
- Интубационную трубку подключают к аппарату ИВЛ.
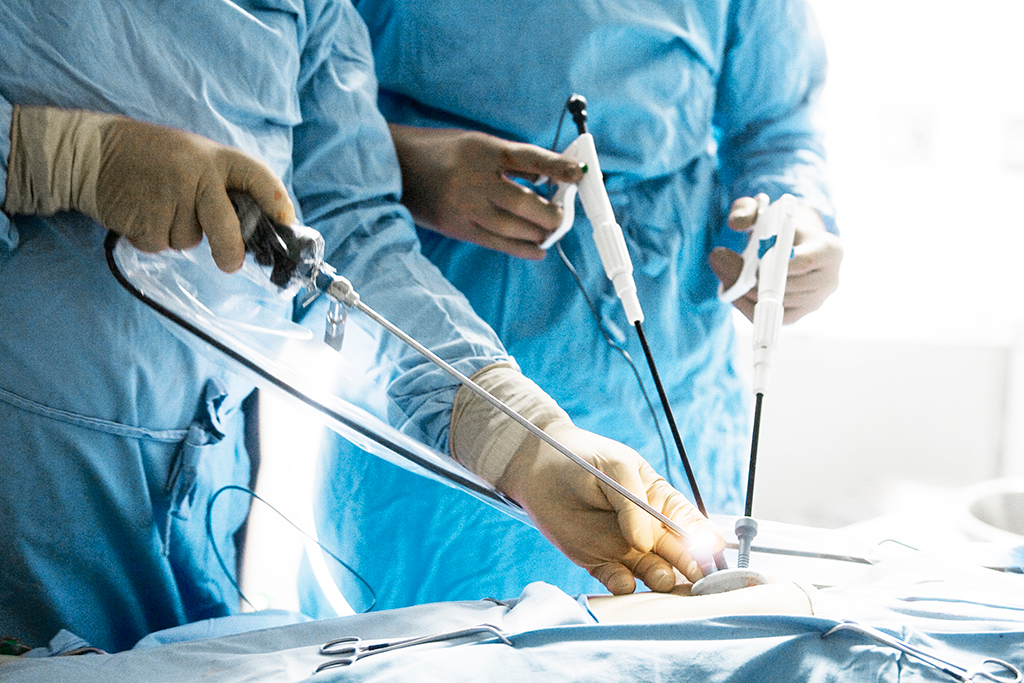
- Для детального рассмотрения внутренних органов в брюшную полость закачивают инертный газ в большом количестве. Для этого делают небольшой прокол недалеко от пупка, затем инсуффлятором вводят углекислый газ.
- После увеличения живота до требуемых размеров и стабилизации внутрибрюшного давления иглу достают, а на ее место устанавливают троакар. Тубус из прибора необходим для установки лапараскопа.
- Далее вводят троакары, чтобы можно было использовать другие хирургические приспособления.
- Если требуется удалить и измельчить внутренний орган (матку или трубы), применяют морцеллятор.
- Титановые клипсы необходимы для прижимания крупных сосудов, включая аорту. Порезы зашивают хирургическими иглами с использованием рассасывающегося материала.
- По окончанию лапароскопии удаляют инструменты, проводят антисептическую обработку, убирают тубусы, а кожные проколы зашивают.
Для предупреждения перитонита устанавливают дренаж, чтобы остатки гноя или крови вышли наружу.
Как проводится лапароскопия у женщин
Женщинам назначают операцию по дате менструального цикла. Этим правилом нельзя пренебрегать, иначе могут возникнуть осложнения. Эффективность лечения напрямую зависит от фазы цикла. Нельзя проводить операцию во время менструации, иначе можно занести инфекцию в матку и спровоцировать сильное кровотечение.
По мнению большинства гинекологов, лапароскопию лучше проводить сразу после овуляции. Примерная ее дата – середина менструального цикла. При стандартном 28-дневном цикле овуляция приходится на 14-й день. Это условное обозначение, возможны индивидуальные отличия. Если у женщины выявилось бесплодие неясной этиологии, то проведенная лапароскопия в период после овуляции поможет установить причины.
Плюсы и минусы лапароскопии
При использовании такого метода лечения восстановление организма проходит в короткие сроки. Период госпитализации обычно не превышает 3 дня с момента проведенной манипуляции. Количество разрезов минимальное, поэтому они быстро заживают, не вызывая сильную боль или недомогание.
После лапароскопии редко развиваются кровотечения и прочие осложнения, вызванные механическими повреждениями. Не появляются рубцы или шрамы, поэтому реабилитация после выполнения лапароскопии проходит намного быстрее, чем после полостной операции.
Среди минусов отмечают:
- ограниченное рабочее пространство для работы хирурга, поэтому могут возникать трудности в ходе выполнения операции;
- использование острых предметов в ходе исследования или лечения, которые требуют опыта и сноровки, в противном случае неаккуратное обращение чревато повреждением жизненно важных органов;
- введение инструментов происходит без помощи рук, поэтому тяжело оценить приложенные усилия к органу;
- в редких случаях происходит искажение изображения на экране монитора, поэтому восприятие картинки может отличаться.
Но не стоит переживать о возможных недостатках лапароскопической манипуляции. Инструменты совершенствуются, а опытные специалисты часто работают с малоинвазивными операционными техниками, поэтому обладают развитыми навыками в области хирургии.
Многие пациенты нервничают, когда назначается операционная диагностика. Но опасения напрасны – этим способом наиболее точно устанавливают диагноз, если остальных данных недостаточно. Существенный плюс – при обнаружении патологии во время исследования хирург может сразу провести удаление новообразования или пораженного органа.
Возможные осложнения после операции
Несмотря на низкую вероятность серьезных осложнений, не стоит забывать, что это разновидность хирургического вмешательства, а значит, определенные риски для здоровья могут быть.
В ходе проведения лапароскопии возможны следующие последствия:
- Когда вводят инертный газ в брюшную полость, возможно раздувание подкожно-жирового слоя. Это состояние является следствием возникшей подкожной эмфиземы. Оно не требует отдельного лечения и обычно проходит спустя несколько суток.
- В результате ошибочных действий хирурга может быть случайно поврежден орган или сосуд. Это чревато сильным кровотечением, поэтому проводятся срочные меры для устранения проблемы.
- Возможно кровоизлияние из троакарного отверстия, если у больного есть склонность к кровотечениям.
- Неаккуратное извлечение инфицированного органа часто дает нагноение раны, что усугубляется на фоне снижения защитных сил организма. При обнаружении подобных признаков срочно требуется лечение антибиотиками.
- Общий наркоз негативно сказывается на работе сердца, угнетает активность дыхательной системы, поэтому в ходе подготовки к лапароскопии требуется тщательное обследование всего организма.
По статистическим данным, процент осложнений после лапароскопии не превышает 5% в сравнении с полостной операцией.
Как проходит послеоперационный период
Как только манипуляция завершается, пациент просыпается в операционной. Врачам необходимо оценить общее состояние больного, проверить рефлекторную активность. Затем его переводят в общую палату. Встать на ноги разрешают один раз и не ранее чем через 5-6 часов с момента пробуждения. В первые сутки употребление пищи запрещено, можно пить только негазированную воду.
В течение недели шовный материал обрабатывают антисептическим средством. Нити снимают через 7-10 дней. Если пациента мучают боли в области желудка или спины, врач назначает симптоматическое лечение – кратковременный приём НПВС. При нормализации общего состояния больной выписывается домой. Обычно нахождение в стационаре длится не более 5 дней, если не проявились какие-либо ухудшения.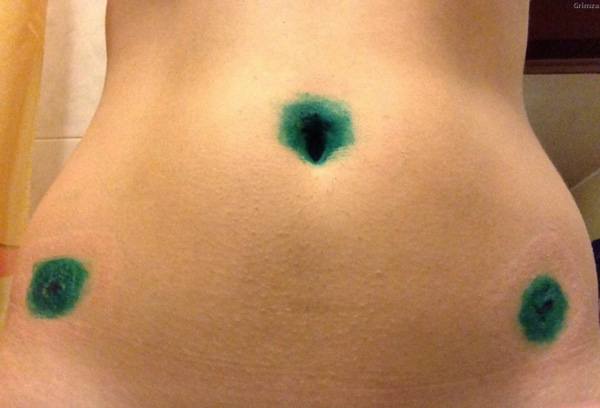
На протяжении месяца после выписки назначают специальную диету, исключающую употребление очень жирного мяса, жареных блюд, молочных продуктов и яиц. В это же время запрещено интенсивно тренироваться в спортзале и изнурять себя физическим трудом.
[youtube.player]Суть лапароскопической операции
Лапароскопия — это прогрессивный метод в современной хирургии. Вмешательство от процедуры в организм минимальное. Во время полостной операции используются скальпели и делаются полостные разрезы. Лапароскопия ограничивается несколькими небольшими надрезами на брюшной стенке с применением лапароскопа и троакаров.
Через отверстие на животе вставляется трубка с прибором, оснащенным осветителем, передающим сигнал с вмонтированной видеокамеры. Изображение в точности транслируется на экран компьютера, где хирург наблюдает происходящие изменения в ходе манипуляции. Брюшная полость наполняется углекислым газом, чтобы во время лапароскопии было легче обследовать внутренние органы.
Современные модели аппаратов оснащены камерами с цифровыми матрицами, позволяющими передавать мельчайшие детали изображения, что исключает риск оперативной ошибки. Это значительно облегчает диагностику и лечение пациентов. Вспомогательные приспособления – манипуляторы, которые заменяют обычные хирургические инструменты.
Лапароскопию делают под общим наркозом, так как удаляют новообразования, кисты. Отверстия быстро зашивают с накладыванием нескольких швов. Если у больного состояние здоровья удовлетворительное, его выписывают после манипуляции в течение нескольких часов.
Для чего делают лапароскопию
Лапароскопия в гинекологии назначается с диагностической целью или для терапии органов малого таза. Реже метод используется для лечения и обследования других органов, располагающихся в эпигастральной области. Подходит для проведения диагностики и удаления новообразований в сфере онкологии.
В каких случаях может назначаться лапароскопическое исследование и терапия:
- Женское бесплодие неясной этиологии.
- Неэффективность гормональной терапии с целью зачатия плода.
- Подозрение на внематочную беременность.
- Если требуется провести операцию яичников.
- Осмотр с целью определения причины боли в нижней части брюшной полости.
- Эндометриоз шейки матки и спайки.
- Подозрение на миому или фибромиому матки.
- Перевязывание, пластика маточных труб.
- Когда необходимо сделать экстренное вмешательство – при разрыве маточных труб, прорывных внутренних кровотечениях.
- Тяжелое течение дисменореи.
- Перекручивание ножки кисты яичника.
- Гнойные инфекции органов малого таза.
- Разрыв яичника.
Лапароскопия хорошо подходит для забора биоматериала из органов малого таза, если требуется узнать клеточное содержание тканей. Операция успешно применяется для лечения поликистоза яичников, удаления злокачественной или доброкачественной опухоли. С помощью лапароскопии иссекают спайки, матку, яичники, лечат анатомические аномалии внутренних репродуктивных органов.
Лапароскопия используется для лечения других заболеваний:
- асцит (скопление жидкости в брюшной полости);
- перитонит (разрыв гнойного содержимого воспаленного аппендикса);
- развитие онкологии;
- острые воспалительные болезни желудочно-кишечного тракта, печени и желчевыводящих путей;
- ранение живота, разрывы, травмы тканей;
- хронический или острый аппендицит;
- пупочная грыжа;
- язвы, спаечный процесс, непроходимость кишечника.
Вмешательство проводится в экстренной ситуации, когда причина болезни не выявлена, а состояние критическое. В процессе манипуляции сразу обнаруживают источник патологии и проводят быстрое лечение с иссечением тканей, устранением кровотечений.
Противопоказания к лапароскопии
Лапароскопическое удаление имеет абсолютные и относительные ограничения к проведению. В первом случае лапароскопия запрещена полностью, а во втором можно пойти на компромисс.
Нельзя проводить лапароскопию:
- в коматозном состоянии;
- после перенесенной клинической смерти;
- при наличии сепсиса;
- при сильных нарушениях свертываемости крови;
- при тяжелых поражениях сердечно-сосудистой и дыхательной систем.

Лапароскопия проводится с осторожностью при факторах:
- Старческий возраст. Здоровье у таких пациентов нестабильное, практически всегда присутствуют серьезные хронические болезни, включая нарушения со стороны сердца и сосудов. Во время процедуры проводится общий наркоз, и ослабленный организм может тяжело его перенести. Возможны серьезные последствия в виде инфаркта, аритмии или ИБС.
- Морбидное ожирение (начиная с 3-4-й стадии). Таким больным обычно назначают плановые манипуляции, до начала которых нужно сбросить вес. Избыточные жировые отложения затрудняют доступ к внутренним органам. Лапароскоп и прочие инструменты вводятся тяжело, а проколы кожи и жировой ткани вызывают кровотечения.
- Наличие спаек. Относится к тем пациентам, которые недавно перенесли стандартное хирургическое вмешательство.
- Любые болезни дыхательной или сердечно-сосудистой системы, даже несерьезные, могут обостриться после операции в любой момент.
Если требуется экстренное вмешательство, без которого возникает риск летального исхода, все имеющиеся противопоказания на момент операции не учитываются.
Как подготовиться к лапароскопической операции
Перед плановым проведением нужно сдать необходимый пакет обследований, включающий:
- общий и биохимический анализы крови;
- анализ мочи;
- флюорографию;
- ЭКГ;
- коагулограмму;
- проверку на ВИЧ, сифилис, вирусный гепатит.
Делают рентген и УЗИ пораженного органа. Все анализы сдают за 2 недели до даты операции.
За неделю до лапароскопии из рациона убирают продукты, провоцирующие избыточное газообразование. К ним относятся: бобовые, капуста, зерновые, газированная вода, молочные продукты. Иногда назначают пищеварительные ферменты по усмотрению врача. За несколько дней отменяют антикоагулянты и дезагреганты (варфарин, курантил, аспирин). Обо всех принимаемых препаратах должны знать анестезиолог и хирург.
За 12 часов до операции прекращают употребление пищи и жидкости. При сильной жажде позволяется прополоскать рот водой. Вечером и утром проводят очищающую клизму. Если пациент не в состоянии ее сделать, он принимает специальные медикаменты. Перед манипуляцией удаляют волосы с живота, а душ принимают с обеззараживающим мылом. Нельзя идти на операцию в линзах и украшениях.
Как проводится лапароскопия
Операцию проводят специалисты гинекологического, урологического и хирургического профилей. Сама работа проходит в несколько этапов:
- В предоперационный период анестезиолог планирует проведение наркоза в соответствии с особенностями конкретного пациента. Важно провести премедикацию, которая эффективно успокаивает нервную систему больного. Избыточная тревожность перед манипуляцией создает дополнительную нагрузку на сердце, повышает давление, что недопустимо.
- Далее уснувший под наркозом пациент подключается к аппарату, контролирующему работу сердечной мышцы. Помимо наркоза используют медикаменты, обладающие миотропным действием. Эти средства необходимы для мышечного расслабления.
- Интубационную трубку подключают к аппарату ИВЛ.

- Для детального рассмотрения внутренних органов в брюшную полость закачивают инертный газ в большом количестве. Для этого делают небольшой прокол недалеко от пупка, затем инсуффлятором вводят углекислый газ.
- После увеличения живота до требуемых размеров и стабилизации внутрибрюшного давления иглу достают, а на ее место устанавливают троакар. Тубус из прибора необходим для установки лапараскопа.
- Далее вводят троакары, чтобы можно было использовать другие хирургические приспособления.
- Если требуется удалить и измельчить внутренний орган (матку или трубы), применяют морцеллятор.
- Титановые клипсы необходимы для прижимания крупных сосудов, включая аорту. Порезы зашивают хирургическими иглами с использованием рассасывающегося материала.
- По окончанию лапароскопии удаляют инструменты, проводят антисептическую обработку, убирают тубусы, а кожные проколы зашивают.
Для предупреждения перитонита устанавливают дренаж, чтобы остатки гноя или крови вышли наружу.
Как проводится лапароскопия у женщин
Женщинам назначают операцию по дате менструального цикла. Этим правилом нельзя пренебрегать, иначе могут возникнуть осложнения. Эффективность лечения напрямую зависит от фазы цикла. Нельзя проводить операцию во время менструации, иначе можно занести инфекцию в матку и спровоцировать сильное кровотечение.
По мнению большинства гинекологов, лапароскопию лучше проводить сразу после овуляции. Примерная ее дата – середина менструального цикла. При стандартном 28-дневном цикле овуляция приходится на 14-й день. Это условное обозначение, возможны индивидуальные отличия. Если у женщины выявилось бесплодие неясной этиологии, то проведенная лапароскопия в период после овуляции поможет установить причины.
Плюсы и минусы лапароскопии
При использовании такого метода лечения восстановление организма проходит в короткие сроки. Период госпитализации обычно не превышает 3 дня с момента проведенной манипуляции. Количество разрезов минимальное, поэтому они быстро заживают, не вызывая сильную боль или недомогание.
После лапароскопии редко развиваются кровотечения и прочие осложнения, вызванные механическими повреждениями. Не появляются рубцы или шрамы, поэтому реабилитация после выполнения лапароскопии проходит намного быстрее, чем после полостной операции.

Среди минусов отмечают:
- ограниченное рабочее пространство для работы хирурга, поэтому могут возникать трудности в ходе выполнения операции;
- использование острых предметов в ходе исследования или лечения, которые требуют опыта и сноровки, в противном случае неаккуратное обращение чревато повреждением жизненно важных органов;
- введение инструментов происходит без помощи рук, поэтому тяжело оценить приложенные усилия к органу;
- в редких случаях происходит искажение изображения на экране монитора, поэтому восприятие картинки может отличаться.
Но не стоит переживать о возможных недостатках лапароскопической манипуляции. Инструменты совершенствуются, а опытные специалисты часто работают с малоинвазивными операционными техниками, поэтому обладают развитыми навыками в области хирургии.
Многие пациенты нервничают, когда назначается операционная диагностика. Но опасения напрасны – этим способом наиболее точно устанавливают диагноз, если остальных данных недостаточно. Существенный плюс – при обнаружении патологии во время исследования хирург может сразу провести удаление новообразования или пораженного органа.
Возможные осложнения после операции
Несмотря на низкую вероятность серьезных осложнений, не стоит забывать, что это разновидность хирургического вмешательства, а значит, определенные риски для здоровья могут быть.
В ходе проведения лапароскопии возможны следующие последствия:
- Когда вводят инертный газ в брюшную полость, возможно раздувание подкожно-жирового слоя. Это состояние является следствием возникшей подкожной эмфиземы. Оно не требует отдельного лечения и обычно проходит спустя несколько суток.
- В результате ошибочных действий хирурга может быть случайно поврежден орган или сосуд. Это чревато сильным кровотечением, поэтому проводятся срочные меры для устранения проблемы.
- Возможно кровоизлияние из троакарного отверстия, если у больного есть склонность к кровотечениям.
- Неаккуратное извлечение инфицированного органа часто дает нагноение раны, что усугубляется на фоне снижения защитных сил организма. При обнаружении подобных признаков срочно требуется лечение антибиотиками.
- Общий наркоз негативно сказывается на работе сердца, угнетает активность дыхательной системы, поэтому в ходе подготовки к лапароскопии требуется тщательное обследование всего организма.
По статистическим данным, процент осложнений после лапароскопии не превышает 5% в сравнении с полостной операцией.
Как проходит послеоперационный период
Как только манипуляция завершается, пациент просыпается в операционной. Врачам необходимо оценить общее состояние больного, проверить рефлекторную активность. Затем его переводят в общую палату. Встать на ноги разрешают один раз и не ранее чем через 5-6 часов с момента пробуждения. В первые сутки употребление пищи запрещено, можно пить только негазированную воду.
В течение недели шовный материал обрабатывают антисептическим средством. Нити снимают через 7-10 дней. Если пациента мучают боли в области желудка или спины, врач назначает симптоматическое лечение – кратковременный приём НПВС. При нормализации общего состояния больной выписывается домой. Обычно нахождение в стационаре длится не более 5 дней, если не проявились какие-либо ухудшения.
На протяжении месяца после выписки назначают специальную диету, исключающую употребление очень жирного мяса, жареных блюд, молочных продуктов и яиц. В это же время запрещено интенсивно тренироваться в спортзале и изнурять себя физическим трудом.
[youtube.player]Читайте также:


