Папиллома у ребенка что делать комаровский
Папиллома у ребенка — это частое явление, которое указывает на присутствие в организме ВПЧ. Вирус разных штаммов обнаруживается у 80% населения мира. Распространенность высока вследствие скрытого течения. В группу риска входят все от младенцев до пожилых. Путей передачи много, а способов навсегда выздороветь не существует. Лечение обязательно оно купирует возбудителя.

Причины появления у детей
Папилломатоз заразен. Действие ВПЧ заключается в поражении эпидермиса, слизистых оболочек, неконтролируемом активном разрастании клеток в результате наблюдается появление выростов. Переносчик инфекции — больной человек. Вирусоносительство разделяется на приобретенное или врожденное. Зависит от способа занесения инфекции в организм, от причин развития заболевания.
Болезни подвержены дети, учащиеся в школе, посещающие детские сады, места активного отдыха с повышенной влажностью. Если зараженный человек с травмой на наросте коснулся мокрой ручки, пола или другой поверхности, на ней остаются вирусные частицы, которые обладают способностью оставаться активными вне человеческого тела на протяжении трех часов. Если у ребенка рана или микротрещина на руке, ноге, теле, то риск инфицирования высок.
Заражение возможно в детском саду, школе при пользовании одним полотенцем, посудой. Соблюдение гигиены важно, руки необходимо мыть после улицы, после игры с другими малышами, есть из вымытой посуды, вытираться личным полотенцем.
Грудничок может заразиться от матери, если у нее на груди имеются папилломы, во время кормления вирусы попадают в рот. Заражение младенца происходит при прохождении родовых путей, усыпанных остроконечными кондиломами.

Установить, когда произошло инфицирование невозможно. Вирусные агенты проникают в организм и затаиваются. Период не активности может длиться несколько недель или годами. Пробуждению способствует снижение иммунитета, причины:
- аллергия с частым обострением;
- заражение паразитами;
- проблемы с работой желудочного тракта, дисбактериоз и кишечные расстройства;
- частые респираторные заболевания;
- обострение хронических болезней;
- прием антибиотиков, других лекарственных средств на протяжении длительного периода;
- стресс и эмоциональное перенапряжение.
ВПЧ выжидает удобного момента. Как только защитные функции организма стали работать с перебоями, на коже или слизистых оболочках появляются первые сосочковые образования.
Опасны ли папилломы у ребенка
Ученым из области медицины удалось выявить около 170 штаммов (видов) ВПЧ, некоторые несут риск развития онкологии. В остальных случаях бородавки на теле не опасны, если их не травмировать или не срезать. Маленькие дети не в силах контролировать свои действия, часто в игре сдирают папиллому или царапают ее. Это опасно, может начаться кровотечение, внутри находится много мелких сосудиков, эпидермис тонкий и хрупкий. Травмированный вирусный нарост может стать причиной заражения другого ребенка.
Врачи не советуют откладывать с лечением заболевания. Требуется регулярный контроль за развитием папилломатоза.
Особенности локализации и диагностика
Папилломавирус поражает эпидермальный слой наружного покрова. Места локализации: тело, рот, половые и внутренние органы. Для правильного лечения и самодиагностики, необходимо знать разновидности образований:
- На ступнях ног и кистях рук. На зонах тела развиваются бородавки.
- Гортань. Наросты появляются у детей в органах дыхания при передаче вируса от матери к ребенку при естественном родоразрешении. Наросты в горловой щели опасны тем, что вследствие постоянной влажности быстро увеличиваются в размере и количестве, во время простудного заболевания набухают, перекрывают дыхание.
- Небо, язык, щечки. В местах формируются маленькие нитевидные сосочки, которые могут травмироваться, вызвать осложнение в виде вторичного инфицирования. Ребенок испытывает дискомфорт, боль.
- Ягодицы, попа, внутренняя сторона ладони, спина, живот, пальцы. Покрываются простыми или вульгарными выростами. Отличить их можно по округлой форме, маленькому размеру — до 1 см, шероховатости, ороговелости.
- Колени, лицо в нижней части, ручки. Излюбленные зоны локализации плоских папиллом. Образования телесного цвета возвышаются над окружающими тканями. Отличительный признак — зуд.
- Стопа. Эту часть тела атакуют плотные, желтые подошвенные бородавки с грубой поверхностью, темными точками внутри. Располагаются глубоко, доставляют сильную боль при ходьбе.
- Шея, глаза, лицо, подмышки, грудь. Подвержены развитию вируса, имеющего телесно-розоватый оттенок наростов, втянутый вид. Опухоли напоминают по форме капельку. Растут в местах наибольшего трения, часто кровоточат, болят.
Папилломы редко доставляют проблемы, но при расчесывании, трении могут воспаляться и инфицироваться. Неоднократному появлению способствуют неполадки в организме и снижение защитных функций иммунитета.
Для диагностики недостаточно наличия внешних симптомов, необходимо установить тип вируса. Проводится цитология, гистология, анализы крови на антитела, ПЦР, амлификационный Digene-тест на выявление онкогенных штаммов вируса. Для обследования необходимо обратиться к дерматологу. При специфическом расположении больной перенаправляется к офтальмологу, эндокринологу.

Мнение доктора Комаровского о лечении папиллом
Известный педиатр — Евгений Олегович Комаровский не рекомендует оставлять ВПЧ без медицинского контроля. При появлении первой папилломы у подростка, маленького ребенка, новорожденного, вне зависимости от места локализации посетите врача. После исследований доктор разработает тактику лечения.
Современная медицина практикует комплексный подход к терапии ВПЧ. При небольших наростах, условиях развития заболевания врач может выбрать выжидательную тактику с регулярным контролем. Случается так, что иммунная система после восстановления защитных функции, подавляет активность возбудителя, папилломы исчезают с тела.
В комплексном лечении объединяется сразу три методики:
- Укрепление организма при помощи иммуномодулирующих препаратов.
- Антивирусная терапия с назначением и подбором лекарственных средств.
- Деструкция папиллом безопасных методов — диатермоэлектрокоагуляция, лазерное воздействие, прижигание азотом, радиоволны. Процедуры проводятся дерматологом-хирургом. Процесс затрачивается 20-30 минут. Результат виден сразу.
Прибегать к удалению рекомендуется, когда разрастания множественные, находятся в месте трения, доставляют боль у ребенка имеются тяжелые заболевания — диабет, аутоиммунные сбои. При отсутствии острой необходимости через 2-3 года пораженный участок выработает иммунитет, образование исчезнет.
В случае с маленькими детьми лучше обратиться за помощью к специалисту.
Возможные осложнения и меры предосторожности
Папилломатоз быстро разрастается и заражает здоровые ткани. Это происходит при повреждении бородавок на теле или слизистой оболочке. Опасное последствие — трансформация клеток в раковые. Возможно при регулярных травмах, воспалениях и заражении штаммов с высоким онкогенным статусом.
Предупредить возникновение инфекции поможет профилактика ВПЧ:
- не пользоваться личными средствами гигиены чужих детей;
- не ходить босиком в общественных местах — спортивный зал, бассейн, баня;
- держать ноги сухими в любую погоду;
- укреплять организм и закаляться;
- не надевать чужую обувь, одежду;
- чаще мыть руки;
- не сдирать раны, ссадины.
Запрещено делать во время беременности вследствие отсутствия данных о влиянии препарата на плод.
ВПЧ — один из самых известных и распространенных возбудителей инфекций. Рассматривая вопрос возникновения папиллом у детей, причины и лечение, необходимо основываться на мнении врачей. Педиатры и дерматологи рекомендуют удалять большие и многочисленные наросты, доставляющие дискомфорт. Маленькие опухоли могут самостоятельно исчезнуть по мере роста ребенка.
[youtube.player]Бородавки — это доброкачественные новообразования кожи. Причиной возникновения бородавок является папилломавирус человека (ВПЧ).
Заражение может произойти при любом повреждении кожи — через порезы и царапины, именно этим объясняется тот факт, что у детей бородавки встречаются намного чаще.
Кроме того, кожа легко повреждается во время бритья, вот почему излюбленное место появления бородавок у взрослых — это борода у мужчин и ноги у женщин. Но после они могут распространятся по всему телу.
При условии наличия микроповреждений кожи вирус, вызывающий появление бородавок, может передаваться от больного человека здоровому при непосредственном контакте или через предметы общего пользования — полотенца, дверные ручки и т.д. Чтобы бородавку можно было увидеть, она должна вырасти достаточно большой, это обычно происходит через несколько месяцев после заражения.
Бородавки могут возникнуть в любом месте, на любой части тела.
Чаще они телесного цвета, реже — темного (коричневые или серые), обычно — шероховатые на ощупь, но также могут быть плоскими и гладкими.
У кого могут быть бородавки?
Бородавки могут появиться у каждого, но больше всего шансов быть инфицированными папилломавирусом у:
- детей и подростков;
- взрослых и детей, имеющих привычку грызть ногти или обкусывать заусеницы;
- лиц с ослабленной иммунной системой.
У детей бородавки обычно проходят без лечения. За консультацией к дерматологу необходимо обращаться в том случае, если бородавки беспокоят ребенка (например, болезненные) или очень быстро размножаются.
Признаки и симптомы
В зависимости от внешнего вида и расположения на теле различают несколько типов бородавок. Ниже описаны признаки (то, что видит человек) и симптомы (то, что человек чувствует), характерные для некоторых типов бородавок.
Вульгарные (обычные) бородавки
Если на лице у ребенка появилась бородавка, обязательно проверьте его руки — скорее всего там вы тоже увидите бородавки. Обычно вирус попадает на кожу лица при прикосновениях или во время того, как ребенок грызет ногти.
Подошвенные бородавки
Они появляются на подошве стопы и иногда сложно поддаются лечению.
- появляются чаще на подошвах стоп;
- могут разрастаться, объединяться и образовывать т.н. кластеры (мозаичные бородавки);
- чаще плоские или растут внутрь (из-за давления, которое создается при ходьбе);
- бывают болезненными, особенно при давлении;
- часто вызывают ощущение камешка попавшего в обувь;
- могут иметь на поверхности черные точки.
Плоские бородавки
- могут появиться в любом месте, но, как правило, чаще возникают у детей на лице, у мужчин – на подбородке, у женщин – на ногах;
- меньше по размеру и более гладкие, чем другие типы бородавок;
- как правило, множественные и располагаются группами, появляются обычно в больших количествах — от 20 до 100 за один раз.
Нитевидные бородавки (акрохорды)
- выглядят как длинные нити или тонкие пальцеобразные выросты;
- встречаются чаще на лице: вокруг рта, глаз и носа;
- имеют тенденцию к быстрому росту.
Диагностика и лечение
Как диагностируют бородавки?
В случае с бородавками для того, чтобы установить диагноз, врачу-дерматологу обычно достаточно лишь взглянуть на них. В некоторых редких случаях для подтверждения диагноза может понадобиться биопсия. Для этого врач удалит бородавку и отправит образец в лабораторию, где его исследуют под микроскопом. Не беспокойтесь — это быстрая и безопасная процедура.
Как лечить бородавки?
У детей бородавки обычно проходят без какого-либо лечения.
У взрослых бородавки в большинстве случаев также абсолютно безвредны, но в отличие от детей, они иногда не исчезают самостоятельно.
Консультация дерматолога необходима если:
- бородавки меняют свою форму, цвет, размер;
- бородавки причиняют вам боль;
- количество бородавок увеличивается.
Существует много различных методов удаления бородавок. Выбор того или иного метода зависит от возраста пациента, состояния здоровья, а также от типа бородавки.
Для удаления бородавок дерматологи могут использовать:
Криотерапия (жидкий азот) — это наиболее распространенный метод удаления вульгарных бородавок у взрослых и детей старшего возраста, при этом он не слишком болезненный. Но обычно процедуру требуется повторять. А применение данного метода у темнокожих людей может привести к образованию на коже тёмных пятен.
Электрохирургия и кюретаж. Электрохирургия (прижигание с помощью электрического тока) — эффективный способ удаления вульгарных, нитевидных и подошвенных бородавок. Кюретаж — метод, который заключается в выскабливании бородавки острым ножом или специальным инструментом (кюреткой). После выскабливания производят электрокоагуляцию, а на рану укладывают повязку.
Часто эти две процедуры используются вместе. Дерматолог может удалять бородавки, производя кюретаж до или после прижигания.
Врач также может удалить бородавку хирургическим путем.
В тех случаях, когда вышеперечисленные методы не дали положительных результатов, дерматолог может использовать один из следующих методов:
лазерное лечение, которое проводят под местной анестезией;
химические препараты с прижигающим эффектом обычно назначают для лечения плоских бородавок. Такой пилинг проводят ежедневно в домашних условиях, для этого используют препараты салициловой кислоты, третиноина и гликолевой кислоты;
блеомицин – противоопухолевый препарат, который вводят непосредственно в бородавку. Эти инъекции могут быть болезненными и иметь ряд побочных эффектов, таких как, потеря ногтевой пластины при лечении бородавок на пальцах;
иммунотерапия в лечении бородавок является способом активизации собственных защитных сил организма. Назначают в тех случаях, когда другие виды терапии не дали положительных результатов. Один из видов иммунотерапии – нанесение на бородавку особого вещества, например, дифенципрона. Вокруг обработанных бородавок возникает аллергическая реакция, которая может помочь организму справиться с ними. Другой вид иммунотерапии – введение интерферона внутрь бородавок. Инъекции могут повысить иммунитет и заставить организм бороться с вирусом.
К сожалению, не существует способа, который позволяет раз и навсегда со 100% гарантией избавиться от бородавок. Они могут появиться вновь на старом и возникнуть на новом месте. Иногда кажется, что новые бородавки появляются быстрее, чем старые исчезают. Это происходит, если вирус заражает соседние с бородавкой клетки еще до того, как бородавка будет удалена. Именно поэтому новые бородавки обычно появляются недалеко от места, где была старая.
Как лечить бородавки дома?
Обычно бородавки хорошо поддаются лечению в домашних условиях, но есть ситуации, когда самолечением заниматься нельзя, и необходимо обратиться за консультацией к дерматологу.
В качестве самолечения можно использовать любое средство от бородавок, которое вы приобретете в аптеке без рецепта. Но важно помнить, что за бородавку вы можете принять любое новообразование на коже. Некоторые виды рака кожи очень похожи на бородавки.
Обращайтесь за консультацией к дерматологу при:
- малейшем подозрении, что это не бородавка;
- появлении бородавки на лице или гениталиях;
- множественных бородавках;
- болезненных бородавках, а также если есть зуд, жжение;
- кровоточащих бородавках;
- ослабленной иммунной системе;
- диабете (никогда не пытайтесь удалить бородавку на ноге, если у вас диабет — это может привести к длительному повреждению нервов).
Домашние средства
В домашних условиях можно использовать следующие средства:
Салициловая кислота. Её можно купить в аптеке без рецепта, выпускается она в форме спиртового раствора, мази, пасты или пластыря. Наносить салициловую кислоту нужно ежедневно, перед нанесением следует размочить бородавку в теплой воде 15-20 минут. Между процедурами следует осторожно счищать омертвевшую кожу с поверхности бородавки.
Салициловая кислота редко вызывает неприятные или болезненные ощущения, но если появляется боль в месте бородавки или на коже вокруг нее, следует ненадолго прекратить лечение. Как правило, результат появляется после нескольких недель использования салициловой кислоты.
Другие домашние средства. Наклейте на бородавку серебряную изоляционную ленту, и меняйте ее раз в несколько дней (оптимально менять через 6 дней). Повторяйте в среднем 4 недели.
Есть мнение, что народные средства и гипноз помогают избавиться от бородавок. Поскольку бородавки обычно проходят и без какого-либо лечения, то сложно понять и доказать, сработало ли народное средство или просто бородавка исчезла сама по себе.
Профилактика
Для предотвращения появления бородавок дерматологи рекомендуют следующее:
- не травмируйте бородавки;
- носите сандалии или другую специальную обувь при посещении бассейна, а также в общественных душевых и раздевалках;
- не прикасайтесь к бородавкам других людей;
- вытирайте насухо ноги, на которых есть бородавки, влажность, как правило, способствует распространению бродавок.
опубликовано 17/11/2014 15:24
обновлено 08/08/2016
— Кожные болезни
Что же делать?
Итак, если вы дочитали статью до этой части, вы наверняка почерпнули немало полезной информации, а самое главное – правдивой и современной, о вирусе папилломы человека, предраковых и раковых состояниях шейки матки и о пресловутой вакцине от рака шейки матки. Давайте подведем итоги выше сказанного, чтобы перейти к практическим рекомендациям, которыми могут воспользоваться как женщины, так и врачи, желающие повысить свой уровень знаний по этим вопросам.
Конечно, можно сделать и другие выводы, и каждый читатель наверняка сделает свои собственные выводы.
Мы подошли к вопросу, как на фоне этих многочисленных противоречивых фактов, этого панического страха перед раковыми заболеваниями, коммерческого влияния фармацевтических магнатов на современных ученых, врачей и многих других людей найти оптимальный план-стратегию по выявлению рака шейки матки? Я предлагаю вам алгоритм обследования и наблюдения женщин, который поддерживают многие прогрессивные врачи. Эти рекомендации могут кардинально отличаться от тех, которыми руководствуются ваши врачи. Однако они основаны на серьезном рациональном подходе с учетом имеющихся научных данных по вопросам ВПЧ-инфекции и рака шейки матки. Это ваше личное дело руководствоваться этими рекомендациями или пользоваться старыми, ибо ваше здоровье в ваших руках.
Прививаться или не прививаться от ВПЧ-инфекции?
Мое личное мнение, которое совпадает с мнением многих врачей, возраст в 9-12 лет не является рациональным, т.е. оптимальным, для проведения вакцинации. Во внимание также должно приниматься желание самого подростка быть привитым без манипулирования его решением через запугивание, что, если ребенок не будет вакцинирован, то у него обязательно возникнет рак. Это ответственность каждого родителя строить здоровые отношения со своими детьми и обучать их здоровому образу жизни, в том числе вопросам половых отношений и половой гигиены.
Женщинам до 30 лет, которые имеют половые отношения с одним постоянным партнером и у которых не обнаружен ВПЧ, вакцинация не обязательна и выбор должен оставаться всегда за женщиной. Манипулирование решением с использованием аргумента, что партнер женщины может изменять ей и впоследствии заразить ВПЧ, являются неэтичным.
Женщинам после 30 лет ВПЧ-вакцина не показана.
У женщин, у которых обнаружен ВПЧ 16 и/или ВЧП 18, прививание не будет эффективным в отношении защиты от предраковых и раковых состояний шейки матки. Защитный эффект может быть только от ВПЧ 6 и ВПЧ 11, если они ими не заражены. При наличии других типов ВПЧ применение вакцины также не эффективно.
Из-за отсутствия достоверных данных о продолжительности защитного действия ВПЧ вакцины, женщины и мужчины должны знать, что клинически эффект вакцины наблюдается только в течение 3-4 лет. Нужна ли дополнительная ревакцинация – убедительных данных по этому вопросу не существует.
Как и когда проводить скрининг на раковые заболевания?
Цитологическое исследование женщин должно начинаться с 21 года, независимо от того, в каком возрасте до этого женщина начала половую жизнь.
ВПЧ-тестирование является дополнительным методом скрининга и в комбинации с цитологическим исследованием позволяет выявить от 88 до 95% тяжелых дисплазий. Однако наличие ВПЧ не является показанием для дополнительного обследования и лечения при нормальных результатах цитологии.
Также, мало кто из врачей объясняет молодым перепуганным пациенткам, что хирургическое лечение шейки матки имеет немало осложнений. Что это за осложнения?
• бесплодие из-за стеноза цервикального канала, уменьшения выработки цервикальной слизи, функциональной неполноценности ШМ и вторичной трубной дисфункции вследствие восходящей инфекции;
• формирование рубцов ШМ и ее деформация;
• возникновение карциномы из-за неполного или неточного обследования;
• нарушение менструальной функции;
• обострение воспалительных заболеваний мочеполовой системы;
• преждевременные роды и преждевременный разрыв плодных оболочек (значительный риск этого осложнения наблюдается после ДЭК и криодеструкции, поэтому врач должен серьезно подходить к выбору лечения у женщин репродуктивного возраста, особенно нерожавших, у которых хирургическое лечение может быть отложено на определенный период времени).
Если вы прошли хирургическое лечение (по показаниям или без них), важно понимать, что на восстановление покровного эпителия шейки матки необходимо время. В течение всего периода выздоровления (минимум 4 нед) женщина не должна поднимать тяжести, пользоваться тампонами, спринцеваться, жить половой жизнью, так как все это провоцирует травматизацию с последующим кровотечением, инфекционные процессы ШМ. Нормальная гистологическая картина шеечного эпителия восстанавливается у 60% женщин через 6 недель после лечения, у 90% – через 10 недель. Цитологический мазок необходимо повторять не раньше чем через 3-4 месяца после лечения. Процесс заживления ШМ после оперативного лечения порой длится до 6 месяцев, поэтому раннее кольпоскопическое или цитологическое обследование иногда приводит к ложно-положительным результатам и необоснованному подозрению на наличие остаточных явлений цервикальной интраэпителиальной неоплазии.

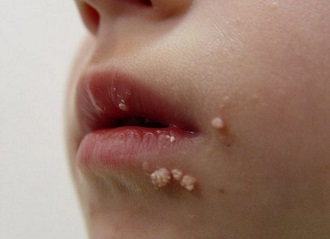
Организм у детей нередко подвержен опасностям, способным причинить существенный ущерб здоровью, в случае несвоевременного оказания помощи. Папиллома в детском возрасте может появиться как результат инфицирования вирусом, передающимся посредством контактирования с зараженным человеком либо носителем. ВПЧ бывает приобретенным и врожденным. Когда беременная мать является носителем, то существует вероятность инфицирования во время родов. Потому важным будет принять необходимые меры, чтобы дезинфицировать родовые пути.
Виды папиллом
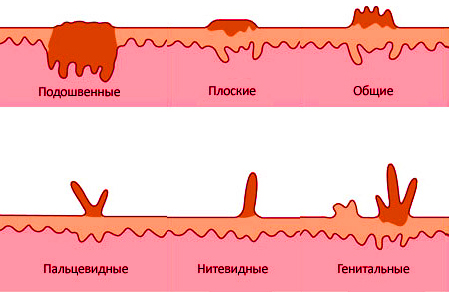
Папилломой является нарост на кожном покрове либо слизистой, зачастую по форме напоминает грибок на тонком основании. Оттенок колеблется от белого до коричневого. Период инкубации, преимущественно — 3 месяца. Самую большую активность ВПЧ начинает проявлять спустя полгода после инфицирования. Наросты способны быть одиночными либо множественными (колониями). Зависимо от места расположения и вида их разделяют на следующие разновидности:
- Вульгарные. Представляют собой незначительные формирования круглой формы. Верхний слой папиллом покрыт ороговевшим кожным покровом. Нарост локализуется на различных частях тела, но наиболее часто их наблюдают на внутренней стороне кистей и на ягодицах.
- Плоские. Незначительные наросты над кожным покровом телесного оттенка. У младенцев иногда чешутся, в результате — это провоцирует раздражение и воспалительные процессы в пораженном участке кожи.
- Подошвенные. Локализуется на подошве. Характеризуются плотной структурой, телесного либо желтоватого цвета. Данные новообразования нужно отличать от обычных мозолей, поскольку внешне обладают схожестью. Внутри бородавки можно наблюдать незначительные точки темного цвета, а в мозоли они отсутствуют.
- Нитевидные. Формируются на лице, шее, под мышками, в паху и вблизи с ним. Представляют собой небольшие сосочки, которые закреплены на верхнем слое кожного покрова посредством тонкого основания, на конце способны несколько расшириться. Стандартный цвет таких новообразований — телесный, но бывает и розовым. Мелкие сосочки способны сами по себе отделяться в процессе трения одеждой, в такой ситуации на коже могут образоваться капли крови.
- Папилломатоз гортани. Является тяжелой болезнью, которая возникает у детей из-за развития вируса внутри органа. Распространенным местом расположения наростов часто бывает голосовая щель, что провоцирует речевые расстройства и сбои в дыхании. Если присоединяется респираторное заболевание — отекают стенки горла, ввиду чего могут появиться трудности с дыханием, а в наиболее сложных ситуациях – удушье. Заболевание свойственно непосредственно для детей в 1 месяц, потому беременной женщине необходимо проявить заботу о здоровье плода и принять меры до родов в целях санации постоянных очагов заражения.
- Эпителиальная гиперплазия. Разновидность заболевания, которая развивается на слизистых в ротовой полости – языке, небе, внутренней поверхности щек. Новообразования представляют собой незначительные нитевидные наросты. Подобный тип способен доставлять существенные неудобства ребенку, потому терапия должна осуществляться без промедлений.
- Бородавчатая дисплазия. Выглядит как красно-коричневые шероховатые пятна на конечностях рук и ног ребенка. Подобная форма болезни наблюдается нечасто, но в определенных ситуациях способна спровоцировать злокачественное протекание.
Вирус папилломы человека бывает приобретенным либо врожденным, нарост у ребенка во многих ситуациях формируется, когда мать выступает носителем либо подвержена данной болезни. В процессе прохождения по родовым путям инфекция попадает внутрь организма младенца и осуществляет свое негативное функционирование.

Если есть подозрение на это заболевание необходимо проконсультироваться с педиатром. Он назначит полную диагностику детского организма, сдачу анализов и установит факторы, которые спровоцировали патологию. Регулярно возникающие новообразования у ребенка сигнализируют о нарушениях внутри организма. Своевременно обнаружив папилломы и проведя необходимую терапию, возможно предупредить появление неблагоприятных последствий у ребенка.
Причины появления наростов
В детском возрасте папиллома появляется лишь из-за инфицирования ВПЧ. Такая инфекция передается детям несколькими способами.
- Вертикальный. Вирус может попасть в организм ребенка в процессе его прохождения по родовым путям беременной матери. В такой ситуации новообразование возможно обнаружить примерно спустя 3-5 недель после родов.
- Контактный и бытовой. Подобный путь актуален в процессе тесного контакта ребенка с вирусоносителем. Провоцирующими факторами бывают игры с зараженными детьми, употребление общих средств личной гигиены, купание в бассейне и т.д.
- Самоинфицирование. В детском возрасте подобное явление наблюдают значительно чаще. В частности это относится к детям в дошкольном возрасте. Обнаружив папиллому на носу либо руке, ребенок начинает ее сдирать либо ковырять. В итоге инфекция, которая находится внутри новообразования, перейдет на здоровую кожу, вызывая формирование новых наростов.
Для заражения кожи у детей характерно следующее:
Само присутствие внутри организма ребенка ВПЧ не гарантирует формирование наростов. Главные причины появления инфекции заключаются в факторах, ввиду которых слабеет защитная функция организма. Вызвать подобные явления способны:
- Болезни, которые передаются микроорганизмами;
- Вирусные заболевания;
- Респираторные и простудные болезни;
- Расстройства в функционировании желудочно-кишечного тракта;
- Стрессовые ситуации и сильные психоэмоциональные переживания;
- Побочный эффект от употребляемых медикаментозных средств;
- Перемены климата в межсезонье.
От момента заражения инфекцией до образования бородавки проходит довольно продолжительный период времени: 3-5 месяцев либо 3-5 лет. Зачастую симптоматика болезни наблюдается через полгода после инфицирования.
Симптомы заболевания
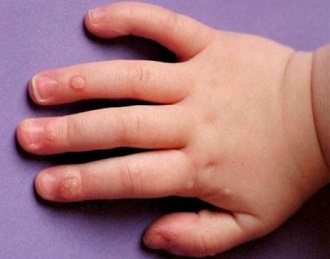
Нужно заметить, что если отсутствует симптоматика болезни, родители часто не предполагают о присутствии вируса в организме ребенка. Это оттягивает посещение специалиста и назначение лекарственной терапии. Обычно, главный признак инфекции — сама бородавка, способная проявиться на каком-либо участке кожи, слизистых.
Наиболее распространенное место проявления папилломы — кисти рук, предплечье, подмышечные впадины, пальцы, лицо. Новообразования у детей способны поражать полость рта и гортань. В определенных ситуациях бородавки отмечают на органах половой системы, возле анального отверстия.
Наросты бывают разной формы, размеров и оттенка. Преимущественно, они являются единичными либо множественными разрастаниями, сливающимися в определенных ситуациях друг с другом, формируя своеобразную корку, которая возвышается над кожным покровом.
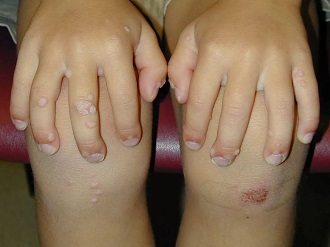
Бывают случаи, когда ребенка тревожит такая симптоматика, как зуд и болезненный дискомфорт. Это происходит из-за расчесывания либо сдирания бородавок, начинающих воспаление и распространение на прочие части тела. При их возникновении на органах половой системы признаки недуга также часто причиняют неудобства. В такой ситуации причина может быть в биологических выделениях (урина, кал), раздражающих чувствительный кожный покров ребенка.
Лечение
Выбирать способ терапии и устранения папилломы необходимо основываясь от размеров нароста, глубины повреждения ткани, локализации, результатов диагностики ребенка. Если существует подозрение на злокачественную природу бородавки, применяются методики, которые позволяют осуществить гистологическое обследование удаленного нароста.
Известно 2 мнения специалистов по терапевтическому курсу данных новообразований у детей:
- в детском возрасте нарост нельзя трогать, а смотреть за ним: происходит ли рост, становится ли больше число бородавок, происходят ли воспалительные процессы. Удаляются лишь многочисленные опухоли и очаги;
- новообразование после его выявления необходимо удалять. Необходимость радикальной терапии специалистами обосновывается тем, что наросты нередко располагаются на тех участках, где запросто можно получить травму и создается риск появления кровотечения, дальнейшего распространения либо озлокачествления.
Родители не должны рассчитывать, что бородавка сойдет сама. Запрещена самостоятельная терапия, использование народных средств, поскольку какое-либо механическое либо химическое влияние способно спровоцировать озлокачествление папилломы или к распространению инфекции на остальные участки тела. Необходимо незамедлительно обращаться к специалисту. На сегодняшний день существуют разнообразные способы эффективной терапии заболевания: оперативный, консервативный и комплексный.

Большая часть врачей полагает возможным начинать комплексную терапию болезни при единичных новообразованиях консервативным способом: использование иммуномодуляторов и комплекса витаминов. Консервативной терапией является местное употребление мазей и примочек. В простых ситуациях заболевания вероятно исчезновение наростов, когда приведены в норму реакции иммунной системы.
Как консервативное лечение используются антивирусные средства. Непосредственно лечащий врач выбирает иммуномодуляторы, средства для местного лечения и антивирусные медикаменты, их дозу и продолжительность терапевтического курса.
Зачастую консервативная терапия не заканчивается достижением нужного результата. Специалисты в таких ситуациях могут предложить радикальную методику – удаление папиллом. Они едины во мнении об устранении одиночной бородавки после обнаружения в ситуации появления психоэмоционального дискомфорта у детей ввиду перемен во внешности.
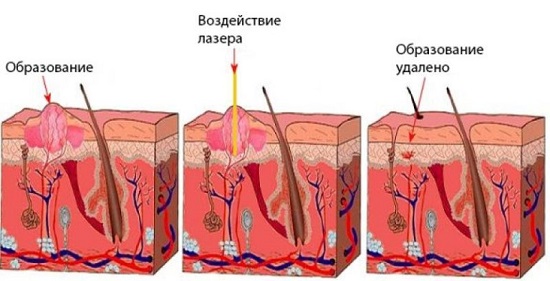
Известны разные способы устранения бородавок. Специалист выбирает нужный для ребенка метод лечения в индивидуальном порядке, зависимо от возрастных показателей, распространенности процесса, присутствия патологии в других органов. Когда новообразование устранено радикальным способом, осуществляется курс антивирусной терапии в целях предупреждения рецидивов.
На сегодняшний день устранение наростов посредством стандартного вырезания хирургическим скальпелем у детей используется совсем нечасто: если существует подозрение на озлокачествление процесса и необходимость в гистологической диагностике вырезанной ткани.
Специалист осторожно и фактически без боли удаляет бородавку одним из таких способов:
- Удаление при помощи медицинского лазера. Данная методика отличается высокой эффективностью, которая позволяет устранить новообразований на какой-либо глубине и различных габаритов. Осуществляется манипуляция под местным наркозом. Параллельно с устранением бородавки медицинский лазер купирует кровотечение. Фактически препятствует появлению неблагоприятных последствий после проведения процедуры. Минусом данной методики будет формирование шрама после манипуляции и вероятность использования лишь когда есть специальные приборы и высококвалифицированные врачи. Существует также ряд противопоказаний для терапии лазером: хронические болезни почек, сердца, желудочно-кишечного тракта, высокая восприимчивость к ультрафиолетовому излучению и воспалительные болезни кожного покрова.
- Удаление посредством использования жидкого азота. Является самой действенной и регулярно применяемой методикой у детей. Используя специальный криоаппликатор, специалист воздействует на новообразование на протяжении полминуты, бородавка начинает разрушаться под влиянием жидкого азота. Формирующаяся эрозия начнет заживление спустя 14 дней. Данная совершенно безболезненная методика обладает существенными достоинствами: отсутствует необходимость в обезболивания в процессе осуществления манипуляции; отсутствует контакт с кровью, а, следовательно, нет вероятности заражения; когда рана заживет не останется шрамов; занимает непродолжительный промежуток времени. В частности оптимален для использования детям дошкольного возраста.
- Электрокоагуляция. Представляет собой устранение бородавки посредством электрического тока высокой частоты. Деструкция новообразования осуществляется под воздействием повышенной температуры внутри ткани нароста. Минусами подобной методики считаются ее ярко выраженная болезненность и продолжительное время заживления раны.
- Радиоволновое удаление. Такой способ считается оптимальным для детей, поскольку отличается абсолютной безопасностью и безболезненностью, годится для кожного покрова различной степени восприимчивости.
- Прижигание. Представляет собой деструкцию новообразования посредством нанесения на нее особой смеси, которая состоит из неорганических и органических кислот. Методика отличается болезненностью, с продолжительным периодом восстановления. После нее остаются шрамы.
При выборе методики устранения папилломы врач должен руководствоваться индивидуальными особенностями ребенка.
Врачи полагают, что наиболее целесообразным будет использование комплексной терапии папиллом: устранение наростов хирургическим методом параллельно с использованием антивирусных медикаментозных средств и употреблением иммуномодуляторов. Требуемую терапию ребенку врач должен подобрать в индивидуальном порядке, отталкиваясь от характерных особенностей детского организма, протекания болезни и восприимчивости кожных покровов.
Профилактические меры

Беря во внимание широкую распространенность ВПЧ, избежать заражения крайне трудно. Но, проявив заботу о здоровье малыша, возможно исключить лабораторные признаки болезни. В этих целях нужно придерживаться следующих предписаний:
- С дошкольного возраста нужно сформировать у детей необходимость и привычку активного образа жизни. На собственном примере родители должны вырабатывать у ребенка необходимость осуществлять физические упражнения утром, 2 раза в день производить чистку ротовой полости и постоянно поддерживать чистоплотность. Приучить ребенка придерживаться гигиены (мыть руки, не использовать полотенца из ткани в общественном месте и пр.) также является задачей родителей.
- Поддерживать иммунитет посредством прогулок на свежем воздухе каждый день, благодаря правильному сбалансированному рациону питания (минимальное количество фастфуда, включить в меню достаточное количество овощей и фруктов), исключить психоэмоциональные потрясения.
- Следует постоянно наблюдать за состоянием рук, развить привычку у ребенка постоянно их мыть и тщательным образом вытирать. В жаркое время года чаще протирать кожу с помощью влажных салфеток. Не допускать, чтобы кожные покровы рук пересыхали, а появляющиеся травмы вовремя обрабатывать посредством антисептиков и лечить (во избежание попадания инфекции внутрь организма).
- Наблюдать за нервной системой детей. Стрессовые ситуации и высокая нервозность являются благоприятным фоном попаданию инфекции в организм. Когда ребенок разнервничался, нужно дать ему натуральные успокоительные средства.
- В профилактических целях внутриутробного инфицирования плода будущей матери следует предварительно до планируемой беременности осуществить полную диагностику и терапию (если обнаружено носительство папилломавируса).
Папилломатоз является распространенной болезнью кожных покровов и слизистых, потому не следует поддаваться панике при выявлении новообразований либо прочих наростов на коже у детей. Нужно без промедлений проконсультироваться со специалистом, который поможет установить причину их формирования и порекомендует возможные способы терапии. Игнорировать образование папиллом и оттягивать посещение врача не следует, беря во внимание вероятность их озлокачествления. Из-за этой причины запрещено пробовать самостоятельно излечить ребенка. Поддерживая иммунную систему ребенка и не подвергая его психоэмоциональным нагрузкам, возможно исключить появление такой болезни либо ее рецидивов.
Видео по теме:
[youtube.player]Читайте также:


