Папилломы если воспалились лимфоузлы
Папиллома – это новообразование, которое образуется на коже человека (обычно около сгибов, слизистой) и отождествляется с носительством ВПЧ (вируса папилломы человека). В норме небольшие рыхлые узелки не приносят сильного неудобства, однако если папиллома воспалилась и покраснела, это должно стать поводом для визита к врачу.
Почему воспаляются папилломы?
В нормальных условиях кожные новообразования не должны воспаляться, краснеть или болеть. Однако при резком снижении иммунитета, травмировании образования и некоторых других явлениях, кожный нарост может начать доставлять дискомфорт – в большинстве случаев при этом наблюдается зуд, жжение, иногда – выделение жидкости. Воспаление папилломы может быть вызвано такими факторами:
- эмоциональный стресс;

тяжелые наследственные заболевания;- гормональная терапия;
- беременность;
- травмирование, постоянное натирание новообразования;
- инфицирование тела нароста;
- патологические (раковые) изменения в клетках доброкачественного новообразования;
- активное размножение вируса в организме вследствие сниженного иммунитета.
Снижение иммунитета, связанное с системными инфекциями, стрессом, хроническими заболеваниями или изменением гормонального фона вследствие терапии или беременности, провоцирует не только активное появление новых наростов на коже, но и изменения уже существующих.
Также воспаление папилломы может быть следствием ее травмирования. На наличие вторичной инфекции указывает не только воспалительный процесс и набухание нароста, но и выделение экссудата (жидкости).
Чтобы не допустить этого, врачи советуют удалять новообразования, которые находятся на участках, постоянно контактирующих с предметами и одеждой.
Срочно запланировать визит к врачу стоит в таких случаях:
- Папиллома почернела и болит не вследствие воздействия медикаментозных средств для удаления нароста.

Произошел отрыв новообразования от кожи, на месте ее расположения наблюдается воспаление и кровотечение.- Если папиллома воспалилась и болит одновременно с увеличением лимфоузлов: это свидетельствует о системном заболевании, которое потенциально может спровоцировать быстрое размножение вируса и воспаление всех новообразований.
Лечение новообразования, в т.ч. при его отрыве, ни в коем случае нельзя проводить самостоятельно, т.к. вокруг поврежденного места может образоваться несколько очагов распространения ВПЧ и, соответственно, несколько бородавок или папиллом иной формы.
Что делать если болит и воспалена папиллома?
Что делать, если папиллома покраснела и болит? Если произошло набухание и покраснение нароста, то, в первую очередь, следует записаться на прием к врачу-дерматологу.

Только специалист может точно определить необходимость дополнительных исследований, причину воспаления и дальнейшую тактику медикаментозной или деструктивной терапии. На воспалившееся новообразование нельзя воздействовать мазями и едкими веществами, подобранными по народным рецептам и советам людей без медицинского образования.
Если воспалилась папиллома, которая была повреждена или срезана при попытке самолечения, следует обработать место антисептиком, заклеить пластырем и как можно скорее обратиться к врачу за диагностикой. Срезанную часть (если таковая имеется) необходимо предоставить для проведения анализа на наличие патологических клеток.
В другом случае, для исследования будет взята часть оставшегося новообразования.
Почернение новообразований может наблюдаться при патологии, требующей консультации онколога, либо после лечения медикаментозными и народными средствами.
Недавно я прочитала статью, в которой рассказывается о НАТУРАЛЬНОМ эффективном средстве Папилайт от бородавок и папиллом. При помощи данного препарата можно НАВСЕГДА избавиться от папиллом и бородавок как ВНУТРИ, так и СНАРУЖИ
Я не привыкла доверять всякой информации, но решила проверить и заказала упаковку. Изменения я заметила уже через месяц: у меня исчезли папилломы. Муж за две недели избавился от бородавок на руках. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
В народной медицине для удаления неэстетичных новообразований используют уксусную кислоту, препараты на основе экстракта чистотела, слабые растворы щелочей и фенола, а также механический метод – перевязывание нароста нитью, которое прекращает кровоснабжение нароста.
Едкие составы, как правило, заставляют папиллому набухнуть и воспалиться, а затем потемнеть. Впоследствии высохший нарост отпадает самопроизвольно.

Если почернение и отрыв папилломы произошел вследствие лечения (как народными методами, так и жидким азотом), то не следует воспринимать это как настораживающий симптом. При почернении, но недостаточном для некроза воздействии средства через 2-3 суток проводится повторная обработка нароста.
Если же почернение и отрыв новообразования произошли без специальных мер, то почерневший узелок следует взять с собой на прием, чтобы врач располагал биоматериалом для постановки точного диагноза. Специалист установит тип вируса, который спровоцировал появление новообразования, а также онкологический риск конкретного очага ВПЧ.
Воспаление папилломы предполагает лечение, которое состоит из:
- устранения новообразования современными методами;
- противовирусной и иммуностимулирующей терапии.
Удаление нароста необходимо, если папиллома болит, воспалена вследствие воздействия внутренних факторов или инфицирования, а также существует высокая вероятность ее травмирования. В противном случае поврежденная и инфицированная ткань может спровоцировать быстрое распространение папиллом по телу и нагноение в месте ее расположения.

Существует несколько деструктивных методов удаления папиллом:
- лазерная терапия;
- радиоволновое воздействие;
- электрокоагуляция;
- прижигание сжиженными инертными газами;
- традиционная хирургия (используется в случае больших новообразований).
Во многих случаях удаление папилломы является вынужденной манипуляцией, которая предотвращает дальнейшее нагноение и патологическое перерождение новообразования.
После удаления нароста можно смазывать место его расположения специальной гидрокортизоновой мазью. Образовавшуюся корочку желательно не снимать, чтобы предотвратить кровотечение и появление рубца.
В течение нескольких дней после операции следует избегать пребывания на солнце, использования декоративной косметики, попадания на ранку бытовых средств, тоников и скрабов с активными компонентами (включая спирт). Также в послеоперационный период желательно не мочить место прижигания и не заклеивать его пластырем.

Новообразование на кожных покровах, имеющее вирусную этиологию, со временем может меняться в размерах, форме, цвете, либо полностью исчезать.
Человек может ощущать болезненность, а также заметить покраснение в месте его локализации. Такая картина свидетельствует о том, что воспалилась папиллома. Необходимо срочно выявить первопричину этого явления, чтобы сократить вероятность появления осложнений.
Причины
Воспаление папилломы редко бывает беспричинным. Специалисты выявили факторы, которые могут быть провокаторами злокачественного перерождения клеток:
- повреждения папиллом. Бывает, что место локализации новообразования очень неудобное, вследствие чего оно может травмироваться. Его можно повредить ногтями, предметами гардероба, украшениями, либо во время бритья. Повреждение тканей нароста приводит к попаданию туда бактерий, провоцирующих сначала воспаление, а после – изменение его цвета;
- эмоциональный срыв. Когда воспалена папиллома, она может покраснеть, болеть. Если в недавнем времени человек пережил сильный стресс, необходимо обязательно сообщить об этом врачу. Возможно, первопричина появления воспаления кроется именно в этом;

- гормональная перестройка в организме, проходящая во время беременности, либо употребления определенной группы медикаментозных препаратов. Нарост может не только набухнуть, но и поменять свою форму;
- наследственная предрасположенность;
- долгий контакт с ультрафиолетовым излучением;
- наличие вредоносных привычек (алкоголь, курение).
Признаки воспаления
Многие интересуются у врачей, может ли болеть папиллома? Болезненность – один из характерных признаков заболевания. Воспаленная папиллома нередко вызывает у человека дискомфорт, болезненность. Однако определить, что нарост воспален, можно также по другим симптомам:
- появились выделения с гнойными примесями;
- нарост изменил свой диаметр, контур;
- папиллома покраснела;
- у человека повысилась температура тела.
Видео
Что делать если папиллома воспалилась или оторвалась
Необходимая диагностика
Если у пациента воспаление папилломы, специалист должен провести диагностику разновидности нароста, взять необходимые анализы. С их помощью удается определить штамм вируса. Для этого применяют такие диагностические методы:
- Дерматоскопическое исследование нароста. Оно позволяет увидеть структуру новообразования, и выявить его разновидность;
- Цитологическое обследование. С его помощью удается проанализировать клеточную структуру нароста, а также определить, является он добро-, или злокачественным;
- Полимеразная цепная реакция. Это анализ, который выявляет ДНК вируса;
- Гистология новообразования. Она проводится только после удаления папилломы хирургическим путем, чтобы убедиться в ее доброкачественности.

Лечение
Не каждый знает, если воспалилась папиллома, что делать? Если нарост припух, вызывает болезненные ощущения – не нужно откладывать визит к врачу. Только специалист может провести диагностику первопричины заболевания, а также подобрать эффективную терапию.
Страдающему вирусом папилломы человека, нужно тщательно подходить к лечению. Зачастую, врачи рекомендуют избавляться от наростов, используя цитотоксические лекарственные препараты. Их действующие вещества убивают клетки болезнетворных микроорганизмов, и препятствуют дальнейшему распространению вируса.
Проводя лечение папилломавирусной инфекции, часто назначают Интерферон. Его выпускают в различных формах, что позволяет использовать его как наружно, так и принимать внутрь. В составе комбинированной терапии, а также для профилактики воспаления нароста, необходима помощь антисептических средств (например, Бетадина). Ими регулярно проводят обработку новообразования, чтобы препятствовать перерождению в злокачественные его клеток. 
Что делать, если воспалилась папиллома, и она начинает мешать человеку? Такое образование нужно удалить. Человек, который пришел к врачу своевременно, и нарост несущественно вырос в диаметре, вероятность появления осложнений после оперативного вмешательства практически минимальна. Небольшие папилломы проще всего вывести бесследно.
Пользуются популярностью такие методы удаления нароста:
- хирургический. Этот способ считают самым легким. Обезболив предварительно место локализации новообразования, его удаляют скальпелем. Метод используют только в том случае, если папиллома уже начала перерождаться в злокачественную. Когда нарост не имеет онкологической природы, применяют другие способы его удаления, не оставляющие заметных рубцов на покровах кожи;
- химический. Папиллому прижигают молочной, либо салициловой кислотой. Их наносят на нарост несколько раз, поэтому метод требует определенных затрат времени. Если специалист попадет составом на здоровые участки кожи, на них появится ожог. После прижигания нередко остаются рубцы;
- криодеструкция. Нарост прижигают жидким азотом. Воздействием низких температур, удается достичь гибели клеток папилломавируса, вследствие чего он отпадает;
- электрокоагуляция. Специалисты с осторожностью применяют этот метод. Электрокоагуляция приводит к высушиванию нароста, путем воздействия на него тока высоких частот. Если будут задеты здоровые ткани, период реабилитации существенно увеличится;
- радиоволновой. Папиллому иссекают радиоволнами. Вероятность получения травм минимальна. Метод удаления нароста считают безболезненным, а также не требующим длительного периода на восстановление;
- лазерный. Это самый лучший вариант устранения папилломавирусной инфекции, сопровождающейся воспалительным процессом. Удаление лазером папиллом происходит очень мягко, не травмируя здоровые ткани, которые находятся рядом с пораженным участком кожных покров.
Какую именно методику избавления от папилломы выбрать, зависит от определенных факторов: локализация новообразования, рекомендации специалиста, а также предпочтение самого человека. 
Если болит папиллома, многие люди сразу пытаются отыскать проверенное народное лечение, чтобы не обращаться за помощью к врачу. Фитотерапия имеет место быть, однако лучше всего, провести диагностику новообразования, и проконсультироваться предварительно со специалистом.
При воспалении папиллом, зачастую рекомендуют сок чистотела, которым несколько раз проводят обработку нароста.
Мелкие новообразования можно смазывать два раза в день соком одуванчика.
Не меньше лечебных качеств имеется у рябины, которую сорвали после того, как появились первые холода. Кашеобразную массу из ягод кладут на больную область. Таким же образом используют составы, в составе которых находятся каланхоэ, либо чеснок.
Когда заболевание локализуется в прямой кишке, необходимо употреблять внутрь отвар зверобоя и ромашки. Эти лечебные травы берутся в равных пропорциях, после чего их заливают водой, кипятят двадцать минут, и настаивают. 
Профилактика воспаления
Чтобы снизить риск рецидива заболевания, нужно регулярно придерживаться таких правил:
- Ежедневно проводить личную гигиену, чтобы вирус папилломы человека не имел благоприятных условий для размножения;
- Постараться не натирать одеждой имеющиеся на теле наросты;
- Если папиллома оторвалась, необходимо травмированную область кожных покров обработать антисептиком, после чего защитить ее от инфекций пластырем, либо забинтовать;
- Стараться чрезмерно не переутомляться, избегать нервных срывов;
- Следить, чтобы защитные функции иммунной системы были готовы противостоять вирусу. В период авитаминоза, рекомендовано пить специальные комплексы витаминов и минералов.
Проводить терапию вируса папилломы человека лучше, как только начался воспалительный процесс.
Своевременная диагностика, лечение, поможет быстро купировать симптомы заболевания, и избежать дальнейших осложнений.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter. Мы обязательно её исправим, а Вам будет + к карме
Воспаление лимфоузлов в паховой области называется паховый лимфаденит.
Этот процесс практически всегда сигнализирует об остром воспалении в районе наружных и внутренних половых органов.
Наличие клинических признаков такого воспаления (плотные болезненные узлы внизу живота в области паховых связок) требует углубленного обследования, установления причин лимфаденита и их лечения.
Он в большинстве случаев он является следствием патологического процесса в области наружных и внутренних половых органов.
Наличие клинических признаков такого воспаления (плотные болезненные узлы внизу живота в области паховых связок) требует углубленного обследования, установления причин лимфаденита и их лечения.
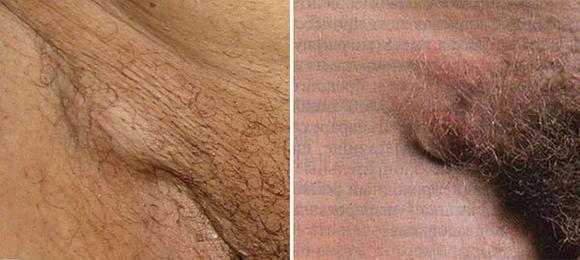
С целью выявления причин и последующего эффективного лечения, направленного на устранение воздействия основного этиологического фактора.
Основные причины воспаление паховых лимфоузлов
Лимфатические узлы представлены лимфоидной тканью, которая содержит клетки иммунной системы.
Они выполняют защитную функцию, собирая и очищая лимфу, которая по лимфатическим сосудам оттекает от определенных областей тела.
То есть эти важные органы лимфатической системы служат чем-то вроде фильтров, которые не дают патогенным агентам распространяться по органам и системам тела.
Воспаление паховых лимфоузлов развивается вследствие наличия чужеродных агентов (бактерии, вирусы, простейшие одноклеточные микроорганизмы, раковые клетки) или токсинов в лимфе, отток которой происходит из:
- органов малого таза, в первую очередь – из внутренних половых органов
- прямой кишки
- тканей области паха (наружные половые органы, кожа, подкожная клетчатка и соединительнотканная клетчатка)
Частой причиной воспалительного патологического процесса тканей и органов такой локализации является инфекция с половым путем передачи.
Очаг заражения может находиться на любом участке половых органов, в прямой кишке, в области паха, бедер.

Воспаление паховых лимфоузлов может быть вызвана несколькими группами возбудителей венерических инфекций:
- Специфические бактерии – хламидии, бледные трепонемы, микоплазмы, уреаплазмы.
- Вирус простого герпеса, вирус папилломы человека.
- Простейшие одноклеточные микроорганизмы – трихомонады.
- Грибки, в частности – дрожжевые, кандиды.
Особенностью этих болезнетворных микроорганизмов является их локализация в структурах урогенитального тракта.
Кроме таких микробов, воспаление в паху вызывается и неспецифической флорой – стрепто и стафилококками, кишечной и синегнойной палочками, клебсиеллой, протеем и другими.
В процессе их жизнедеятельности токсины, а также сами микроорганизмы, могут с током лимфы попадать в паховые лимфатические узлы, вызывая их воспаление.
Паховый лимфаденит может быть результатом инфекционного процесса, вызванного неспецифической бактериальной инфекцией (стафилококки, стрептококки, кишечная палочка).
Которая не имеет строгой специфичности в отношении органов мочеполовой системы.
Иногда воспаление лимфатических узлов развивается вследствие онкологического процесса (формирование злокачественного новообразования) в органах урогенитального тракта.
Клинические проявления
Паховый лимфаденит, как правило, протекает остро. Процесс может быть одно и двусторонним.
При этом воспаление лимфоузлов сопровождается такими симптомами:
- Появление в районе паха под кожей увеличенных образований.
- Размер разный – от крупной фасолины до голубиного яйца.
- Болезненность при движениях бедрами, прощупывании лимфоузлов.
- Покраснение кожи над увеличенными лимфоузлами.
- Может меняться общее состояние – повышается температура, появляется слабость.
При тяжелом течении воспаление приводит к тому, что эти иммунные фильтры спаиваются между собой в крупные конгломераты.
Затем следует их абсцедирование и формирование полостей, заполненных гноем.
Иногда воспаление паховых лимфоузлов отмечается раньше, чем появляются признаки самой инфекции, такое характерно для сифилиса и герпеса.
Но чаще все происходит наоборот – в области паха, промежности или бедер возникает очаг инфекции, который затем приводит к развитию пахового лимфаденита.
Венерические инфекции
Это – наиболее частая причина появления описанных выше симптомов.
Паховые лимфоузлы воспаляются при таких венерологических заболеваниях:
- Первичный сифилис с локализацией на наружных половых органах.
- Генитальный герпес.
- Трихомонозный вульвит у женщин.
- Гонорея.
- Кандидозные поражения.
- Гарднереллезные баланопоститы у мужчин.
Неспецифические инфекции
Область паха далеко не стерильна.
Паховый лимфаденит сопровождает:
- Гнойные инфекции кожи (стрептодермию и пиодермию) паха.
- Фурункулы лобка, промежности.
- Карбункулы.
- Вросшие волосы.
Нельзя забывать о неспецифических инфекциях половых органов.
Гноеродная флора у женщин приводит к воспалению желез преддверия влагалища (бартолиниту), у мужчин – вызывает инфекционные поражения крайней плоти, венечной борозды.
Для неспецифических инфекций практически всегда характерно, что симптомы воспаления паховых лимфоузлов появляются уже после или одновременно с развитием острого процесса – ранки, язвы, гнойника.
Неинфекционные процессы
Иногда в паху появляются увеличенные подкожные образования без видимой внешне причины, более того – часто отсутствуют болевые или воспалительные явления.
Такое бывает при патологических состояниях, которые не связаны с активным инфекционным процессом:
- Опухолевые процессы половых органов, прямой кишки и нижних конечностей.
- Имуннопролиферативные (онкологические) болезни кроветворной системы.
- Паховая грыжа.
- Тромбозы вен.
Каждая из этих патологий – очень серьезная и требует немедленной врачебной консультации.
Опухоли проявляют себя одно или двусторонним лимфаденитом, лимфаденопатией.
Воспаление паховых лимфоузлов на фоне болезней крови сопровождается подобными симптомами и в других областях – в подмышечной впадине, на шее.
Паховая грыжа отличается тем, что появляется одномоментно, может вправляться. Всегда является единичным образованием, хотя бывает и двухсторонней.
Спутать ее с воспалением лимфоузла можно при ущемлении – когда возникает резкая боль и отек.
В таких случаях нужна экстренная помощь.
Так же настороженно нужно относиться к тромбозам паховых вен.
При облитерации этих сосудов возникают симптомы, схожие с воспалением паховых лимфоузлов.
А лечение необходимо совершенно особое.

О том что такое воспаление
паховых лимфоузлов рассказывает
подполковник медицинской службы,
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| Микрореакция на сифилис качественно (RPR) | 1 д. | 500.00 руб. |
| ВИЧ (антитела и антигены) | 1 д. | 450.00 руб. |
В большинстве случаев поставить первичный диагноз несложно, так как опытный врач венеролог быстро обнаруживает очаг инфекции, который послужил причиной воспаления паховых лимфоузлов.
Но более точная и достоверная диагностика причин воспаления паховых лимфатических узлов проводится при помощи объективных методов.
Они включают лабораторные и инструментальные методики.
При помощи, которого выявляется и идентифицируется возбудитель инфекционного процесса.
Для этого проводится:
- забор мазка из уретры (у женщин дополнительно из влагалища и шейки матки) с его микроскопией.

- бактериологическое исследование (культуральный бакпосев собранного материала)
- выполнением ПЦР мазка (полимеразная цепная реакция, позволяющая идентифицировать генетический материал патогенных микроорганизмов)
- анализы крови на предмет венерических инфекций
В некоторых случаях проводится пункция (прокол) воспаленного лимфоузла с последующим исследованием его содержимого.
Так подтверждают диагнозы болезней крови, опухолей и некоторых инфекций (туберкулеза лимфатических узлов).
По результатам анализов устанавливается конкретная причина и возбудитель инфекции, которые вызвали воспаление паховых лимфоузлов.
Затем врач разрабатывает план лечения пациента.
Затягивать с обращением к медикам не следует, так как активное острое воспаление лимфатических узлов паха может привести к разлитым гнойным процессам подкожной и тазовой жировой клетчатки.
Это очень серьезные процессы, которые могут приводить к тяжелейшим осложнениям.
При обращении на ранних стадиях заболевания, основой лечения является терапевтический подход – таблетки, уколы и местное лечение.
Для этого применяются те препараты, которые признаны наиболее эффективными в отношении причины воспаления:
- В случае выявления бактериальной инфекции используется антибиотикотерапия.
- Для лечения воспаления, вызванного вирусами, могут применяться противовирусные препараты или иммуномодуляторы.
- Венерологические болезни лечатся по типу выявленного возбудителя – противогрибковыми, противопаразитарными и противомикробными средствами.
- Радикальная терапия онкологического процесса проводится при помощи хирургического вмешательства с целью удаления опухоли, лучевой и химиотерапии.
- При выявлении паховой грыжи, пациент направляется к хирургам и те решают – необходима ли операция в данный период времени.
Опытный врач дерматовенеролог также может проводить несложные вмешательства для того, чтоб помочь быстрее вылечиться от симптомов воспаления паховых лимфоузлов:
- У женщин – пунктируют и восстанавливают проходимость протоков бартолиниевых желез.
- У мужчин – осуществляют инстилляции лекарственных растворов в уретру при уретритах.
- Проводят местные процедуры (ванночки, обработку пораженных инфекцией участков кожи паха).
- Накладывают специальные противовоспалительные компрессына область воспаленного лимфоузла.
В таком комбинировании местного и адекватного, патогенетически обоснованного системного лечения заключается эффективность терапии.
Если же процесс не имеет отношения к венерологии, врач поможет найти профильного специалиста – хирурга, онколога, гематолога.
Учитывая, что воспаление паховых лимфоузлов может служить маской для очень серьезных и опасных патологий, категорически не рекомендуется самостоятельное лечение.
Так как это может привести к развитию осложнений, в частности – формированию разлитого гнойного процесса, диссеминации инфекции и ее хронизации, ущемлению грыжи, прогрессированию пролиферативных процессов.
А так же дальнейшему распространению инфекции или ее хронизации.
При появлении воспаления паховых лимфоузлов, обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
- Рядом с метро Кропоткинская
- Работаем каждый день с 9:00 до 20:00
- Стоимость консультации 900 рублей
Вы здесь
Воспаление паховых лимфоузлов
Воспаление паховых лимфоузлов – симптом инфекционных или онкологических заболеваний.
По симптомам и на основании клинического обследования можно предположить причину лимфаденита.
Дальнейшие диагностические исследования позволят установить диагноз и провести целенаправленное лечение.
Причины воспаление паховых лимфоузлов
Всего существует четыре группы причин воспаления лимфатических узлов:
- Инфекции.
- Онкологические заболевания (гемобластозы и метастазы рака).
- Иммунопролиферативные заболевания и состояния (ревматоидный артрит, введение вакцин, саркоидоз, применение препаратов золота).
- Дисметаболические процессы (амилоидоз, патологии накопления: болезнь Гоше, Нимана-Пика и другие).
Если увеличиваются лимфоузлы в паховой области, некоторые причины сразу можно отсеять.
Потому что они вызывают генерализованную лимфаденопатию.
Узлы увеличиваются и воспаляются по всему телу.
К таким заболеваниям относятся:
- гемобластозы (болезни системы кроветворения)
- иммунопролиферативные и дисметаболические процессы
- генерализованные инфекции
При обнаружении увеличенных лимфоузлов только в паху, и больше нигде, наиболее вероятным причинами остаются:
- инфекции кожи нижних конечностей или генитальной зоны
- воспаление половых органов (неспецифическое или вызванное возбудителями венерических инфекций)
- рак тазовых органов
- воспаление кровеносных сосудов нижней конечности (чаще всего острый тромбофлебит)
Рассмотрим подробнее вероятные причины.
Любые генитальные инфекции могут провоцировать паховый лимфаденит.
При этом существуют заболевания, которые вызывают этот синдром гораздо чаще, почти всегда.
К ним относятся:
Ещё одним заболеванием, для которого характерно увеличение лимфатических узлов, является ВИЧ.
Но в этом случае лимфаденопатия носит генерализованный характер, а не ограничиваются паховой зоной.
При герпесе лимфоузлы болезненные.
На фоне сифилитической инфекции они увеличены, но не болят ни в покое, ни при пальпации.
Увеличение лимфоузлов появляется на несколько дней позже, чем образуется язва на половых органах.
Это один из самых ранних симптомов сифилиса.
В двух ситуациях он может стать первым клиническим признаком:
- если инкубационный период длится дольше обычного, и твердый шанкр появляется позже
- если первичная сифилома остается незамеченной (чаще всего это происходит при её во влагалище или влагалищной части шейки матки)
Изредка воспаленные лимфоузлы становятся болезненными.
Это возможно в случае инфицирования твердого шанкра вторичной бактериальной флорой.
Данное осложнение чаще наблюдается у лиц с иммунодефицитом.
Особенности воспаления лимфоузлов при сифилисе:
- отсутствие покраснения, болезненности и любых других симптомов, кроме увеличения узлов
- хотя сразу несколько узлов увеличиваются, один из них значительно превышает в размерах остальные
- все лимфоузлы подвижные, они не спаяны между собой, каждый можно отдельно пропальпировать
- чаще воспаляются узлы только на стороне присутствия первичной сифиломы, реже – на противоположной, ещё резе – на обеих сторонах
- синдром длительно существует даже в случае излечения инфекции: узлы остаются увеличенными от 3 месяцев до полугода
Лимфоузлы часто воспаляются и увеличиваются в случае гнойниковых поражений кожи.
Это может быть глубокий стафилококковый фолликулит, стрептодермия, фурункул, флегмона.

При осмотре врач всегда обнаруживает воспаленную кожу в зоне протекания бактериального процесса.
Многие из этих болезней требуют хирургического лечения.
Болезнь вызвана гемолитическим стрептококком.
Он вызывает воспаление кожи, которое может проявляться по-разному.
В зависимости от клинической формы рожи, это может быть:
- покраснение
- пузыри
- кровоизлияния
- сочетание этих симптомов

Болезнь может осложняться флегмоной.
Без лечения она приводит к некрозу кожи.
Осложненными формами рожи являются гангренозная и некротическая.
Патология проявляется выраженной лихорадкой и общей интоксикацией организма.
Пациент жалуется на чувство распирания в зоне воспаления.
Болезнь очень опасна и чревата осложнениями, в числе которых:
- флебиты и тромбофлебиты
- флегмона
- сепсис
- инфекционно-токсический шок
Стрептококковая инфекция кожи может вызывать недостаточность клапанов сердца и гломерулонефрит.
После перенесенного заболевания у некоторых пациентов развивается лимфостаз, проявляющийся отеками конечности.
Рак может быть причиной увеличенного и воспаленного лимфоузла.
При этом чаще всего он плотный и крупный.
В группе риска – пациенты после 40 лет, жалующиеся на тазовые боли, симптомы нарушения мочеиспускания или дефекации.
Обычно появление метастазов говорит о том, что и первичная опухоль имеет достаточно крупные размеры.
Поэтому она может быть обнаружена при помощи УЗИ или других методов визуализационной диагностики.
Причиной может быть рак простаты, яичка у мужчин, опухоли яичников или матки у женщин.
У пациентов обоих полов встречаются также опухоли мочевого пузыря, прямой или ободочной кишки.
Это появление тромбов в поверхностных венах и их воспаление.
Основные симптомы:
- покраснение кожи
- боль или повышенная чувствительность
- уплотнение
- локальный отек
Это опасное заболевание, которое может осложняться тромбозом глубоких вен и тромбоэмболией легочной артерии.
Симптомы воспаления пахового лимфоузла
Возникающие у мужчин и женщин симптомы не являются определяющими в диагностике.
Диагноз устанавливается только после проведения анализов и инструментальных исследований.
Но всё же оценка клинических проявлений имеет определенную диагностическую ценность.
Особенности симптоматики позволяют натолкнуть врача на мысли о тех или иных причинах воспаления лимфоузлов в паховой области.
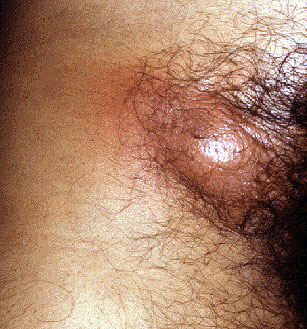
В первую очередь доктор обращает внимание на размер узла.
Если он меньше 1 см в диаметре, речь идёт с высокой вероятностью о реактивной лимфаденопатии.
То есть, узел увеличивается и воспаляется в ответ на протекание в организме инфекционного процесса.
Опухолевый или гранулематозный процесс подозревают при увеличении узла до 2 см и более.
Пограничные размеры (от 1 до 2 см) требуют наблюдения за пациентом и выполнения диагностических процедур.
Кроме того, может применяться пробное лечение.
Врач назначает терапию с диагностической целью: он оценивает реакцию лимфоузлов.
Если положительной динамики не наблюдается, это может стать поводом для биопсии с проведением гистологического исследования.
Подобная тактика применяется в ситуациях, когда воспаление узлов есть, а явных признаков инфекции нет.
Оценивается и консистенция узлов.
Для метастазов злокачественной опухоли характерны очень плотные узлы.
При этом они не являются болезненными.
Сильная боль наблюдается только при очень быстром увеличении лимфоузла, когда натягивается его капсула.
Это происходит в основном при инфекционных заболеваниях.
Хотя и при гемобластозах (болезнях крови) возможна болезненность.
Как отличить паховую грыжу от воспаления лимфоузла?
На этапе клинической диагностики врач должен отличить лимфаденит от других заболеваний, проявляющихся похожими симптомами.
В первую очередь к числу таковых относится паховая грыжа.

Отличия заключаются в следующем:
- Лимфоузлы при пальпации плотные, а грыжа – мягкая.
- Грыжевой мешок более подвижный, в то время как воспаленные узлы часто спаяны с окружающими тканями.
- Лимфоузлы при пальпации определяются в виде цепочки.
- При напряжении живота паховая грыжа увеличивается в размерах, а лимфатические узлы остаются такими же.
- Паховое кольцо при лимфадените имеет нормальные размеры.
Кроме того, при воспалении узлов часто удается отыскать непосредственную причину этого процесса.
В то время как при грыже никаких очагов воспаления на ногах или в генитальной зоне обычно нет.
Сопутствующие симптомы отсутствуют.
Алгоритм диагностики воспаления пахового лимфоузла
Воспаление лимфоузлов паховой области – это неспецифический синдром.
Он встречается при многих заболеваниях.
На его основании не ставятся никакие диагнозы.
Узел не увеличивается без причины.
Воспаление лимфоузлов всегда сигнализирует об определенном заболевании, которое вызвало этот синдром.
Задача врача состоит в том, чтобы найти эту причину и устранить её.
Начинает врач с осмотра.
Он проверяет размер узлов, их консистенцию и болезненность.
Доктор оценивает выраженность воспалительного процесса.
Затем он пытается найти сопутствующие симптомы, которые помогут составить диагностическую гипотезу.
Обязательно назначается общий анализ крови.
Он позволяет определить, имеется ли в организме острый воспалительный процесс.
Другие анализы могут быть разными.
Они зависят от выявленных дополнительных симптомов.
После проведения всех диагностических тестов чаще всего диагноз устанавливается.
Хотя в отдельных ситуациях выяснить причину воспаления лимфоузла в паху не удается.
Тогда применяется:
- пробное лечение антибиотиками широкого спектра, и оценка динамики симптоматики (при наличии признаков бактериального воспаления в общем анализе крови)
- наблюдение за пациентом в течение 2-4 недель
Если нет положительной динамики, через месяц проводят биопсию лимфоузла.
Если наблюдается отрицательная динамика, либо узел имеет размеры свыше 2 см, биопсию делают сразу.
Она необходима в первую очередь для исключения онкологических заболеваний.
Анализы при воспалении паховых лимфоузлов
Какие врач назначит лабораторные и инструментальные исследования, зависит от:
- особенностей увеличенных и воспаленных лимфоузлов
- сопутствующих симптомов
- данных анамнеза, полученных при осмотре пациента и изучении медицинской документации
При подозрении на сифилис диагностическая тактика может быть разной, в зависимости от клинических проявлений.
В основном воспаление лимфоузлов обнаруживается в первичной стадии заболевания.
Но они могут оставаться увеличенными довольно долго: вплоть до появления симптомов вторичного периода.
Используются прямые или непрямые методы диагностики.
Более достоверным способом первичной диагностики заболевания является обнаружение непосредственно бледной трепонемы в очаге воспаления.
Если врач обнаруживает твердый шанкр, он берет клинический материал для исследования с поверхности эрозии.
Его исследуют в основном одним из двух способов:
- микроскопия в тёмном поле – обнаруживаются живые бактерии, которые по внешнему виду отличаются от любых других микроорганизмов, в том числе сапрофитных спирохет
- ПЦР – определение участка ДНК, характерного только для возбудителя сифилиса
Если шанкра нет, в качестве материала для диагностики может использоваться пунктат лимфоузла.
Используются и непрямые диагностические тесты.
Анализ крови на антитела к бледной спирохете позволяет установить диагноз.
Но для его подтверждение требуется минимум два разных исследования.
Если врач видит пузырьки с жидкостью или другие элементы сыпи в аногенитальной зоне, он берет соскоб кожи и отправляет на ПЦР-диагностику герпетической инфекции.
В случае выявления выделений из уретры или половых путей доктор может заподозрить:
- неспецифический уретрит, кольпит, цервицит
- воспалительные процессы малого таза у женщин
- воспаление простаты или органов мошонки у мужчин
- венерические инфекции
Он берет мазок из нижних отделов мочеполовой системы.
Он исследуется под микроскопом.
При выявлении повышенных лейкоцитов показаны дополнительные исследования.
При помощи ПЦР врач может обнаружить гонорею, хламидиоз, трихомониаз или другие патологии.
Для выявления возбудителей неспецифических воспалительных процессов проводится бактериологический посев.
Он необходим в первую очередь тем, у кого при микроскопии отделяемого урогенитального тракта в мазке было обнаружено большое количество бактерий.
При размере лимфоузла свыше 2 см показана его биопсия.
Если размер превышает 1 см, но не достигает 2 см, возможна выжидательная тактика.
Врач оценивает динамику.
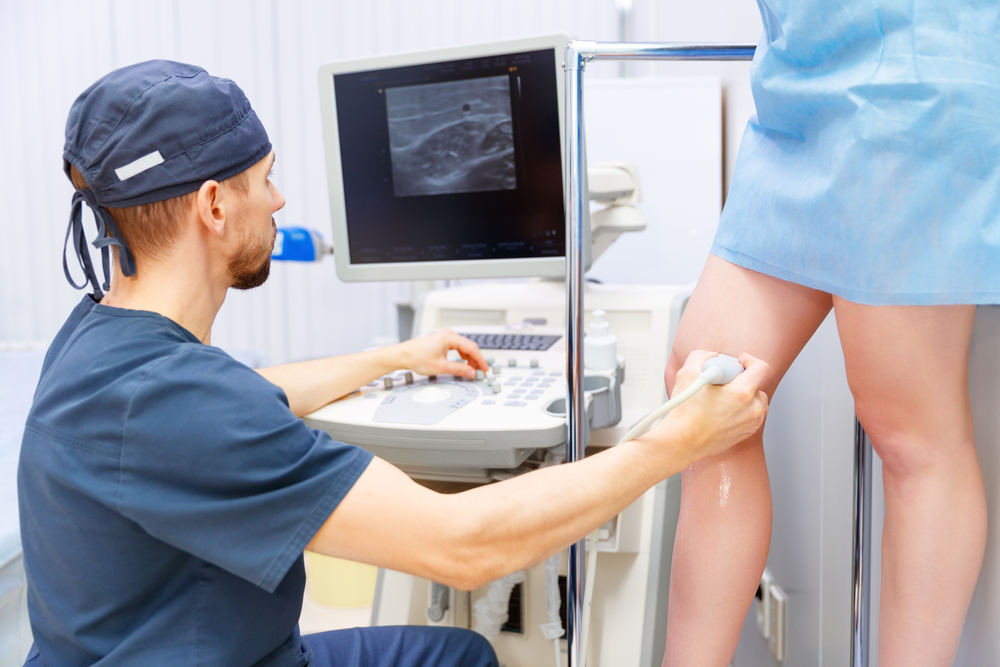
Он также направляет пациента на УЗИ органов таза.
Ультразвуковое исследование помогает выявить первичную опухоль в случае её наличия.
При подозрении на тромбофлебит выполняется УЗИ сосудов с доплером.
Некоторые диагнозы могут быть установлены клинически, на основании одного только осмотра.
Доктор может диагностировать рожистое воспаление кожи, фурункулы, абсцессы или флегмоны.
В этом случае становится очевидной связь этих воспалительных процессов с поражением лимфоузлов.
После ликвидации воспаления узлы быстро уменьшаются в размерах.
Лечение воспаления паховых лимфоузлов
Лечат не сами узлы, а основное заболевание, которое привело к реактивному лимфадениту.
Разные патологии лечатся совершенно по-разному.
Поэтому сам факт обнаружения увеличенных и воспаленных лимфоузлов не может быть поводом для назначения какого-либо лечения.
Существует две основные группы причин регионарного пахового лимфаденита:
Инфекции встречаются значительно чаще.
Большая часть из них лечатся антибиотиками.
Исключение составляет герпетическая инфекция.
Для её терапии применяются ациклические нуклеозиды.
Эти лекарства сдерживают репликацию вируса и уменьшают выраженность симптомов.
Он помогают быстрее перевести болезнь в стадию ремиссии.
Если же обнаружены возбудители бактериальных инфекций, то лечение проводится антибактериальными препаратами.
Какие антибиотики будут назначены, зависит от обнаруженного возбудителя патологического процесса.
Куда обратиться при воспалении паховых лимфоузлов?
При воспалении лимфоузлов в паху обращаться нужно к дерматовенерологу.

Потому что с высокой вероятностью причиной является либо половая инфекция, либо воспаление кожи.
И первую, и вторую группу заболеваний лечит врач этой специализации.
Вы можете обратиться в нашу клинику в случае возникновения признаков лимфаденита.
Мы обеспечим высокоточную диагностику.
Врач установит причину воспаления лимфоузла, а затем назначит целенаправленную терапию.
При воспалении паховых лимфоузлов обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Читайте также:


