Папилломы и рак полового члена
Вам поставили диагноз: pак полового члена?
Предлагаем Вашему вниманию краткий, но очень подробный обзор pака полового члена.
Его подготовили высоко квалифицированные специалисты онкоурологического отдела НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина и урологического отделения МНИОИ имени П.А.Герцена под редакцией заведующих отделениями Дмитрия Рощина и Николая Воробьёва.
Данная брошюра содержит информацию о диагностике и лечении pака полового члена. Здесь собраны основные методики лечения данного заболевания, в том числе, последние разработки отечественных и зарубежных ученых-онкологов.
Ежегодно в России выявляется 589 новых случаев заболеваний раком полового члена.
Мы хотим Вам помочь победить рак!
Филиалы и отделения, где лечат pак полового члена
Урологическое отделение
Заведующий отделением- к.м.н. ВОРОБЬЁВ Николай Владимирович
тел.: +7(495) 150-11-22
Отделение лучевого и хирургического лечения урологических заболеваний с группой брахитерапии рака предстательной железы
Заведующий отделением - д.м.н., профессор, онкоуролог КОРЯКИН Олег Борисович
тел.: +7 (484) 399-31-30
Онкологическое-урологическое
Заведующий отделением- к.м.н. КАЧМАЗОВ Александр Александрович
тел.: +7(499) 110-40-67
Введение. Анатомия органа
Половой член служит для выделения мочи из мочевого пузыря и выбрасывание семени. Состоит из передней свободной части тела, которая заканчивается головкой, имеющей на своей вершине щелевидное наружное отверстие. У головки различают наиболее широкую часть - венец головки и суженную шейку головки. Задняя часть – корень - полового члена прикреплена к лобковым костям. На передней отделе полового члена кожа образует хорошо выраженную кожную складку – крайнюю плоть полового члена. На нижней стороне головки полового члена крайняя плоть соединена уздечкой полового члена. В половом члена выделяют пещеристой тело (их два – правое и левое) и губчатое, которое лежит под ними и является непарной. Пещеристы тела покрыты белочной оболочкой пещеристых тел. Губчатое тело покрыто белочной оболочкой губчатого тела и пронизано мочеиспускательным каналом. Пещеристые и губчатые тела полового члена состоят из ответвляющихся от белочной оболочки соедительнотканных перекладин – трабекул, ограничивающих систему сообщающихся между собой полостей (каверн). При наполнении каверн кровью их стенки расправляются, пещеристые и губчатые тела полового члена набухают, становятся плотными, т.е развивается эрекция.
Статистика pака полового члена (эпидемиология)
Рак полового члена встречается с частотой 0,1-7,9 на 100 000 мужского населения. В Европе частота составляет 0,1-0,9 на 100 000, в США – 0,7-0,9 на 100 000. В некоторых регионах Азии, Африки и Южной Америки данный показатель достигает 8 на 100 000. Всего рак полового члена составляет 2% всех злокачественных опухолей у мужчин. В России в 2015 году показатель заболеваемости составил 0,63 на 100 000, при этом в структуре заболеваемости злокачественными новообразованиями данная патология составила 0,23%.
По данным Международного агентства по изучению рака заболеваемость рассматриваемой нозологической формы в Российской Федерации на уровне США, Франции, Канады, Италии и Австралии, выше, чем в Китае, но ниже, чем в Индии, Бразилии, ЮАР.

Рисунок. Заболеваемость раком полового члена 2018 году в мире.
Морфологическая классификация pака полового члена
Более 95% злокачественных опухолей полового члена представлено плоскоклеточным раком. Значительно реже встречается меланома и базально-клеточная карцинома. Крайне редки мезенхимальные опухоли полового члена (саркома Капоши, ангиосаркома, эпителиоидная, гемангиоэндотелиома). Есть редкие случаи метастазирования опухолей мочевого пузыря, простаты, почки и прямой кишки в половой член.
Прогноз главным образом зависит от стадии заболевания, радикальности хирургического лечения и своевременности лекарственной терапии. При поздних стадиях радикальная операция существенно не улучшает показателей общей и безрецидивной выживаемости. Все это является дополнительным доводом в пользу ранней диагностики рака полового члена, внимательного отношения мужской части населения к собственному здоровью.
Факторы риска
К факторам риска отмечается относится фимоз, хронические воспалительные заболевания (баланопостит, связанный с фимозом).
Развитию рака полового члена способствуют:
• фимоз,
• расстройства мочеиспускания
• плохое соблюдение правил личной гигиены
• облитерирующий баланит
• курение (отмечается пятикратное повышение риска (95% ДИ 2,0-10,1) по сравнению с некурящими)
• лечение различных кожных заболеваний, например псориаза, с использованием споралена и фототерапии (ультрафиолет А) (отмечается повышение риска в 9,51 раза после > 250 сеансов)
• Вирус папилломы человека и остроконечные кондиломы
• Проживание в сельской местности
• Низкий социально-экономический статус
• Неженатый статус
• Большое количество партнеров, раннее начало половой жизни (трех-пятикратное повышение риска)
Вирус папилломы человека (ВПЧ) и рак полового члена
ВПЧ является фактором риска развития рака полового члена. Данный вирус определяется в 30-40% инвазивного рака полового члена. Не до конца изучено влияние ВПЧ на прогноз при ВПЧ-ассоциированном и ВПЧ-неассоциированном раке полового члена. Отмечается более высокая пятилетняя канцероспецифическая выживаемость у пациентов с ВПЧ-положительным раком по сравнению с ВПЧ-отрицательным раком. Рак шейки матки у женщин не связан с развитием полового члена у их партнеров. По современным данным, наличие рака полового члена у мужчины не повышает риск развития рака шейки матки у женщин-партнеров.
Клиническая картина
Опухоль может на ранних стадиях представлять собой красноватое пятно на головке полового члена, которое не болит, никак не сказывается на качестве жизни. По мере прогрессирования опухоль увеличивается в размерах, возникает кровоточивость, зуд, может быть распад опухоли. При метастазировании паховые лимфатические узлы увеличиваются в размерах. Можно пальпировать в паху целые опухолевые конгломераты.
Диагностика pака полового члена
На диагностическом этапе необходима оценка первичной опухоли, а также зон регионарного и отдаленного метастазирования.
При первичном осмотре врач определяет:
• размер первичного очага или подозрительной области;
• локализацию опухоли на половом члене;
• число опухолевых образований;
• внешний вид — сосочковые, узловые, в виде язвы или плоские;
• связь с другими структурами — подслизистой основой, пещеристы¬ми либо губчатыми телами, уретрой;
• цвет, форму очагов, а также наличие возможных наложений (фиб¬рин, корки, гнойное или серозное отделяемое).
Основной метод диагностики – выполнение биопсии с последующим гистологическим или цитологическим исследованием полученного материала.
Задача патоморфологического исследования:
• установление патоморфо¬логического диагноза
• определение степени дифференцировки опу¬холевых клеток
Можно использовать различные методы биопсии — инцизионную, щипковую, игольчатую аспирацию, взятие мазков-отпечатков. Эксцизионная биопсия - это удаление всего очага. Данный вид биопсии может быть использова¬н для взятия материала при его небольших размерах и расположении на визуализируемых досягаемых участках. Инцизионная биопсия – забор на исследование части опухоли. Щипковая биопсию – получение материала с помощью биопсийных щипцов. Игольчатая биопсия - забор материала для исследования с помощью шприца и пункционной иглы. Мазок-отпечаток - материал для исследования соскребается инструментом, например скальпелем, и переносится на предметное стекло. В случае гистологического исследования из полученного материала по специальной технологии готовят гистологические препараты, которые изучают с помощью микроскопа. Цитологическое исследование – оценка характеристик морфологической структуры клеточных элементов в цитологическом препарате (мазке).
Пример. На предметном стекле лежит специальным образом зафиксированная ткань опухоли, которая накрыта покровным стеклом. В нижней части препарата стоит номер гистологического препарата, используемой в индентификации.

Рисунок. Общий вид гистологического препарата.

Рисунок. Внешний вид аппарата УЗИ.
УЗИ, а также МРТ могут применяться для определения уровня опу-холевой инвазии, особенно для оценки инфильтрации кавернозных тел.
При УЗИ можно оценить первичную распространенность опухоли, выявить увеличение лимфатических узлов, провести пункционную биопсию лимфатических узлов, оценить наличие метастазов в органах брюшной полости, исключить выпот в плевральную полость.
Молекулярных маркеров рака полового члена, которые имеют важное диагностическое значение, в настоящее время не выделено. Для оценки отделенного метастазирования выполняется КТ таза и живота, а также рентгенографию грудной клетки для исключения метастазов в легкие. Выполнение остеосцинтиграфии показано при жалобах на боли в костях. Исследование проводится в случае наличия подозрения на наличие метастазов в кости скелета (боли, перелом костей).

Рисунок. Сканограмма костей скелета.
Лечение рака полового члена
Рак полового члена является редким онкологическим заболеванием, однако протекает злокачественно, часто приводя к потере органа. Выявление опухоли на раннем этапе дает шансы для выполнения органосохраняющего лечения.
Фотодинамическая терапия (ФДТ) является перспективным методом для лечения кожных образований, который заключатся в разрушении опухоли с использованием направленного луча света и лекарственного препарата из группы фотосенсибилизаторов – вещества, способного избирательно накапливаться в раковых клетках и других патологических тканях с повышенным интенсивным обменом веществ. Данный метод может применяется для лечения начального рака полового члена, но не в полной мере изучен. Наибольший опыт накоплен в плане лечения предраковых заболеваний.
Проводимое лечение в нашей клинике:
• Резекция полового члена; пластика полового члена местными тканями
• Открытая операция Дюкена;
• Выполнение эндоскопической операции Дюкена по оригинальной методике
Важным этапом лечения рака полового члена является выполнение пахово-бедренной лимфаденэктомии (ЛАЭ), которую осуществляют стандартным методом (операция Дюкена по авт.). Классическая операция подвздошно-пахово-бедренная лимфаденэктомия сопровождается значительным количеством ранних и поздних послеоперационных осложнений, возникающих у подавляющего большинства больных, т.к. имеется протяженный разрез, что влечет повышенную контаминацию послеоперационной раны микробной флорой из прямой кишки и с гениталий. Пересечение большой подкожной вены приводит к выраженной венозной недостаточности нижней конечности, а протяженный вертикальный разрез приводит к низкому косметическому эффекту.
Последствия лечения рака полового члена
На качество жизни влияет:
• сексуальная дисфункция,
• нарушение мочеиспускания
• косметический вид
Сексуальная активность после удаления головки хуже, чем при использовании лазерного лечения или после реконструкции головки полового члена. Важно отметить, что эрекция, достаточ¬ная для пенетрации влагалища, сохраняется у 55,6% пациентов. У половине пациентов причиной того, что они вернулись к половой жизни, было чувство стыда, обусловленное небольшим раз¬мером полового члена и отсутствием головки. Таким образом, это является скорее психологической проблемой, нежели онкологической.
Две трети пациентов, которые вернулись к половой жизни, отмечали такой же уровень и частоту половых актов, что и до хирургического лечения. Чуть более 70% продолжа¬ли испытывать оргазм и эякуляцию при каждом половом акте.
Треть пациентов сохранили частоту половых актов, соответствующую таковой до операции. В целом каждый третий вернувшийся к половой жизни пациент, удовлетворен сексуальны¬ми взаимоотношениями с половыми партнерами. Некоторые авторы отмечали улучшение эректильной функции спустя некоторое время после операции.
Важным фактором является поддержка супруги и остальных членов семьи, что помогает преодолеть многие сложности, связанные с лечением и улучшает реабилитацию пациентов. В том случае, когда проводится тотальное восстановление полового члена, после ампутации, можно достичь приемлемых кос¬метических результатов. Методики функционального восстановления в настоящее время разрабатываются.
Прогноз заболевания
При своевременном обращении, может быть излечено около 80% больных раком полового члена. Операцией выбора является органосохраняющее лечение, т.к. оно дает большие шансы на луч¬шее качество жизни и сексуальной функции.
Учитывая небольшую заболеваемость, рекомендуется направ¬лять пациентов с раком полового члена в центры, имеющие опыт его лечения. Неотъемлемой частью является оказание психологической поддержки на разных этапах реабилитации.
Наблюдение после лечения pака полового члена
После лечения требуется регулярное обследование у специалиста, а также самообследование. При наличии подозрительных на рецидив участков выполняется биопсия с гистологическим исследованием. Проводится ультразвуковое исследование регионарных лимфоузлов, при необходимости пункционная их биопсия. В сомнительных случаях помогает КТ либо МРТ. Минимальный срок наблюдения составляет 5 лет.
Проблема рецидива
В случае раннего выявления рецидива вероятность провести радикальное лечение значительно выше. Наличие местного рецидива статистически значимо не снижает отдаленную выживаемость при условии радикального лечения. При наличии метастатического поражения лимфатических узлов результаты лечения значительно хуже. Местный рецидив и рецидив поражения паховых лимфоузлов чаще всего развиваются в течение двух лет после первичного лечения. Через пять лет после лечения определяются толь¬ко местные рецидивы или новые первичные опухоли.
Филиалы и отделения, в которых лечат рак полового члена
тел.: +7(495) 150-11-22
тел.: +7(499) 110-40-67
3. Отделение лучевого и хирургического лечения урологических заболеваний с группой брахитерапии рака предстательной железы МРНЦ имени А.Ф. Цыба
Заведующий отделением - д.м.н., профессор, онкоуролог КОРЯКИН Олег Борисович
(495) -506 61 01
Хирургическая андрология ¦ Рак полового члена и невусная папиллома
Указанные опухолевые заболевания развиваются из ткани эпителия области головки половго члена и крайней плоти, ее внутреннего листка. Оба эти заболевания очень похожи друг на друга в плане проявления и методов лечения. Папиллому можно считать ранней стадия рака полового члена или предраком, так как при отсутствии своевременного лечения риск ее перерождения в рак очень высок.
Причина развития всех злокачественных опухолей полового члена заключается в раздражающем воздействии на ткани накопившейся смегмы в мешочке крайней плоти. В этом мешочке имеются особые железы, которые выделяют секрет смегмы. В настоящее время ученые доказали канцерогенные свойства этого вещества.
У мужчин, которым в детстве было выполнено обрезание эти опухоли практически не встречаются.
Моча смачивает смегму, что приводит к ее разложению и инфицированию. В результате возникает хронический баланопостит, затем эрозия головки полового члена, а также внутреннего листка крайней плоти. Эти состояния и переходят в папиллому и рак.
Обычно на ранней стадии папилломы никаких проявлений заболевания может не быть. Зачастую она выявляется случайно, например, во время операции по поводу фимоза, в виде ворсинчатой опухоли. Одним из важным факторов профилактики рака полового члена является своевременное лечение фимозa у мужчин.
Обычно рак полового члена обнаруживается в возрасте 30-50 лет. Часто эта опухоль может долго существовать под крайней плотью, а проявления ее могут быть связаны с воспалением. В некоторых случаях процесс может заходить так далеко, что развивается флегмона члена или свищ крайней плоти.
Очень часто больные раком полового члена обращаются к врачу лишь на последних стадиях опухоли. Обычно это связано со страхом больного и смущением своего заболевания. Только в течение года до 50 % этих больных откладывают свой визит к врачу до последнего. Обычно больные занимаются самолечением и применяют мази, кремы, лосьоны и ванночки, задерживая сроки радикального лечения.
Диагностика рака полового члена
Лечение рака полового члена
Метод лечения зависит от степени распространения опухоли. Если опухоль малых размеров и не прорастает в соседние ткани, при этом отсутствуют регионарные и отдаленные метастазы, бывает достаточной лучевая терапия или экономные оперативные вмешательства циркумцизия (обрезание крайней плоти), резекция головки полового члена.
В случае, когда опухоль прорастает в соседние ткани, проводится лучевая терапия либо выполняется ампутация полового члена. Метастазы в регионарных лимфатических узлах являются показанием к операции иссечения лимфатических узлов в пахово-бедренной области.
Существуют и органосохраняющие малоинвазивные операции. Среди них можно отметить метод криодеструкции, который заключается в разрушение опухоли с помощью очень низкой температуры. Данный метод применяется при отсутствии регионарных метастазов. Кроме того, на любой стадии заболевания применяется химиотерапия.
(495) 506-61-01 - справочная по хирургической андрологии
.jpg)
Уникальная микрохирургическая методика лечения варикоцеле любой степени в андрологическом отделении ФГУ ЛРЦ Минздравсоцразвития РФ. Подробнее

Программа обследования и лечения аденомы простаты в одном из крупнейших медицинских центров Германии - Клинике урологии "Мария Хильф". Руководит клиникой профессор доктор медицинских наук Херберт Шперлинг. Стоимость диагностики при аденоме простаты - 1.900 €, лечения аденомы простаты методом лазерной вапоризации - 8.000 €. Подробнее
В Израиле одни из лучших показателей в мире по результатам лечения рака предстательной железы. Более 90% мужчин с диагнозом рака простаты живут как минимум 10 лет после постановки диагноза, а 75% - 15 лет. Подробнее

Причины возникновения

Вирусная ДНК попадает в организм с помощью микротрещин, находящихся на кожном покрове или слизистых оболочках. В случае если иммунитет мужчины ослаблен, первые проявления ВПЧ появятся спустя несколько месяцев после инфицирования.
До 80% случаев передачи приходится на половой путь. Средства барьерной контрацепции минимизируют риск заражения, однако не устраняют его полностью.
Другие пути заражения:
- Бытовой путь. Вирус передается вместе с личными вещами зараженного человека: одеждой, предметами гигиены и др. Риск передачи усиливается, если на коже имеются повреждения, даже незначительные. Для этого пути характерно заражение низкоонкогенными типами вируса. Они не приводят к серьезным проблемам со здоровьем, но проявляются в виде кондилом, папиллом и бородавок, создавая косметический дефект.
- От матери к ребенку. Если мать во время беременности и родов была инфицирована ВПЧ и рожала естественным путем, высока вероятность заражения ребенка.
Если у мужчины хорошая иммунная защита, вирус не проявляет себя и может длительное время находиться в организме в латентной форме. Поэтому опасно не заражение вирусом само по себе, а ослабление иммунитета, что приводит к активизации ВПЧ.
Существует ряд факторов, влияющих на возможность усиления позиций вируса:
- хронические заболевания;
- гормональные проблемы;
- неправильно подобранная контрацепция или ее полное отсутствие;
- инфекции вирусного характера;
- алкоголь, курение или длительное употребление антибиотиков;
- частые стрессы.
Все эти факторы негативно влияют на иммунную систему. Если в жизни мужчины присутствует не один провоцирующий фактор, а несколько, это приведет к более быстрому развитию папилломовируса.
Симптомы
Зачастую папилломы проявляются только внешне, однако в некоторых случаях могут возникать неспецифичные симптомы:
- зуд и жжение во время полового контакта;
- боль при прикосновении к папилломам;
- накопление мочи в складках полового члена;
- неприятный запах в пораженной области.
Кроме того, новообразования могут разрастаться и затрагивать не только область полового члена, но появляться на анусе и лобке.
Как выглядят папилломы

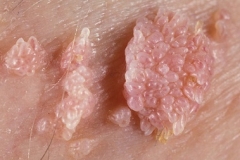
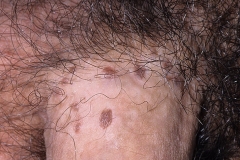

Папиллома на половом члене представляет собой новообразование небольшого размера. Поначалу она может появиться одна, но без должного лечение количество папиллом увеличивается. При этом они могут сливаться друг с другом.
Такие новообразования похожи на соцветия цветной капусты телесного или розового цвета. Чаще всего они локализуются в районе крайней плоти, на головке и уздечке. Реже их диагностируют в мочеиспускательном канале и мошонке. Папилломы также могут выглядеть как маленькие белые прыщи, появляющиеся длинными рядами. Такая форма характерна для локализации в области уздечки.
Одним из проявлений ВПЧ является кондилома Бушке-Левенштейна. Она отличается быстрым ростом, выдающимся размером и устойчивостью к разным видам лечения. Ее появление обусловлено несколькими уже имеющимися папилломами и кондиломами, которые сливаются вместе и образуют одну большую область поражения. Наличие кондиломы Бушке-Левенштейна опасно тем, что измененные ей клетки легко могут перерасти в рак.
К какому врачу обратиться
Как правило, диагностикой папиллом у мужчин занимается уролог. Также можно обратиться за консультацией к дерматовенерологу или проктологу при наличии кондилом в анальной области. Однако для удаления папиллом обычно направляют к хирургу. Всего же диагностика проходит в несколько этапов:
- Уролог осматривает и опрашивает больного. Устный опрос необходим для оценки образа жизни пациента и установления причины заражения вирусом. Визуальный осмотр подразумевает не только оценку состояния полового члена, но и прилегающих органов – мошонки, анальной зоны. Это необходимо для полноты картины локализации вируса.
- Сдача мазка из уретры. Определяет наличие различных заболеваний, передающихся половым путем.
- ПЦР. Этот анализ показывает не просто наличие ВПЧ в организме, но и с большой вероятностью определяет его тип.
- Меатоскопия. Эта процедура представляет собой исследование мочеиспускательного канала в случае, если папилломовирус поразил уздечку.
- После удаления папилломы врач может назначить биопсию для оценки состояния удаленного новообразования. Это необходимо, чтобы исключить риск развития рака и убедиться, что папиллома доброкачественная.
При этом желательно проводить обследование обоих партнеров. Обычно женщина также заражена одним из типов папилломовируса. Если будет лечиться только мужчина, с большой вероятностью он заболеет снова через некоторое время.
Чем опасны папилломы
Вирус папилломы человека зачастую сопровождается другими смежными заболеваниями. Появлением папиллом в области головки полового члена способствует скоплению мочи в складках. Это создает условия для возникновения и роста различных микроорганизмов, что впоследствии приводит к инфекциям. Они могут спровоцировать эрозию вокруг папилломы, а также способствовать воспалению мочеиспускательного канала и яичек. Для этих болезней характерны проблемы с мочеиспусканием, боль и высокая температура.
Еще одна опасность заключается в травмировании новообразований, что приводит к кровотечениям. Это связано с тем, что вокруг папиллом образуется множество кровеносных сосудов, которые снабжают их кровью. Даже незначительное повреждение может привести к инфицированию вследствие травматизации.
Также новообразования могут натираться при движении, что причиняет мужчине боль и дискомфорт.
ВПЧ и рак
Когда вирус только начинает распространяться, новообразования единичны и носят доброкачественный характер. Без лечения они растут и сливаются друг с другом. Со временем клетки перерождаются в злокачественные. Риск возникновения рака особенно велик, если мужчина инфицирован высокоонкогенными типами вируса – 16 или 18. Именно они способствуют появлению рака полового члена и мочевого пузыря.
Лечение папиллом

Лечение ВПЧ предполагает не только удаление его внешних проявлений, но и укрепление иммунитета, который должен блокировать проявления вируса. Для поддержания иммунитета используют иммуностимулирующие препараты – Аллокин-альфа, Виферон и др.
В качестве противовирусного препарата часто назначают Ацикловир, который продается в качестве гелей и мазей. Также эффективна оксолиновая мазь, подавляющая размножение вируса и убирающая небольшие наросты. Она не всегда справляется с задачей полного удаления, однако препятствует появлению новых наростов. Для стимуляции иммунитета назначается противовирусная мазь Алдара. Мазь не убирает папилломы, но способствует активации клеток иммунной системы, что останавливает их рост и развитие.
Способы удаления
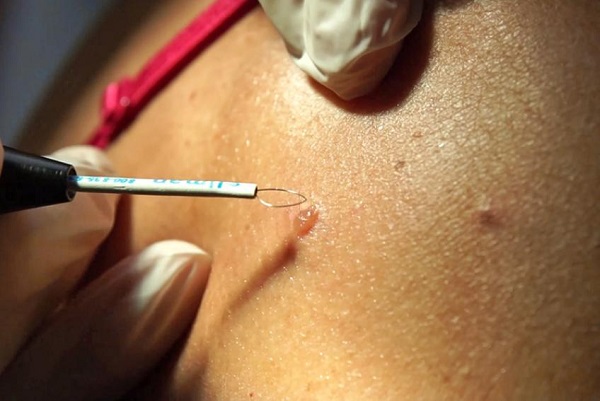
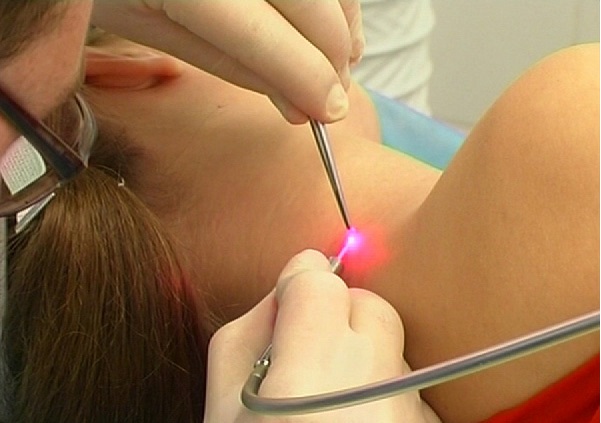
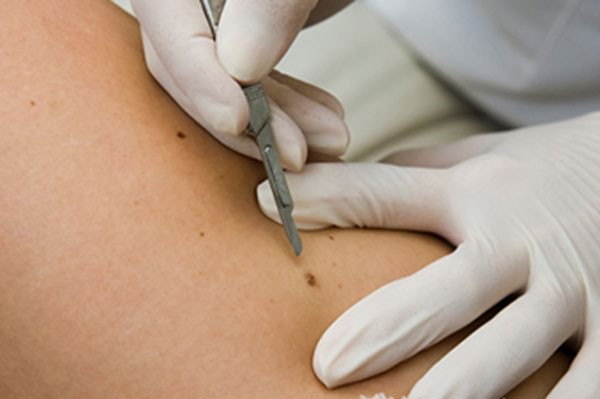

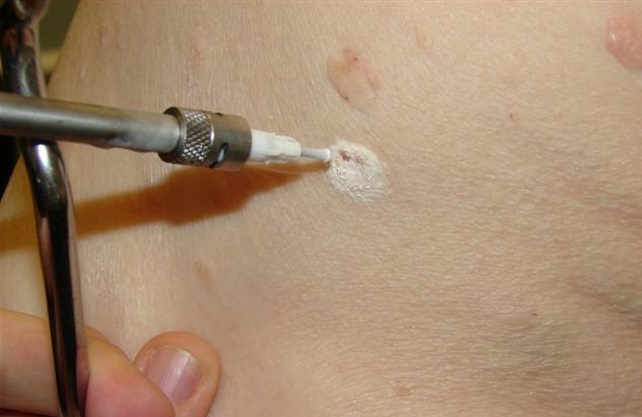
Существует несколько способов избавления от появившихся новообразований:
- Удаление лазером. На папиллому воздействует лазерный луч, который полностью выжигает нарост. На этом месте образуется корочка, спадающая спустя несколько недель. Метод считается эффективным ввиду отсутствия рецидивов. Удаление проводится под анестезией. При этом не возникает кровотечений, не остается шрамов или рубцов.
- Криодеструкция. Папилломы подвергаются действию жидкого азота. Он мгновенно замораживает нужный участок, новообразование на нем разрушается и отмирает. Недостатком такого метода считается невозможность контролировать глубину воздействия криодеструкции. На месте удаленной папилломы также остается корочка, исчезающая через некоторое время.
- Радиохирургия. Принцип действия этого метода схож с лазерным удалением. Радиоволны не оставляют рубцов и шрамов, а процедуре предшествует предварительное обезболивание с помощью специального спрея. После не возникает осложнений, а организм быстро восстанавливается.
- Электрокоагуляция. На нарост воздействует электрический ток, благодаря которому ликвидируется ножка, после чего папиллома отпадает. При необходимости может быть поверхностная анестезия. Процедура занимает несколько минут, отличается широкой распространенностью и ценовой доступностью. Но этот метод способен оставлять шрамы после заживления.
- Хирургическое вмешательство. Применяется в редких случаях, когда новообразование становится слишком крупным. Делается под наркозом, отличается долгим заживлением и травматизацией. Метод хорош тем, что позволяет сохранить удаленный нарост для гистологического исследования.
Цена каждого метода зависит от сложности работы, размера и количества удаляемых папиллом. Примерная стоимость процедур за удаление одного нароста:
- Хирургический метод — 1500 рублей;
- Криодеструкция — 600 рублей;
- Лазерный метод — 1000 рублей;
- Электрокоагуляция – 500 рублей;
- Радиохирургия — 2000 рублей.
Перед выбором того или иного метода проконсультируйтесь с врачом. Он подскажет, что лучше использовать в вашей ситуации, детально расскажет, как проводится процедура. Также после удаления новообразования желательно взять материал на гистологию. Это необходимо для того, чтобы определить, не начался ли процесс перерождения доброкачественных новообразований в злокачественные. Такой метод поможет выявить ранние изменения клеток и предотвратить распространение рака.
Читайте также:


