Пиодермия от укуса насекомого
Пиодермия, что это такое? Симптомы, причины и лечение
Пиодермия – дерматологическое заболевание, возникающее под воздействием гноеродных (пиогенных) бактерий. При различных формах пиодермии кожа покрывается гнойниками различного размера.
Высыпания, воспаление эпидермиса, краснота, зуд – результат деятельности патогенных микроорганизмов. Усиленное размножение стрептококков, стафилококков, грибов приводит к обширным поражениям кожных покровов.

Что это такое?
Пиодермия — это гнойничковые заболевания кожи, причиной которых являются гноеродные бактерии, главными из которых являются стафилококки и стрептококки, чуть реже — вульгарный протей и синегнойная палочка. Пиодермия чаще встречается в детском возрасте и у работников некоторых видов промышленности и сельского хозяйства.
Рост заболеваемости отмечается в осенне-зимний период — холодное и сырое время года. Влажный климат жарких стран является причиной большого количества больных с микозами и гнойничковыми заболеваниями кожи.
Причины возникновения
Ведущей причиной, вызывающей пиодермию, считается проникновение кокковых микробов в ткани волосяных фолликул, потовых и сальных желез с протоками, повреждений. Однако причины вторичных форм пиодермии, включая язвенные, гангренозные виды, до сих пор изучаются, поскольку в таких случаях обсеменение гноеродными агентами участков кожи — вторично, то есть, возникает уже после развития некой патологии.
Выделены ключевые факторы-провокаторы:
Классификация
Основными микроорганизмами, вызывающими пиодермию, являются стрепто- (Streptococcus pyogenes) и стафилококки (Staphylococcus aureus). Процент заболеваний, вызванных другой микрофлорой (синегнойной или кишечной палочкой, псевдомонозной инфекцией, пневмококками и т.п.), очень невелик.
Поэтому основная классификация по характеру возбудителя разделяется на:
- стафилодермию — гнойное воспаление;
- стрептодермию — серозное воспаление;
- стрепто-стафилодермию — гнойно-серозное воспаление.
Кроме того, любая пиодермия различается по механизму возникновения:
- первичная — проявившаяся на здоровых кожных покровах;
- вторичная — ставшая осложнением других заболеваний (чаще всего сопровождающихся зудом).
Кроме того, пиодермию делят по глубине заражения. Поэтому общая классификация пиодермий выглядит таким образом:
- при поверхностной глубине заражения (импетиго стрептококковое, импетиго сифилидоподобное, импетиго буллезное, импетиго интертригинозное (щелевидное), импетиго кольцевидное, заеда стрептококковая, панариций поверхностный, стрептодермию сухую);
- при глубоком проникновении (целлюлит острый стрептококковый, эктиму вульгарную).
К стафилодермиям причисляют:
- при поверхностной глубине заражения (фолликулит поверхностный,остиофолликулит, угри обыкновенные, сикоз вульгарный, пузырчатку новорожденных эпидемическую);
- при глубоком проникновении (фолликулит глубокий, фурункул, фурункулез, карбункул, гидраденит).
К стрепто-стафилодермиям относят:
- при поверхностной глубине заражения (импетиго вульгарное);
- при глубоком проникновении (пиодермию язвенную хроническую, пиодермию шанкриформную).

Симптомы пиодермии, фото
Воспалительный процесс при пиодермии развивается в естественных порах кожного покрова — потовых или сальных проходах, волосяных фолликулах. В зависимости от вида микроорганизмов-возбудителей клиническая картина и симптоматика заболеваний слишком разнообразны.
Поэтому приведем основные симптомы пиодермии (см. фото):
- Импетиго. Эта форма заболевания является достаточно распространенным. Его симптомы возникают внезапно с появления фликтен (водянистых, просовидных пузырьков), которые впоследствии преобразуются в желтоватые корочки и сильно чешутся. При слиянии корочек и стафилококковой инфекции корочки могут быть зеленоватого цвета. Последствия их разрешения бывают в виде шелушащихся пятен, плохо поддающихся загару. Наиболее часто поражается область лица и голова.
- Сикоз – хроническое рецидивирующее гнойное воспаление волосяных луковиц лица (усов и бороды). Болезнь связана с аллергизацией больного и нейроэндокринными нарушениями, часто с гипофункцией половых желез. Сначала в области губ и подбородка появляются мелкие гнойнички, затем их становится все больше. Вокруг возникает зона воспалительного инфильтрата с гнойными корками. Пиодермия лица течет длительно, упорно, с рецидивами.
- Остиофолликулит – воспаление устья волосяной луковицы. В отверстии фолликула появляется узелок величиной 2-3 мм, пронизанный волосом, вокруг имеется небольшая зона покраснения кожи. Затем пузырек подсыхает, образуется корочка, которая затем отпадает. Эти образования могут быть одиночными или множественными. Иногда заболевание носит рецидивирующий характер.
- Гидраденит – воспаление потовой железы. Возникает оно в подмышечной впадине, половых губах, перианальной зоне, в паху. Образуется крупный болезненный узел, который вскрывается с выделением гноя. Заболевание напоминает фурункул, но при нем не образуется гнойно-некротический стержень в центре опухоли.
- Фурункул – еще более распространенное поражение фолликула с гнойным расплавлением его и окружающих тканей. Начинается процесс с остифолликулита, но гнойнички сразу болезненны. Быстро формируется болезненный узел, достигающий размера грецкого ореха. Затем он вскрывается с выделением гноя, в центре можно увидеть гнойно-некротический стержень – омертвевший фолликул. После заживления остается рубец.
- Фолликулит – глубокое воспаление волосяного фолликула. Формируется возвышение розового цвета, в центре которого находится гнойничок, пронизанный волосом. Затем это образование рассасывается или превращается в язву, заживающую с формированием небольшого рубца.
- Карбункул отличается от фурункула большей распространенностью процесса. Развивается глубокая флегмона, достигающая подкожной клетчатки, фасций и мышц. Вначале появляется фурункул, однако затем вокруг него развивается сильный отек, из кожных отверстий выделяется гной. Вскоре кожа расплавляется и отторгается с образованием глубокой язвы. Больного пиодермией беспокоит выраженная лихорадка, головная боль и интоксикация. После очищения язва заживает, образуя рубец.
Эти пиодермии характерны для детей, у взрослых они не встречаются:
- Множественные абсцессы кожи – воспаление потовых желез у маленьких детей. Болезнь возникает при повышенной потливости и плохом уходе за малышом. На спине, шее, ягодицах возникают многочисленные узлы размером с горошину, кожа над ними покрасневшая. Постепенно узлы увеличиваются и превращаются в абсцессы, из которых выделяется гной.
- Остиопорит – воспаление выводных протоков потовых желез у младенцев. В паху, подмышечной области, на голове и туловище появляются мелкие гнойнички. Они быстро ссыхаются в корочки и отпадают, не оставляя следов. Болезнь обычно возникает при избыточной потливости ребенка вследствие пеленания.
- Стафилококковый синдром обваренной кожи – тяжелая форма пиодермии. На коже образуются крупные пузыри, напоминающие ожоги 2 степени. Болезнь начинается с покраснения кожи вокруг пупка, ануса, рта, затем на кожном покрове возникают пузыри. Они лопаются, образуя большие мокнущие эрозии. Пузыри могут сливаться, захватывая всю кожу ребенка. Болезнь сопровождается лихорадкой и интоксикацией.
- Эпидемический пемфигоид – очень заразное заболевание, проявляющееся образованием пузырей в поверхностном слое кожи вскоре после рождения. На ней возникают пузырьки, которые постепенно растут и лопаются с образованием быстро заживающих эрозий. Затем возникает новое вспышкообразное высыпание пузырей.
Формы пиодермии многочисленны и разнообразны, но способы лечения по сути своей весьма схожи. Однако, прежде, чем браться за него, следует поставить точный диагноз.
Диагностика
Основными критериями диагностики служат характерные элементы высыпаний на теле (пустулы, фликтены).
Для установления точного вида заболевания и вызвавшего его возбудителя применяется микроскопический метод исследования отделяемого гнойных элементов. При глубоком поражении тканей может использоваться биопсия. В случае тяжело протекающих заболеваний рекомендуется забор крови на определение уровня глюкозы (цель – исключение сахарного диабета). При выполнении общего анализа крови нередко отмечается увеличение показателей лейкоцитов, СОЭ.
Дифференциальный диагноз проводится с кожными проявлениями туберкулеза, сифилиса, паразитарных и грибковых поражений эпидермиса, кандидозом, микробной экземой.

Осложнения
Тяжёлые последствия гнойничковых заболеваний наблюдаются при:
- несвоевременном обращении в лечебное учреждение;
- слабом иммунитете;
- прохождении неполного курса терапии;
- применении сомнительных методов лечения;
- плохой гигиене;
- сохранении провоцирующих факторов.
- воспаление лимфоузлов;
- абсцессы;
- рубцы в местах самостоятельного удаления пустул; инфицирование костной ткани;
- заражение крови;
- тромбоз сосудов головного мозга;
- менингит;
- воспаление внутренних органов.
Как лечить пиодермию?
Лечение пиодермии проводится под контролем квалифицированных специалистов. Как правило, врач назначает лекарственные препараты для наружного и внутреннего применения, включая восстановления иммунных сил.
- диагностика и терапия сопутствующих заболеваний (гормональный дисбаланс, сахарный диабет, иммунодефицит);
- устранение неблагоприятных воздействий на кожу (повреждение, загрязнение, воздействие высокой или низкой температуры);
- питание с ограничением рафинированных углеводов, преобладанием белков, растительной клетчатки, кисломолочной продукции;
- запрещение мытья (душ, ванна), мыть можно только локальные непораженные участки кожи с большой осторожностью, чтобы не разнести инфекцию;
- подстригание волос в очаге поражения;
- обработка кожи вокруг гнойников два раза в день раствором салицилового спирта.
Обязательно должна соблюдаться специальная низкоуглеводная диета. Для лечения пиодермий различного вида используются следующие медикаментозные препараты:
- рекомендуется проведение антибиотикотерапии с использованием полусинтетических макролидов, Пенициллина, Тетрациклина, аминогликозидов, цефалоспоринов последнего поколения);
- при тяжелом развитии заболевания используются глюкокортикостероидные препараты (Гидрокортизон, Метипред и т.д;
- при пиодермиях назначается прием гепатопротекторов (Эссенциале форте, Силибор и т.д.);
- рекомендуется употребление ангиопротекторов (Актовегина, Трентала);
- назначается прием цитостатиков (Метотрексата).
Для антисептики эрозивных изъязвлений необходимо использовать мази с бактерицидным воздействием. Наиболее часто при лечении пиодермий используются:
- мазь цинковая или салицилово-цинковая паста;
- Левомеколь;
- мазь тетрациклин;
- мазь линкомицин;
- мазь эритромицин;
- мазь гиоксизон и т.д.
Когда пиодермит сопровождается появлением язв, воспалительные очаги следует промыть асептиками после удаления струпа (Танином, Фурацилином, борной кислотой, Диоксидином, Хлоргексидином и др.).
При карбункулах, фурункулах, гидраденитах можно накладывать на область поражения стерильную повязку с Ихтиолом+Димексидом, Химотрипсином и Трипсином. Кроме того, на пораженные части тела часто накладывается повязка с Томицидом.

Профилактика
Соблюдение элементарных правил личной гигиены является главной профилактической мерой. Помимо этого, рекомендуется:
- правильно питаться;
- принимать солнечные ванны;
- избегать стрессов и переутомления;
- регулярно проводить витаминотерапию;
- соблюдать режим дня;
- обеспечить ребёнку полноценный сон;
- регулярно стричь ногти;
- укреплять иммунитет;
- своевременно обрабатывать любые повреждения детской кожи;
- бороться с чрезмерной потливостью.
Все профилактические меры, которые помогают избежать заражения детей пиодермией, знакомы родителям. Это их непосредственно родительские обязанности. Если ребёнку с детства прививать здоровый образ жизни, никакие кокки ему будут не страшны. Исключения составляют лишь непредвиденные внешние обстоятельства, которые предугадать невозможно (нечаянная микротравма кожного покрова, контакт с переносчиком возбудителя и т. д.).
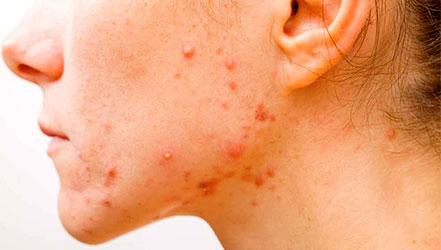
Представляет собой гнойно-воспалительный процесс кожных покровов. В отдельных случаях может поражаться и подкожная сетчатка. Провоцируют развитие этой кожной патологии патогенные бактерии – стафилококки, синегнойная палочка и стрептококки [3] . Пиодермии представляют собой не менее 1/3 всех заболеваний кожи.
В регионах с теплым климатом сезонности заболеваемости не прослеживается, в то время, как в странах с холодным климатом пик обострения пиодермий наблюдается именно в холодные месяцы – с октября по апрель.
Существует ряд профессий, при которых повышается риск заболевания пиодермией, к ним относятся:
- 1 работники сельского хозяйства;
- 2 водители, кондукторы, проводники;
- 3 шахтеры;
- 4 люди, работающие на деревообрабатывающем производстве.
Пиодермии, протекающие в легкой форме, не оставляют после себя следов, так как кожные покровы поражены неглубоко и полностью восстанавливаются. Хроническая форма затрагивает глубокие слои и оставляет после себя рубцы.
Пиодермия может возникнуть первично на здоровых кожных покровах и проявиться вторично, как осложнение после зудящих болезней кожи. Способствовать развитию данной патологии могут следующие факторы:
- аллергическая реакция кожных покровов, независимо от ее происхождения;
- мелкие травмы кожи: порезы, укусы, царапины, расчесы после укусов насекомых, микротравмы вследствие натирания обувью или тесной одеждой;
- иммунное поражение кожи;
- переохлаждение или перегревание кожных покровов;
- повышенная чувствительность к гнойным инфекциям;
- изменение pH кожи;
- патологии ЖКТ.
Благоприятным фоном для появления пиодермии могут быть:
- 1 злоупотребление курением и алкогольными напитками;
- 2 стрессы;
- 3 голодание и неполноценное питание;
- 4 нарушение работы ЦНС;
- 5 общее снижение иммунитета;
- 6 нарушения работы внутренних органов;
- 7 тонзиллит и кариес;
- 8 болезни крови;
- 9 аутоиммунные патологии;
- 10 сахарный диабет;
- 11 авитаминоз;
- 12 ожирение или истощение организма;
- 13 недостаточное соблюдение правил личной гигиены;
- 14 себорея.
Обычно причиной данного заболевания является стафилококк или стрептококк. Самые распространенные типы пиодермии:
Соответственно и симптомы болезни зависят от типа пиодермии. К общим симптомам можно отнести:
- 1 озноб и повышение температуры;
- 2 увеличение лимфоузлов;
- 3 сухость кожных покровов, шелушение;
- 4 слабость;
- 5 разные типы поражения тканей.
К примеру, при гидрадените в подмышечной впадине формируется фурункул, который беспокоит больного, вызывая острую боль при каждом движении. Фолликулит проявляется небольшими гнойничками с узелками синеватого цвета. При остиофолликулите в области гнойников наблюдается покраснение кожных покровов [4] . Карбункулы – это гнойники достаточно большого размера, с покраснением и отечностью.
Пиодермия чревата септическими осложнениями. При несвоевременной терапии болезнь может перейти в гангренозную форму, развиться гнойный лимфаденит и абсцесс.
К основным профилактическим мероприятиям для предотвращения развития пиодермии относят:
- неукоснительное соблюдение правил личной гигиены дома и на работе;
- регулярные медицинские осмотры;
- своевременное лечение заболеваний ЖКТ и ЛОР, кожных патологий, кариеса;
- пациентам с сахарным диабетом следует тщательно ухаживать за кожными покровами и по возможности не допускать микротравм;
- здоровый образ жизни;
- правильное сбалансированное питание;
- своевременно и тщательно обрабатывать порезы и царапины;
- занятия спортом и физкультурой.
После диагностики, которая включает анализы мочи и крови, микробиологический анализ соскоба с пораженных тканей, визуальный осмотр кожных покровов и определения культуры возбудителя болезни, врач дерматолог или инфекционист назначает лечение.
Терапию начинают с антибактериальных средств, причем антибиотик необходимо подбирать с учетом результатов бактериального посева. Затем подключают витаминные комплексы и иммуностимулирующие препараты.
Если болезнь стремительно прогрессируют, то назначают препараты, стимулирующие микроциркуляцию в тканях. При хронической форме пиодермии рекомендованы цитостатики. Из физиотерапевтических процедур показаны облучения лазером.
Антибиотики используют не только в виде таблеток или инъекций, а и в качестве мазей, как основу для компрессов или делают орошения язвочек. На карбункула и фурункулы накладывают повязки с димексином в сочетании с антибактериальными средствами, которые способствуют отторжения гноя из раны.
В отдельных случаях фурункула вскрывают хирургическим путем.
Полезные продукты при пиодермии
Рацион больного пиодермией должен включать нежирные и низко углеводные продукты с высоким содержанием витаминов и клетчатки:
- свежеотжатые фруктовые и овощные соки;
- нежирные кисломолочные продукты;
- свежую листовую зелень;
- кашенную капусту;
- постное мясо и рыбу;
- куриную и говяжью печень;
- отварные перепелиные и куриные яйца;
- макароны из пшеницы твердых сортов;
- масло и семена льна;
- соблюдать питьевой режим – ежедневно выпивать не менее 1,5 л воды;
- сухофрукты, как источник калия;
- кашу из гречневой крупы;
- хлеб с отрубями;
- первые блюда на основе овощных бульонов.
- 1 накладывать на раны повязки с запеченным репчатым луком дважды в день, держать в течение 20-30 минут [2] ;
- 2 замочить в горячем молоке листья лопуха и прикладывать их к ранам;
- 3 обрабатывать воспаленные участки свежим соком календулы;
- 4 для регенерации кожных покровов принимать 3р. в день по 0,5 чайной ложки пивных дрожжей;
- 5 развести 2 г мумие в чайной ложке теплой воды, пропитать ватный диск и прикладывать к ранам;
- 6 несколько раз в день смазывать нарывы коричневым хозяйственным мылом;
- 7 разрезать лист алое и прикладывать к нарыву срезом к ранам, это ускорит отторжение гноя;
- 8 стараться пить как можно чаще березовый сок;
- 9 накладывать на раны повязку с кашицей, приготовленной из свежих измельченных листьев подорожника [1] ;
- 10 прикладывать к нарывам кашицу из свежего картофеля. Держать 15-20 минут;
- 11 обрабатывать нарывы 2 раза в день яблочным уксусом;
- 12 смазывать воспаленные участки кожи маслом чайного дерева;
- 13 промывать вскрывшиеся нарывы отваром на основе цветов ромашки лекарственной;
- 14 для созревания карбункулов и фурункулов прикладывать к ним мякоть инжира.
При пиодермии следует исключить продукты, которые могут спровоцировать рецидив заболевания или замедлить процесс выздоровления. К ним относят:
- полуфабрикаты и фаст фуд;
- жирные сорта рыбы и мяса;
- алкогольные напитки;
- маринованные овощи;
- колбасные изделия и консервы;
- магазинные соусы и майонез;
- жирную молочную продукцию;
- сладкую газировку;
- сдобу и магазинные сладости;
- жиры животного происхождения;
- крепкий чай и кофе;
- жареную пищу.
Запрещено использование любых материалов без нашего предварительного письменного согласия.
Администрация не несет ответственности за попытку применения любого рецепта, совета или диеты, а также не гарантирует, что указанная информация поможет и не навредит лично Вам. Будьте благоразумны и всегда консультируйтесь с соответствующим врачом!
Клопы – небольшие коричнево-желтые насекомые, которые паразитируют на людях. Их пища – кровь, для ее получения они не кусают, а прокалывают кожу челюстями, сложенными в своеобразный хоботок. Челюсти имеют два протока – через один из прокола высасывается кровь, через второй – впрыскивается слюна, состав которой не позволяет быстро сворачиваться крови, а человеку – ощущать укус.
Как кусают клопы?
Насекомые – живущие группами ночные охотники, нападающие на свою жертву в период наиболее глубокого сна – с 2 до 6 часов утра. Каждая особь имеет способность распознать ток и пульсацию крови жертвы, и в поисках корма старается добраться до наиболее доступного капилляра. Пища, которая нужна клопу для насыщения в два раза больше его собственного веса; отпугнуть чувствующего кровь насекомого не сможет ни яркий свет, ни шум.
Личинка клопа внешне является миниатюрной копией взрослого насекомого, но имеет полупрозрачное тельце, через которое просвечивает наполненный кровью желудок. Для насыщения личинки достаточно несколько минут. На охоту кровосос выходит не каждый день. Полноценное кормление позволяет ему не испытывать голода до 1,5 недель.
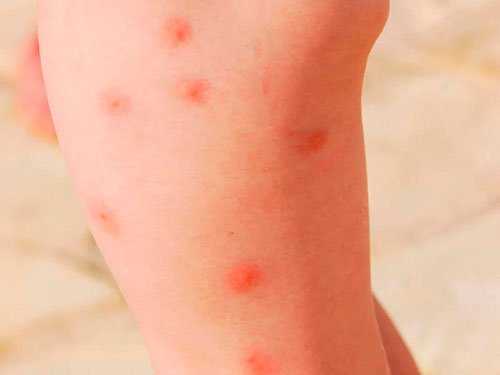
Укусы клопа не опасны для человека – эти насекомые практически не переносят возбудителей инфекции, но вызывают крайне неприятные проявление следов на коже, напоминающих болезненную сыпь, мучительный зуд, появление специфичного запаха тела, постоянное раздражение и проявление симптомов аллергии.
На коже пострадавшего человека остается характерная цепочка следов вдоль поверхностных сосудов, сформированная из красных припухлостей с каплями крови на верхушках. Расстояние между ними – до сантиметра. Такие следы питающийся вредитель может оставить за одно ночное кормление.
Для избавления от тараканов наши читатели советуют отпугиватель Pest-Reject. Работа прибора основана на технологии электро-магнитных импульсов и ультразвуковых волнах! Абсолютно безопасное, экологическое средство для человека и домашних животных.
Характерным признаком является множественность следов (до 50 и более). В таком количестве их не может оставить ни одно паразитирующее насекомое. Для своевременной помощи укушенному человеку нужно уметь отличить укусы клопов от поражений, нанесенных другими кровососами.
Как отличить укусы клопа от блох?
Блохи не являются прямыми паразитами человека, но могут нападать на него в отсутствие животных, которые служат для него источником пищи. Заносят насекомых в помещение зараженные животные.
Существует также разновидность постельных блох, обитающих в мягких покрытиях с ворсом и нападающих на человека в местах для сна. За одно кормление блоха кусает человека 2-3 раза. Основные признаки укусов блох:
- они располагаются на нижней части тела человека, во время сна – на руках и шее (в местах, где кожа особенно нежная и тонкая). Укусы клопов размещены по всему телу;
- визуально напоминают возвышающееся пятно, след прокола по центру мало заметен, размещены малыми группами в отличие от множественных, ярко выраженных, припухших бугорков от проколов постельных кровососов, сформированных в характерные дорожки;
- в связи с отсутствием у блох специфических анестезирующих ферментов в слюне, их нападения крайне болезненны и очень сильно зудят. Непосредственный укус клопа не ощущается, блошиный – напоминает укол.
- укусы этих паразитов способны вызывать выраженные аллергические реакции.
Блохи являются переносчиками тяжелых болезней, в отличие от постельных паразитов, которые не представляют такой опасности.
Как отличить укус клопа от вшей?

Вши являются распространенными паразитами человека. Они могут быть лобковые, постельные и головные. Организм паразита вырабатывает специальные ферменты, которые анестезирующе воздействуют на кожу, позволяют снизить чувствительность жертвы. Укусы вшей имеют ряд характерных особенностей, которые отличают их от следов кормления других паразитов:
- нет характерных для клопов дорожек, следы кормления вшей одиночны и хаотичны, разбросанные по телу без определенной системы;
- следы от укусов бельевой разновидности паразита расположены в местах плотного прилегания зараженной одежды к коже, представляют собой чувствительную припухлость;
- вши впрыскивают в ранку анестезирующий фермент, после них остаются припухшие бугорки, у клопов они более крупные;
- последствиями атаки вшей может быть гнойное воспаление кожи (пиодермия), они способны переносить возбудителей тяжелейших заболеваний – тифа и лихорадки;
- следы жизнедеятельности вшей провоцируют синюшные специфические поражения кожи в местах проколов, чего не возникает после клопов.
Как отличить укусы клопа от комаров?

Внешне укусы комаров очень сходны со следами деятельности клопов – припухшие красные зудящие бугорки, их легко спутать в летнее время.
Но имеются отличия:
- комариное жужжание предваряет атаку, клопы нападают беззвучно;
- комары могут нападать на человека в любое время суток, клопы – исключительно ночью;
- следы деятельности комаров хаотичны и одиночны в отличие от характерных дорожек.
- припухлость после укуса комаров имеет более четкие нижние границы.
Активность комаров наблюдается только в теплое время года, клопы способны к постоянному нападению без учета сезонов.
Как отличить укусы клопа от аллергии?
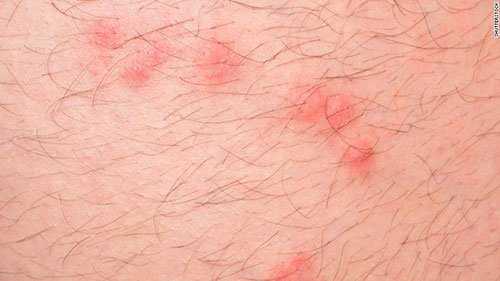
Характерная особенность укусов паразита – бугорки с проколом по центру, расположенные цепочкой. При сильных поражениях следы укусов могут сливаться, формируя красные пятна.
Кожные проявления аллергии определяются красными пятнами мелкой сыпи с сильным зудом. Они могут быть расположены в различных местах по всей поверхности тела. Сыпь обычно сопровождают дополнительные проявления раздражения слизистой – ринит, слезоточивость, першение в горле, отечность лица.
Ситуация может осложняться индивидуальной реакцией человека на нападение клопов – выделяемый ими анестезирующий фермент является мощнейшим аллергеном, на который организм человека отвечает характерной реакцией:
Отек лица и гортани, невозможность дыхания и потеря сознания – крайние проявления аллергии на клопов. Для снятия таких симптомов необходима медицинская помощь.
При сильной чувствительности сильнейшую реакцию, особенно у детей, могут вызвать одиночные нападения, вдыхание следов жизнедеятельности насекомых – экскрементов, порошка из хитинового покрова.
Как отличить укусы клопа от прыщиков?

Укусы паразита определяются как припухлые бугорки со следом на поверхности, они располагаются в форме дорожки. Прыщи отличаются от них внешним видом и могут быть:
Следы от насекомых могут располагаться по всему телу в зонах с наиболее мягкой и тонкой кожей. Прыщи чаще всего располагаются в зонах наибольшего скопления сальных желез – на спине, лице, реже – на плечах и руках, ведь основная причина их появления – закупоривание пор продуктами жизнедеятельности кожи. Их размещение – хаотично, в отличие от выраженных цепочек укусов.
В некоторых случаях прыщи вызываются инфекционными заболеваниями. В таких случаях они появляются в определенном порядке на частях тела, имеют характерные приметы (образуют пустулы, как при ветрянке, например), или сплошное пятно, как при краснухе.
Как отличить укусы клопа от мошки?

Мошка нападает на человека на открытой местности, в отличие от живущих в помещениях паразитов. Черные маленькие насекомые не прокалывают, а срезают кожу, после чего место укуса отекает и начинает зудеть. Для заживления поражений нужно 10-15 дней.
Заключение
Никто не может быть застрахован от укусов прожорливых паразитов. Они могут атаковать в гостиницах во время отдыха или путешествий, при поездках к родственникам или друзьям. Умение различить следы от нападения насекомых поможет своевременно среагировать и оградить от неприятных последствий себя и близких.
Читайте также:


