Презентация вакцинация против кори
Комбинированная вакцина против кори, краснухи и эпидемического паротита Школа здоровья по профилактике инфекционных болезней Кафедра эпидемиологии Нижегородской Государственной Медицинской Академии
Корь, краснуха, эпидемический паротит относятся к острым инфекционным вирусным заболеваниям, передающимся преимущественно через воздух. В Российской Федерации экономический ущерб, наносимый корью, эпидемическим паротитом и особенно краснухой достаточно велик и составляет миллионы рублей. Самым эффективным и экономичным средством защиты от заболеваний являются прививки. Вакцинопрофилактика от кори, краснухи и эпидемического паротита во всем мире проводится только живыми ослабленными вакцинами.
Приобретенная краснуха у детей заканчивается полным выздоровлением, а осложнения, (самое серьезное – энцефалит), довольно редки. Взрослые болеют тяжелее. Чаще встречаются осложнения в виде воспалительных процессов в суставах, лёгких, слуховых путях, мягких мозговых оболочках. Краснуха Заболевание известно людям давно. Существует две формы краснухи – врожденная и приобретенная, различающиеся по механизму заражения и клиническим проявлениям. Врожденная краснушная инфекция возникает при внутриутробном заражении плода вирусом краснухи (особенно опасно в первом триместре беременности), которое может приводить к выкидышу, внутриутробной смерти или рождению ребенка с синдромом врожденной краснухи. Врожденные дефекты, связанные с краснухой, включают заболевания сердца, поражения глаз (катаракта, снижение остроты зрения, нистагм, косоглазие, микрофтальмия или врожденная глаукома), снижение слуха, отдаленные задержки умственного развития.
Почему корь является опасной для взрослых? Самым грозным осложнением кори у детей является энцефалит, вызывающий тяжелые стойкие поражения нервной системы. У взрослых частота этого осложнения ниже, однако, распространены другие осложнения, такие как миокардит (воспаление сердечной мышцы), гломерулонефрит (воспаление почек) и конъюнктивит с тяжелым поражением роговицы. Корь Раньше корь не дифференцировалась от оспы. Как самостоятельное заболевание корь была выделена в X веке персидским врачом A.Razes. Было установлено, что приблизительно у 40% заболевших корь сопровождалась развитием пневмонии; смертность при этом составляла 30-40%. Довольно частыми последствиями кори были бронхиты, отиты, колиты, аппендициты и вторичные осложнения бактериального характера, осложнения со стороны органов зрения, почек, сердечно-сосудистой системы. В некоторых случаях корь считали причиной возникновения рассеянного склероза, красной волчанки и различного рода миопатий.
Это вирусное заболевание, передаваемое воздушно-капельным путем, при котором поражаются околоушные и подчелюстные слюнные железы. Оно безопасно для большинства детей, а половина переносит эту болезнь вообще без симптомов. Опасным оно может быть в подростковом и взрослом возрасте своим осложнением, вызывающим бесплодие у мужчин. Эпидемический паротит (свинка)
Актуальность внедрения в детскую практику комбинированной вакцинации связана с постоянной угрозой завоза кори, краснухи и эпидемического паротита из других стран. Прививка от кори, краснухи и свинки проводится одномоментно. Комбинированная вакцина Вакцины против кори-краснухи-паротита в мире выпускаются под жестким контролем. В их состав входят особые так называемые вакцинные ослабленные штаммы вирусов. Они строго специфичны, не токсичны, не заразны, не дают аллергии, бактериологически стерильны не способны вызвать болезнь. ВОЗ считает, что одномоментное введение ребенку нескольких вакцин в декретированные сроки сокращает инъекционную нагрузку и не мешает формированию полноценного иммунитета.
Одномоментная вакцинация детей сразу против трёх инфекций (кори, краснухи и ЭП) очень удобна, так как она решает сразу несколько проблем: сокращает количество визитов к врачу снижает напряженность национального календаря прививок снижает финансовые затраты на организацию прививок (транспортировку, хранение препаратов и т.д.). уменьшает число прививок, т.е. уколов.
Схема проведения прививок Краснуха: в 12 месяцев в 6 лет Девушкам и женщинам от 18 до 25 лет Корь: в 12 месяцев в 6 лет Эпидемический паротит: в 12 месяцев в 6 лет
Способ применения и дозировка Непосредственно перед применением во флакон с препаратом вносят содержимое прилагаемого шприца или флакона с растворителем. Растворенный препарат представляет собой прозрачную жидкость от светло- оранжевого до светло- красного цвета. Вакцину вводят подкожно в дозе 0,5 мл (обычная минимальная доза); допускается внутримышечное применение препарата.
Российский национальный календарь иммунопрофилактики претерпел серьезные изменения в 2001 и в 2007 гг., и сейчас он стоит в одном ряду с календарями большинства развитых стран. Успехи в предупреждении заболеваний не заставили себя ждать. Фактически достигнуто полное искоренение кори, близок к этому эпидемический паротит. Почти в 400 раз снижена заболеваемость краснухой. Вакцинация против краснухи всех подростков в возрасте до 18 лет и женщин до 25 лет позволит сократить инфекционный пул и обеспечить индивидуальную защиту от заболевания во время беременности и, тем самым, профилактику синдрома врожденной краснухи. Таким образом, будут снижены потери, связанные с внутриутробной краснушной инфекцией, удельный вес которых среди всей перинатальной патологии близок к 40%.
Почему прививать надо всех? Только массовая вакцинация способна создать коллективный иммунитет и прекратить циркуляцию возбудителя среди населения. Ослабление иммунитета при необдуманном отказе людей от прививок приводит к вспышкам инфекций.
стадии пролежней уход
Скачать:
| Вложение | Размер |
|---|---|
| 565878.ppt | 1.1 МБ |
Подписи к слайдам:
Корь (лат. Morbilli ) вызывает острое инфекционное высококонтагиозное заболевание(индекс контагиозности 98%) поражающее главным образом детей, характеризующееся лихорадкой (до 40,5 °C), катаральными явлениями и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией. Вирус кори выделен в 1954 г.
-Вирус малоустойчив , во внешней среде быстро погибает от воздействия различных химических и физических факторов (облучение, кипячение, обработка дезинфицирующими средствами), поэтому дезинфекцию при кори не производят. -Несмотря на нестойкость к воздей- ствию внешней среды известны случаи распространения вируса на значительные расстояния с током воздуха по вентиляционной систе- ме — в холодное время года в одном отдельно взятом здании.
Распространение. Передача воздушно-капельным путём(аэрогенным), вирус выделяется во внешнюю среду в большом количестве больным человеком со слизью во время кашля, чихания и т. д. Источник инфекции . - больной корью в любой форме, заразен для окружающих с последних дней инкубационного периода (последние 2 дня) до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным. Корью болеют преимущественно дети в возрасте 2—5 лет и значительно реже взрослые, не переболевшие этим заболеванием в детском возрасте. Новорожденные дети имеют колостральный иммунитет, переданный им от матерей, если те переболели корью ранее. Этот иммунитет сохраняется первые 3 месяца жизни. Встречаются случаи врожденной кори при трансплацентарном заражении вирусом плода от больной матери.
Патогенез. Вирус проникает через слизистую оболочку верхних дыхательных путей , где происходит его репродукция и далее с током крови попадает в лимфатические узлы и поражает все виды белых кровяных клеток. С 3-го дня инкубационного периода в лимфоузлах, миндалинах, селезенке можно обнаружить типичные гигантские многоядерные клетки Warthin-Finkeldey с включениями в цитоплазме. После размножения в лимфатических узлах вирус снова попадает в кровь, развивается повторная виремия , с которой связано начало клинических проявлений болезни. Вирус кори подавляет деятельность иммунной системы (возможно поражение Т-лимфоцитов), происходит снижение иммунитета и как следствие развитие тяжелых вторичных, бактериальных осложнений с преимуществен-ной локализацией процессов в органах дыхания.
Осложнениями кори являются пневмония , ларингит, круп (стеноз гортани), трахеобранхит, отит, в редких случаях - острый энцефалит и подострый склерозирующий панэнцефалит. Последнее заболевание характеризуется поражением ЦНС, развивается постепенно, чаще у детей 5-7 лет, перенесших корь, и заканчивае- тся смертью. В ра- звитии осложне- ний большое значе- ние имеет способ- ность вируса кори подавлять активно- сть Т-лимфоцитов и вызывать ослабле- ние иммунных реа- кций организма.
Клиническая картина типичной кори. Инкубационный период 8—14 дней (редко до 17 дней). Острое начало — подъём температуры до 38—40 °C, сухой кашель, насморк, светобоязнь, чихание, осиплость голоса, головная боль, отек век и покраснение конъюнктивы, гиперемия зева и коревая энантема — красные пятна на твердом и мягком нёбе. На 2-й день болезни на слизистой щек у корен- ных зубов появляются ме- лкие белесые пятнышки, окруженные узкой красной каймой - пятна Бельского - Филатова - Коплика - патогномоничные для кори.
Коревая сыпь (экзантема) появляется на 4—5-й день бо- лезни, сначала на лице, шее, за ушами, на следующий день на туловище и на 3-й день вы- сыпания покрывают разгибате- льные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких папул окруженных пятном и склонных к слиянию. Обратное развитие элементов сыпи начинается с 4-го дня высыпаний — температура нормализуется, сыпь темнеет, буреет, пигментируется, шелушится (в той же последовательности, что и высыпания). Пигментация сохраняется 1—1,5 недели.
Культивирование. При размно- жении вируса в клеточных куль турах наблюдаются характерный цитопатический эффект (образо- вание гигантских многоядерных клеток — симпластов), появление цитоплазматических и внутрияде- рных включений, феномен гема- дсорбции и бляшкообразование под агаровым покрытием. Восприимчивость животных. Типичную картину коревой инфекции удается воспроизвести только на обезьянах, другие лабораторные животные маловосприимчивы.
Эпидемиология. Заболевание возникает в виде эпидемий , преимущественно в детских коллективах. Распространение инфекции связано с состоянием коллективного иммунитета. Эпидемические вспышки регистрируются чаще в конце зимы и весной Иммунитет. После заболевания вырабатывается пожизненный иммунитет. Пассивный естественный иммунитет сохраняется до 6 мес.
Специфическая профилактика и лечение. Для специфической профилактики применяют живую аттенуированную коревую вакцину, полученную А. А. Смородинцевым и М. П. Чумаковым. Вакцинацию против кори принято осуществлять дважды: в первый раз прививка от кори проводится в возрасте 12-15 месяцев, во второй – в 6 лет. У 95% вакцинированных формируется длительный иммунитет. В очагах кори ослабленным детям вводят проти - вокоревой иммуно - глобулин. Продолжительность пассивного иммуни - тета 1 мес. Лечение симптоматическое.
По теме: методические разработки, презентации и конспекты
Материал был использован на городском семинаре по теме "Деятельностный подход на уроке русского языка".
В данной работе рассматривается методическая система использования метода коммуникативного обучения в процессе изучения иностранного языка.
Проектная технология характеризуется высокой коммуникативностью и предполагает выражение своих собственных мнений.
Презентация к разделу "Конфликтология" может использоваться на уроке или для самостоятельной работы студентов по дисциплинам "Психология", "Педагогика", "Социология", "Этика и психология професси.
Презентация предназначена для преподавателей специальных дисциплин и студентов, обучающихся по спецальности 111801 Ветеринария" В презентации изложены вопросы: 1.Различие яловости от бесплодия; 2. Пок.
Презентация предназначена для использования при изучении курса компьютерных дисциплин для студентов 1 и 2 курсов. Презентация описывает понятие мультимедиа, компьютерной презентации, программного обес.
Корь Приготовил: Мамедов М. Группа: 409 ОМПриняла:
острое вирусное заболевание, характеризующееся: общей интоксикацией, лихорадкой, катаральным воспалением слизистой оболочки верхних дыхательных путей, а также пятнисто – папуллёзной сыпью на коже.
ЭТИОЛОГИЯ Возбудитель кори был выделен в 1954 году Д.Эндерсом и Т.Пиблесом. Относится к РНК-содержащим вирусам семейства Paramyxoviridae рода Morbillivirus Диаметр вириона 150-250 нм геном вируса – однонитевая нефрагментированная минус-РНК. Имеются следующие основные белки – белки нуклеокапсида NP, P, L ( белки полимеразного комплекса, содержащего транскриптазу),
М – матриксный и два гликозилированных белка, входящих в состав суперкапсида – Н (гемагглютинин) и F (белок слияния, гемолизин). Вирус кори обладает гемагглютинирующей, гемолитической и симпластообразующей активностью. Нейраминидаза отсутствует. Имеет общие антигены с вирусом чумы собак и крупного рогатого скота.
Культивирование Вирус кори культивируют на первично-трипсинизированных культурах клуток почек обезьян и эмбрионов человека, перевиваемых культурах клеток Hela, Vero. Вирус размножаясь, вызывает характерный цитопатический эффект – образование гигиантских многоядерных клеток (симпластов) и зернистых включений в ядре и цитоплазме (синцитев). Белок F вызывает слияние клеток, кроме того, вирус оказывает мутагенное действие на хромосомы клеток. Лабораторные животные к вирусу кори маловосприимчивы, только у обезьян вирус вызывает болезнь с характерными клиническими проявлениями
Резистентность В окружающей среде вирус кори нестоек. При комнатной температуре инактивируется через 3-4 часа. Снижает свою активность при 37С, в кислой среде. При 56С погибает через 30 мин. Легко разрушается жирорастворителями, детергентами, Чувствителен к солнечному свету и УФ-лучаам. Устойчив к низким температурам (-70С)
Эпидемиология Корь – антропонозная инфекция, распространена повсеместно.Восприимчивость человека высока. Болеют люди разного возраста, но чаще дети 4-5 лет. Источник – больной человек. Основной путь инфицирования – воздушно-капельный, реже контактный. Больной заразен для окружающих с конца продромального периода и до 4-5ого дна после появления сыпи.
Патогенез 1.Возбудитель проникает через слизистые оболочки верхних дыхательных путей и глаз, 2.размножается в эпителиальных клетках; 3.попадает в подслизистую оболочку, лимфатические узлы. После репродукции вирус поступает в кровь (вирусемия) и поражает эндотелий кровеносных капилляров, обуславливая появление сыпи. Развиваются отёк и некротические изменения тканей.
клиника Инкубационный период составляет около 10 дней.В продромальном периоде – явления ОРЗ (ринит, фарингит, коньюктивит), температура 38-39С
Дифференциально-диагностическое значение имеет появление пятен Коплика-Филатова, которые появляются за суткиза сутки до сыпи и представляют собой мелкие беловатые пятна, окруженные красным ореолом.Затем на слизистой оболочке и коже появляются пятнисто-папулёзная сыпь, распространяющаяся сверху вниз: сначало на лице, за ушами, затем на туловище и конечностях.
Заболевание длится 9-10 дней, сыпь исчезает, не оставляет следов. Найболее частое осложнение – пневмония, отит, круп. Редко – энцефалит, ПСПЭ. ПСПЭ (подострый склерозирующий панэнцефалит) – медленная прогрессирующая вирусная инфекция со смертельным исходом, в результате поражения нервной системы и гибелью нейронов и развитием двигательных и психических нарушений.
Развивается в возрасте 2-30 лет и обусловлено персистенцией вируса в клетках нейроглии без образования полноценных вирионов (нарушается образование оболочки, изменяется белок F, отсутствует белок М). В крови и ликворе больных обнаруживаются высокие титры антител (1:16000), а в клетках мозга – вирусные нуклеокапсиды.Основную роль в развитии инфекции играет снижает клеточного иммунитета.
Иммунитет После перенесенного заболевания развивается стойкий, пожизненный иммунитет, обусловленный вируснейтрализующими антителами, Т-цитотоксическими лимфоцитами и клетками иммунной памяти.
Лабораторная диагностика Методом быстром диагностики является обнаружение специфического вирусного антигена в пораженных клетках с помощью РИФ.Для выделения вируса заражают исследуемым материалом (слизь из носоглотки, кровь в период до первых суток появления сыпи) культуры клеток. О размножении вируса судят по ЦПД и положительной реакции гемагглютинации. Идентифицируют вирус с помощью РИФ, РТГА и РН в культурах клеток.Для серодиагностики используют РСК, РТГА и РН а культуре клеток.
Лечение кори симптоматическое. Необходимо соблюдать постельный режим в течение недели и до двух недель домашний режим. Из-за светобоязни ребенок лучше чувствует себя в полутьме. Для смягчения мучительного кашля воздух помещения увлажняется с помощью влажных простыней. При необходимости назначают жаропонижающие и успокаивающие кашель средства. При осложнениях применяют антибиотики. В случаях токсикоза вводят гаммаглобулин или сыворотку реконвалесцентов. Для улучшения кровообращения назначают строфантин.
специфическая профилактика Основу профилактики кори составляет вакцинация детей.С этой целью применяют коревую вакцину из аттенуированных штаммов (Л-16) или ассоциированные вакцины (против кори, краснухи и паротита) – MMRII, приорикс.Вакцинацию проводят подкожно в возрасте 12 месяцев, ревакцинацию в 6 лет перед школой.
В очаге инфекции проводят пассивную профилактику нормальным человеческим иммуноглобулином. Прпарат эффективен при введении не позднее 7-го дня инкубационного периода.
Роспотребнадзор (стенд)
Корь 2019
В непривитой популяции один больной корью может заразить от 12 до 18 человек.
О ситуации по кори
По информации Европейского регионального бюро ВОЗ за период с января по декабрь 2018 г. (данные получены из стран по состоянию на 1 февраля 2019 г.) корью заразились 82 596 человек в 47 из 53 стран Региона. В 72 случаях заболевание закончилось летально.
Крайне неблагополучная ситуация по кори (наиболее высокие показатели заболеваемости) в Украине, Грузии, Албании, Черногории, Греции, Румынии, Франции.
Так, по итогам прошедшего года
Украина - 1209,25 случаев кори на 1 миллион населения,
Сербия - 579,3 на млн.,
Грузия – 563,8 случаев на млн.,
Албания - 499,6 случаев на 1 млн.,
Израиль – 345,3 случая на 1 млн.,
Черногория – 322,6 на 1 млн.,
Греция – 196,8 на млн.,
Киргизия – 164,4 на 1 млн.,
Молдова – 84 на 1 млн.,
Румыния– 55,1 на 1 млн.,
Франция – 44,7 на 1 млн. населения,
Италия - 42,5 случая кори на 1 млн. населения.
Распространению кори на территории Российской Федерации препятствует достаточный уровень популяционного иммунитета у населения к вирусам кори, поддерживаемый в результате системной плановой работы по иммунизации против кори граждан в рамках национального календаря профилактических прививок, а также широкие противоэпидемические и профилактические мероприятия, проводимые при регистрации первых случаев заболевания.
Обзор
Корь - одна из самых высокозаразных вирусных инфекций, известных человеку.
Важно понимать, что корь - это не небольшая сыпь и лихорадка, которая проходит через несколько дней. Корь – это опасное инфекционное заболевание, которое может вызвать серьезные осложнения, вплоть до летального исхода, особенно у детей младше 5 лет.
Риску заболеть корью подвергается любой человек, не имеющий иммунитета к вирусу кори (не привитой или не выработавший иммунитет).
Также в группу риска входят работники медицинских учреждений и образовательных организаций, работники торговли, мигранты, кочующие группы населения и др.
Источник инфекции – только больной корью человек.
Возбудитель кори – вирус.
Вирус кори передается воздушно-капельным путем, при чихании, кашле, во время разговора.
В случае инфицирования корью беременной, возможен трансплацентарный путь передачи.
Риск заражения корью велик даже при кратковременном общении с больным.
Обычно, все те, кто не прошел вакцинацию, при общении с больным заболевают.
Заразен заболевший с последнего дня инкубационного периода до первых 5 дней с момента появления сыпи. Заразный период может удлиниться до 10 дня с момента появления сыпи в случае развития осложнений.
Наиболее распространенные симптомы кори включают в себя:
- лихорадка (38 0 С и выше)
- общая интоксикация
- поэтапное появление сыпи (1 день – лицо, шея; 2 день – туловище; 3 день – ноги, руки)
- кашель
- конъюнктивит
Осложнения кори:
- слепота
- энцефалит (приводящий к отеку головного мозга), происходит в 1 из 1000 случаев
- менингиты, менингоэнцефалиты и полиневриты (в основном наблюдаются у взрослых)
- инфекции дыхательных путей (пневмония)
- корь может усугубить течение туберкулеза
- тяжелая диарея
- отит
Корь у беременных женщин ведет к потере плода.
1 ребенок из 300 получает осложнение кори в виде энцефалопатии.
После перенесенного заболевания формируется пожизненный иммунитет.
Профилактика кори
В Российской Федерации ведется строгая регистрация, учет и статистическое наблюдение за случаями заболевания корью.
При выявлении заболевшего корью, медицинские работники сообщают об этом, направляя экстренное извещение в территориальный орган, осуществляющий государственный санитарно – эпидемиологический надзор в течение 2 часов. По каждому случаю проводится эпидемиологическое расследование.
Также каждый случай заболевания корью регистрируются в электронной Единой международной системе индивидуального учета (CISID).
Эти важные мероприятия позволяют своевременно отреагировать и минимизировать риск распространения инфекции среди населения путем локализации очага инфекции.
О карантине
При выявлении очага инфекции в организованном коллективе (детском дошкольном, общеобразовательном, а также с круглосуточным пребыванием взрослых), контактировавшие с больным корью находятся под медицинским наблюдением в течение 21 дня. До 21 дня с момента выявления последнего заболевшего в учреждение не принимаются не привитые против кори и не болевшие корью.
Говоря о профилактике кори, следует начать с наиболее эффективной меры профилактики – вакцинопрофилактики.
Вакцинация против кори может проводиться как в плановом порядке, так и по эпидемическим показаниям.
Плановая вакцинация
В Российской Федерации иммунизация против кори проводится в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов. Прививка против кори детям проводится, как правило, одновременно с прививкой против эпидемического паротита (комплексной вакциной корь-паротит), а также против краснухи.
Плановая иммунизация детей проводится в возрасте 1 год и в 6 лет. Взрослых, не болевших корью ранее, не привитых или привитых против кори однократно, прививают в возрасте до 35 лет. До 55 лет включительно прививают взрослых, относящихся к группам риска (медицинские работники, работники образовательных организаций и пр.).
После двукратного введения вакцины, так же, как и после переболевания корью, формируется стойкий длительный иммунитет к этой инфекции.
Вакцина против кори эффективна и безопасна.
Иммунизация по эпидемическим показаниям
Проводится лицам, имевшим контакт с больным корью (при подозрении на заболевание), не болевшим корью ранее, не привитым, привитым однократно - без ограничения возраста.
Иммунизация против кори по эпидемическим показаниям проводится в первые 72 часа с момента контакта с больным.
Детям, имевшим контакт с заболевшим корью, которые не могут быть привиты против кори по той или иной причине (не достигшим прививочного возраста, не получившим прививки в связи с медицинскими противопоказаниями или отказом родителей от прививок), не позднее 5-го дня с момента контакта с больным вводится нормальный иммуноглобулин человека.
Детям и взрослым, получившим вакцинацию в полном объеме, в сыворотке крови которых не обнаружены антитела в достаточном количестве, проводится повторная вакцинация.
В связи со слабой реактогенностью коревой вакцины, поствакцинальные осложнения возникают крайне редко.
Преимущество вакцинации заключается в том, что люди, которые получают правильные дозы, никогда не заболеют корью, даже если они заражены.
Если не известен вакцинальный статус?
Показателем наличия иммунитета к кори является присутствие в крови специфических иммуноглобулинов класса G (IgG).
При лабораторно-подтвержденном нормальном титре антител вакцинация не проводится.
Если титр антител ниже нормы, или вообще отсутствует – проводится вакцинация.
Особое внимание уделяется выявлению не привитых и не болевших среди труднодоступных слоев населения (мигрантов, беженцев, кочующих групп населения).
Для эффективной защиты населения от кори, охват прививками против кори должен составлять не менее 95%, т.е. 95% населения должно быть вакцинировано и ревакцинировано.
Текст этой презентации

Я прививки не боюсь!
Ульянов Михаил, ученик 4 класса


Инфекционные болезни возникают при внедрении в организм вредных человека бактерий, вирусов, грибков. Инфекционный больной заразен: он может передать свою болезнь окружающим. Разные инфекции попадают в наш организм по-разному.
Причиной многих инфекционных болезней становятся вирусы. Вирусы очень малы: их можно увидеть только в микроскоп, причём не в любой, а только в самый сильный - электронный. Вирусы -это не самостоятельные организмы: они могут жить и размножаться только внутри клетки. Действуют вирусы очень коварно: проникнув в клетку, они подчиняют себе её структуры, заставляют их работать на себя и производить полчища новых вирусов.

Вирусы разных заболеваний поражают разные клетки нашего организма. Например, вирус гриппа выбирает клетки трахеи и бронхов, вирус гепатита — клетки печени. Избавиться от вирусов с помощью лекарств не так-то просто, ведь очень трудно уничтожить вирус и при этом не уничтожить клетку, в которой он живёт. Поэтому лучший способ победить вирус - укреплять иммунитет: закаляться и делать прививки.

Почему одни люди болеют чаще, а другие реже? Кто-то заражается при общении с инфекционным больным, а кто-то остаётся здоровым? Всё дело в иммунной (защитной) системе организма, которая ставит барьеры на пути инфекции. Все мы обладаем иммунитетом — невосприимчивостью к инфекциям, но у одних людей иммунитет сильнее, у других слабее. Иммунитет бывает врождённым (унаследованным от родителей) и приобретённым.

Иммунитет вырабатывается и у людей, которым сделали прививку. Прививка была изобретена в XVIII веке английским врачом Дженнером. В те времена повсюду свирепствовала опасная болезнь — оспа. Дженнер обнаружил, что ею не заражаются доярки, имевшие дело с коровами, заболевшими коровьей оспой — заболеванием, для человека неопасным. И тогда врач предложил искусственно заражать людей коровьей оспой, чтобы спасти их от оспы настоящей. Сейчас учёные знают, что вирусы, вызывающие эти заболевания, очень похожи.. В нашей стране всем детям делают прививки от целого ряда опасных заболеваний.
В настоящее время международные эксперты и правительства большинства стран рассматривают вакцинопрофилактику как наиболее доступный и экономически выгодный способ защиты и укрепления здоровья нации.

Вакцинация в России осуществляется согласно Национальному календарю профилактических прививок. Этот документ определяет наименования профилактических прививок и сроки их проведения, которые должны, при отсутствии противопоказаний, проводиться на территории нашей страны.
Календарь профилактических прививок
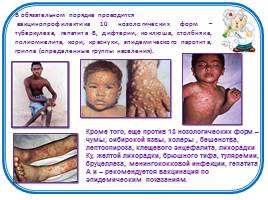
В обязательном порядке проводится вакцинопрофилактика 10 нозологических форм – туберкулеза, гепатита В, дифтерии, коклюша, столбняка, полиомиелита, кори, краснухи, эпидемического паротита, гриппа (определенные группы населения).
Кроме того, еще против 13 нозологических форм – чумы, сибирской язвы, холеры , бешенства, лептоспироза, клещевого энцефалита, лихорадки Ку, желтой лихорадки, брюшного тифа, туляремии, бруцеллеза, менингококковой инфекции, гепатита А и – рекомендуется вакцинация по эпидемическим показаниям.

Ближайшая цель вакцинации - предотвращение заболевания у конкретного человека. Конечная цель вакцинации - полная ликвидация болезни. Поэтому вопрос о необходимости профилактических прививок не может быть личным делом каждого.

Что такое вакцинация?
самое эффективное и экономически выгодное средство защиты против инфекционных болезней. Эффективность вакцинации Вакцинация не всегда бывает эффективной. На развитие поствакцинального иммунитета влияют следующие факторы: зависящие от самой вакцины чистота препарата; время жизни антигена; доза; кратность введения. зависящие от организма состояние индивидуальной иммунной реактивности; возраст; наличие иммунодефицита; состояние организма в целом; генетическая предрасположенность. зависящие от внешней среды питание; условия труда и быта; климат; физико- химические факторы среды.
Более широкое использование уже применяемых вакцин позволило бы предотвратить ежегодно 350 000 смертей от коклюша, 1,1 млн. от кори, 800 000 от гепатита, 300 000 от столбняка, 30 000 от желтой лихорадки, 30 000 от менингита, 500 000 от уродств, связанных с врожденной краснухой.

Следует обратить внимание на то, что отсутствие профилактических прививок влечет за собой в соответствии с пунктом 2 статьи 5 Федерального закона от 17 сентября 1998 г. № 157-ФЗ "Об иммунопрофилактике инфекционных болезней" следующее: запрет для граждан на выезд в страны, которые требуют конкретных профилактических прививок; временный отказ в приеме граждан в образовательные и оздоровительные учреждения; отказ в приеме граждан на работы или отстранение граждан от работ, выполнение которых связано с высоким риском заболевания инфекционными болезнями

Анкета для учащихся
1. Знаете ли вы, что такое вакцинация? 2. В каких случаях она проводится? 3. Как вы считаете, нужно ли проводить вакцинацию в наше время? 4. Проводятся ли вам профилактические прививки? 5. Какие прививки вам известны?

Анкета для родителей
Ваше отношение к прививкам от гриппа? Почему вы, положительно относитесь к вакцинации? Почему ваше отношение отрицательное?

Были опрошены 32 родителя. 24 родителя разрешили сделать прививки своим детям. Они считают, что
-8 чел. - прививка позволяет не болеть в период эпидемии гриппа - 10 чел. - профилактика от гриппа способствует укреплению иммунитета - 6 чел. – прививка помогает избежать осложнений, даже если ребенок будет болеть гриппом 8 родителей не разрешили своим детям сделать прививку, потому что: 2 чел. - у ребенка медотвод от прививок 2 чел. - ребенок болел в то время, когда делали прививку 4 чел. – вакцина от гриппа не нужна человеку.

Виды вакцин
1) Живые вакцины. Содержат ослабленный живой микроорганизм. Примером могут служить вакцины против полиомиелита, кори, свинки, краснухи или туберкулеза. Могут быть получены путем селекции (БЦЖ, гриппозная). Они способны размножаться в организме и вызывать вакцинальный процесс, формируя невосприимчивость. 2) Инактивированные (убитые) вакцины. Содержат убитый целый микроорганизм (против коклюша, против бешенства, против вирусного гепатита А), их убивают физическими (температура, радиация, ультрафиолетовый свет) или химическими ( спирт, формальдегид) методами. Такие вакцины реактогенны, применяются мало (коклюшная, против гепатита А). 3) Химические вакцины. Содержат компоненты клеточной стенки или других частей возбудителя, как например против коклюша, против гемофильной инфекции или против менингококковой инфекции. 4) Анатоксины. Вакцины, содержащие токсин (яд) продуцируемый бактериями. В результате такой обработки токсические свойства утрачиваются, но остаются иммуногенные. Примером могут служить вакцины против дифтерии и столбняка. 5) Векторные вакцины. Полученные методами генной инженерии. Пример вакцина против вирусного гепатита B, против ротавирусной инфекции. 6) Синтетические вакцины - представляют собой искусственно созданные антигенные детерминанты микроорганизмов. 7) Ассоциированные вакцины. Вакцины различных типов, содержащие несколько компонентов (АКДС).
Европейская Неделя иммунизации- ваш шанс защитить себя уже сегодня!
Вакцинация осуществляется бесплатно в кабинете профилактических прививок в поликлиниках. Предварительно прививаемый должен быть осмотрен врачом. Посетите прививочные кабинеты и сделайте необходимые прививки!
Читайте также:


