Семинар по профилактике кори
Корь – заболевание вирусной природы, которое поражает слизистые оболочки рта, верхних дыхательных путей и глаз (конъюнктиву). Болезнь сопровождается признаками интоксикации организма, что проявляется лихорадкой. Также для кори характерны специфические высыпания в виде пятен и папул.
Корь особенно опасна для детей, поэтому родители должны относиться к профилактике кори достаточно серьезно.
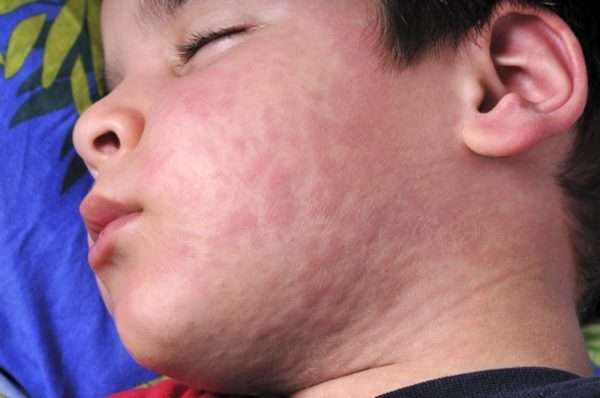
Как можно заразиться корью
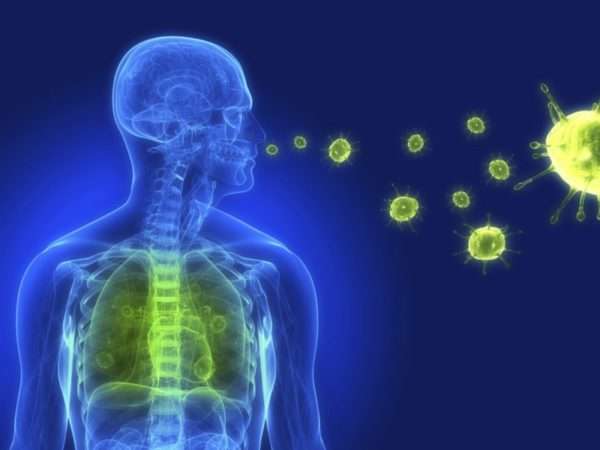
Вирус передается здоровому человеку от больного по истечении 4-х дней заражения.
Существует несколько путей передачи вирусной инфекции:
- Воздушно-капельный. При таком способе инфекция передается с помощью слизи, что выделяет больной посредством чихания, кашля или разговора.
- Контактно-бытовой. Инфекция активируется при совместном использовании одной посуды или игрушек.
- Вертикальный. Осуществляется во время беременности. Данный механизм передачи подразумевает, что вирус проникает в организм плода от инфицированной матери.
Большую вероятность заболеть корью имеют дети, которые не достигли возраста вакцинации, а также не прошедшие данную специфическую профилактику заболевания.
Эта категория населения имеет 100% вероятности заболеть при контакте с инфицированными.
Современные методы специфической профилактики кори
Вакцинация является основным методом профилактики кори и делится на плановую и экстренную.
При экстренной специфической профилактике субъекту, что контактировал с источником инфекции, вводят одну дозу живой коревой вакцины в кратчайшие сроки после предполагаемой связи с больным человеком.
Существует перечень противопоказаний и ограничений для применения живой коревой вакцины:
- Дети с абсолютным противопоказанием к вакцинированию.
- Иммунодефицитные состояния.
- Беременность.
- Открытая форма туберкулёза.
При таких состояниях используется противокоревой иммуноглобулин. Это вещество содержит специфические антитела, которые добываются из крови донора и обладают защитными свойствами. Чтобы добиться положительного эффекта от введения иммуноглобулина, его необходимо ввести в организм не позднее 72 часов от момента контакта с больным человеком.
Массовая плановая вакцинация способна значительно снизить риск инфицирования корью, и достигается она полным курсом прививок.
Вакцины, которые используются для прививок:
Следует помнить, что вакцина не гарантирует 100% защиты от инфекции, однако она значительно снижает риск развития тяжёлых форм и осложнений.

После вакцинации могут возникнуть реакции организма – повышение температуры тела, слабость. Однако данные состояния являются преходящими, проходят зачастую в легкой форме и эффективно снимаются нестероидными противовоспалительными средствами.
Первая вакцинация является обязательным условием для принятия ребенка в садик и производится в возрасте 12 месяцев. Последующую ревакцинацию делают в 6 лет, перед школой.
Также вторичная прививка проводится взрослым и подросткам, которым не совершали повторную прививку в 6 лет, либо вакцинируется первично при невыясненном прививочном анамнезе. Данные процедуры доступны для людей любого возраста.
Вакцина может ставиться подкожно или внутримышечно в такие места:
- плечо (наружная его часть, на границе средней и верхней его трети),
- бедро,
- под лопатку.
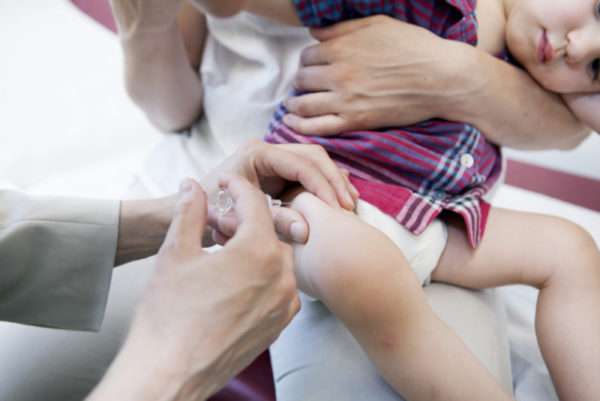
В выборе места вакцинации врач учитывает толщину подкожного жирового слоя, а также развитие мускулатуры.
Врач при постановке вакцины должен следить, чтобы препарат не попал под кожу, откуда он будет всасываться в кровь медленно, и не сможет произвести желаемого эффекта.
Противопоказания к вакцине от кори бывают временными и абсолютными. К первым относят:
- стадия разгара любой болезни,
- обострение хронической патологии и её тяжелое течение,
- беременность,
- туберкулез,
- введение препаратов крови.
После выздоровления, разрешения беременности можно вакцинировать. Введение препаратов крови отсрочивает прививку приблизительно на месяц.

Абсолютными (постоянными) противопоказаниями являются:
- повышенная чувствительность организма к антибиотикам аминогликозидного ряда (неомицин, канамицин и другие) и к куриному белку, яйцам перепелов,
- доброкачественные и злокачественные новообразования,
- тяжёлая поствакцинальная реакция (учитывается при ревакцинации).
Ревакцинация совершается взрослым в нескольких случаях. Во-первых, при планировании поездки заграницу. В данном случае прививку необходимо ставить за 1 месяц до запланированного путешествия.
Во-вторых, экстренная профилактика производится взрослым, контактировавшим с источником инфекции (больным человеком).
В-третьих, ревакцинация может быть плановой как профилактическое мероприятие против инфицирования корью, краснухой и паротитом.
Как защитить себя от кори в домашних условиях
Чтобы снизить риск инфицирования корью, проводятся следующие неспецифические профилактические мероприятия:
- ограничивается контакт с человеком, у которого выявлено это заболевание, то есть производится полная изоляция больного от коллектива и его окружения,
- изолирование ребенка от источника инфекции в течение 17 дней,
- в комнате, где живёт больной, должна проводиться регулярная влажная уборка, проветривание помещения,
- ограничение доступа к предметам быта.

Полезными для иммунной системы считаются:
- Злаки (ячневая, гречневая, овсяная, пшённая каши).
- Кисломолочные продукты.
- Пища, богатая белками (нежирное мясо, куриные яйца).
- Морепродукты.
- Фрукты и овощи.
- Ягоды.
- Орехи.
Рецепты народной медицины для подъема иммунитета
Рецепты народной медицины, которые позволяют усилить функцию иммунной системы, и могут проводиться дома:
- Шиповник – 1 ст. ложку плодов заваривают в термосе (500 мл воды). Настой следует употреблять по 200 мл в сутки.
- Сок из 2-х лимонов с добавлением мёда. Принимать по утрам после еды.
- Растертые ягоды брусники и малины, добавить мёд, горячую воду. Полученную смесь оставить на 30 минут. Пить по ½ стакана 3 раза в сутки.
- В чёрный чай можно добавлять корки лимона и апельсина.
- Яблочный чай – ½ яблока залить кипятком и варить в течение 10 минут.
- Свежевыжатый морковный сок. Полезно пить по утрам.
- Шесть зубчиков чеснока смешать с 1000 мл растительного масла. Полученную смесь оставить в тёмном месте на 10 дней, периодически встряхивать. Средство используют в качестве заправки для салатов.
- Чеснок натирается на тёрке и смешивается с мёдом. Полученную смесь употребляют по 1 ч. ложке 3 раза в день. Рекомендуется запивать тёплой водой.
- Две столовых ложки медуницы лекарственной залить кипятком, прокипятить 10 минут. Затем отвар охладить и процедить. Принимать 4 раза в сутки за полчаса до еды по полстакана.

Согласно стратегическим планам Всемирной организации здравоохранения по борьбе против кори, существует острая необходимость ранней диагностики и профилактики этого заболевания. Принимая во внимание рост заболеваемости корью в Российской Федерации и в мире
Considering the world health organization’s strategic plans to combat measles, there is an urgent need for early diagnostics and prevention of the disease. Taking into account the growing incidence of measles in the Russian Federation and in the world as a whole, there is a need to develop clear criteria for the diagnostics of measles. The algorithm for diagnosing measles, presented in this article, allows to suspect this disease at the early stages. This allows timely isolation and, if necessary, hospitalization of patients with measles.
В 2012 г. началось осуществление нового Глобального стратегического плана по борьбе против кори и краснухи, который охватывает период 2012–2020 гг. [1]. Стратегическая консультативная группа экспертов по иммунизации (СКГЭ) пришла к выводу, что глобальные промежуточные цели и цели элиминации кори, поставленные на 2015 г., не были достигнуты из-за сохраняющихся пробелов в охвате населения иммунизацией. Для стабилизации ситуации, достигнутой на сегодняшний день в области борьбы с корью, СКГЭ рекомендует уделять повышенное внимание улучшению систем иммунизации в целом. Цель на конец 2020 г. — достичь элиминации кори и краснухи по крайней мере в пяти регионах ВОЗ. Основываясь на нынешних тенденциях в охвате вакцинацией против кори и заболеваемости корью, ВОЗ будет продолжать укреплять глобальную лабораторную сеть для обеспечения своевременной диагностики кори и следить за международным распространением вирусов кори в целях применения более скоординированного подхода к проведению мероприятий по вакцинации и снижению смертности от этой предотвратимой с помощью вакцин болезни [1]. Однако, несмотря на все усилия мирового сообщества по борьбе с корью, заболеваемость корью продолжает расти.
По данным Всемирной организации здравоохранения неблагополучная ситуация по кори сохраняется во многих странах мира [1]. С начала 2019 г. число случаев заболеваний корью продолжает расти. Согласно предварительным глобальным данным, в первые три месяца 2019 г. число зарегистрированных случаев заболевания увеличилось на 300 процентов по сравнению с аналогичным периодом 2018 г. Отмечается ряд стран, в которых в настоящее время регистрируются вспышки кори. Такими странами являются Демократическая Республика Конго, Эфиопия, Грузия, Казахстан, Кыргызстан, Мадагаскар, Мьянма, Филиппины, Судан, Таиланд и Украина. В основном болеют дети младшего возраста.
За последние месяцы резкий рост заболеваемости происходит также в странах, в которых охват вакцинацией в целом является достаточно широким, в том числе в Соединенных Штатах Америки, Израиле, Таиланде и Тунисе.
В Европейском регионе регистрируется беспрецедентный рост заболеваемости кори за последние 10 лет. Известно о 37 смертельных случаях заболеваний. Наиболее пострадавшие страны — Украина и Грузия.
Только за последний год на Украине показатель больных корью составил 84,9 на 100 тыс. населения, в Грузии — 39,6, в Черногории — 32,4, в Греции — 26,1, в Румынии — 8,4, в Молдове — 7,7, во Франции — 4,3, в Италии 4,2 [2].
В наступившем 2019 г. неблагополучная ситуация продолжается. Из-за эпидемии кори Польша намерена запретить въезд непривитым гражданам Украины. По данным Минздрава Украины только за период с 28 декабря 2018 г. по 3 января 2019 г. в стране заболело 2305 человек. Минздрав Грузии 18 января 2019 г. объявил об эпидемии кори, когда за 2 недели было зарегистрировано более 300 случаев инфекции.
В Российской Федерации за период с января по декабрь 2018 г. зарегистрировано 2538 случаев кори, за аналогичный период 2017 г. было зарегистрировано 725 случаев кори, что отмечает рост заболеваемости в 3,5 раза [2]. Системно проводимые профилактические мероприятия, основным из которых является иммунизация населения, позволяют не допустить распространение инфекции.
Случаи кори в России регистрируются преимущественно среди не привитых лиц, которые не получили прививки в связи с отказом, медицинскими противопоказаниями или при отсутствии постоянного места жительства. Большинство случаев кори связаны с завозом инфекции из-за рубежа, что подтверждается углубленными молекулярно-генетическими исследованиями.
С группами непривитого населения проводится системная работа. Особое внимание уделяется кочующему населению по причине сложности проведения плановой иммунизации, среди которого и возникают очаги распространения инфекции, а также родителям, не желающим прививать своих детей [3–5].
С началом 2019 г. ситуация с заболеваемостью корью в Москве не улучшается. Особую актуальность для врачей общей практики, терапевтов, инфекционистов приобретает умение дифференцировать корь с другими инфекционными заболеваниями. Необходимо принимать во внимание особенности течения болезни на современном этапе [6, 7]. Нарушение этапности высыпаний, наличие диарейного синдрома, тошноты, рвоты являются нередкими признаками течения кори сегодня.
Дифференциальную диагностику в катаральном периоде проводят с гриппом и другими ОРВИ. Решающим признаком является вид слизистой оболочки ротовой полости и ротоглотки. При гриппе и ОРВИ она чистая, блестящая, умеренно гиперемированная, влажная, пятна Филатова–Коплика отсутствуют.
При гриппе более выражены симптомы интоксикации, в том числе боль в области надбровных дуг, интенсивность головной боли, боль при движении глазных яблок, мышечная боль.
В период высыпаний корь дифференцируют чаще всего с краснухой, энтеровирусной и аллергической экзантемами, скарлатиной, менингококкемией, с токсико-аллергической реакцией на ампициллин у больных Эпштейна–Барр-вирусным инфекционным мононуклеозом.
Наибольшие трудности представляет дифференциальная диагностика митигированной кори с краснухой. Решающими являются данные эпидемиологического анамнеза (контакт с больным) и результаты исследования парных сывороток в реакции торможения гемагглютинации (РТГА) с коревым и краснушным диагностикумами. В настоящее время для разграничения данных болезней используют полимеразную цепную реакцию (ПЦР) и иммуноферментный анализ (ИФА).
Для повышения эффективности дифференциальной диагностики кори в амбулаторных условиях нами был разработан алгоритм диагностики кори (рис.) [6].
.png)
Следует принимать во внимание, что у взрослых болезнь протекает с высокой температурой и выраженной интоксикацией. Катаральный период может затягиваться до 6–8 суток. Пятна Филатова–Коплика–Бельского сохраняются дольше, чем у детей, до 3–4 дня высыпания на коже. Сыпь обильная, крупнопятнисто-папулезная, часто сливается, может иметь геморрагический характер.
При этом у детей корь протекает легче, менее выражена интоксикация и лихорадка. Сопровождается одутловатостью лица, катаральной ангиной, грубым, лающим кашлем, стенозированным дыханием. Пятна Филатова–Коплика–Бельского исчезают в первые два дня сыпи [8, 9].
Диагностические ошибки в периоде высыпания чаще бывают при атипичном течении болезни (митигированная корь, корь со злокачественным течением — гипертоксическая, геморрагическая).
Митигированная корь наблюдается у лиц, получивших иммуноглобулин человека нормальный или, в отдельных случаях, у привитых, но утративших иммунитет. Заболевание характеризуется легкими катаральными явлениями, пятна Филатова–Коплика–Бельского могут отсутствовать, температура нормальная или субфебрильная, сыпь необильная, неяркая.
Геморрагическая форма отличается тяжелой общей интоксикацией и сопровождается явлениями геморрагического диатеза: множественными кровоизлияниями в кожу, слизистые оболочки, кровавым стулом, гематурией. При этой форме может быстро наступить летальный исход.
Гипертоксическая форма кори характеризуется гипертермией, токсикозом, острой сердечно-сосудистой недостаточностью, менингоэнцефалитическими явлениями.
Из осложнений кори, требующих особой тактики, следует отметить наиболее частые — бронхиты, пневмонии, острый коревой ларинготрахеит с расстройством дыхания (ложный круп). Могут наблюдаться затяжные конъюнктивиты, кератиты, а также отиты, евстахеиты, синуситы, пиелонефриты, ангины, которые чаще появляются в периоде пигментации. Наиболее тяжелым и часто грозным осложнением кори являются менингоэнцефалит и серозный менингит. На фоне казалось бы типичного течения кори появляются общемозговые симптомы — резкая головная боль, рвота, двигательное возбуждение, спутанность и расстройства сознания, менингеальные знаки (ригидность мышц затылка, положительные симптомы Кернига, Брудзинского). Важным является тот факт, что чем в более ранний период возникает менингеальная симптоматика, тем тяжелее течение болезни.
Комплекс противоэпидемических и профилактических мероприятий включает выявление источников инфекции, определение границ эпидемических очагов, контактировавших с больным корью и не защищенных против кори среди них.
Восприимчивыми к кори считают тех, кто не болел корью и не прививался против нее или привит однократно, а также лиц с неизвестным прививочным анамнезом или тех, у которых при серологическом обследовании не выявлены антитела к вирусу кори в защитных титрах в РТГА — 1:5, в реакции торможения пассивной гемагглютинации (РТПГА) — 1:10 и выше.
Основным методом профилактики кори является вакцинопрофилактика, цель которой — создание невосприимчивости населения к этой инфекции [10–12]. Принятие мер по борьбе с корью требует различных подходов, призванных обеспечить своевременную вакцинацию детей, причем особое внимание должно уделяться обеспечению доступа к первичной медико-санитарной помощи, высокому качеству и ценовой доступности соответствующих услуг. Кроме того, необходимы информационно-разъяснительные кампании и мероприятия, направленные на повышение осведомленности населения относительно значения вакцинации и опасности предотвращаемых вакцинацией заболеваний.
Эффективность достигается от применения двух доз безопасной вакцины. Тем не менее на протяжении нескольких лет глобальный охват первой дозой вакцины от кори не меняется, оставаясь на уровне 85 процентов. Это меньше 95 процентов — показателя, необходимого для предотвращения вспышек заболевания, поэтому многие люди и многие группы населения подвергаются риску. Охват второй дозой вакцины, хотя и расширяется, составляет 67 процентов.
Согласно Национальному календарю профилактических прививок и календарю профилактических прививок по эпидемическим показаниям иммунизации подлежат:
- дети в возрасте 12 месяцев (вакцинация) и в 6 лет (ревакцинация);
- лица до 35 лет (включительно) ранее не привитые, не болевшие, не имеющие сведений или однократно привитые против кори;
- взрослые от 36 до 55 лет (включительно), относящиеся к группам риска (работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы, лица, работающие вахтовым методом, и сотрудники государственных органов в пунктах пропуска через государственную границу РФ) ранее не привитые, не болевшие, не имеющие сведений или однократно привитые против кори;
- лица в возрасте от 12 месяцев без ограничения возраста, имевшие контакт с больным корью (при подозрении на заболевание), ранее не привитые, не болевшие, не имеющие сведений или однократно привитые против кори.
Для иммунизации применяются иммунобиологические лекарственные препараты, зарегистрированные и разрешенные к применению на территории Российской Федерации в установленном законодательством порядке согласно инструкциям по их применению. После двукратной иммунизации защитный титр антител определяется у 95–98% вакцинированных.
Для иммунизации используют моновакцины: вакцина коревая культуральная живая сухая (Россия), Рувакс (Франция); комбинированные вакцины М-М-R II (для профилактики кори, паротита и краснухи) (США) и Приорикс (для профилактики кори, паротита и краснухи) (Великобритания).
На сегодняшний день вакцинация от кори показала высокую эффективность в предотвращении случаев заболевания инфекцией, а также значительное уменьшение количества смертельных исходов в результате неблагоприятного течения заболевания.
Применение алгоритма диагностики кори позволяет быстро и эффективно установить диагноз кори, провести дифференциальную диагностику и своевременно изолировать пациента, тем самым предупреждая распространение данной инфекции.
Литература
Я. М. Еремушкина* , 1 , кандидат медицинских наук
Т. К. Кускова*, кандидат медицинских наук
Е. Т. Вдовина**
А. В. Савина**
М. В. Богданова**
С. И. Котив**
* ФГБОУ ВО МГМСУ им. А. И. Евдокимова Минздрава России, Москва
** ГБУЗ ИКД № 2 ДЗМ, Москва
Особенности диагностики и профилактики кори на современном этапе/ Я. М. Еремушкина, Т. К. Кускова, Е. Т. Вдовина, А. В. Савина, М. В. Богданова, С. И. Котив
Для цитирования: Лечащий врач № 11/2019; Номера страниц в выпуске: 32-35
Теги: вирус кори, дифференцирование, сыпь, диарея
О дополнительных мероприятиях по профилактике кори
Межведомственная санитарно-противоэпидемическая комиссия Тульской области отмечает, что в Тульской области в 2019 году, как и в целом по Российской Федерации, осложнилась эпидемиологическая ситуация по кори. Осложнение ситуации во многих регионах Российской Федерации связано с распространением инфекций среди отдельных религиозных конфессий.
По состоянию на 29.03.2019 в Заокском районе случаи кори не регистрировались.
В целом в области реализуется комплекс профилактических мероприятий в отношении коревой инфекции, ежегодно выполняются планы профилактических прививок, весной 2019 года силами медицинских работников при взаимодействии со специалистами Управления проводится подчищающая иммунизация населения против кори.
Вместе с тем, остается ряд недостатков по организации прививочной работы, в том числе имеет место высокое количество отказов родителей от иммунизации против кори, что связано с недостаточной активностью пропаганды приверженности к вакцинопрофилактике, проводимой среди населения. Не активно проводится иммунизация против кори мигрантов - самой трудно доступной группы населения. Так, ежемесячно медицинское освидетельствование проходят около 2-3 тысяч иностранных граждан, прививаются из них только порядка 150 человек.
1.Руководителю государственного учреждения здравоохранения Заокского района:
1.1 Провести с 01.04. по 01.10.2019 года подчищающую иммунизацию против кори населения Заокского района, а также иностранных граждан, осуществляющих трудовую деятельность, не привитых против кори, обратив особое внимание на кочующее население, представителей религиозных конфессий, отказывающихся от иммунизации.
1.2 Обеспечить выявление лиц из числа детского и взрослого населения, в том числе труднодоступных контингентов ( кочующее население, беженцы, вынужденные переселенцы, внутренние и внешние мигранты), не болевшие корью, не получивших прививки против кори в соответствии с национальных календарем профилактических прививок( не привиты, привитых однократно), не имеющих сведений о прививках и не включенных в утвержденный план профилактических прививок на 2019 год.
1.3 Обеспечить работу иммунологических комиссий государственных учреждений здравоохранения Тульской области по пересмотру медицинских противопоказаний к проведению прививок против кори, а также е работу с населением, отказывающихся от прививок.
1.4 Составить списки лиц, подлежащих прививках против кори в ходе подчищающей иммунизации, планы и графики проведения подчищающей иммунизации.
1.5 Сформировать прививочные бригады, провести их инструктаж, оснастить необходимыми расходными материалами.
1.7 Обеспечить оперативную отчетность о подготовке и ходе проведения кампании по подчищающей иммунизации в соответствии с приказом министерства здравоохранения Тульской области и Управления Роспотребнадзора по Тульской области.
1.8 Входе проведения подчищающей иммунизации достигнуть охвата профилактическими прививками против кори подлежащего контингента не менее 95%,а так же обеспечить достоверность учета сделанных профилактических прививок и внесение информации о них в прививочные сертификаты и другую медицинскую документацию
3.Главе муниципального района
3.1 Оказать содействие государственным учреждениям здравоохранения в организации и проведении мероприятий по иммунизации против кори населения муниципальных районов, граждан зарубежных стран, не привитых против кори, осуществляющих трудовую деятельность на подведомственных территориях и трудно доступных контингентов( кочующее населения, беженцы, вынужденные переселенцы, внутренние и внешние мигранты)
3.2 С целью формирования приверженности к вакцинопрофилактике и снижения числа лиц, отказывающихся от профилактических прививок, организовать активную разъяснительную работу с родительским сообществом о преимуществах иммунопрофилактики кори.
4. Управлению Роспотребнадзора по Тульской области
Корь – острая вирусная болезнь с воздушно-капельным путем передачи, характеризующаяся цикличностью течения, лихорадкой, интоксикацией, катаральным воспалением дыхательных путей и оболочек глаз, пятнисто-папулезной сыпью на коже.
Этиология. Возбудитель из семейства парамиксовирусов, быст-ро инактивируется во внешней среде. Вирус содержит РНК, имеет неправильную форму. Неустойчив во внешней среде, быстро погибает под действием высоких температур, ультрафиолетового облучения, эфира, при высушивании. Он длительное время сохраняет активность при низких температурах и не чувствителен к антибиотикам.
Эпидемиология. Источник инфекции – больной корью человек. Вирусоносительство при кори не установлено. Больной заразен в последние 2 дня инкубационного периода, весь катаральный период и в первые 4 дня после появления сыпи. Передача инфекции производится воздушно-капельным путем. После перенесенной реактивной коревой инфекции вырабатывается стойкий, пожизненный иммунитет.
Патогенез. В конце инкубационного и до 3-го дня периода высыпания вирус содержится в крови (вирусемия). Происходит системное поражение лимфоидной ткани и ретикулоэндотелиальной системы с образованием гигантских многоядерных структур. Вирус поражает слизистые оболочки дыхательных путей и вызывает периваскулярное воспаление верхних слоев кожи, что проявляется сыпью. Доказана роль аллергических механизмов. Возможна персистенция коревого вируса в организме после перенесенной кори с развитием подострого склерозирующего панэнцефалита, имеющего прогрессирующее течение и заканчивающегося летальным исходом.
Клиника. Выделяют следующие периоды болезни:
1) инкубационный (скрытый) – 9—17 дней. Если ребенку вводился иммуноглобулин (или препараты крови) до или после контакта с больным корью, инкубационный период может удлиняться до 21 дня;
2) катаральный (начальный, продромальный) период – 3—4 дня;
3) период высыпания – 3—4 дня;
4) период пигментации – 7—14 дней.
Катаральный (начальный) период длительностью 3—4 дня характеризуется повышением температуры тела до фебрильных цифр, общей интоксикацией, выраженным катаральным воспалением верхних дыхательных путей и конъюнктивы. Выделения из носа обильные, серозного характера, затем появляется сухой, резкий, навязчивый кашель. Отмечаются гиперемия конъюнктивы, светобоязнь, слезотечение, отек век. Патогномоничный симптом, возникающий за 1—2 дня до высыпания, – пятна Бельского—Филатова—Коплика: на слизистой оболочке щек у малых коренных зубов (реже – губ и десен) появляются мелкие серовато– беловатые точки, окруженные красным венчиком, величиной с маковое зерно. Они не сливаются, их нельзя снять шпателем, так как они представляют собой мелкие участки некротизированного эпителия. Этот симптом держится 2—3 дня. На 4—5-й день болезни при новом повышении температуры появляется сыпь, начинается период высыпания, который продолжается 3 дня и характеризуется этапностью: вначале сыпь обнаруживается на лице, шее, верхней части груди, затем на туловище и на 3-й день – на конечностях. Элементы сыпи – крупные, яркие пятнисто-папулезные, незудящие, сопровождаются ухудшением общего состояния больного, могут сливаться между собой и после угасания оставляют пятнистую пигментацию в том же порядке, как и появлялись. Сыпь держится 1—1,5 недели и заканчивается мелким отрубевидным шелушением. В период пигментации температура тела нормализуется, улучшается самочувствие, катаральные явления постепенно исчезают. Корь протекает в легкой, среднетяжелой и тяжелой формах. У серопрофилактированных лиц, наблюдается митигированнная (ослабленная) корь, характеризующаяся рудиментарностью всех симптомов. К осложнениям наиболее часто присоединяются ларингит, который может сопровождаться стенозом гортани – ранним крупом, связанным с действием коревого вируса, и поздним крупом с более тяжелым и длительным течением; пневмония, связанная, как и поздний круп, с вторичной бактериальной инфекцией и особенно частая у детей раннего возраста; стоматит, отит, блефарит, кератит. Очень редким и опасным осложнением является коревой энцефалит, менингоэнцефалит. Корь у взрослых протекает тяжелее, чем у детей. Симптомы интоксикации, лихорадка, катаральные проявления более ярко выражены.
Диагностика проводится на основании анамнеза, клинических и лабораторных данных. В анализе крови – лейкопения, эозинопения, моноцитопения. Точному распознаванию помогает серологическое исследование (РТГА). Для ранней диагностики применяется метод иммуноферментного анализа ИФ, с помощью которого в крови больного в остром периоде заболевания обнаруживают противокоревые антитела класса IG М, что указывает на острую коревую инфекцию, а антитела класса. IG G свидетельствуют о ранее перенесенном заболевании (вакцинации).
Дифференциальный диагноз проводится с ОРЗ, краснухой (при которой катаральный период отсутствует, сыпь появляется сразу в первый день болезни и быстро распространяется на все туловище и конечности, располагается преимущественно на разгибательных поверхностях, более мелкая, не оставляет пигментации, не имеет тенденции к слиянию, также типично увеличение затылочных и заднешейных лимфатических узлов), аллергическими и лекарственными сыпями.
Лечение. Специфическое лечение не разработано. В основе терапии – соблюдение постельного режима до нормализации температуры и соблюдение гигиены тела. Больные госпитализируются в случаях тяжелых форм заболевания, наличия осложнений, также госпитализируются дети до 1 года. Проводится посиндромная симптоматическая медикаментозная терапия. При осложнениях бактериальной природы – антибиотикотерапия. Лечение осложнений проводится по общим правилам.
Прогноз. Летальные случаи при кори крайне редки. В основном они встречаются при коревом энцефалите.
Профилактика. Необходима вакцинация всех детей с 15—18-месячного возраста. Для этой цели используется живая коревая вакцина Ленинград-16. Разведенную вакцину вводят однократно подкожно ослабленным детям без возрастных ограничений, а также не достигшим 3-летнего возраста. Детям до 3-летнего возраста, имевшим контакт с больными корью, с профилактической целью вводится иммуноглобулин в количестве 3 мл. Заболевшие корью подвергаются изоляции не менее чем до 5-го дня с появления сыпи. Подлежат разобщению с 8-го по 17-й день дети, контактировавшие с больными и не подвергавшиеся активной иммунизации. Дети, подвергавшиеся пассивной иммунизации, разобщаются до 21-го дня с момента возможного заражения. Дезинфекцию не проводят.
Данный текст является ознакомительным фрагментом.
Читайте также:
- Ванны при папилломах на коже
- Как выглядят папилломы на слизистой во влагалище
- Папилломы что это за слово
- Деньги к деньгам вши ко вшам
- Рецидив герпес на 39 неделе беременности


