У ребенка пневмония и корь
Корь является остро протекающим вирусным заболеванием, передающимся воздушно-капельным путем. Особенно уязвимыми для этого заболевания считаются дети первого года жизни, которые должны быть защищены материнскими антителами, но на сегодняшний день у матерей ослабевает собственный иммунитет и антител либо нет совсем, либо их мало. А прививки против кори детям делают только после года.
Болезнь поражает слизистую дыхательных путей, ротоглотки, глаз, а также симптомы кори у детей характеризуются сыпью и тяжелой интоксикацией. При чиханье или кашле больной выделяет вирус, который очень контагиозен. Первые проявления кори начинаются спустя 9-10 дней после инфицирования.
Механизм развития кори у детей
Возбудитель кори представляет собой вирус, который быстро погибает в открытом пространстве, при воздействии высоких температур или ультрафиолетовых лучей. Правда, он устойчив к антибиотикам и долго живет при низких температурах.
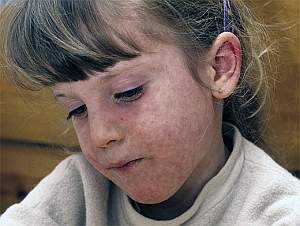
Заболеть корью можно лишь при тесном контакте с зараженным человеком (вероятность составляет 95%), причем он считается заразным лишь в самом конце инкубационного периода, в пик болезни и в первые четыре дня после проявления сыпи. По прошествии этого времени носитель вируса является безопасным.
Этот вирус очень летуч, поэтому он легко распространяется в помещении, проникает с верхнего этажа на нижний, через лестницы и коридоры. Примерно первые полгода после рождения ребенок имеет материнский иммунитет против кори, но уже к году он заметно ослабевает. Впрочем, если мать ребенка не болела и не получила вакцину, то врожденного иммунитета у малыша нет. Как правило, после того, как человек переболеет типичным вирусом кори, он получает устойчивый иммунитет к заболеванию до конца жизни.
Инкубационный период кори составляет 8-17 дней, в редких случаях достигает 21 дня. Типичное течение болезни включает в себя три этапа:
- продромальный (катаральный)
- период высыпаний
- период пигментации.
Продромальный период протекает динамично, температура тела в ряде случаев возрастает до 39 градусов, появляется насморк, сухой кашель, покраснение век, наблюдается бессонница, снижение аппетита. Иногда отмечается рвота, потеря сознания и кратковременные судороги.
Вирус-возбудитель значительно снижает иммунитет и вызывает аллергию, а также нарушает витаминный обмен. Соответственно, появляются благоприятные условия для возникновения патогенной микрофлоры, чем обусловлено дальнейшее развитие сопутствующих заболеваний.
В последнее время учащаются случаи отказа родителей от прививок от кори, что приводит к периодическим вспышкам заболевания в России. Корь — это болезнь, которой болеют только люди, заражение происходит только от человека к человеку (см. отказ баптистов от прививок от кори привел к вспышке заболевания). Среди заболевших в последние годы, около 80% детей не были привиты, причем у 30% из них отказ был по медицинским показаниям. Среди заболевших взрослых 70% также не были вакцинированы.
Признаки, симптомы
В инкубационный период никаких клинических признаков кори не возникает. Он протекает без симптомов и проявлений. В это время вирус не дает о себе знать, однако активно размножается в слизистой оболочке верхних и нижних дыхательных путей. После этого вирус с кровью переносится по всему организму, и с этого момента начинается продромальный (катаральный) период.
Продромальный период длится около 3-4 дней, и именно тогда начинают появляться первые симптомы кори у детей:
- Насморк, светобоязнь (ребенок испытывает боль при ярком свете), покраснение, гнойное выделение из глаз (чем лечить коньюктивит у детей).
- Заметно меняется и поведение ребенка, он становится более капризным, вялым и сонливым, снижается аппетит, ребенок теряет в весе.
- Вблизи основания коренных зубов становятся различимы пятна Бельского-Филатова-Коплика — эти изменения во рту, характерные симптомы кори. Они возникают вследствие разрушения и слущивания эпителиальных клеток. Это первый и самый главный симптом заболевания, позволяющий на ранней стадии точно диагностировать болезнь и вовремя изолировать ребенка от окружающих. Пятна выглядят как бело-серые точки, окруженные красным ореолом, а слизистая становится отечной, неровной, шероховатой, со следами прикусывания. С появлением сыпи эти пятна исчезают.
- В течение продромального периода все признаки, симптомы кори у ребенка постепенно усиливаются: кашель становится сильнее вследствие ларинготрахеита, температура может достичь 38-39 градусов.
На пике заболевания начинается его следующая стадия. Следует помнить, что ребенок в это время заразен для других (см. симптомы кори у взрослых).
- Период высыпаний развивается на фоне возросшей температуры (39-40) и сухого лающего кашля у ребенка, заложенного носа и насморка
- У ребенка появляется сухость во рту, губы становятся потресканными
- Лицо заболевшего ребенка отличается одутловатостью, отечностью и сухостью
- Зона высыпаний постепенно расширяется: сыпь появляется в области ушей и на лице. Пятна приобретают красно-бордовый оттенок и даже сливаются друг с другом, формируя довольно большие области покраснения, выступающие над уровнем кожи. Обычно это папулы диаметром до 2 мм, окруженная большим неправильной формы пятном. Также могут образовываться мелкие кровоизлияния на коже в тяжелых случаях.
- Далее пятна распространяются на туловище и на руки
Постепенно катаральные признаки угасают: температура нормализуется, появляется аппетит, кашель слабеет. Продолжительность периода высыпаний составляет порядка 3-4 дней.
Затем он сменяется периодом пигментации. Кровеносные сосуды кожи расширяются и сильнее наполняются кровью, в результате чего появляется сыпь. Эритроциты разрушаются, а содержащееся в них железо откладывается в ткани, — развивается гемосидероз. Сыпь на теле появляется не внезапно, а поэтапно, соответственно, пигментация тоже возникает постепенно:
- В самом начале пигментации подвергается только лицо и шея, затем корпус, часть конечностей и уже потом стопы и голень.
- Пораженные участки приобретают синюшный оттенок, который не проходит даже при растяжении кожи или надавливании на нее.
- Ребенок хорошо спит и ест, его температура тела приходит в норму, состояние можно назвать удовлетворительным.
С 4 дня после начала сыпи, состояние ребенка начинает нормализоваться — падает температура, затихает конъюнктивит, ослабевает кашель и проходит насморк, высыпания бледнеют. По прошествии 7-9 дней от начала высыпаний все катаральные явления исчезают. Продолжительность периода очищения кожи составляет 1-2 недели, но уже на 5 день ребенок вполне может вернуться в школу или в детский сад.
Корь — тяжелое инфекционное заболевание и возникновение серьезных осложнений могут быть причиной смерти ребенка. Следует понимать, что летальный исход происходит не от кори, а от вызванных ею тяжелых осложнений.
Диагностика
Как правило, диагноз ставится на основе типичной клинической картины и результатов лабораторных анализов. Внешний облик больного тоже имеет значение: для кори характерна припухлость и отечность век, одутловатость лица, пятна. Классические признаки коревой инфекции – периодические высыпания, пигментация и снижение числа лейкоцитов в крови при относительном приросте нейтрофилов.
Дифференциальную диагностику применяют для отличия кори от аллергических высыпаний. В данной ситуации важно сразу обратить внимание на вероятный контакт с аллергеном. Аллергия чаще всего сопровождается зудом кожи, но при этом острой интоксикации не наблюдается. Противоаллергические препараты сразу же дают положительный эффект.
Для того, чтобы в лабораторных условиях подтвердить наличие вируса, проводят исследования РТГА с антигеном кори. Кровь для него берется два раза. Метод иммуноферментного анализа (ИФА) используется для наиболее раннего выявления болезни. Если в крови обнаружены защитные антитела, то это однозначно свидетельствует о наличии кори.
Дифференциация диагноза проводится с такими заболеваниями, которые также сопровождаются катаральными явлениями — краснуха, грипп, коклюш, энтеровирусная инфекция, герпетическая, риновирусная инфекция, ожоги верхних дыхательных путей и др.
Отличием кори от перечисленных заболеваний является появление на 2-3 день таких симптомов, как неспецифические энантемы на мягком и твердом небе, а также пятна Вельского— Филатова—Коплика, развитие склерита, конъюнктивита, а также симптомы общей интоксикации.
Лечение кори
Если корь ничем не осложнена, то лечение включает в себя обычные гигиенические процедуры. Больной должен лежать в теплой, хорошо вентилируемой комнате и периодически принимать ванны. Глаза несколько раз в сутки промываются 2%-ным раствором борной кислоты, а рот следует постоянно полоскать (см. как и чем полоскать горло).
Если корь серьезно осложнена пневмонией, то проводится дезинтоксикационная внутривенная терапия и лечение антибиотиками пеницилинового ряда. При непереносимости могут использоваться макролиды, или ингибиторозащищенные пеницилины, или цефалоспорины 3 поколения.
Нельзя забывать и про здоровый рацион ребенка. Детям необходимо давать питательную, полезную, но при этом легкую пищу, такую как хлеб, бульон, кисель и каша. Маленьким детям обязательно нужно употреблять молоко и витамин С.
Когда у ребенка высокая температура, то он ест мало, лишь пьет воду, это нормально. Не нужно заставлять ребенка насильно принимать пищу, при интоксикации обильная пища создает дополнительную нагрузку на весь организм, печень, почки, ЖКТ — мешая выведению токсинов.
Важно помнить о непременном ежедневном очищении ротовой полости. Когда больному ребенку тяжело смотреть на яркий свет, нужно затемнить комнату. В помещении должно быть тепло. После того, как температура нормализовалась, а кашель и прочие симптомы прошли, ребенка можно выпускать гулять на улицу и позволять ему общаться с другими детьми.
Возможные осложнения
Врачи выделяют ранние и поздние осложнения этого заболевания. Ранние осложнения, как правило, возникают на первых двух стадиях развития кори, а поздние – в третий период. Все осложнения можно классифицировать по трем основным группам в зависимости от зоны поражения:
- расстройства дыхательной системы;
- расстройства центральной и периферической нервной системы;
- расстройства желудочно-кишечного тракта.
В прямой зависимости от фактора возникновения осложнения подразделяются на первичные и вторичные. Первичные появляются под непосредственным воздействием вируса кори, а вторичные – из-за бактериальной инфекции.
К первичным осложнениям можно отнести:
- энцефалит (подострый склерозирующий панэнцефалит и менингоэнцефалит);
- коревая многоклеточная пневмония.
Сильно страдает дыхательная система, и ее поражение выражается в виде различных ларинготрахеитов, бронхит, пневмоний, бронхиолитов и плевритов. Обычно пневмонией болеют дети, не достигшие двухлетнего возраста. Вероятность заболеть отитом возрастает в период пигментации.
Нарушается функционирование желудочно-кишечного тракта: возникают колиты и энтероколиты, представляющие собой воспаление кишечника. Они развиваются из-за наслоения микробной флоры, то есть являются вторичными осложнениями.
Поражение нервной системы чревато возникновением менингитов, которые протекают достаточно тяжело и порой ведут к смерти заболевшего.
Существует несколько разновидностей коревой пневмонии у детей:
- обычная локализованная пневмония, на которую органы и системы человеческого организма практически не реагируют;
- токсическая пневмония, влекущая за собой расстройства работы сердечно-сосудистого аппарата, центральной нервной системы и пищеварительного тракта;
- токсико-септическая пневмония, характеризующаяся септическими последствиями;
- септическая пневмония, отличающаяся более сильным проявлением осложнений.
Также пневмонии принято разделять на раннюю и позднюю. Ранняя пневмония чаще всего сопровождает корь в первые дни после начала высыпаний, поздняя же возникает 5 дней спустя (в период пигментации). Ранней пневмонии больше подвержены дети раннего возраста, поздней – старшего.
Типичную локализованную пневмонию можно узнать по следующим признакам: легкая одышка, цианоз, сухой, а позднее мокрый кашель (см. первые признаки пневмонии у ребенка). При прослушивании дыхание определяется как бронхиальное, с небольшими хрипами. Обычно не наблюдается тяжелых последствий со стороны как дыхательной, так и сердечно-сосудистой системы. Иногда отмечается слабо проявляющаяся лихорадка и интоксикация, снижение аппетита и жидкий стул.
Для токсической формы коревой пневмонии характерна ответная реакция организма и воспаление легочной ткани. Особенно остро реагирует нервная система: наблюдается некоторая заторможенность, сонливость, упадок сил и понижение мышечного тонуса. Иногда проявляются классические признаки менингита, такие как рвота, ригидность мышц, судороги и прочее.
Токсико-септическая пневмония опасна тем, что помимо воспалительных изменений добавляются гнойные процессы слизистых дыхательных путей, ротоглотки, плевры и легких. Септическая форма пневмонии отличается более ранним возникновением гнойных очагов.
Пневмония может быть чисто коревой (вирусной) или вторичной бактериальной. Ранние протекают по типу бронхопневмонии. Интерстициальные пневмонии нередко приводят к тяжелой дыхательной недостаточности. Может наблюдаться слияние воспалительных очагов или абсцедирование (формирование гнойников) в легочной ткани. На этом фоне при выраженной интоксикации (инфекционно-ток сического шока) или сепсиса дети (особенно до двух лет с ослабленным иммунитетом, сопутствующими аномалиями в сердечно-сосудистой или эндокринной системе) могут погибнуть.
Профилактика
Первую неделю после контакта с больным ребенок еще может посещать детские учреждения, так как только с последних 2 дней инкубационного периода ребенок может быть заразным. Для профилактики кори в дошкольных учреждениях необходимо ограничить детей с симптомами кори до 5 дней после возникновения первых высыпаний.
- Очень важным для профилактики кори является проведение профилактических прививок в 1 год и 6 лет.
- Во время болезни ребенка в комнате, в которой находится больной, следует проводить ежедневную влажную уборку и проветривание.
- Для детей, имевших контакт с больным человеком, для профилактики, рекомендуется вводить специфический иммуноглобулин, образующийся при этом иммунитет ничем не отличается иммунитета у переболевших детей, но сохраняется в течение месяца.
- Карантин производится в отношении детей, не болевших до 17 лет и не привитых против кори.
В клинической практике принято классифицировать пневмонии при кори у детей раннего возраста на следующие виды: простые локализованные формы без большой реакции со стороны органов и систем; токсические формы, при которых резко выступают расстройства со стороны сердечно–сосудистого аппарата, пищеварительной системы и центральной или вегетативной нервной системы; токсико–септические формы, когда к токсическим явлениям присоединяются септические осложнения; септические пневмонии, которые отличаются от предыдущих ранним бурным проявлением септических осложнений. В зависимости от сроков возникновения пневмонии выделяют пневмонии ранние и поздние.
Ранние пневмонии встречаются в первые дни высыпаний преимущественно у детей первых двух лет жизни, поздние возникают через пять дней и более после начала высыпаний и встречаются чаще у детей старшего возраста.
Для локализованной пневмонии характерно острое начало с такими симптомами, как одышка, небольшой цианоз, кашель, сначала сухой, позже с отхождением мокроты. При простукивании над легкими тимпанический укороченный звук, чаще симметричный в нижнезадних отделах при двустороннем поражении. При выслушивании дыхание бронхиальное, определяются мелко– и среднепузырчатые хрипы. Общее состояние ребенка, как правило, средней тяжести, выраженных изменений со стороны сердечно–сосудистой или дыхательной системы нет. Интоксикация и лихорадка носят умеренный характер. Иногда встречаются нарушения со стороны желудочно–кишечного тракта в виде диспепсических явлений – снижение аппетита, жидкий стул. Следует также отметить, что нередко встречаются такие формы пневмонии, при которых наряду с изменениями в легочной системе имеются данные о нарушениях со стороны других органов и систем, т.е. формы пневмонии, которые занимают положение между простыми и токсическими формами. Все же при таких формах пневмонии изменения со стороны других систем уходят на задний план, так как патология легких остается симптоматически превалирующей.
При токсических формах – изменения в легочной ткани. Изменения в легких будут сочетаться с нарушениями общего обмена, выраженными изменениями других органов и систем. Особенно выраженными являются изменения со стороны центральной и периферической нервной системы. Больные заторможены, сонливы, адинамичны, мышечный тонус понижен. Могут выявляться симптомы, характерные для менингита: рвота, положительный симптом Кернига (невозможность разогнуть согнутую ногу), скованность затылочных мышц, судороги и т.д. Указанные изменения могут сменяться периодами возбуждения и беспокойства, возможно появление бреда, зрительных и слуховых галлюцинаций. Наблюдаются изменения со стороны сердечно–сосудистой системы: тахикардия, систолический шум на верхушке сердца при выслушивании. Кожные покровы бледные, синюшные, конечности холодные, артериальное давление повышено, пульс аритмичный, малого наполнения. Посинение при токсической пневмонии может быть разной степени интенсивности: от небольшого посинения носогубного треугольника до распространенного.
Нарушается функция желудочно–кишечного тракта: упорная рвота после еды и питья, запоры, вздутие кишечника, увеличение печени и селезенки. Больной ребенок может быстро потерять в весе. Особенно тяжело выражены изменения со стороны желудочно–кишечного тракта у детей раннего возраста (до одного года). Явления токсической пневмонии чаще всего нарастают постепенно, достигая максимума выраженности в разгар болезни. Но встречаются случаи острого начала токсической формы пневмонии: тяжелое течение наблюдается с первых дней болезни.
Нередко при токсической форме пневмонии к воспалительным изменениям присоединяются гнойные осложнения со стороны легких, плевры, кожи, слизистых рта и дыхательных путей. Такие пневмонии расцениваются как токсико–септические. Раннее возникновение гнойных очагов расценивается как септическая форма пневмонии.
Абсцедирующая пневмония часто имеет острое, бурное начало. Отмечаются выраженная интоксикация, лихорадка, одышка, мучительный кашель, дыхание щадящее, поверхностное. Слизистая оболочка ротовой полости покрасневшая, сухая, может кровоточить. Однако при мелкоабсцедирующей пневмонии перкуторных изменений может не быть, аускультативная картина соответствует таковой при воспалении легких. Только при образовании очагов расплавления некроза при выслушивании отмечается амфорическое дыхание. Также абсцедирующая пневмония может развиваться постепенно, вслед за токсической пневмонией. Часто на фоне снижения температуры улучшения общего состояния не происходит. Больной ребенок слаб, вял. Впоследствии температура снова повышается, и развивается вышеизложенная картина абсцедирующей пневмонии.
Следует обратить внимание на то, что коревые пневмонии часто осложняются плевритами, вероятность возникновения плеврита тем выше, чем тяжелее протекает пневмония и чем обширнее очаг поражения. При перкуссии распространение тупости, смещение органов средостения указывает на возможное присоединение плеврита.
При токсико–септических и септических пневмониях имеются характерные изменения со стороны крови: лейкоцитов, увеличение нейтрофилов, появление их юных форм, снижение эритроцитов, СОЭ – до 60 мм/ч.

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.

Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.

Корь — острое инфекционное вирусное заболевание с высоким уровнем заразности, характеризующееся общей интоксикацией, высокой температурой тела (до 40,5 °C), воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов.
Корь передается воздушно-капельным путем, вирус выделяется со слюной при разговоре, кашле, с капельками слюны распространяется потоками воздуха не только в помещении, где находится больной, но может проникать по вентиляционной системе даже на другие этажи жилого дома. Больной корью заразен для окружающих с последних дней инкубационного периода (последние 2 дня) до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным. Корь является антропонозным заболеванием, животные и птицы не болеют корью и не могут быть ее переносчиками.
Инкубационный период кори составляет в среднем 8-14 дней, при атипичной кори инкубационный период может удлиняться до 21 дня. Доля кори характерно острое начало – резкий подъем температуры до 38-40 °C, головная боль, резь в глазах, слезотечение, покраснение и отек глаз, сухой кашель, насморк. Поэтому, часто первые признаки заболевания можно ошибочно принять за проявления гриппа, либо других респираторных инфекций. Однако, при осмотре зева, можно увидеть коревую энантему — красные пятна на твердом и мягком нёбе. На 2-й день болезни на слизистой щек в области больших коренных зубов появляются мелкие белёсые пятнышки, окруженные узкой красной каймой — пятна Бельского-Филатова-Коплика — характерные только для кори. Коревая сыпь (экзантема) появляется на 4-5-й день болезни, сначала на лице, шее, за ушами, на следующий день на туловище и на 3-й день высыпания покрывают разгибательные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи, сыпь при которой не сливается).
Начиная с 4 дня температура тела нормализуется, сыпь приобретает темный оттенок и начинает шелушиться. Через 1,5-2 недели сыпь полностью исчезает.

При кори, особенно при ее сложном, атипичном течении, возможно развития различных осложнений, связанных с поражением дыхательной, пищеварительной и центральной нервной систем.
Именно с осложнениями кори связано большинство летальных исходов заболевания. Чаще всего осложнения развиваются у невакцинированных детей до 5-ти лет, а также у взрослых, старше 20-ти лет. Опасна корь для беременных женщин. У них часто наблюдаются осложнения, кроме того корь может провоцировать преждевременные роды или самопроизвольный аборт. При этом плод также заражается и болеет, часто дети рождаются с характерной коревой сыпью

1. Первичные коревые осложнения, возникают в разгар болезни. Одновременно со смягчением коревой интоксикации и с окончанием высыпаний, изменения, обусловленные указанными осложнениями, тоже ослабевают. Как правило, первичные коревые осложнения, протекают в виде ларингитов, трахеобронхитов и других заболеваний дыхательной системы. Редким и грозным осложнением кори является энцефалит. Чаще энцефалит развивается уже на спаде интоксикации, в конце периода высыпаний, в период перехода в стадию пигментации. Наблюдается это заболевание преимущественно у детей более старшего возраста, оно чрезвычайно опасно, протекает тяжело, может привести к смерти больного или оставить тяжелые изменения (параличи, нарушения психики, эпилепсия).
2. Осложнения, вызываемые вторичной инфекцией, затрагивают в основном органы дыхательной и пищеварительной систем. Часто, бактериальные осложнения кори развиваются после контакта с детьми и взрослыми, имеющими воспалительные процессы. Больные корью могут легко инфицироваться острыми респираторными вирусными инфекциями, которые увеличивают вероятность возникновения бактериальных осложнений. Частота осложнений обратно пропорциональна возрасту больных, максимум их приходится на детей первых 3 лет жизни. Имеет значение и состояние больного. Осложнения чаще возникают и протекают более тяжело у ослабленных, непривитых детей.
Осложнения со стороны органов дыхания включают весь диапазон возможных воспалительных процессов в этой системе (риниты, ларингиты, трахеиты, бронхиты, бронхиолиты, плевриты, пневмонии).
До 40-х годов прошлого века, пневмонии при кори чаще всего были пневмококковой этиологии, на втором месте стояли стрептококковые и более редкими были стафилококковые пневмонии. После введения в практику антибиотиков пневмококковые и стрептококковые пневмонии постепенно уступили место стафилококковым, которые до настоящего времени сохраняют господствующее положение.
Вторичные пневмонии у больных корью часто протекают тяжело, становятся обширными, могут сопровождаться абсцедированием, развитием плевритов.
Среди вторичных осложнений довольно часто встречаются ларингиты, вызываемые преимущественно стафилококками.
Осложнения со стороны органов пищеварения протекают более благоприятно. В ряде случаев наблюдаются стоматиты, в настоящее время преимущественно катаральные, афтозные. В прошлом отмечались гангренозные формы (нома).
Поражение органов слуха проявляется, главным образом, в виде отитов, как правило, катаральных, обусловленных распространением воспалительного процесса из зева. По этой же причине могут возникать шейные лимфадениты. Редко могут наблюдаться гнойные отиты.
Поражение глаз , как правило, в виде блефаритов, кератитов.
Поражение кожи проявляются в виде гнойничковых заболеваний.
Одним из самых грозных осложнений при кори является гнойный менингит бактериальной природы, развившийся вследствие генерализации инфекции.
Единственным надежным способом профилактики кори является вакцинация. В нашей стране вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию до 35 лет.
После двукратного введения вакцины риск заболеть корью не превышает 5%. Всем детям, которые находились в контакте с больным, проводится экстренная профилактика, которая заключается во введении человеческого иммуноглобулина на протяжении первых 5-и дней от момента контакта. Препарат вводится с целью экстренной профилактики лицам с противопоказаниями к вакцинации и детям в возрасте до 1-го года.
В некоторых случаях, после введения вакцины или человеческого иммуноглобулина, возникает митигированная корь — такая форма заболевания, которая протекает более легко, характеризуется отсутствием ряда симптомов, слабой интоксикацией.
Специфических лекарственных средств лечения кори нет, поэтому только прививка сможет защитить Вас и Вашего ребенка от кори.
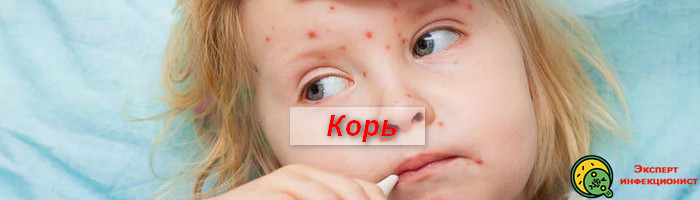
Корь – это высокозаразная вирусная инфекция, с преимущественно воздушно-капельной передачей возбудителя. Вероятность заболеть корью высокая, даже при коротком контакте с больным.
До введения плановой вакцинации против кори, максимальная заболеваемость наблюдалась у пациентов младше шестнадцати лет. При этом, корь у детей до двух лет жизни часто заканчивалась летально.
В связи с этим, долгое время корь имела более “стрессовое” название “детский мор (чума)”.
Внимание! По данным ВОЗ за 2018 год из 10 миллионов заболевших корью умерли 140 тысяч.(информация ВОЗ от 5 декабря 2019 года)
Основные жертвы заболевания – дети до 5 лет, которые не прошли вакцинацию. То есть самая беззащитная часть населения. Генеральный директор ВОЗ Тедрос Аданом Гебреисус особо подчеркнул, что корь относится к особо контролируемым заболеваниям. Тем не менее по его словам в 2019 году ситуация стала еще хуже. Количество случаев заражения увеличилось почти в 3 раза по сравнению с 2018 годом.
Подчеркнем – пробел в вакцинации.
Что такое корь
Корь – это острое антропонозное (основным носителем вируса является пациент с корью) вирусное заболевание, сопровождающееся появлением интоксикационно-лихорадочной симптоматики, поражения ВДП (верхние дыхательные пути), а также появление специфической сыпи на слизистых ротовой полости и коже.
Корь относится к классическим ДКИ (детские капельные инфекции), поэтому у взрослых заболевание регистрируется реже. Однако у пациентов старшего возраста корь протекает тяжелее и чаще сопровождается развитием тяжелых осложнений.
Корь после прививки регистрируется у семидесяти процентов вакцинированных людей. Это обусловлено тем, что прививка от кори поддерживает напряженный иммунитет в течение десяти-пятнадцати лет, в дальнейшем происходит значительное снижение противокоревого иммунитета.
Поэтому максимальное количество заболевших корью (из числа вакцинированных) наблюдается среди школьников старших классов, студентов, новобранцев в армии и т.д.
В связи с этим, многие родители выясняют для чего вообще нужна прививка от кори детям?
Код кори по МКБ10 – В05. Дополнительно, после основного указывается уточняющий код:
- 0 – для кори, осложненной энцефалитами (В05.0);
- 1- для кори, осложненной менингитами;
- 2- для заболевания, осложненного пневмонией;
- 3- для кори, сопровождающейся развитием отита;
- 4- для кори с развитием кишечных осложнений;
- 8- для заболевания, сопровождающегося развитием других уточненных осложнений (коревой кератит);
- 9- для неосложненной кори.
Возбудитель кори относится к семействам парамиксовирусов. В окружающей среде коревые вирусы быстро разрушаются, поэтому заражение происходит непосредственно при контакте с инфицированным человеком (вирусы содержатся в слюне, мокроте и т.д.).
При низкой температуре возбудитель дольше способен сохраняться окружающей среде.
Вирус кори способен распространяться на большие расстояния. С потоком воздуха пылевые частицы, содержащие вирус, могут перемещаться в соседние комнаты, на лестничные площадки и .т.д.

У непривитых и не переболевших корью высокий уровень восприимчивости к вирусу сохраняется всю жизнь. Такие пациенты могут заболеть корью после мимолетного контакта с больными в любом возрасте.
Максимальная заболеваемость корью регистрируется зимой и весной, минимальная –осенью.
После перенесенной кори происходит формирование стойкой, пожизненной иммунной устойчивости.
Период инкубации для вирусов кори составляет от 9-ти до 17-ти суток.
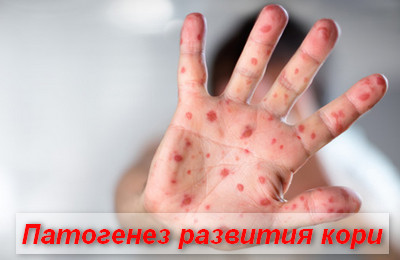
Входными воротами для инфекции являются слизистые, выстилающие респираторный тракт. Размножение клеток происходит в клетках дыхательного эпителия и регионарных лимфоузлов.
После третьего дня инкуб.периода начинается 1-я волна вирусемии (выход коревых вирусов в кровь). На данном этапе, в кровь проникает малое количество вирусов кори, поэтому они могут быть нейтрализованы специфическими иммуноглобулинами (проведение постконтактной профилактики).
В дальнейшем, количество вируса в тканях возрастает и в 1-е сутки появления высыпаний отмечается массивное выделение возбудителя в кровь.
Вирус кори отличается высокой тропностью к тканям кожного эпителия, глазных конъюнктив, слизистой выстилающей ротовую полость и дыхательный тракт.
При тяжелом течении кори, возможен занос вируса в ткани ГМ (головной мозг) с развитием коревых энцефалитов или подострых склерозирующих панэнцефалитов.
Также для кори характерно развитие временного вторичного иммунодефицита, приводящего к появлению частых бактериальных инфекций. Вторичный иммунодефицит может сохраняться в течение нескольких месяцев, после перенесенной инфекции.
Классификация кори
Болезнь может протекать в типичных и атипичных формах (в митигированной, абортивной, стертой, бессимптомной, гипертоксической, геморрагической формах болезни). Корь с типичным течением разделяется по периодам.
- инкубации вируса (длительностью от 7-ми до 19-ти суток);
- катаральных проявлений (длится от трех до четырех дней);
- подсыпания (сыпь при кори возникает к 4-му дню болезни, подсыпания продолжаются три-четыре дня);
- остаточной пигментации (гиперпигментация на месте высыпаний и шелушений сохраняется в течение семи-четырнадцати суток).
По наличию осложнений выделяют гладкое (неосложненное) и осложненное течение инфекционного процесса.
Корь – симптомы у детей
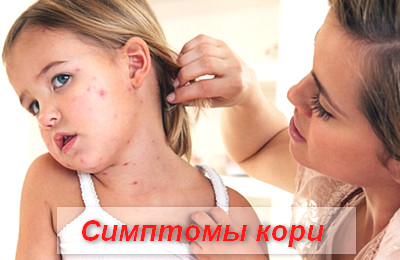
В периоде катаральных проявлений симптомы кори схожи с симптомами ОРВИ или гриппа.
Пациенты предъявляют жалобы на появление выраженной слабости, вялости, апатичности, адинамии, сонливости, тошноты, отсутствие аппетита, высокую температуру, озноб, мышечные и суставные боли, боли в глазах, гиперемию конъюнктивы, слезотечение, заложенность носа, чихание, кашель.
Кашель при кори сухой, иногда лающий.
При тяжелом течении кори возможно развитие стеноза и отека гортани.
На фоне интоксикационной симптоматики характерно снижение АД (артериальное давление), приглушенность сердечных тонов, тахикардия, появление аритмии.
На электрокардиографии регистрируются признаки миокардиодистрофических изменений.
Со стороны почек возможно развитие вторичной нефропатии, проявляющейся появлением белка и цилиндров в моче, уменьшением объема мочеиспусканий.
Поражение глаз проявляется симптомами коревого конъюнктивита. Характерно появление:
- светобоязни;
- болей в глазах;
- гнойных выделений из глаз;
- отечности век;
- сухости в глазах;
- слезотечения;
- гиперемии конъюнктивы.
Сыпь при кори носит папулезно-пятнистый характер. Высыпания не зудят.
Элементы сыпи (мелкие папулы, окруженные венчиком воспалительной гиперемии) носят сливной характер. Участки густой сыпи чередуются с участками нормальной кожи.
При массивных высыпаниях могут появляться мелкие кровоизлияния на кожных покровах.
Также характерно появление одутловатости, отечности лица. Губы сухие, иногда на них могут отмечаться трещины и корочки.
Состояние пациентов во время сыпи наиболее тяжелое. Отмечается сильная слабость, вялость, лихорадка.
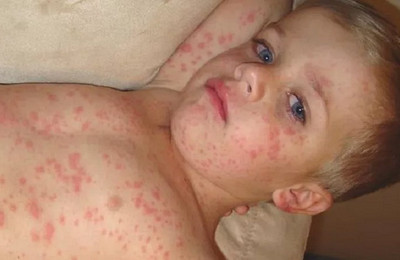
Состояние пациента нормализуется в период исчезновения сыпи и появления гиперпигментации. Высыпания исчезают в том же порядке, что и возникали (сверху вниз).
На их месте остаются гиперпигментированные пятна, обусловленные скоплением гемосидерина.
Появление пигментации обычно отмечается на третьи сутки от момента появления высыпаний. В некоторых случаях, пигментационные пятна могут сопровождаться появлением шелушений.
В некоторых случаях отмечается развитие гемоколитов и гематурии.
У пациентов с рудиментарными формами кори наблюдается смазанная, стертая симптоматика. В некоторых случаях высыпания могут носить единичный характер или полностью отсутствовать. При стертых формах заболевания, на первый план выходят катаральные проявления заболевания.
При бессимптомной кори симптоматика болезни может полностью отсутствовать.
Митигированная корь у взрослых и детей отмечается в случае, когда пациенту во время инкуб.периода вируса кори вводят специфические иммуноглобулины. В указанном случае, инкуб.период может продлеваться до 21-го дня, а симптомы болезни будут стертыми.
Интоксикационная симптоматика выражена слабо, высыпания необильные. Следует отметить, что у пациентов с митигированной корью нарушается этапность появления сыпи, специфической для данного заболевания.
Основные симптомы кори у взрослых не отличаются от симптомов заболевания у детей.
Однако, у взрослых пациентов чаще развиваются осложнения бактериального характера, тяжелые неврологические и сердечно-сосудистые осложнения, поражается кишечник, желчевыводящая система и т.д.
Осложнения кори
Осложнения данного заболевания могут развиться в любом периоде инфекционного процесса. Они могут носить специфический и неспецифический характер.
Осложнения кори могут проявляться в виде:
- энцефалитов;
- кератит (в тяжелых случаях коревой кератит может привести к полной слепоте);
- гастроэнтеритов;
- гепатитов;
- аппендицитов;
- колитов;
- мезаденитов;
- лимфаденитов;
- отитов;
- мастоидитов;
- синуситов;
- менингитов;
- ларингитов;
- пиелонефритов;
- пиелитов;
- пиодермий;
- абсцессов;
- флегмон;
- пневмоний (основной причиной смертности от кори среди детей до двух лет является развитие гигантоклеточной интерстициальной пневмонии);
- миокардитов и т.д.

Крайне редким осложнением кори может быть артрит (чаще всего, регистрируется у взрослых).
Симптомами развития коревого энцефалита (у взрослых данное осложнение регистрируют намного чаще, чем у детей) является появление повторной лихорадки, прогрессированием интоксикационной симптоматики, появление тремора конечностей, судорожного синдрома, амимичности лица, нистагма, обмороков, паралича конечностей и т.д.
У пациентов со слабым иммунитетом, иммунодефицитными состояниями или сопутствующими тяжелыми соматическими патологиями, прогрессирование энцефалита приводит к летальному исходу в течение полугода после начала заболевания.
Симптомы болезни развиваются через несколько лет после перенесенной кори. В течение нескольких месяцев развивается деменция и наступает летальный исход.
Анализ на корь
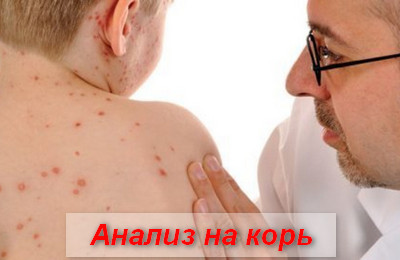
Диагностика заболевания основывается на данных об эпидемической ситуации (корь преимущественно протекает в виде вспышек), анамнеза болезни (контакт с больным корью) и клинической симптоматике (конъюнктивит, катаральная симптоматика, этапно появляющиеся специфические высыпания и т.д.).
Дополнительно проводится общий анализ крови и мочи, реакция пассивной гемагглютинации (РПГА), реакция связывания комплемента (РСК) и иммуноферментный анализ (ИФА).
Наиболее чувствительным анализом является определение коревых IgМ методом ИФА.
При подозрении на развитие коревых энцефалитов выполняют спинномозговую пункцию.
Также, по показаниям, рекомендовано проведение электрокардиографии, рентгенографии органов грудной клетки, осмотра у ЛОР-врача и т.д.
Корь – лечение
При нетяжелом течении заболевания пациенты могут лечиться дома. Обязательной госпитализации 
подлежат:
- пациенты с иммунодефицитами и тяжелыми сопутствующими патологиями;
- осложненной корью;
- тяжелым и среднетяжелым течением заболевания;
- женщины, вынашивающие ребенка;
- малыши до двух лет.
На время периода лихорадки пациенту показан постельный режим. Питание должно быть щадящим и легкоусвояемым, но при этом обогащенным витаминами.
Этиотропного (специфического) лечения кори не разработано.
Пациентам показаны полоскания ротовой полости и горла растворами ромашки, коры дуба, аира, шалфея, календулы, нитрофурала.
Для лечения коревого конъюнктивита показаны капли с сульфацетамидом.
Дополнительно назначаются противокашлевые препараты (при навязчивом кашле), НПВП (парацетамол, нимесулид и т.д.), антигистаминные (по показаниям).
По показаниям, может быть дополнительно назначено физиотерапевтическое лечение (массаж, дыхательная гимнастика, ингаляции и т.д.).
Профилактика кори заключается в:
- проведении плановой вакцинации (корь относится к числу контролируемых инфекций, против которых разработана вакцина);
- ограничении контактов с больным;
- введении специфических иммуноглобулинов (после контакта с больным).
Вакцина от кори вводится комплексно в составе КПК (корь, паротит, краснуха).
Чаще всего используется бельгийская вакцина Приорикс.
Также может использоваться французская противокоревая вакцина Рувакс или российская противокоревая вакцина.
Перед введением вакцины ребенок должен быть осмотрен педиатром на предмет наличия противопоказаний к вакцинации (как временных, так и абсолютных).
Читайте также:


