Удаление папилломы из поджелудочной
Вирус папилломы молочной железы
Для лечения папиллом наши читатели успешно используют Папилайт. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

Папиллома молочной железы трактуется современной медициной как неоплазия узлового вида. Ее относят к доброкачественным очагам, которые образуются в тканях этих органов. Она имеет строение папиллярного типа в виде соответствующих очагов небольшого размера, которые разрастаются в эпителиях внутрипротокового типа. Сейчас официальная медицина говорит, что такие опухоли наиболее часто могут встречаться у представительниц слабого пола в возрасте от 30 и до 60 лет. Заболевание относится к категории поражений молочных желез доброкачественного типа.
На данный момент в качестве основных причин, по которым возникает папиллома протоков молочной железы, ведущие специалисты в медицине выделяют такие факторы:
- нарушение в гормональном балансе у женщины;
- вирусная природа заболевания, которая вызывается ВПЧ.
Такое название заболевание получило из-за внешнего сходства с небольшими по размерам бородавками, которые могут возникать на кожном покрове человека. Они имеют небольшую ножку. Часто их можно встретить на слизистой оболочке рта и носоглотки. Долгое время специалисты полагали, что такое заболевание не имеет связи с вирусом папилломы у человека. Данный вирус имеет свыше 130 различных типов. Среди самых распространенных типов можно выделить кожные. Они могут передаваться во время контакта. Контактный путь распространения вируса выделяют сейчас в качестве основного источника поражения заболеванием человека.
Согласно статистическим данным, приведенным Всемирной организацией здравоохранения, 40 типов вирусов могут инфицировать шейку матки.
После изучения канцерогенеза в этом органе обнаружили, что ДНК папилломы в онкологических биоптатах неоплазий может появиться в 26% случаях. Такие типы, как ВПЧ 18 и предшествующий ему ВПЧ 16, имеют прямое отношение к опухолям злокачественного типа в 80%.
Проводя исследования, ученые обнаружили, что процесс интеграции ДНК такого вируса в область хромосомы клетки человека может играть главную роль при развитии рака шейки матки. Вирусы папилломы могут поражать протоки слюнного типа и легочные ткани. Способны они поразить ткани в мочевом пузыре и желудке. В последнее время наблюдается рост числа пациентов, у которых встречаются внутрипротоковые новообразования в поджелудочной железе. Поэтому этиологию этого заболевания могут установить довольно быстро.
Выделяют следующие симптомы заболевания:

- Наличие в соске выделений кровянисто-серозного характера.
- Симптомы полиповидного образования, в которое могут включаться кровеносные сосуды.
- Узелок, который на вид является рыхлым и имеет диаметр порядка 3 мм. Обычно он при помощи ножки удерживается на стенке млечного протока и может выступать в его просвете.
- Перекручивание ножки. Это может приводить к некрозу и последующей ишемии. Вследствие такого процесса возникает кровотечение внутри протока.
- Иногда отмечается увеличение в груди или характерные боли, которые возникают по причине растягивания тканей, расположенных между папилломой и соском. В большинстве случаев папиллома молочной железы внутреннего типа проходит безболезненно.
- Такой папилломный узел может быть прощупан, когда он имеет размер в 1-2 см и находится в отдаленной грудной области.
- Внутрипротоковая папиллома молочной железы в 90% случаев носит солитарный или так называемый единичный характер. Ее обычно обнаруживают у женщин от 40 до 45 лет. Папиллома множественного характера бывает у молодых женщин.
Неоплазия такого типа, по мнению специалистов, не увеличивает риска возникновения рака молочных желез.
При внутрикистозной папилломе можно прощупать узел без особых усилий. При этом он имеет довольно плотную консистенцию.
Своевременная диагностика такого заболевания повышает шансы на благоприятный исход при лечении.
Проводить данную диагностику следует в медицинских учреждениях, где есть соответствующее оборудование и специалисты.
На данный момент диагностика папилломы производится при помощи таких обследований:

- Пальпация.
- Анализ крови общий и биохимический.
- Анализ крови с помощью специальной онкокамеры.
- Цитология выделений из соска.
- Рентген молочной железы. Данную процедуру еще называют маммографией.
- Ультразвуковая эхография молочной железы.
- Обследование протоков на рентгеновском аппарате с использованием контрастного вещества. Данную процедуру еще называют дуктографией или галактографией.
- Гистология тканей папилломы или аспирационная биопсия.
Внутрипротоковая папиллома молочной железы часто не обнаруживается при маммографии обычного типа. Поэтому в ведущих мировых центрах на протяжении последних 15 лет используют метод эндоскопической диагностики патологии протоков, который еще называется дуктоскопией.
Данный метод состоит во введении специального микроэндоскопа волоконно-оптического типа. Его наружный диаметр не превышает 1,2 мм. Вводится он с использованием местной анестезии в отверстие протока, которое расположено на поверхности соска. Это дает возможность осуществить прямую визуализацию эпителия всех протоков и при необходимости выполнить биопсию. Еще есть возможность терапевтического вмешательства.
В качестве метода лечения данного заболевания применяется хирургическое вмешательство.
- В стандартной ситуации проводится удаление самой папилломы и части млечного протока, который оказывается пораженным.
- Потом удаленные ткани исследуют на наличие клеток атипичного вида.
- При обнаружении данного типа клеток назначается лечение.
Сейчас можно применять альтернативный метод лечения заболевания:
- Делается местная анестезия кожного покрова молочной железы.
- Производится надрез, в который вводят зонд, соединенный со специальным устройством вакуумного типа.
- Проводится высасывание пораженных тканей молочных желез в специальную камеру с последующей их гистологией.
Сегодня нет методов, при помощи которых можно проводить профилактику болезни. Для выявления заболевания на ранней стадии женщинам рекомендуется проводить каждый месяц самостоятельные обследования молочных желез и ежегодно выполнять маммограмму в специализированных клиниках.
Полипы поджелудочной железы — доброкачественные опухоли, которые формируются на слизистых оболочках внутренних органов. Их количество может варьироваться в зависимости от индивидуальных особенностей пациента и течения болезни. Такие новообразования оказывают патогенное влияние, поэтому лечение следует начать незамедлительно, чтобы избежать дальнейшего роста опухоли. Обратите внимание: игнорирование терапии может привести к формированию злокачественной опухоли. Образование полипов на поджелудочной невозможно. Новообразования формируются на полых органах (которыми поджелудочные железы не являются). В некоторых случаях, опухоли формируются в протоках данного органа. Обнаружить процесс развития полипа сложно, поскольку симптоматика заболевания не является ярко выраженной.
Особенность полипов в поджелудочной железе
Полип поджелудочной железы обладает следующими особенностями:
- отсутствие склонности к стремительному росту;
- локация формирования: протоки пищеварительной железы. Разрастание в любой другой точке является невозможным;
- отсутствие ярко выраженной симптоматики.
Еще одной особенностью болезни является ее распространенность. Статистические данные указывают на возможность заболевания в 3 случаях из 1 000 000. Несмотря на минимальный шанс заражения, следует тщательней отнестись к собственному здоровью. Чем чаще вы будете посещать врача, тем меньшими будут шансы на разрастание опухоли. Следует оговорить причины, по которым полипам удается образовываться в органе:
- врожденная деформация;
- сдавливание железы рубцом либо органом, размер которого превышает норму;
- псевдокиста, после перенесенного панкреатита;
- фиброз тканей внутренних органов;
- после тяжелых физический увечий;
- после перенесения тяжелого инфекционного заболевания.
Отличие полипа от кисты
В некоторых случаях, поджелудочная железа с полипом может быть принята за кисту. Киста представляет собой некий резервуар с жидкостью, который ограничен тканью. Поджелудочную железу и кисту отличают следующие особенности:
- киста может формироваться из тканей поджелудочной, подобные случаи зафиксированы в качестве врожденной патологии;
- формирование кисты начинается после закупорки протоков одного или нескольких органов;
- развитие кисты может быть спровоцировано инфекционным возбудителем.
Общим показателем является возможность развития обеих патологий после тяжелых физических нагрузок и перенесенных травм.
Симптоматика
Симптоматика заболевания может варьироваться в зависимости от:
- размера новообразования;
- локации опухоли;
- количества патогенных образований;
- индивидуальных особенностей организма.
Все вышеперечисленные факторы поможет определить комплексный осмотр у лечащего врача.
Базовыми симптомами данного заболевания являются:
- острые болевые ощущения в верхней части живота;
- расстройства ЖКТ;
- усиление жажды;
- нарушение нормальной работы пищеварительной системы;
- частые мочеиспускание;
- повышенная температура тела;
- ухудшение общего состояния организма, слабость, быстрая утомляемость;
- снижение массы тела.
Проявление индивидуальной симптоматики наблюдается в случае большого разрастания опухоли. Она начинает давить на внутренний орган, доставлять болезненные ощущения, дискомфорт пациенту.
Совет: если вы заметили ухудшение общего состояния организма, локальные болевые ощущения и прочее, немедленно обратитесь за помощью к специалисту. После установки диагноза следует начать лечение (скорее всего — оперативное удаление), чтобы избежать дополнительных осложнений.
Бывают случаи, когда полипы разрастаются до размеров, при которых начинают выпирать из тела пациента, деформируя его и окружающие внутренние органы. Подобные патологии встречаются крайне редко у людей, которые тотально игнорировали собственное заболевание. В данном случае, хирургическое вмешательство следует провести незамедлительно, чтобы избежать прорыва.
Осложнения/побочные эффекты

Подобные новообразования оказывают патогенное влияние на организм. Полип, при отсутствии должного лечения и профилактики, может дать осложнения в виде:
- развития злокачественной опухоли;
- внутренних кровотечений;
- нагноений, гнойных сгустков;
- обострения панкреатита;
- обострения инфекционных заболеваний;
- формирования свищей;
- анемии;
- разрыва селезенки;
- желтухи;
- холестаза;
- перитонита.
Во избежание проявления побочных эффектов, четко следуйте курсу лечения, предписанного лечащим доктором. Исполняйте нужные рекомендации и отслеживайте состояние вашего организма. При малейших отклонениях, немедленно обратитесь за помощью к специалисту.
Запомните: причины проявления побочных эффектов разнообразны. Не отклоняйтесь от намеченного курса терапии.
Терапия
При полипах чаще всего игнорируются консервативные методы лечения. Единственный реальный способ удаления опухоли — хирургическое вмешательство. Если размер опухоли не превышает допустимых параметров, ее не удаляют. Пациент постоянно находится под контролем лечащего врача. Проходит постоянные обследования УЗИ, сдает нужные анализы, придерживается ритма жизни, рекомендованного доктором.
Обратите внимание: риск рецидива, даже после хирургического удаления, очень велик. Повторное развитие болезни зависит от последующих профилактических действий и наличия контроля за состоянием организма. Стабилизируйте собственный рацион, откажитесь от вредных привычек, пройдите полный курс терапии во избежание повторного заболевания.
Пациенту назначается резекция (отсечение) пораженного участка органа. Резекция реализуется только в тех случаях, когда опухоль находится внутри органа. Еще одним условием является формирование полипа тканями внутреннего органа. Если эти условия не соблюдены, удаление является невозможным.
Обратите внимание: отказ от хирургического вмешательства (единственного метода терапии) может привести к летальному исходу. Несмотря на то, что данное заболевание не является массовым, не стоит игнорировать наличие подобного заболевания. Мельчайший дискомфорт, нарушение работы органа может ознаменовать собой образование опухоли. Отнеситесь к терапии со всей серьезностью и ответственностью, во избежание летального исхода.
Профилактика
После тщательной консультации у лечащего врача, сдачи определенного перечня анализов, назначают специальное лечение, а затем индивидуальные профилактические меры. Базовой рекомендацией является сбалансированная диета. Рациональное питание поможет в следующем:
- восстановить нормальную работу организма в минимальные сроки;
- предотвратить возникновение и дальнейшее развитие патогенной микрофлоры;
- повысить уровень защиты иммунитета;
- наладить деятельность каждого отдельного органа.
Доктор предоставит индивидуальный перечень запрещенных и разрешенных продуктов питания. Советуют исключить тяжелую, жирную, углеводную, кислую, пряную, копченную пищу. Следующей профилактической мерой является отказ от вредных привычек. К этому относится не только прием алкогольных, наркотических и табачных веществ, а и злоупотребление медикаментозными лекарственными средствами.
Запомните: наилучшей профилактикой являются плановые осмотры у специалиста, своевременная сдача анализов, постоянный контроль за собственным здоровьем, выполнение врачебных предписаний.
Обратите внимание: не стоит пользоваться народными средствами, чтобы вылечить полипы. Народные средства могут только навредить течению болезни, вызвать осложнения текущего состояния. Лечение, которое вам назначит специалист, будет намного корректнее и действеннее, обеспечит максимальный эффект в минимальные сроки без ущерба для общего состояние организма и его дальнейшего функционирования.
Вообще, доброкачественная опухоль выявляется в поджелудочной железе крайне редко. Согласно статистике, такие новообразования диагностируют не более чем у 3 человек из миллиона.
Симптомы полипа поджелудочной железы
Как правило, все доброкачественные гормональные опухоли органа, кроме кистозных формирований, не дают никаких симптомов.
Они проявляют себя лишь по мере достижения внушительных размеров:
Из-за давления на соседние органы человек может испытывать болезненные ощущения. Характер их постоянный, ноющий, иногда они способны усиливаться при изменении положения тела;
В зависимости от того, где появилась опухоль, будет различаться локализация болезненных ощущений. Если новообразование находится в теле органа, то болит верхняя часть живота, если в его головке – неприятные ощущения локализуются в эпигастрии, если в хвосте – болит левое подреберье;
Когда происходит давление на кишечник, может возникнуть его непроходимость.
Те опухоли, которые продуцируют гормоны, способны оказывать более радикальное влияние на организм.
Все зависит от того, какой именно гормон вырабатывает новообразование:
Если наблюдается избыточная секреция инсулина, то пациент испытывает постоянную слабость, страдает от чрезмерной потливости. Такие больные часто раздражительны, у них случаются приступы тахикардии и головокружения;
Если опухоль продуцирует гастрин, то это становится причиной образования множества язв в желудке и кишечнике. Больной испытывает неприятные ощущения в эпигастральной области. Боли могут быть довольно интенсивными. К тому же появляется изжога, отрыжка кислым содержимым, нарушается моторика кишечника. Это вызывает сбои в процессе пищеварения, а также диарею;
При избыточной выработке глюкагона больной начинает стремительно терять вес, у него наблюдаются признаки анемии. Поверхность языка становится алой и гладкой. На теле появляется сыпь по типу мигрирующей эритемы. Чаще она локализуется в паховой зоне и на бедрах. Поражаются слизистые оболочки. Почти у всех пациентов наблюдается стоматит или гингивит, у женщин – вагинит. Сахарный диабет – ещё один признак опухоли, вырабатывающей глюкагон.
Что касается кисты поджелудочной железы, то она может проявлять себя следующим образом:
Болезненные ощущения, локализующиеся в верхней части живота;
Повышенная утомляемость и слабость;
Не связанное с инфекционными заболеваниями повышение температуры тела;
Все эти симптомы проявляются тогда, когда образование достигает внушительных размеров. Если киста небольшая, то обнаружить её удается лишь случайно, во время планового ультразвукового обследования.
Причины возникновения полипа поджелудочной железы
Существуют определенные факторы, способные оказать влияние на рост и развитие новообразования:
Генетическая предрасположенность к процессу неопластического перерождения тканей;
Проживание в районах с неблагоприятной экологической обстановкой;
Приверженность вредным привычкам, в частности, курению и злоупотреблению спиртным;
Воспалительные процессы, происходящие в органе. Чаще всего опухоли развиваются на фоне хронического панкреатита;
Неправильное питание. Если в меню преобладает жирная пища, наблюдается недостаток клетчатки, витаминов и микроэлементов, то это может привести к формированию доброкачественных образований поджелудочной железы. Нерегулярный приём пищи, а также переедание являются провоцирующими факторами;
Возникновение опухоли могут спровоцировать полученные травмы органа, а также внутренние кровоизлияния в результате различных заболеваний.
Диагностика полипа поджелудочной железы
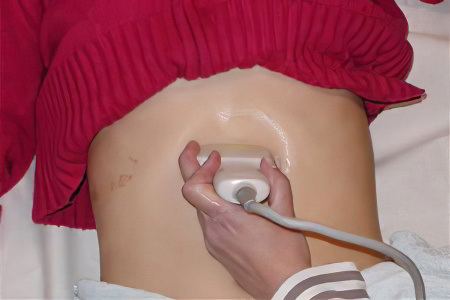
Для выявления опухоли потребуется прохождение ультразвукового исследования. Направление пациенту даёт врач-гастроэнтеролог. Недостатком этого метода диагностики является то, что он не позволяет визуализировать небольшие опухоли, продуцирующие гормоны. Поэтому при подозрении на подобное новообразование поджелудочной железы целесообразно пройти МРТ и КТ. Это даст возможность более детально обследовать орган.
Кроме того, может быть проведена сцинтиграфия и ангиография. Эти методы целесообразны при подозрении на инсуломы, гастриномы и гемангиомы. Для того, чтобы исключить наличие атипичных клеток, необходимо проведение биопсии с последующим изучением полученного материала.
Из лабораторных методов диагностики выполняется биохимический анализ крови, а также определение специфичных онкомаркеров, уровень содержания которых в норме не должен быть повышен.
Лечение полипа поджелудочной железы
Избавиться от доброкачественной опухоли поджелудочной железы с помощью консервативных методов не удастся. Больному потребуется прохождение хирургического лечения.
Тип оперативного вмешательства может быть следующим:
Энуклеация. Эта процедура позволяет избавить больного от расположенных на поверхности органа образований. Однако их размер не должен превышать 20 мм, а также должны отсутствовать малейшие риски их малигнизации. Чтобы не допустить кровотечения, применяется метод электрокоагуляции, а само ложе имеющейся опухоли подлежит тщательному ушиванию. Этот способ лечения позволяет сохранить орган функционирующим;
Резекция. Этот способ оперативного вмешательства подразумевает удаление определенной части органа вместе с имеющимся новообразованием. Подобную операцию проводят при опухолях крупных размеров, а также при их озлокачествлении. Может быть проведена отдельно резекция хвоста или головки железы, либо панкреатодуоденальная резекция, когда дополнительному удалению подлежит часть двенадцатиперстной кишки;
Эндоваскулярная эмболизация артерий. Суть процедуры сводится к тому, что перекрываются кровеносные сосуды, питающие имеющееся новообразование. В результате происходит гибель тканей опухоли. В качестве эмболизирующего материала используется гидрогель или окклюдер. Это весьма эффективный и малотравматичный метод лечения.
В том случае, когда у больного обнаруживаются множественные доброкачественные образования, а проведение резекции невозможно, пациенту назначают симптоматическую терапию. Она будет зависеть от того, какой гормон продуцируется опухолью. Чаще всего требуются препараты, снижающие уровень сахара в крови. В этом случае невозможно обойтись без поддерживающей диеты.
О лечебном питании стоит сказать отдельно, так как оно будет обязательно необходимо после перенесенной операции. Придерживаться строгой диеты придется довольно долго, а иногда и на протяжении всей жизни.
Общие принципы питания:
Потреблять пищу необходимо небольшими порциями, не реже, чем 5 раз в день. Важно соблюдать режим питания и стараться завтракать, обедать и ужинать в одно и то же время. Это позволит избежать лишней нагрузки на орган, так как заранее подготовит его к очередному приему пищи;
Больному необходимо будет отказаться от жареных и печеных блюд. Возможные способы приготовления пищи – это варка, тушение или готовка на пару;
В первое время после оперативного вмешательства пища перетирается или разваривается до слизистого состояния;
Стоит отказаться от потребления консервов и мясных полуфабрикатов. Что касается мяса в не переработанном виде, то оно должно быть нежирных сортов. Желательно потреблять в пищу птицу и рыбу.
Чаще всего пациенту рекомендовано придерживаться диетического стола под номером пять. Вернуться к прежнему меню будет возможно лишь после консультации с доктором.
Если у больного обнаруживаются множественные гастриномы, то ему показаны такие препараты, как Омепразол, Ранитидин, Фамотидин. Они направлены на устранение желудочной гиперсекреции.
Эффективная профилактика заболевания отсутствует. Поэтому рекомендовано может быть лишь рациональное питание и отказ от употребления алкоголя. При появлении симптомов заболевания ЖКТ необходимо незамедлительно обращаться за врачебной консультацией.
Что касается прогноза на выздоровление, то при своевременном обнаружении доброкачественного новообразования поджелудочной железы он чаще всего благоприятный. Стоит заметить, что такие опухоли крайне редко злокачественно перерождаются. Однако риск развития кишечной непроходимости или желтухи механического характера заставляет врачей рекомендовать хирургическое удаление образования.

Автор статьи: Горшенина Елена Ивановна | Гастроэнтеролог
Вирус папилломы человека – это причина доброкачественных, а в некоторых случаях и злокачественных образований на теле. Существует большое количество типов ВПЧ, каждый из которых имеет свои особенности развития. Уберечь себя от этого вируса достаточно сложно – он передается как половым, так и бытовым путем. Попадание инфекции в маленькую ранку на теле может стать причиной кожных разрастаний, и особенно высок риск заражения у людей со сниженным иммунитетом.
Причины появления папиллом

Папилломы могут появиться в любом возрасте и практически на любом участке тела. В зависимости от типа у женщин наиболее часто они возникают на шее, спине и половых органах. Избавляться от таких новообразований в домашних условиях очень опасно. При неправильном удалении и травмировании они могут перейти в злокачественные новообразования и стать причиной рака кожи. Вирус может быть передан во время прохождения ребенка по родовым путям.
Как только на коже произошло появление новообразования, необходимо обратиться к врачу. Особенно опасен ВПЧ для людей, которые имеют ослабленную иммунную систему. Папилломы способны ухудшить внешний вид человека и увеличивают риск появления рака в будущем. Кроме этого, в результате трения об одежду можно повредить папиллому и стать источником заражения для других людей.
ВПЧ есть в организме большинства людей, но он никак не проявляет себя. Заражение возможно от тех людей, которые имеют новообразования. При этом папилломы на теле могут появляться только через несколько лет, в периоды, когда наблюдается ослабление иммунитета. ВПЧ проявляется, если:
- Снижен иммунитет.
- В период беременности или лактации.
- При злоупотреблении алкоголем или никотином.
- При частых стрессах и конфликтах.
- Сбоях обмена веществ.
- При воздействии радиации или иных видов облучения.
- Из-за развития других воспалительных заболеваний.
Найти источник заражения вирусом в большинстве невозможно. Ведь он есть в крови почти каждого человека, а из-за ослабления иммунитета проявляет себя. Только в редких случаях при нарушенном обмене веществ и ослабленном иммунитете ВПЧ может проявиться примерно через 2- недели после заражения.
ВПЧ последствия чаще всего приводят к разрастанию папиллом на слизистых участках тела или на коже. Интенсивность их развития будет зависеть от количества вируса, который попал в организм. Чем он выше, тем более опасно заболевание, а вероятность заражения при контакте с этим человеком выше.
Удаление папиллом
Перед удалением папилломы необходимо полностью обследовать организм и установить, что спровоцировало активацию вируса. Если её не устранить, после удаления папилломы могут появиться снова, ведь устранить вирус из организма невозможно. Наличие папиллом на теле увеличивает риск их появления на здоровых участках. При большом количестве папиллом на теле в первую очередь необходимо удалять те, которые наиболее часто травмируются.

Самый лучший способ удаления папиллом – лазером. Оно позволяет не только удалить части папилломы, которая находится над кожей, но и внутри тканей, задав нужную глубину. При правильной установке импульсов и мощности не происходит травматизация здоровых тканей и не возникает болевых ощущений. Удаление лазером позволяет избежать травм невусов и пигментных пятен, которые могут быть рядом с папилломами.
Первое, что проводят при удалении папиллом – выпаривание. После этого необходимо провести коагуляцию, которая поможет предотвратить кровотечения и ускорит заживление тканей. При удалении лазером папиллома практически испаряется. Большим преимуществом такого метода является то, что полностью исключено заражение крови. Примерно через 10 дней после удаления от папиллом не остается следов.
В некоторых случаях лазерное удаление запрещено:
- Хронические воспалительные заболевания в стадии ремиссии.
- Онкообразования.
- Беременность и лактация.
- Тяжелые формы сахарного диабета.
- Эпилепсия.
Уход за ранкой

При отсутствии проблем с иммунной системой ранка заживет за короткий срок. При этом необходимо следовать всем рекомендациям лечащего врача. Так, чтобы снизить риск появления рубца, необходимо:
- Не стоит трогать руками место, где была удалена папиллома. Его запрещено вытирать полотенцем, а в случае попадания воды – можно промокнуть бумажной салфеткой.
- Первые три дня ранку обрабатывают местными ранозаживляющими средствами, например, настойкой календулы. Ранка может иметь красный цвет.
- Ни в коем случае не отдирайте корочку, которая появится на месте папилломы. Её отделение должно произойти самостоятельно.
- Около месяца запрещено посещать солярий, водоемы и бассейны. Рана после удаления папилломы должна быть защищена от прямых солнечных лучей, а, если это невозможно, обязательно используйте солнцезащитный крем.
После удаления папиллом на рану нельзя накладывать пластырь. Если новообразования были в области половых органов, то заниматься сексом можно только после полного восстановления тканей. Около 20 дней несколько раз в сутки рану обрабатывают маслом грецкого ореха, которое способствует заживлению тканей.
Возможные осложнения

Осложнения могут возникнуть при любом способе удаления новообразований. Решающую роль играют размеры папилом, опыт врача и последующий уход за раневой поверхностью. Именно поэтому ни в коем случае не стоит обращаться в косметологические салоны, где могут работать люди, которые не имеют медицинского образования. В медицинских учреждениях врач предварительно определит диагноз, причину заболевания и только после этого удалит папиллому. При соблюдении всех предписаний врача ранка обычно заживает за пару дней.
Если содрать корочку, возможно заражение кожи. Такое же может произойти, если на ранку попадает грязная вода. В таком случае ранка не заживает и воспаляется, станет болеть, может появиться гной и покраснение. Необходимо посетить дерматолога, который назначит мазь на основе антибиотика. В некоторых случаях появляются аллергические реакции на препараты, которые используют для обработки раны. Аллергическая реакция выражается зудом, раздражениями и шелушениями.
Последствия удаления папиллом — развитие рубцов и шрамов. Чтобы их избежать, необходимо применять мази с коллагеназой. Большую роль в рубцевании тканей играет наследственность. Сразу после удаления может появиться зуд, и ранка будет немного болеть. Если появилось уплотнение, то сразу же необходимо посетить дерматолога. Это может говорить о несоблюдении методики удаления новообразования или попадании инфекции.
Другие способы удаления папиллом
Самый лучший способ удаления папиллом – с помощью лазера. Если не существует такой возможности, стоит обратить внимание на такие методы:
- Электрокоагуляция. Удаление с помощью тока. Болезненный способ, который имеет больший срок заживления и может приводить к рубцеванию. Зона, где проводилось удаление, обожжена, что приводит к боли. Время, которое необходимо для удаления папиллом – пара минут. Преимущество – доступная стоимость и отсутствие кровотечений.
- Криодеструкция. Замораживание папилломы жидким азотом. Процедура отличается низкой стоимостью и не оставляет после себя рубцов. Однако при отсутствии аппаратуры существует возможность обморожения окружающих тканей. Заживление раны может длиться несколько недель.
- Радиоволновой метод. Безболезненная процедура, которая позволяет удалить папилломы с помощью электрических волн. Раны заживают быстро и редко приводят к рубцам. Недостаток – высокая стоимость.
Желательно, чтобы оптимальный способ удаления папиллом выбрал специалист в зависимости от тех или иных противопоказаний и размеров проявления папилломавируса. При удалении папиллом последствия негативного характера возникают очень редко. Ни в коем случае не стоит удалять новообразования народными методами – это опасно и может стать причиной распространения папиллом или образования злокачественных образований. Чем раньше будет оказано квалифицированное лечение, тем выше шансы победить вирус папилломы человека.
Видео: как обработать ранки после удаления папиллом
Читайте также:


