Ветряная оспа летальный исход у детей
Описаны два случая геморрагической формы ветряной оспы у детей, один из которых закончился летальным исходом. Проанализированы трудности диагностики и лечения данной агрессивной формы ветряной оспы, возможности профилактики.
Are described two cases of the hemorrhagic form of the chickenpox in the children, one of which ended with lethal outcome. The difficulties of diagnostics and treating this aggressive form of the chickenpox, opportunity of preventive maintenance are analyzed.
Представлены два клинических наблюдения агрессивного течения геморрагической формы ветряной оспы: первый — у мальчика 8 лет закончился летальным исходом в первые сутки от момента поступления в стационар; второй — у ребенка в возрасте 5 мес с благоприятным исходом. Подобные формы ветряной оспы являются редко встречающимися в современных условиях, в подавляющем большинстве случаев заканчиваются неблагоприятно, мало описаны в доступной литературе и поэтому представляют интерес для практических врачей. Важным аспектом является профилактика заболевания.
Анамнез жизни. Ребенок из двойни, первым ветряной оспой заболел брат, заболевание протекало в среднетяжелой форме без осложнений. Больной Р. с 3 лет болен бронхиальной астмой, получал гормональную терапию, в том числе через рот.
Общий анализ крови — эритроциты 4,2×10 12 /л, гемоглобин 128 г/л. Тромбоциты — 71×10 9 /л. Лейкоциты 21,8×10 9 /л, п-10, с-65, л-21, м-4, СОЭ — 5 мм/ч. Глюкоза крови — 6,8 ммоль/л (норма 3,3–5,5). Биохимический анализ крови (общий белок 33,6 г/л при норме 65–85, мочевина 11,5 ммоль/л при норме 2,3–8,3, креатинин — 92,6 мкмоль/л при норме 44–88). Исследование гемостаза (протромбиновый индекс — 43% — гипокоагуляция). Общий анализ мочи — удельный вес 1027, белок 0,046‰, лейкоциты 2–3 в п/зр.
Заключение: тяжесть ребенка обусловлена основным заболеванием, дыхательной недостаточностью 2–3 степени, недостаточностью кровообращения 2а степени, церебральной недостаточностью, нарушением гемостаза в виде гипокоагуляции.
Проводилась инфузионная терапия — реополиглюкин, волювен, солевые растворы, свежезамороженная плазма, альбумин, с гемостатической целью использовались Викасол, Этамзилат, Контрикал. С противовирусной целью внутривенно назначен Ацикловир, антибактериальная терапия — Тиенам.
В динамике, несмотря на проводимую терапию в течение 18 часов, состояние ухудшалось до крайне тяжелого с переходом в критическое. Нарастали признаки синдрома полиорганной недостаточности (СПОН) — отек-набухание головного мозга (ОНГМ), недостаточность кровообращения (НК), дыхательная недостаточность (ДН), острая почечная недостаточность (ОПН). Помимо перечисленной терапии, в стадии артериальной гипотензии проводилась инотропная поддержка дофамином, адреналином.
22.06.11 г. в 8 ч 30 мин ЧДД составила 24 в мин (ИВЛ), частота сердечных сокращений (ЧСС) 188 уд./мин, артериальное давление (АД) 85/45–70/35 мм рт. ст., температура тела — 38,0 °С. ЦВД — 6–8 мм рт. ст. Уровень сознания: кома с оценкой по Глазго не более 3–4 баллов. На осмотр реагировал очень слабыми движениями. Зрачки одинакового размера. Фотореакция была вялая или отсутствовала. Челюсть не удерживал. Кожные покровы и видимые слизистые умеренно влажные, бледно-розовые. Дистальные отделы конечностей холодные, ногтевые ложа бледно-розовые. На склерах кровоизлияния. Кровотечение из носоротоглотки. Сыпь обильная. Тургор мягких тканей снижен. Синхронизация с аппаратом ИВЛ удовлетворительная. SpO2 — не более 80–85%. Дыхание жесткое, проводилось симметрично с обеих сторон. Перкуторный звук ясный легочный, частично коробочный. Тоны сердца глухие, ритмичные. ЧСС 188 уд./мин. Наполнение пульса снижено значительно. Живот мягкий, был не вздут, не напряжен. Перистальтические шумы не выслушивались. Стула не было. За период наблюдения по назогастральному зонду отошло около 150 мл застойного, геморрагического отделяемого. Диурез снижен до 0,5 мл/кг/час (олигоанурия). Моча мутная, с примесью крови.
В 7 ч 30 мин — развитие брадикардии и асистолии. Проведенные реанимационные мероприятия успеха не имели. В 8 ч 30 мин зафиксирована биологическая смерть.
Причиной смерти ребенка явилось редко встречающееся злокачественное течение геморрагической формы ветряной оспы. Геморрагический синдром привел к синдрому полиорганной недостаточности. Произошло нарушение кровоснабжения органов, повышение сосудистой проницаемости с выходом в интерстициальное пространство белков. В такой ситуации отсутствовало потребление кислорода тканями, осуществлялась только доставка кислорода — развилась циркуляторная и гемическая гипоксия. Основной задачей в лечении было восстановление кровообращения с помощью инфузионной терапии и инотропной поддержки. Гормонозависимая бронхиальная астма сыграла существенную роль в развитии такой клинической формы болезни. Ребенок заболел 16.06.11 г., и только к 6-му дню болезни произошло резкое ухудшение состояния с нарушением гемостаза. В случаях развития геморрагической формы в начальном периоде высыпания — папулы, а затем везикулы пропитываются геморрагическим содержимым. Возникают кровотечения из носа, желудочно-кишечного тракта, кровохарканье, гематурия и кровоизлияния во все внутренние органы и головной мозг, при этом, как правило, наступает летальный исход.
.jpg)
Анамнез жизни. Ребенок относится к категории часто болеющих детей. От первой нежеланной беременности, родился недоношенным с массой 1730 г, ростом 42 см. В анамнезе матери угроза выкидыша, хронический пиелонефрит, хроническая внутриматочная инфекция. Ребенок находился на ИВЛ одни сутки в роддоме, с последующим лечением в детской больнице (1,5 месяца), и далее переведен в дом ребенка. С рождения выявлены врожденные пороки сердца (дефект межжелудочковой перегородки, открытое овальное окно, НК 0 степени). С 1.07.11 г. по 20.07.11 г. получал лечение в стационаре по поводу левосторонней пневмонии. С 26.07.11 г. по 25.08.11 г. повторно госпитализирован с диагнозом: двусторонняя пневмония. С 29.08.11 г. по 9.09.11 г. перенес острый простой бронхит.
При поступлении в инфекционное отделение на 4-е сутки от начала высыпаний состояние было тяжелое, обусловлено инфекционным токсикозом, гипертермией (температура тела — 39,4 °С), ЧСС — 138 ударов в минуту, ЧДД — 38 в минуту, вес — 5 кг. Находился в сознании, но был вялый, адинамичный. Была выражена распространенность кожного поражения: обильная пятнисто-папуловезикулезная сыпь на туловище, конечностях, включая ладони и подошвы, на лице, волосистой части головы. Энантемы не наблюдалось. Учитывая преморбидный фон, выраженность синдрома экзантемы, с момента поступления был назначен ацикловир 60 мг/кг/сут. 27.09.11 г. отмечено нарастание токсикоза, сыпь приобрела геморрагический характер, ребенок переведен в отделение реанимации и интенсивной терапии.
.jpg)
Отмечали — ЧДД 36 в мин, ЧСС — 142 уд./мин, АД 85–90/50 мм рт. ст., температуру тела — 36,6 °С, ЦВД — 6–8 мм рт. ст. Состояние ребенка было крайне тяжелым. Уровень сознания — глубокий сопор. На осмотр реагировал двигательным беспокойством. Очаговой неврологической и менингеальной симптоматики не отмечалось. Большой родничок на уровне костей черепа напряжен. Тонико-клонические судороги — купированы оксибатом натрия. Зрачки одинакового размера. Фотореакция вялая, содружественная. Челюсть не удерживал. Кожные покровы и видимые слизистые бледно-сероватые, обильно покрыты полиморфной сыпью с геморрагическим содержимым, геморрагические некрозы. Имелись свежие элементы везикулезной сыпи диаметром 2–3 мм на голове, шее, поверхности грудной клетки. На брюшной стенке, спине элементы буллезные 3–5 см, пропитаны кровью, с вторичным инфицированием. Слизистые оболочки яркие, пестрые, саливация нормальная. Дистальные отделы конечностей холодные, ногтевые ложа синюшные. Склеры обычной окраски. Отечность тканей головы, больше слева. Тургор мягких тканей снижен. SpO2 — 96%. Переведен на ИВЛ. Дыхание жесткое, проводилось симметрично с обеих сторон. Перкуторный звук ясный легочный, коробочный. Тоны сердца приглушены, ритмичные. Наполнение пульса снижено. Живот мягкий, не вздут, болезненный инфильтрат на передней брюшной стенке. Тошноты, рвоты, срыгивания нет. Перистальтические шумы не выслушивались. Стула не было. Анурия — 0,45 мл/кг/час. Моча мутная, с примесью крови.
.jpg)
Тяжесть состояния ребенка была обусловлена: основным заболеванием, развитием полиорганной недостаточности (НК 2а степени, ОПН, ДН, синдром диссеминированного внутрисосудистого свертывания, ОНГМ).
Общий анализ крови — эритроциты 5,2×10 12 /л, гемоглобин 141 г/л, цветовой показатель 0,81. Тромбоциты — 61×10 9 /л. Лейкоциты 12,4×10 9 /л, п-7, с-14, л-71, м-8, СОЭ — 19 мм/ч. Глюкоза крови — 5,8 ммоль/л (норма 3,3–5,5). Биохимический анализ крови: общий белок 64,6 г/л при норме 65–85, мочевина 14,5 ммоль/л при норме 2,3–8,3, креатинин — 92,6 мкмоль/л при норме 44–88, калий — 6,2 ммоль/л при норме до 5,5. Исследование гемостаза (протромбиновый индекс — 43% — гипокоагуляция). Общий анализ мочи — удельный вес 1002, белок 0,036‰, лейкоциты 3–4 в п/зр. В крови на 50-й день болезни, наряду с иммуноглобулинами класса G (IgG) к вирусу Varicella Zoster (VZV), были выявлены в высоком уровне антитела класса IgG к гликопротеину E вируса ветряной оспы (анти-gE-IgG). Гликопротеин Е (gE) VZV является главным трансмембранным вирусным белком в инфицированных клетках. Экспонируемый на поверхности клетки, он имеет высокую копийность и экспрессируется только в литической фазе инфекции. Все это обуславливает возможность использования анти-gE-IgG для диагностики острой фазы ветряной оспы или недавно перенесенной инфекции. Анти-gE-IgG начинают выявлять на 10–20 день после начала заболевания, и длительность их циркуляции составляет 2–3 месяца.
С целью проведения инфузионной терапии назначена одногруппная свежезамороженная плазма, солевые растворы. Проведен терапевтический плазмообмен с удалением 2 объемов циркулирующей плазмы, начата процедура гемодиафильтрации на аппарате Prismaflex продолжительностью 70 часов.
В динамике состояние ребенка постепенно улучшилось. Восстановилось сознание. На осмотр реагировал двигательным беспокойством. Лихорадил субфебрильно. Зрачки одинакового размера. Фотореакция живая, содружественная. Челюсть удерживал. Кожные покровы и видимые слизистые были обильно покрыты полиморфной сыпью с инфицированными некрозами подкожной клетчатки, обильное гноетечение с пораженных поверхностей кожи. Дистальные отделы конечностей теплые, ногтевые ложа розовые. Склеры обычной окраски. SpO2 — 96%. Продолжена ИВЛ. Тоны сердца приглушены, ритмичные, ЧСС 126 уд./мин. Наполнение пульса не снижено. Живот мягкий, не вздут, имелся инфильтрат передней брюшной стенки, явно болезненный. Тошноты, рвоты, срыгивания не было. Начато кормление через зонд. Перистальтические шумы выслушивались. Диурез восстановился до 1,6 мл/кг/час. Моча мутная, с примесью фибрина.
На фоне проведения противовирусной терапии ацикловиром, плазмообмена и гемодиафильтрации произошла нормализация основных показателей гомеостаза, купировался геморрагический синдром, и на первый план с четвертых суток от момента пребывания в ОРИТ вышли проявления вторичного инфицирования кожи и подкожной клетчатки на месте вскрывшихся пузырей. Отмечались множественные инфицированные некрозы кожи и подкожной клетчатки (целлюлит), обильное гноетечение. Проводилась хирургическая обработка пораженных поверхностей с наложением гипертонических и мазевых антибактериальных повязок, комбинированная многоэтапная антибактериальная терапия (амписид, меронем, ванкомицин, цефтриаксон). Эпителизация завершилась на 5-й неделе от начала заболевания. Этап реабилитации осуществлялся в соматическом профильном отделении, протекал гладко без присоединения интеркуррентных заболеваний.
Противовирусное лечение, методы сорбционной эфферентной терапии (плазмообмен, купирующий геморрагический синдром, и гемодиафильтрация, нормализующая гомеостаз) сыграли решающую роль в предотвращении фатального исхода у данного ребенка. Неблагоприятный преморбидный фон, документированный внутриутробной инфекцией, недоношенностью, бронхолегочной дисплазией отражали наличие вторичного иммунодефицита, который способствовал развитию агрессивного варианта течения ветряной оспы. Имея возможность проследить все этапы развития геморрагической формы, мы наблюдали появление геморрагического синдрома на 5-е сутки от начала болезни, его выраженность вплоть до развития синдрома полиорганной недостаточности. В дальнейшем, по мере купирования синдрома полиорганной недостаточности, происходило изменение везикулезных элементов с формированием булл, глубоких некрозов, гнойно-фибринозных наложений, инфильтрации и абсцедирования подкожной клетчатки с развитием целлюлита.
Окавакс — первая зарегистрированная в мире живая аттенуированная вакцина против ветряной оспы с 35-летним опытом применения, имеющая хороший профиль безопасности и переносимости, производится в Японии. Вакцина Окавакс зарегистрирована в России в 2009 г. и может быть использована для профилактики ветряной оспы как у здоровых детей, так и в группе пациентов высокого риска возможной тяжелой формы заболевания. В соглашении восточноевропейской группы экспертов России, Беларуси, Казахстана, Украины прописаны рекомендации по вакцинопрофилактике ветряной оспы [2]:
- вакцинация рекомендована группам повышенного риска осложненного течения заболевания (ВИЧ-инфицированным, пациентам с онкогематологической патологией, пациентам, проходящим терапию цитостатиками и глюкокортикостероидами);
- лицам, не болевшим ветряной оспой, находящимся в окружении пациентов повышенного риска тяжелых проявлений заболевания;
- лицам, находящимся в окружении беременной, восприимчивой к вирусу ветряной оспы. Желательна плановая вакцинация женщин, не болевших ветряной оспой, до наступления беременности;
- лицам с целью постэкспозиционной профилактики ветряной оспы — в первые 3 дня от момента контакта с больным.
В последние годы в России рассматриваются подходы к универсальной массовой вакцинации против ветряной оспы. Последняя осуществляется в Германии, Канаде, США, Австралии и ряде других государств уже более 8–15 лет. Благодаря созданию клеточного иммунитета, она создает длительную защиту, что подтверждено 20-летними наблюдениями. Клиническими исследованиями установлена высокая иммуногенность и эффективность в защите от тяжелых форм ветряной оспы. Вакцина Окавакс вводится однократно всем лицам старше 12 месяцев. После однократной инъекции вакцины сероконверсия отмечается у 98,7% здоровых детей, у пациентов с сопутствующими заболеваниями, в том числе принимающих глюкокортикостероиды, иммунный ответ почти так же высок (92–94%).
Литература
Е. И. Краснова*, доктор медицинских наук, профессор
О. В. Гайнц**
Н. И. Гаврилова*, кандидат медицинских наук, доцент
И. В. Куимова*, доктор медицинских наук, профессор
А. В. Васюнин*, доктор медицинских наук, профессор
*ГОУ ВПО Новосибирский государственный медицинский университет Минздравсоцразвития России,
**МБУЗ Детская городская клиническая больница № 3, Новосибирск
Ветряная оспа (варицелла, ветрянка) является острым и очень заразным заболеванием. Оно вызвано первичной инфекцией вирусом ветряной оспы. Вспышки ветряной оспы возникают во всём мире, и при отсутствии программы вакцинации затрагивают большую часть населения к середине молодого возраста.

Когда возникла ветряная оспа?
Ветряная оспа была известна с древних времён. В течении некоторого времени она считалась лёгким течением натуральной оспы и только в 1772 году она была выделена в отдельное заболевание. А в 1909 году было установлено, что ветряная оспа и опоясывающий лишай имеют одного и того же возбудителя, что впоследствии было подтверждено лабораторными исследованиями. Последующее изучение особенностей вируса привело к разработке живой аттенуированной вакцины против ветряной оспы в Японии в 1970-х годах. Вакцина была лицензирована для использования в Соединенных Штатах в марте 1995 года.
Чем вызывается ветряная оспа и как можно заразиться?
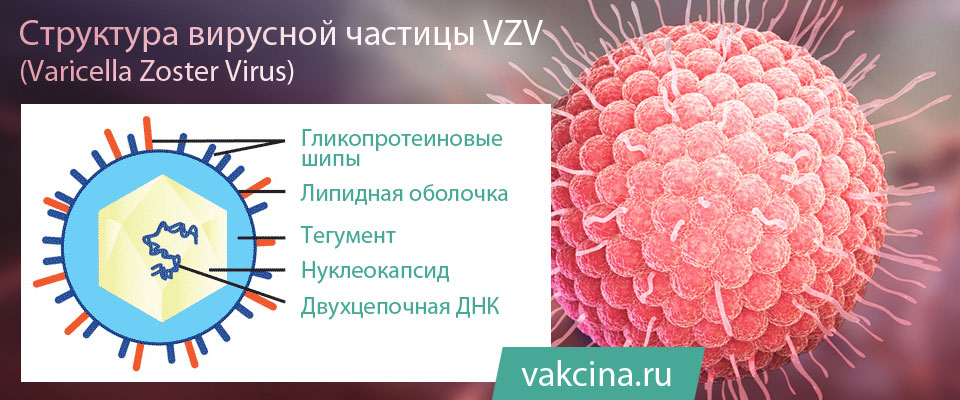
Varicella zoster virus (VZV) – это вирус, который является возбудителем ветряной оспы и принадлежит к семейству герпесвирусов. Как и другие вирусы этой группы, он обладает способностью сохраняться в организме после первичной инфекции.
После того, как человек переболел ветрянкой, VZV не покидает его организм, а сохраняется в сенсорных нервных ганглиях.
Таким образом, первичная инфекция VZV приводит к ветряной оспе, а опоясывающий герпес является результатом реактивации скрытой инфекции этого вируса, которая обусловлена снижением иммунитета вследствии различных обстоятельств (переохлаждение, стрессы и др.) либо сопутствующими заболеваниями, которые сопровождаются иммунодефицитом (злокачественные заболевания крови, ВИЧ и т. д.). За наличие этого свойства вирус ветряной оспы и относится к группе возбудителей медленных инфекций. Стоит отметить, что вирус ветряной оспы и сам имеет иммунодепрессивное свойство.
Считается, что VZV имеет короткое время выживания в окружающей среде. Все герпесвирусы чувствительны к химическому и физическому воздействию, в том числе к высокой температуре.
Источником инфекции является человек больной ветряной оспой или опоясывающим герпесом. Вирус содержится на слизистых оболочках и в элементах сыпи. Заразным больной считается с момента появления сыпи до образования корочек (обычно до 5 дня с момента последних высыпаний).

Вирус ветряной оспы обладает высокой контагиозностью, то есть с очень большой вероятностью передаётся через респираторные капли или прямой контакт с характерными поражениями кожи инфицированного человека. С этим связан тот факт, что большая часть населения заболевает уже в детском возрасте.
На возраст до 14 лет приходится 80-90 % случаев. Также для ветряной оспы характерна высокая восприимчивость (90-95 %).
Большинство стран имеют тенденцию к более высокому уровню заболеваемости в городских населённых пунктах (700-900 на 100 000 населения) и значительно меньшему в сельских регионах. Эпидемиология заболевания отличается в разных климатических зонах, например, существенная разница наблюдается в умеренном и тропическом климатах. Причины этих различий плохо изучены и могут относиться к свойствам вируса (которые, как известно, чувствительны к теплу), климату, плотности населения и риску воздействия (например, посещение в детском саду или школе или число братьев и сестёр в семье).
Относительно нетяжёлое течение и невысокая летальность долгое время были причиной предельно спокойного отношения к этой инфекции.
Однако, на данный момент, как результат многочисленных исследований, было установлено, что возбудитель может поражать не только нервную систему, кожу и слизистые, но и лёгкие, пищеварительный тракт, мочеполовую систему.

Вирус оказывает неблагоприятное влияние на плод, при возникновении заболевания у беременных женщин. При этом стоит помнить, что мать может передать инфекцию плоду, если она больна ветряной оспой или опоясывающим герпесом (вирус способен проникать через плаценту на протяжении всей беременности).
Какие проявления ветряной оспы (ветрянки)?
Вирус ветряной оспы проникает через дыхательные пути и конъюнктиву. Считается, что вирус размножается в слизистой носоглотки и региональных лимфатических узлах.
Первичное попадание вируса в кровь возникает через несколько дней после заражения и способствует попаданию вируса в эпителиальные клетки кожи, где и происходит дальнейшее размножение вируса и соответствующие кожные изменения.
Затем происходит вторичное попадание в кровь. Следует помнить, что поражаться может не только эпителий кожи, но и слизистые желудочно-кишечного тракта, дыхательных путей, мочеполовая система. Учитывая то, что вирус является тропным к нервной ткани в нервных узлах, корешках чувствительных нервов и спинном мозге могут развиваться дегенеративные и некротические изменения.
Инкубационный период. Период от попадания вируса в организм до начала клинических проявлений составляет от 5 до 21 дня после воздействия, чаще 1-2 недели. Инкубационный период может быть более долгим у пациентов с ослабленным иммунитетом.
У инфицированных людей может быть мягкий продромальный период, который предшествует наступлению сыпи. У взрослых это может быть от 1 до 2 дней лихорадки и недомогания, но у детей чаще всего сыпь является первым признаком заболевания.
Начало чаще всего острое. Лихорадка длиться 2-7 дней, при тяжёлом течении дольше. Больные жалуются на возникновение зудящей сыпи, ломоту в теле, снижение аппетита, нарушение сна, головную боль. Могут наблюдаться тошнота и рвота.
Первые элементы сыпи появляются на лице и туловище, а затем на волосистой части головы и конечностях; наибольшая концентрация поражений находится на туловище с появлением подсыпаний в течении 4-6 дней. При этом элементы сыпи присутствуют на нескольких стадиях развития (например, покраснения и папулы могут наблюдаться одновременно и в той же области, что и везикулы и корочки).
Сыпь также может возникать на слизистых оболочках ротоглотки, дыхательных путей, влагалища, конъюнктивы и роговицы.
Элементы сыпи обычно имеют диаметр от 1 до 4 мм. Везикулы (пузырьки) являются поверхностными, однокамерными и содержат прозрачную жидкость, окружены красным ободком. Со временем они подсыхают и превращаются в корочки, после отторжения которых остается временная пигментация и изредка маленькие рубчики.

Количество элементов сыпи колеблется от единичных до множественных. Везикулы могут разорваться или загноиться до того, как они высохнут и приобретут вид корочек. Высыпания сопровождаются выраженным зудом.
У 20-25 % больных высыпания могут возникать на слизистых рта, дёснах. Обычно они быстро вскрываются, образуют эрозии и сопровождаются болезненностью, жжением и повышенным слюноотделением.
Около 2-5 % заболевших имеют элементы сыпи на коньюнктивах.

Также при ветряной оспе, как правило, увеличиваются лимфатические узлы (подчелюстные, шейные, подмышечные, паховые).
Восстановление от первичной инфекции ветряной оспы обычно приводит к пожизненному иммунитету. Но в последнее время всё чаще наблюдаются случаи повторного заболевания ветряной оспой. Это не является обычным явлением для здорового человека, и чаще всего происходит у лиц с ослабленным иммунитетом.
Болезнь обычно имеет нетяжёлое течение, но могут возникать осложнения, включая бактериальные инфекции (например, бактериальные кожные поражения, пневмония) и неврологические (например, энцефалит, менингит, миелит), которые могут закончиться летальным исходом.
Вторичные бактериальные инфекции кожных покровов, которые вызваны стрептококком или стафилококком, являются наиболее распространённой причиной госпитализации и амбулаторных медицинских визитов. Вторичная инфекция стрептококками инвазивной группы А может вызвать абсцессы и флегмоны.
Пневмония после ветряной оспы обычно является вирусной, но может быть и бактериальной. Вторичная бактериальная пневмония чаще встречается у детей моложе 1 года. Она характеризуется нарастанием температуры до 40⁰С, нарастанием бледности и цианоза кожи, появлением загрудинного сухого кашля и одышки. Больные могут принимать вынужденное положение в постели.
Поражение центральной нервной системы при ветряной оспе варьируются от асептического менингита до энцефалита. Вовлечение мозжечка с последующей мозжечковой атаксией является наиболее распространенным проявлением нарушений центральной нервной системы, но, как правило, имеет положительный исход.
Энцефалит – одно из самых опасных осложнений ветряной оспы (10-20 % заболевших имеют летальный исход). Проявляется это осложнение головной болью, тошнотой, рвотой, судорогами и часто приводит к коме. Диффузное вовлечение головного мозга чаще встречается у взрослых, чем у детей. Вместе с энцефалитом или самостоятельно может возникнуть ветряночный менингит.
Редкими осложнениями ветряной оспы являются синдром Гийена-Барре, тромбоцитопения, геморрагическая и буллёзная ветряная оспа, гломерулонефрит, миокардит, артрит, орхит, увеит, ирит и гепатит.
После заражения вирус остается скрытым в нервных клетках и может быть реактивирован, вызывая вторичную инфекцию - опоясывающий герпес. Обычно это происходит у взрослых в возрасте старше 50 лет или при ослаблении иммунитета и связано с болезненной сыпью, которая может привести к постоянному повреждению нервов.
Опоясывающий герпес (herpes zoster, опоясывающий лишай) возникает у людей, как проявление реактивации латентной инфекции, вызванной вирусом, который находился в нервных ганглиях, после перенесённой ветряной оспы. Локализация последующих высыпаний будет зависеть от того, в каком нервном узле находился вирус (VZV) в латентном (спящем) состоянии.

Локализация сыпи при поражении узла тройничного нерва – на волосистой части головы, в области лба, носа, глаз, нижней челюсти, нёба, языка; при наличии вируса в спинальных ганлиях - на шее, туловище, верхних и нижних конечностях.
Особенностями сыпи при опоясывающем герпесе являются:
- везикулы располагаются на коже группами вдоль соответствующего нерва,
- начинается заболевание чаще всего с болевых ощущений, после чего следует покраснение и соответствующие высыпания,
- со временем боль становится всё меньше и меньше,
- процесс всегда односторонний,
- обычно высыпания сопровождаются повышением температуры, недомоганием, слабостью.
Какие существуют методы диагностики ветряной оспы?
Обычно диагноз ставится на основании клинической картины и объективного осмотра больного.
Для подтверждения диагноза лабораторными методами берут кровь, спинномозговую жидкость, а также содержимое пузырьков и пустул. Как ориентированный метод проводят микроскопию.
В современной практике используются серологические методы диагностики (ИФА, РСК, РНГА, РИА). При этом кровь берут дважды: в начале заболевания и в период реконвалесценции. Реакция считается положительной, если титр антител вырос в 4 раза и более.
Стоит заметить, что наиболее часто используются ИФА и ПЦР. Также существует метод культивирования вируса, но в связи с трудоёмкостью и большими затратами, сейчас не используется.
Пациентов с неосложненным течением чаще всего лечат в домашних условиях. Элементы сыпи обрабатывают концентрированным раствором перманганата калия. Кислород, который выделяется вследствии этого, предотвращает присоединение вторичной инфекции, а также снижает зуд. При небольшом количестве высыпаний можно использовать бриллиантовый зеленый.

Только при тяжелых или осложненных вариантах необходимо лечение, которое направлено на возбудителя. Это препараты ацикловир, валацикловир, фамцикловир, принимать которые можно только после консультации врача-инфекциониста или семейного доктора. Противовирусное лечение является обязательным при опоясывающем герпесе. Также возможно локальное применение мазей ацикловира.
При выраженном зуде заболевшим ветряной оспой необходимо принимать антигистаминные препараты. При сильных болях у пациентов с опоясывающим герпесом – анальгетики. Если имеет место высокая температура и сильная интоксикация показана дезинтоксикационная терапия (внутривенное введение определенных растворов). Лицам, у которых снижен уровень иммунитета, показан иммуноглобулин.
Как предупредить заболевание ветряной оспой?

При проведении клинических испытаний было установлено, что лица, которые были вакцинированы, либо не подвержены ветряной оспе, либо переносят её в очень лёгкой форме.
Необходима вакцинация тем категориям людей, которые имеют сниженный иммунитет и, как следствие, высокую возможность тяжелого и осложненного течения заболевания. К ним относятся следующие категории:
- лица имеющие злокачественными заболевания,
- ВИЧ-инфицированные,
- те группы людей, которые имеют тяжёлую хроническую патологию,
- пациенты, которые принимают глюкокортикостероиды.
Показана вакцинация:
- с профилактической целью, особенно рекомендована категориям повышеного риска:
- обычная вакцинация в возрасте 12-15 месяцев,
- обычная вторая доза в возрасте 4-6 лет. - для экстренной профилактики тех, кто не болел ветряной оспой и не был привит, но при этом контактирует с больными.
Минимальный интервал между дозами вакцины против ветряной оспы составляет 3 месяца для детей в возрасте до 13 лет.
Хотя однодозовые программы эффективны для профилактики тяжёлой болезни ветряной оспы, что подтверждается исследованием, проведенным в Австралии (она является одной из немногих стран, которые включили вакцинацию против ветряной оспы в рамках своей национальной программы иммунизации), данные свидетельствуют о том, что для прерывания передачи вируса требуется введение двух доз. Возникающие школьные вспышки и высокие показатели ветряной оспы, хотя обычно и не тяжёлые, побудили некоторые страны осуществить двухдозовый график вакцинации.
Вакцинация — самое эффективное медицинское вмешательство, когда либо изобретённое человеком

Читайте также:


