Воспаляются ли лимфоузлы при р красном лишае
Плоский лишай – мультифакторное дерматологическое заболевание, при котором происходит формирование характерных высыпаний. Они могут появляться на коже и слизистых оболочках. Возможны поражения ногтевых пластин. Описаны случаи озлокачествления очагов поражения. Частота малигнизации очень высокая (12%). В группе риска женщины и мужчины в возрасте от 30 до 60 лет. Дети болеют очень редко.
Этиология и патогенез
Специалисты неспособны сформулировать механизмы развития патологии. Озвучены пока некоторые теории. Перечислим лишь основные.
2. Инфекция. По этой версии под действием определенных предрасполагающих моментов происходит активация вирусов или бактерий, попавших в нижние слои кожи. Патогенные микроорганизмы заставляют клетку многократно делиться. Иммунитет на это реагирует усиленным синтезом нужных антител, они уничтожают поврежденные элементы.
4. Неврогенная этиология. Довольно часто выявляются случаи, когда клиника плоского лишая развивалась после сильной психологической травмы. Практически у всех пациентов диагностируются какие-то нарушения работы нервной системы (неврозы, неврастении, вегетоневрозы). В пользу этой теории говорит и расположение элементов сыпи. Они появляются по ходу нервов или формируются после повреждения некоторых участков спинного мозга (как осложнение после травмы или радикулита).
Кроме того, достаточно популярна интоксикационная версия. В ее основе лежат влияния целого ряда токсического поражения.
- Передозировка лекарственными препаратами, в составе которых есть мышьяк, золото, йод, алюминий, сурьма, хинин и его производные, антибактериальные компоненты. Парадокс заключается в том, что правильно подобранные дозы некоторых из них (антибиотики или паста из мышьяка) помогают успешно бороться с плоским лишаем.
- Аутоинтоксикация, развивающаяся вследствие развития заболеваний печени (цирроз, гепатиты), желудочно-кишечного тракта (язва, гастрит). Многочисленные исследования подтверждают, что у одних больных плоским лишаем, выявляются отклонения от нормы при расшифровке печеночных проб, у других биохимический анализ крови показывает нарушения в углеводном обмене. Особенно тяжело патология протекает у больных сахарным диабетом и гипертонией.
На сегодняшний день перечисленные гипотезы не имеют 100% подтверждения, поэтому никто пока не может сказать, является ли плоский красный лишай заразным заболеванием. Описаны эпизоды заражения дерматолога, который производил биопсию пораженных участков больного человека, также известны случаи развития характерных клинических проявлений у членов семьи, проживающих под одной крышей. Но это происходит не всегда. Именно поэтому инфекционная природа заболевания ставится под сомнение.
Симптомы и признаки плоского лишая
Существует две формы заболевания: типичная и атипичная.
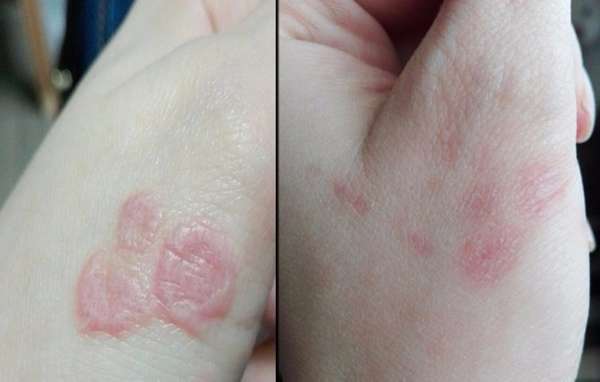
При типичном течении на теле или слизистых оболочках появляется красная зудящая сыпь. Возникнуть она может где угодно. Но чаще всего высыпания появляются:
- на локтевых сгибах,
- на внутренней стороне бедер,
- в подколенных ямках,
- вокруг поясницы или нижней части живота,
- в паху,
- по бокам на туловище,
- в подмышках,
- на коже поверх голеностопных суставов.
При красном лишае сыпь может быть разной: блестящие папулы с пупкообразным вдавливанием или гиперкератоз с ороговением. Отдельные элементы могут сливаться в бляшки или образовывать многоугольные фигуры. Главный симптом красного лишая – наличие на поверхности самых крупных элементов сыпи характерного рисунка в виде сетки. Его хорошо можно разглядеть, если смазать пораженные участки любым растительным маслом. Во время обострения патологии появляется еще один характерный симптом – феномен Кебнера (если пораженный сыпью участок будет травмирован, и элементы стерты, например, трением одежды, на этом месте в течение короткого времени снова появятся высыпания).
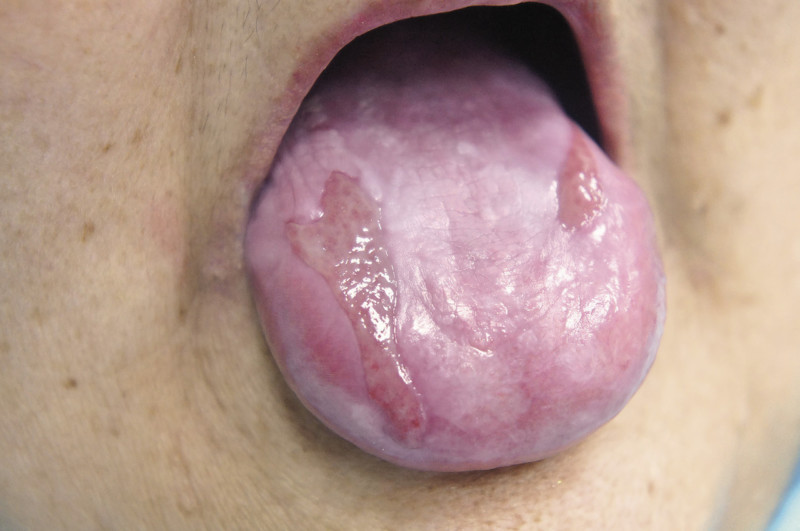
Как правило, волосистая часть головы (за исключением атрофической формы), кожа ладошек и стоп красным лишаем не поражается. При поражении слизистых сыпь может появиться у входа во влагалище у женщин, на головке пениса у мужчин, в полости рта (щеки, десна, твердое небо). Сыпь на слизистых имеет склонность сливаться и образовывать формирования, похожие на кружева, сетки или кольца. Цвет тканей при этом становится серовато-опалым. На губах сыпь всегда имеет фиолетовый цвет, на языке белый.
Поражение ногтевой пластины приводит к появлению продольных борозд. Ногтевой валик подвергается разрушению, а сами пластины становятся мутными.
Когда в клинической картине красного плоского лишая появляются симптомы, нехарактерные для развития типичной формы, диагностируется атипичное развитие патологии. Существует несколько разновидностей атипичного красного лишая. Наиболее полное представление о них помогает получить следующая таблица.
Подобная классификация используется для облегчения постановки диагноза и дифференциации красного плоского лишая от болезни Вильсона.
Лишай у детей
У малышей структура кожного покрова несколько отличается от кожи взрослого человека. Она способна удерживать большее количество влаги, в ней есть большее количество кровеносных сосудов. Поэтому любое кожное заболевание протекает в более агрессивной форме. Хронический дерматоз (если это не наследственная патология) крайне редко диагностируется у детей младшей возрастной группы и подростков, но если она развивается, симптоматика становится ярко выраженной. Пораженные кожные покровы сильно отекают, вместо папул формируются пузыри, цвет сыпи становится фиолетовым или ярко-лиловым.
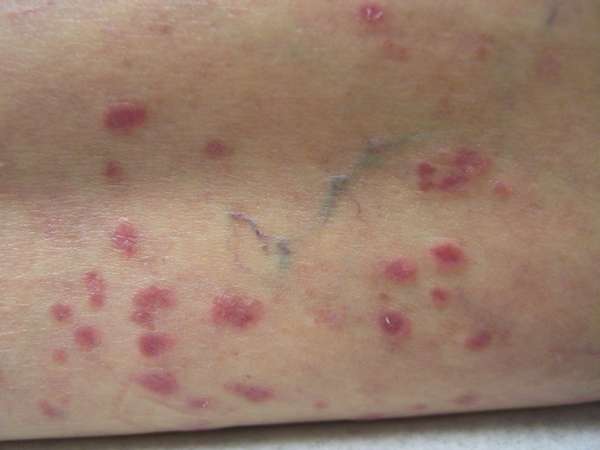
Красный плоский лишай у беременных женщин
Сегодня данные о том, как влияет течение красного плоского лишая на беременность, отсутствуют. Этот факт не означает, что заболевание можно игнорировать. При появлении его первых симптомов каждая женщина в положении обязательно должна показаться дерматологу. И уже он, вместе с гинекологом, ведущим беременность, будет решать, что делать с больной. Как правило, типичная форма лишая при легком течении не нуждается в лечении. Любая атипичная форма требует применения лекарственной терапии. Ее схема разрабатывается с учетом срока беременности, возраста больной и тяжести патологии.
Дифференциальная диагностика
При типичном течении болезни красный лишай диагностируется у взрослого человека по симптомам. Диагностика затрудняется тогда, когда у больного развиваются атипичные формы. Их проявления могут напоминать клинику псориаза, лейкоплакия, начальных стадий сифилиса. Дифференцируется красный лишай и с вульгарной пузырчаткой. Для этих целей дерматолог использует лабораторные тесты.
В их список входит:
- биохимический анализ крови,
- биопсия кожи,
- серологические методы исследования.
Гистология показывает наличие признаков воспаления, гиперкератоза, инфильтрации верхних слоев дермы, имеющую полосовидную форму. При плоском лишае обязательно присутствует дистрофия базального слоя эпидермиса.
Методы лечения плоского лишая
Иногда типичная форма болезни проходит самостоятельно. Лечение красного атипичного лишая у человека считается обязательным. Медикаментозная схема разрабатывается с учетом тяжести течения патологии.
Чтобы ускорить процесс выздоровления дерматолог может назначить:
- лекарственные средства, действие которых способно понизить активность иммунной системы,
- препараты, свойства которых могут улучшить трофику и регенерацию пораженных тканей,
- таблетки, нормализующие работу нервной системы,
- антигистаминные лекарства, купирующие зуд,
- гормональные и негормональные мази для местной терапии.
Для усиления терапевтического эффекта используются процедуры физиотерапии (ПУВА, лазер и магнитное воздействие). Если красный лишай развивается на фоне системного заболевания, схема лечения расширяется. Основной упор в этом случае делается на устранение первопричинной болезни. Особое внимание уделяется избавлению от нервных расстройств. Для этого больным прописываются успокоительные лекарства и витаминотерапия.
Избавиться от хронического дерматоза только народными средствами нельзя, но нетрадиционное лечение способно снижать лекарственную нагрузку или усиливать эффект медикаментозной терапии.
Если в анамнезе нет аллергического статуса, для обработки пораженной кожи можно использовать:
- мази на основе календулы,
- березовый деготь,
- отвары на основе череды,
- настои из ягод можжевельника, цветов черной бузины и корней одуванчика,
- облепиховое масло.

Перед применением перечисленных средств нужно обязательно консультироваться с лечащим врачом.
Профилактика и прогноз
Красный лишай – хроническое заболевание, профилактика рецидивов играет большую роль в сохранении здоровья пациента. Важно, имея в анамнезе плоский красный лишай, беречь себя от стресса, производить своевременную терапию системных заболеваний, психоневрологических расстройств, постоянно укреплять иммунитет, соблюдать лечебную диету, режим работы и отдыха.
Правильный выбор лекарственных препаратов, неукоснительное соблюдение рекомендаций лечащего врача позволяет достигать позитивных результатов. Запущенные стадии увеличивают риски неблагоприятных прогнозов.
[youtube.player]Многих родителей волнует, чем нужно лечить красный плоский лишай? Но, чтобы знать методы лечения, нужно понимать, что представляет собой заболевание.
Что такое красный плоский лишай?
Данная проблема со здоровьем относится к группе системных дерматозов, важнейшим сопутствующим фактором которого является формирование красных папул на разных частях эпидермиса. Красный плоский лишай может проявляться на кожных покровах, слизистой, ногтях.
Красный плоский лишай — очень распространён, особенно у детей. Зачастую появляется на месте:
Обычно формируется за счет:
- Стресса.
- Сильных переживаний.
- На фоне приема лекарственных препаратов.
Первыми признаками развития красного плоского лишая являются пятна:
- На руках и ногах.
- В области суставов.
Они имеют багровый цвет. Затем появляются узелки, которые очень сильно чешутся. Бывает так же и везикулярная форма. В это время на теле образуются пузырьки.
Такая форма возникает даже на языке или слизистой оболочке. Это очень похоже на обычный грибок полости рта. Поэтому требуются специальные анализы и исследования.
К формам течения красного плоского лишая можно отнести:
Типичная (наиболее распространенная):
- Наличие плотных красных папул, диаметром 2-3 мм, округлой, овальной формы.
- Нормальное состояние и самочувствие.
- Папулы обладают алым оттенком.
- Слабо выраженное шелушение.
Гиперторофическая (бородавочная):
- Места локализации в ногах.
- Со временем течения красного плоского лишая бляшки могут сливаться в большие участки.
- Диаметр бляшек 4-7 см.
- Папулы имеют неровную, бородавчатую поверхность, кожа обладает фиолетовым оттенком.
- Наблюдается интенсивный зуд.
- Красный плоский лишай лечится довольно тяжело, может даже несколько лет.
Атрофическая:
- Бляшки на поверхности кожи отличаются от стандартной формы небольшим западением кожных покровов.
- Эпидермис теряет свой цвет, эластичность.
- Красный плоский лишай на голове, половых органах.
- Формируются немногочисленные участки повреждения.
Пигментная:
- Форма возникает и протекает очень быстро.
- Многочисленных высыпаний не наблюдается.
- Бляшки бурого оттенка, часто сливаются в большие участки.
- Красный плоский лишай распространяется на туловище, конечности, лицо.
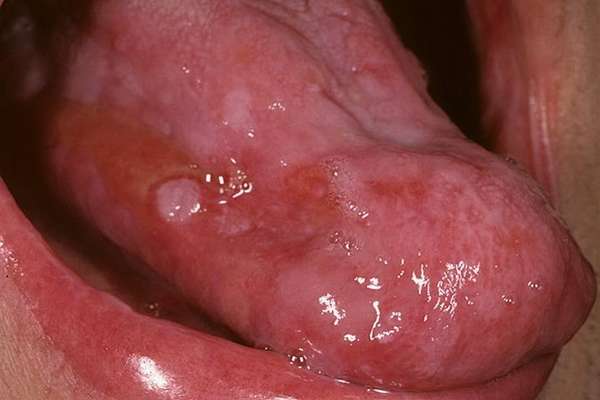
Эрозивно-язвенная форма:
- Красный плоский лишай распространяется на щеках, губах, слизистой языка.
- Больного глотать, жевать, появляется неприятный запах изо рта.
- Высокая вероятность появления инфекционного стоматита, воспаления полости рта.
- Наблюдается увеличение лимфоузлов.
Пемфигоидная (пузырчатая):
- Зачастую проявляется у тех, кто имеет в анамнезе хронические болезни сердечно-сосудистой системы, ЖКТ, почек, болеет частыми ангинами.
- На травмированных участках появляются пузыри с плотной покрышкой, сыпь имеет разный размер.
- На слизистых рта сыпь обладает светлым, белесым оттенком, имеет размер до 10 мм.
- При длительном течении красного плоского лишая образуются эрозии.
- В сложных ситуациях болезнь может усугубиться грибковой инфекцией, добавляются вирусы и бактерии.
Эффективное лечение красного плоского лишая
Красный плоский лишай переходит в хроническое состояние, которое почти невозможно излечить, особенно если безответственно к этому подойти.
Ополаскивания настоями череды и чистотела. Отжать сок свежего растения, смешать с водкой в равных частях. Подойдет при лечении красного плоского лишая. Проводить процедуру 3 раза в неделю, с перерывами в 1 день. Можно использовать пациентам в любом возрасте, противопоказания – аллергия.
Настойка дубовых наростов действует, как бактерицидное средство. Для этого нужно 50 г галлов дуба настоять в 300 мл водки 7 дней, обрабатывать 2-3 раза в день на протяжении 1 недели. Подходит для грудных деток.
Обязательно необходимо проводить закаляющие процедуры и те, которые способствуют укреплению иммунитета.
Пациент должен есть много фруктов, овощей в сыром виде, а в зимнее и осеннее время года стоит пить комплексы витаминов, которые назначит врач. В этот период лучше ограничить потребление следующих продуктов:
Все продукты, включающие в состав стабилизаторы, ароматизаторы и красители, которые могут усилить аллергическую реакцию, когда разивается красный плоский лишай:
- Торты, шоколад, выпечку и мучные продукты.
- Острые блюда, пряности, копчености.
- Экзотические блюда, цитрусовые.
- Яйца и мясо птицы.
- Алкоголь, кофе, газированные напитки.
Чем лечить красный плоский лишай?
Терапию красного плоского лишая подбирает лечащий врач, исходя из степени локализации, индивидуальных особенностей каждого человека.
Медикаменты антигистаминной группы назначают для устранения зуда, отека. Многие пациенты после применения отмечают эпителизацию и небольшой рост новых клеток.
При развитии красного лишая антигистаминные средства прописывают, если болезнь стала следствием контакта с аллергеном:
Курс терапии необходимо проводить не менее 8-10 дней, пить рекомендуют перед сном, препараты обладают легким седативным эффектом.
Лекарства должны назначаться врачом, если они не дали должного эффекта, когда наблюдается красный плоский лишай прописывают гормональную терапию.
Если красный плоский лишай принимает тяжелую форму, прописывают такие антибиотики, как:
Для поддержания иммунитета, эффективной борьбы с возбудителем красного плоского лишая в организме пациенту назначают инъекции никотиновой кислоты, а также:
Возможные осложнения и последствия лишая
При стандартных обстоятельствах, отсутствии сопутствующих болезней красный плоский лишай имеет картину благоприятного течения и хорошо поддается терапии.
Иногда проблема усугубляется развитием бактерицидной инфекции, а также:
- Ухудшение ситуации, тяжелое течение болезни.
- Длительный период выздоровления.
- Развитие стоматита.
Меры профилактики
Существует ряд дополнительных рекомендаций, которые помогут предотвратить появление красного плоского лишая:
- Необходимо избегать контакта с больными.
- Не надевать чужую одежду и обувь.
- Купать детей в ванне с ромашкой.
- Регулярно стирать вещи и нижнее бельё малышей.
- Укреплять иммунитет, и принимать комплексы витаминов.
- Хорошо и полноценно кормит ребёнка, высыпаться.
- Проводить осмотр домашнего животного у ветеринара.
- И не подпускать ребёнка к бездомным кошкам и собакам.
- В бассейне обязательно находиться в шлёпанцах и использовать только своё мыло и полотенце.
Что делать после контакта с человеком, зараженным красным плоским лишаем:
- Тщательно помыться фунгицидным средством.
- Вымыть тело и голову.
- Снять и хорошо простирать одежду, которая была надета в момент встречи с больным.
- Затем тщательно её прогладить.
- Через неделю после контакта обратиться к дерматологу, чтобы исключить заражение.
- Определить на самой ранней стадии.
- Ели кто-то из членов семьи заразился, то нужно выделить ему отдельную комнату, тарелку, чашку, ложку, полотенце, расческу, мочалку.
- Дезинфицировать все предметы и мебель в квартире.
- Обязательно проветривать и проводить влажную уборку.
Пациент должен знать, что где бы он ни находился, обязательно нужно пользоваться только личными предметами гигиены (полотенце, мыло, зубная щетка и т.д. должны быть только свои).
Нельзя касаться бездомных животных, а также тех, которые не проходят периодически профилактику и лечение в ветеринарных клиниках (это в первую очередь касается дворовых собак и кошек в деревнях и городах).
Выполняя несложные правила согласно рекомендациям врача, легко можно исключить красный плоский лишай и предупредить его повторное появление.
[youtube.player]Коронавирус: лимфоузлы, многие задаются вопросом, как себя ведут лимфоузлы при коронавирусе. И этот интерес вполне оправдан, ведь основной задачей лимфатических узлов является помощь организму в борьбе с заболеваниями. Лимфатические железы занимают ведущее значение в иммунной системе, обеспечивая выработку антител, перемещение лимфы и блокировку чужеродных веществ.
Воспаляются ли лимфоузлы при коронавирусе
Чтобы понять защитные механизмы организма , следует изучить особенности функционирования лимфатических желёз. А также, нужно разобраться в механизмах воздействия вируса на организм.
Лимфа – бесцветная жидкость, омывающая клетки и заполняющая межклеточное пространство. Важнейший элемент иммунной системы состоит из лимфоцитов, которые распознают возбудителя болезни. Протекая через лимфатические узлы, лимфа фильтруется. В них бактерии не только задерживаются, но и уничтожаются.
Воспаление лимфоузлов при коронавирусе развивается аналогично другим заболеваниям. Глубина ВП (воспалительного процесса) адекватна ИДС (иммуносупрессии). Проникновение любого вирус в организм происходит постепенно:
- Возбудитель попадает на слизистые оболочки с кожи или из внешней среды.
- Вирус встречается иммунными клетками и переносится в близлежащие лимфоузлы с целью выработки иммунного ответа.
- Далее, возбудитель проникает в кровь, откуда достигает печени, потом селезёнки и лёгкие.
Следовательно, поражение лёгких является самой глубокой степенью воспалительного процесса. Речь идёт о неспецифической форме лимфаденита, которая при несвоевременном обращении к врачу может стать причиной развития осложнений.
Происходит ли увеличение лимфоузлов при коронавирусе
Коронавирус является возбудителем ОРВИ (острой респираторной инфекции), которая проявляется поражением пищеварительной системы или респираторного тракта и интоксикационным синдромом. Патологический процесс протекает в форме гастроэнтерита или ринофарингита.
Коронавирус отличается доброкачественным течением. Только иногда заболевание даёт осложнение на лёгкие, поражая альвеолярный аппарат, что сопровождается развитием такого осложнения, как атипичная пневмония.
По статистике коронавирус определяется в 10% случаев от общего числа заболеваемости ОРВИ. Передаётся преимущественно контактным и воздушно-капельным путём. Имеет выраженную гриппоподобную симптоматику.
При отсутствии своевременной медикаментозной терапии осложняется стойкой респираторной недостаточностью. Смертельные случаи связаны с развитием атипичных пневмоний, что составляет от 10 до 15%.
Увеличение лимфоузлов при коронавирусе происходит не во всех случаях. Рассматривать данный симптом в качестве основного недопустимо. Возбудители коронавирусов – микробы сферической формы, которые содержат одноцепочную молекулу РНК. Проникая внутрь клетки, они начинают размножаться в цитоплазме, оседая на иммунокомпетентных структурах и используя их в качестве транспортного средства.
Стадии поражения коронавирусной инфекцией:
Как известно, коронавирус подавляет иммунитет, что сопровождается активацией бактериальной или грибковой флоры. Возбудитель провоцирует гастроэнтериты, поскольку тропен к эпителиоцитам ЖКТ.
Специфические симптомы не характерны для коронавируса. Болезнь имеет клиническую картину, схожую с другими инфекционными заболеваниями. Среди основных признаков можно рассматривать профузный ринит, который появляется на второй день болезни. Из носовых пазух отмечаются обильные выделения, которые в первые дни имеют водянисто-серозный характер, а потом становятся слизистыми.
Вирус ослабляет защитные силы организма, что приводит к присоединению бактериальной инфекции, для которой характерно слизисто-гнойное отделяемое из носовых пазух. У больных коронавирусом наблюдается воспаление слизистой оболочки гортани, и увеличение регионарных лимфоузлов.
У пациентов наблюдаются признаки отёка слизистой, что сопровождается ринореей, болью в горле и чиханием. Симптомы интоксикации практически незаметны и выражены ознобом, слабостью и ломотой в конечностях. Кожа становится бледной, слизистая носа краснеет и отекает, наблюдается гиперемия зева. На языке появляется белый налёт. Аускультативно определяется жёсткое дыхание без хрипов.
Выздоровление наступает через 5-7 суток. Только в запущенных случаях воспалительный процесс опускается на нижние отделы респираторного тракта. Это сопровождается сухим кашлем, одышкой и болью в груди. Характерная особенность – свистящие хрипы. У ослабленных пациентов и у маленьких детей наблюдается развитие бронхита или пневмонии в качестве осложнения.
Подробнее о COVID-2019 (штамм SARS-CoV-2)
Коронавирус SARS-CoV-2 представлен особыми молекулами, содержащими одну цепочку РНК, которая окружена липидно-белковой оболочкой. Снаружи патоген имеет своеобразные шипы, которые образуют подобие кроны, используемые для фиксации. Они ошибочно воспринимаются клетками за молекулы, необходимые для метаболизма. По этой причине наблюдается связь с ними, приводящая к беспрепятственному введению РНК в клетку. Новый вирус более заразен, но менее опасен.
При подозрении на заражение коронавирусом SARS-CoV-2 проводится диагностика, в которую включена:
1. Составление эпидемиологического анамнеза.
2. Проведение физикальной диагностики:
- оценка дыхательных путей;
- аускультация, перкуссия лёгких;
- пальпация лимфоузлов;
- определение размеров органов брюшины;
- измерение температуры тела.
3. Инструментальные исследования:
- электрокардиограмма сердца;
- КТ лёгких (если нет возможности в проведении рентгенографии).
4. Лабораторная диагностика:
- общая – биохимический и ОАК, пульсоксиметрия;
- специфическая – ПЦР для выявления РНК SARS-CoV-2.
Основная симптоматика: высокая температура тела, сухой кашель с выделением небольшого количества мокроты, одышка на 6-8 день, утомляемость и болезненность в мышцах, тяжесть в области грудной клетки. Среди клинических проявлений следует выделить лёгкое ОРВИ, пневмонию (с ОДН или без), ОРДС, сепсис и септический шок.
На основании представленной информации можно сделать вывод, что среди симптомов коронавируса рассматривается воспаление лимфоузлов. Но данный признак характерен не для всех пациентов.

Увеличены ли лимфоузлы при коронавирусе COVID-2019
Распространяясь через слизь по дыхательным путям коронавирус штамма SARS-CoV-2, вызывает большой выброс цитокинов (небольших пептидных информационных молекул), что сопровождается иммунным ответом организма. Но при этом количество лимфоцитов в крови резко снижается, в частности и Т-лимфоцитов.
Специалисты предполагают, что на борьбу с вирусом человеческий организм затрачивает большое количество агранулоцитов (главных клеток иммунной системы). При уменьшении их количества наблюдается снижение защитных способностей организма, что может спровоцировать обострение болезни.
Увеличенные лимфатические узлы рассматриваются в качестве симптома коронавируса. В результате воспалительного процесса возможно образование гноя. В местах поражения кожный покров становится горячим и появляется гиперемия.
При инфицировании в организме наблюдается повышенная секреция лимфоцитов. Но в случае с коронавирусом дела обстоят иначе, т. к. при проведении лабораторной диагностики количество иммунных клеток часто бывает заниженным. В основном лимфоузлы на шее при коронавирусе опухают при присоединении бактериальной инфекции на фоне снижения защитных сил организма.
В качестве дополнительного симптома коронавируса у человека следует рассматривать опухание лимфоузлов под подбородком, под челюстью, в районе ушей, с задней и передней стороны шеи и на затылке. Увеличенные железы могут достигать 7 см, поэтому становятся заметными невооружённым глазом. Консистенция и структура органа изменяется, он становится бугристым. В запущенных случаях появляются спайки с окружающими тканями.
Значительное воспаление лимфоузлов на шее при коронавирусе сопровождается выраженным дискомфортом в процесс глотания и поворота головы. Речь идёт о незначительной затруднённости или о болезненности.
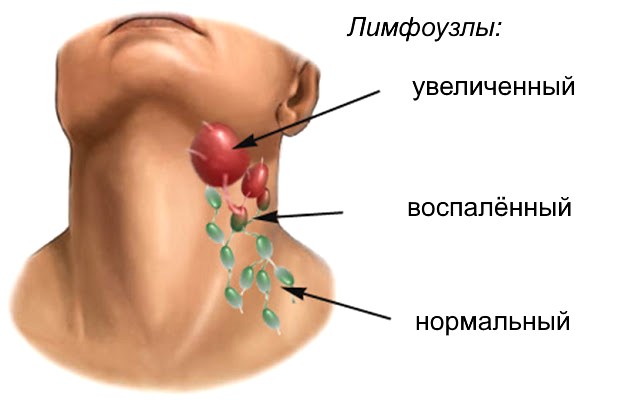
Болеть лимфоузлы на шее при коронавирусе могут как у взрослых, так и у детей. Недопустимо оставлять этот признак воспалительного процесса без внимания, необходимо обратиться к врачу. Специалист проведёт объективный осмотр, назначит лабораторные и аппаратные исследования, а также биопсию.
Что делать если воспалились лимфоузлы при коронавирусе
Лечение лимфаденита назначается в соответствии со стадией и клиническими проявлениями основного заболевания. Медикаментозная терапия необходима только при катаральной форме воспалительного процесса. При вирусном поражении назначаются антивирусные препараты, при бактериальном – антибиотики.
Для начала специалисты принимают меры для устранения первопричины воспаления лимфатических узлов – коронавируса. После того как, пациент выздоравливает, лимфоузлы, как правило, возвращаются в нормальное состояние в течение 1-2 недель. Если этого не происходит, то возникает необходимость в проведении корректирующей терапии.
[youtube.player]Заражение вирусом герпеса приводит к появлению сыпи на коже или на слизистых и возникновению ряда симптомов вирусного заболевания. Конкретные проявления болезни зависят от того, каким типом вируса инфицирован человек. Герпес и лимфоузлы связаны, так как активность этого вируса приводит к снижению иммунной защиты, на что остро реагируют крупные лимфатические узлы.
Могут ли при герпесе воспаляться лимфоузлы?
Чтобы понять, как именно связан герпес и лимфоузлы, следует разобраться в процессах, происходящих в организме при заражении тем или иным типом вируса.

Герпес – вирусное заболевание, с характерным высыпанием сгруппированных пузырьков на коже и слизистых
Вирус герпеса вызывает в основном дерматологические нарушения, однако также может поражать слизистые оболочки, глаза, половые органы. В особо тяжелых случаях могут возникать поражения центральной нервной системы и вирусный менингит.
Заражение этим вирусом происходит в те моменты, когда организм ослаблен перенесенными болезнями. Таким образом, лимфоузлы при герпесе могут увеличиваться, так как они остро реагируют на любые эпизоды снижения иммунитета.
Заражение вирусом происходит контактно-бытовым, половым или воздушно-капельным путем, а также через кровь. Проблема же заключается в отсутствии специфической терапии, которая позволила бы навсегда избавиться от вируса. Так, современные противовирусные средства лишь способствуют переходу вируса в неактивное состояние; при этом симптомы его действия на организм исчезают.
Причины увеличения и воспаления лимфоузлов
При проникновении вируса в организм быстро формируется специфический иммунный ответ, сопровождающийся выработкой антител. Эти антитела поступают в лимфатические узлы и необходимы для своевременного подавления активности вируса. Как правило, в сезон простуд иммунитет падает, и организм теряет способность вырабатывать эти антитела в полной мере. В результате вирус активируется и возникают специфические симптомы герпетической инфекции.
Говоря о воспалении лимфоузлов при герпесе, следует знать не только симптомы лимфаденита, но и типичные проявления различных типов вируса. Так, первый тип вируса (простой герпес 1 типа), проявляется везикулярным дерматитом. Типичные симптомы – образование пузырьковой сыпи на губах. В МКБ-10 этот вид заболевания, вызванного герпетической инфекцией, обозначается кодом В00.1.
Герпетическая инфекция на губе практически никогда не вызывает воспаления или увеличения лимфоузлов. Поражение органов лимфатической системы может происходить только из-за вторичного заболевания, возникающего на фоне ослабления организма герпетической инфекцией.
Вирус герпеса может вызывать воспаление лимфатических узлов при снижении иммунитета
Простой герпес второго типа вызывает поражение аногенитальной области. В МКБ-10 это заболевание обозначается кодом А60.0. Передача этого штамма вируса осуществляется исключительно половым путем. Типичные симптомы: генитальная сыпь, язвы, болезненность пораженной кожи и слизистой. При заражении этим вирусом могут увеличиваться паховые лимфоузлы.
Третьим типом вируса является возбудитель ветряной оспы (ветрянки). Это детское заболевание, протекающее с повышением температуры и образованием небольших пузырьков по всему телу. Ветрянкой болеют всего один раз, затем вырабатывается пожизненный иммунитет. Тем не менее, в случае ослабления иммунитета взрослый человек может столкнуться с опоясывающим лишаем – еще одной болезнью, вызванной вирусом третьего типа герпеса. Болезнь проявляется поражением кожи с образованием небольших пузырьков и сильной болью. При ветрянке или герпесе третьего типа увеличиваются лимфоузлы подмышками, на шее, в паху. При опоясывающем лишае возможно увеличение лимфоузлов, расположенных в непосредственной близости от пораженного участка кожи.
Герпес 4 типа называется вирусом Эпштейна-Барра. Этот вирус вызывает инфекционный мононуклеоз. В МКБ-10 эта болезнь обозначается кодом В27.0. Она проявляется болью в горле, поражением лимфоузлов, высокой температурой, увеличением размеров печени и селезенки.
Вирус 5 типа называется цитомегаловирусом. Этот вирус опасен для новорожденных, беременных женщин и людей с иммунодефицитом. В остальных случаях цитомегаловирусная инфекция никак не проявляет себя.
Инфицирование 6-м, 7-м, 8-м типами вируса встречается редко.
Увеличение лимфоузлов называется лимфаденопатией. Она проявляется заметным набуханием поверхностных лимфоузлов, общей слабостью и быстрой утомляемостью.
Воспаление лимфоузлов называется лимфаденитом. Болезнь всегда вызывают инфекции, проникающие в лимфатические узлы. Типичные симптомы: заметное увеличение лимфоузлов, болевой синдром, повышение температуры тела, общее недомогание и симптомы общей интоксикации.
Следует понимать, что при герпесе опасность представляют не столько увеличенные лимфоузлы под челюстью и подбородком, сколько сам вирус. Он может долгое время существовать в организме, никак себя не проявляя, и активизироваться при снижении иммунитета. При этом вирус герпеса “встраивается” в клетки нервной системы, поэтому постоянно присутствует в организме человека. Вирус размножается в клетках и со временем может привести к их дистрофии и гибели.
Герпес необходимо лечить. Среди возможных осложнений разных видов герпеса выделяют:
- болезнь Альцгеймера;
- воспаление органов мочеполовой системы;
- полиневропатии;
- иммунодефицит;
- энцефалит.
Постоянно увеличенные лимфоузлы на шее при герпесе также представляют опасность для здоровья. В некоторых случаях развивается гиперплазия лимфоидной ткани. Она потенциально опасна перерождением клеток в злокачественное новообразование.
Диагностика
Анализ крови поможет выявить тип вируса, которым заражен пациент
Для выявления заражения вирусом герпеса необходимо сделать анализ ПЦР и анализ крови на TORCH-комплекс. Эти два анализа позволяют определить тип вируса, которым заражен человек.
Для диагностики поражения лимфатических узлов используется ультразвуковое исследование. УЗИ лимфоузлов позволяет определить тип нарушения (лимфаденопатия или лимфаденит).
Дополнительно рекомендуется сдать общий и биохимический анализы крови для определения уровня лимфоцитов и оценки состояния иммунной системы.
При генитальном герпесе выполняется урогенитальный мазок.
Лечение
Лечить необходимо не следствие, а причину, поэтому основное направление терапии – подавление активности вируса в организме. С этой целью применяют противовирусные препараты, которые препятствуют размножению вируса в нервных клетках. К таким средствам относится Ацикловир, Валцикон, Фамвир. По назначению врача может применяться вакцинация.
Лечение лимфаденопатии не проводится. Размеры лимфоузлов приходят в норму после подавления активности вируса. При воспалении лимфоузлов необходимо определить сопутствующие инфекции. Терапия их проводится с помощью антибиотиков или других средств, назначать которые может только врач.
Профилактика рецидивов

Правильное питание поможет избежать повторной активации вируса герпеса
Профилактические меры должны быть направлены на предотвращение повторной активизации вируса герпеса. Для этого необходимо поддерживать собственный иммунитет. Рекомендуется сбалансированное питание, своевременная адекватная терапия любых заболеваний, избегание переохлаждения.
Специфической профилактикой выступает вакцинация. Ее проводят пациентам, страдающим частыми рецидивами герпеса (чаще 2-3 раз в год). Вакцина не может уничтожить вирус, но снижает его активность и значительно продлевает периоды ремиссии.
[youtube.player]Читайте также:


