Чем отличается молочница от вагинального кандидоза
Большинство женщин сталкивается с различными нарушениями микрофлоры влагалища. Наиболее часто встречается вагинальный кандидоз (молочница) и кандидозный вагинит (кольпит). Из-за схожей симптоматики эти заболевания часто путают. Несмотря на определенную схожесть, у них очень много отличий, которые обязательно следует учитывать при выборе лечения, поскольку от этого зависит его успех.

Во влагалище здоровой женщины вырабатывается молочная кислота, которая оберегает ее от возникновения различных грибковых и бактериальных инфекций.
Что такое молочница и вагинит?
Микрофлора здоровой молодой женщины содержит несколько десятков различных бактерий, основные из которых лактобактерии, палочка Додерлейна, бифидобактерии. Они относятся к условно-патогенным микроорганизмам, которые создают нормальную микрофлору, но при наличии провоцирующего фактора их количество может увеличиваться или уменьшаться, что становится причиной аномальных процессов.
Микрофлора влагалища регулярно подвергается изменениям. Иногда эти преобразования имеют естественный характер, а иногда патологический. Естественные изменения зависят от возраста женщины, гормонального фона, менструального цикла, а патологические наступают из-за сбоя в иммунной, гормональной или других системах организма, что способствует возникновению и развитию патологических процессов. Основные характерные особенности вагинита и молочницы указаны в таблице.
| Патология | Виды | Возбудитель | Характеристика |
| Вагинит | Неспецифические |
|
|
| Специфические |
|
| |
| Молочница | Грибовые |
|
|
Как вагиниты, так и молочницы имеют различные формы течения:
Основные причины нарушения микрофлоры влагалища общие как для вагинита, так и для молочницы, они указаны в таблице:
| Провоцирующие факторы | Причины |
| Гормональные изменения |
|
| Гигиенические процедуры |
|
| Теплая и влажная среда |
|
| Низкий иммунитет |
|
| Заражение |
|
| Физиологические изменения области влагалища |
|
| Лекарственные препараты |
|
| Аномальные процессы в организме |
|
| Психоэмоциональное состояние |
|
Нарушения микрофлоры влагалища возникают из-за различных возбудителей, но причины, спровоцировавшие их размножение, как правило, одинаковы.
Самостоятельно отличить молочницу от вагинита очень сложно, поскольку обе патологии имеют похожие проявления. Преимущественно отличия заключается в характере вагинальных выделений, интенсивности основной симптоматики, а также времени возникновения первых проявлений. Основные отличия бактериального вагинита:
- Выделения. Обильные, серо-белого или желтого цвета, имеют однородную, липкую, пенообразную или густую консистенцию, а также специфический неприятный запах.
- Зуд. Отсутствует или очень слабо выражен.
- Симптомы появляются в первых несколько дней после менструации.
Характерные отличия молочницы:
- Выделения. Незначительные или обильные, белого цвета, имеют творожистую или мучнистую консистенцию в виде нитей, пленок, крупинок, не имеют запаха.
- Зуд. Сильный, особенно после контакта с водой (для борьбы с ним назначают свечи от молочницы).
- Проявления возникаю за неделю до менструации.
Симптомы болезней
Бактериальный вагинит, молочница и кандидозный вульвовагинит имею много общих проявлений. Хронический кандидозный вагинит, как и вагинальный кандидоз, отличаются от острой или глубокой формы частотой, интенсивностью, периодичностью и остротой. Основная симптоматика патологий:
- жжение;
- гиперемия;
- боли при мочеиспускании;
- вагинальные выделения различного цвета, вида и консистенции;
- зуд, отечность;
- дискомфорт во время полового акта;
- раздражение кожных покровов;
- болезненные ощущения в области влагалища;
- высыпание на слизистых оболочках и коже.
Лечение заболеваний
Перед назначением лечения врач проводит дифференциальную диагностику, чтобы выбрать правильный терапевтический метод. Лечение вагинита, как и кандидоза, начинают с ликвидации или купирования патологических микроорганизмов, спровоцировавших заболевание (кандид, гарднерелл и прочих). После этого нормализуют микрофлору и укрепляют локальный иммунитет влагалища. При наличии провоцирующих факторов внутри организма параллельно осуществляют их лечение. Если симптомы доставляют значительное неудобство, врач также поможет убрать их с помощью лекарственных средств локального действия.
Медикаментозные препараты, которые применяют для устранения патологий:
- противогрибковые лекарства;
- антимикробные средства;
- свечи от молочницы.
Наиболее часто назначают:
Лечение кандидозного вагинита и вагинального кандидоза включает в основном препараты локального воздействия в виде вагинальных таблеток, свеч, мазей, спринцевания. Но иногда, особенно при наличии серьезного провоцирующего заболевания, врачи используют медикаменты в виде пероральных средств и даже инъекций. Также для успешного лечения часто назначают лекарства для общего укрепления иммунной системы, специальную диету, физиотерапевтические процедуры, народные средства.
Самые распространённые инфекционные заболевания влагалища — бактериальный вагиноз, кольпит и кандидоз (молочница). Все они вызваны активностью патогенных микроорганизмов, но механизм возникновения каждого заболевания и особенности протекания различны. Соответственно различаются и способы лечения. Вот почему самостоятельная постановка диагноза и самолечение практически всегда приводят к переходу патологии в разряд хронических.
Что такое вагиноз, вагинит (кольпит) и молочница
Бактериальный вагиноз (гарднереллёз) — это невоспалительное заболевание, которое выражается в изменении состава микрофлоры влагалища, вследствие чего уменьшается количество полезных молочнокислых бактерий и увеличивается удельный вес патогенной и условно-патогенной флоры. Клетки лейкоцитов при вагинозе отсутствуют, потому что воспаления не происходит.
вагиноз, кольпит и молочница
Вагинит (кольпит) — это воспаление слизистых стенок влагалища, вызванное изменением соотношения полезной и болезнетворной микрофлоры в пользу патогенных бактерий.
Признаки бактериального вагинита проявляются ярко не всегда, а вот гинеколог во время осмотра увидит, что слизистая влагалища красная с локальными кровоизлияниями.
Со временем кольпит распространяется и на наружные половые органов, вызывая вульвит — воспаление вульвы со всеми вытекающими отсюда последствиями.
Молочница (кандидоз) — это инфекционное воспалительное заболевание, вызванное деятельностью дрожжеподобного грибка Candida. Споры этого грибка присутствуют в составе нормальной микрофлоры здорового человека, но при ослаблении иммунитета в большом количестве начинает развиваться патогенный штамм.
Продукты жизнедеятельности бактерий — выделения в виде творога, за что болезнь и получила название — молочница.
Чем отличаются симптомы вагиноза, вагинита и молочницы
Сравним признаки кольпита, кандидоза и гарднереллеза:
Зуд и жжение в области половых органов
Могут быть как гнойные выделения, так и сухость влагалища
Белые творожистые выделения
Покраснение и отёк тканей
Наличие болезнетворных бактерий
Причины появления вагиноза, вагинита и молочницы
Все три заболевания объединяет то, что спровоцировать развитие инфекции может не только незащищённый половой акт). Также часто болезнь связана с изменением гормонального фона, падением иммунитета и др. причинами.
Суть процесса такова: каждая женщина, достигшая половозрелого возраста, имеет уникальный состав микрофлоры. Он непостоянен — биофлору формируют различные факторы, в том числе овуляция, ОРВИ, стресс, приём гормональных контрацептивов, ношение облегающих брюк из плотной ткани и пр. Все эти процессы вызывают изменение условий, необходимых для жизнедеятельности тех или иных бактерий. Например, при ношении синтетических трусиков, прекращается доступ воздуха к половым органам, а температура воздуха и влажность увеличиваются. В итоге погибают анаэробные (нуждающиеся в воздухе) полезные бактерии, а такие, как кандида стремительно развиваются.
Получить молочницу за час нахождения во влажном купальнике на солнце — плевое дело.
В микрофлоре здоровой женщины преобладают полезные молочнокислые бактерии (лакто-, бифидобактерии). Когда количественный и качественный состав микрофлоры сдвигается, полезные бактерии уступают место болезнетворным анаэробным (способным жить при отсутствии кислорода) и факультативно-анаэробным (на которые кислород не оказывает разрушительного воздействия).
Естественный уровень кислотности 3.8-4.2 рН возрастает, в связи с чем молочнокислые бактерии гибнут (распадаются), выделяя аммиак. Вот почему для вагинита и вагиноза характерен неприятный запах выделений.
Кольпит (вагинит) чаще всего возникает на фоне заражения ЗППП. Это его отличает от вагиноза и молочницы. Кандидоз (молочница) возникает и без вступления в сексуальные отношения. Его вполне можно подцепить в бассейне или бане, если сесть на скамью, не подстелив полотенце. Молочница проявляет себя при ношении неопреновых шорт во время занятий фитнесом, облегающих брюк из плотной ткани, занятиях спортом в непредназначенной для этого одежды. Это заболевание обостряется в подростковом возрасте, когда происходят бурные гормональные изменения. Редко когда кандидоз передаётся непосредственно половым путём.
Особенности вагиноза и его отличие от вагинита и молочницы
Вагиноз встречается у молодых и неопытных девушек, которые только вступили в сексуальные отношения. Причин для этого несколько: может возникнуть аллергия на латекс, влагалище может быть травмировано во время полового акта, потому что из-за чувства страха и новизны вырабатывает недостаточно смазки и т.д. Встречается вагиноз и тех, кто ещё не вступал в половые отношения.
Отличие вагиноза от молочницы и вагинита в том, что при вагинозе не воспаляются влагалищные стенки. В остальном пути заражения у вагинита, вагиноза и молочницы примерно одинаковые:
- Агрессивная гигиена едкими средствами — мылом, растворами (бактерии кишечника переносятся от ануса во влагалище, при спринцевании вымывается полезная микрофлора).
- Отсутствие нормальной гигиены (бактерии скапливаются в вульве , вызывая воспаление).
- Неконтролируемый приём антибиотиков (антибиотики унничтожают все без разбора, в том числе и полезную флору, меняют состав микрофлоры).
- Гормональные сбои. Низкий уровень одного из гормонов негативно влияет на структуру слизистой — она истончается, ослабевают её защитные функции. Вагиноз у беременных по этой причине наблюдается очень часто.
- Частая смена половых партнёров, незащищённый секс — это обмен микрофлорой, причём не всегда благоприятной.
- Диарея и понос — 1/2 пациенток с вагинозом страдает расстройством желудка.
- Местная аллергия — иногда изменение бактериального фона происходит как реакция на тампон, прокладку, синтетическое бельё.
- Использование гормональных средств контрацепции или внутриматочной спирали с самостоятельным подбором. Гормоны должны выписываться на основании результатов анализов на половые гормоны .
- Воспаление мочеполовой системы — молочница — спутница миомы матки , вагиноз — цистита.
- Сахарный диабет (при диабете нарушается выработка гликогена, которым питаются молочнокислые бактерии)
Состав мазка на микрофлору: норма и патология
Чтобы выявить состав флоры, нужно сдать мазок у гинеколога . Мазок на флору берётся из уретры (U), с шейки матки (C) и стенки влагалища (V).
У здоровой женщины состав микрофлоры будет выглядеть так:
- Плоский эпителий . Если он выстилает стенки влагалища пластами, это говорит о вагините, потому что в норме клеток плоского эпителия должно быть в единичных цифрах. Если клеток плоского эпителия нет вообще, это указывает на атрофический вагинит.
- Лейкоциты . Они призваны обезвреживать возбудителя инфекции, поэтому характерны для воспаления. Лейкоциты отсутствуют только при вагинозе.
- Грамположительные палочки (окрашивающиеся в синий цвет во время теста Грамма). Это лактобактерии и палочки Дедерлейна, поддерживающие оптимальный щелочной баланс во влагалище. Они питаются гликогеном — полисахарид, дающий жизнь полезным микроорганизмам. При распаде гликогена образуется молочная кислота, которая не даёт размножаться болезнетворным бактериям. При снижении иммунитета грамположительные палочки снижаются в количественном соотношении и не в состоянии оказывать сопротивление инфекциям. Чем больше грамположительных палочек в составе — тем лучше.
- Слизь . Она нужна для поддержания влажной среды слизистой поверхности влагалища. Слизь выделяют железы канала шейки матки. В норме объём выделяемой слизи равен количеству впитываемой (примерно 5 мл), и увеличение нормы говорит о воспалении шейки матки.
- Ключевые клетки . Это клетка плоского эпителия, окружённая бактериями. Такое случается только при нарушении микрофлоры влагалища.
С признаками вагинального кандидоза (молочницы) сталкиваются 75% взрослых женщин. Заболевание способно переходить в хроническую форму и рецидивировать более 4 раз в год.
Столкнувшись с этой проблемой и изучив на практике разные способы, предлагаю взять на вооружение самые действенные методы лечения вагинальной молочницы.

Заключение
- Вагинальный кандидоз – рецидивирующее грибковое заболевание, которое лечат противогрибковыми препаратами;
- курс лечения составляет 7-14 дней;
- прогноз благоприятный при соблюдении мер профилактики и предупреждении рецидивов болезни.

Причины и факторы риска патологии
Вагинальный кандидоз или молочница вызывается микроскопическим дрожжеподобным грибком из рода Candida (Кандида). Заразиться можно через общие банные, постельные принадлежности, при половом акте и даже вследствие перенесенного стресса.
Грибковое заражение половых органов чаще всего встречается у женщин репродуктивного возраста. Болезнь формируется, когда грибок начинает бурно размножаться.
Развитию вагинального кандидоза способствует:
- снижение иммунитета при переохлаждении, беременности, нерациональном питании;
- бесконтрольное лечение антибиотиками, кортикостероидами;
- урогенитальные инфекции;
- гормональная контрацепция;
- нарушение интимной гигиены;
- применение тампонов вместо прокладок;
- гипергидроз;
- сахарный диабет;
- нетрадиционные половые контакты.
Симптомы молочницы
Вагинальная молочница проявляется:
- нестерпимым зудом, усиливающимся ночью;
- болезненным половым актом;
- влагалищными творожистыми выделениями белого цвета;
- жжением при мочеиспускании;
- покраснением, отёчностью наружных половых органов.
Запущенные и хронические формы болезни характеризуются появлением желтовато-зелёных выделений с неприятным кислым запахом.

Диагностика
Грибковое поражение диагностируют используя:
- Забор мазков из влагалища, шейки матки, мочеиспускательного канала для установления состава микрофлоры.
- Определение кислотности вагины.
- Бактериальный посев на питательную среду соскоба с влагалищных стенок.
- Анализ для исследования глюкозы в крови и моче.
В домашних условиях для самостоятельной диагностики влагалищного кандидоза можно воспользоваться тест-системой Фраутест Кандида.
Когда следует обращаться к врачу
Незамедлительный визит к гинекологу необходим в случае:
- отсутствия результата после недельного самолечения;
- кровотечения из влагалища;
- болей внизу живота;
- более 2 рецидивов недуга за 6 месяцев;
- появления побочных эффектов при терапии противогрибковыми средствами.
Беременные, чтобы предупредить внутриутробное заражение плода, должны лечить это заболевание под медицинским контролем.

Методы лечения
К стандартным способам лечения вагинального кандидоза относится применение кремов, мазей, суппозиториев интравагинально и приём таблеток внутрь.
Назначаются препараты в дозировках, учитывающих вес тела, форму протекания болезни.
Наружно для борьбы с грибком Кандида используют:
- мазь, крем или гель;
- противогрибковые вагинальные свечи;
- вагинальные таблетки;
- спринцевания.
Интравагинально курсами 7 дней применяют мази:
Чтобы вылечить грибок, достаточно однократного использования мази Бутоконазол (2%), и всего 3 дня потребуется, если воспользоваться препаратом Клотримазол (2%).
В комплексную терапию вагинального кандидоза входят:
- Приём внутрь таблеток Флуконазола однократно по 150 мг/день или Интраконазола дважды в день по 200 мг.
- Введение интравагинально мази с противогрибковым эффектом.
- Использование свеч Миконазол.
Вагинальный кандидоз встречается не только у женщин репродуктивного возраста, но и у совсем юных девушек и дам преклонного возраста. Причин его развития множество, а течение болезни может быть как острым, так и рецидивирующим. Как вылечить молочницу необходимо узнавать у своего лечащего врача, так как препараты подбираются только после диагностики. Использование фитосредств без соответствующей лекарственной терапии очень часто приводит к затуханию воспаления, но при этом микрофлора влагалища восстанавливается не полностью, что может привести к рецидиву кандидоза.
Что обозначается термином молочница
Кандидоз или иначе молочница возникает вследствие чрезмерного размножения на слизистых оболочках и кожном покрове особых грибков из рода Candida. Дрожжеподобные микроорганизмы всегда входят в условно-патогенной состав микрофлоры организма человека. Но они не оказывают негативного влияния и не приводят к болезням, только если их количество не превышает определенный предел. Размножение микроорганизмов практически всегда является следствием снижения иммунной защиты — общей и местной. В свою очередь, ухудшение иммунитета может быть спровоцировано рядом эндогенных и экзогенных факторов, которые постепенно приводят к кандидозу.
Молочница может затрагивать слизистые оболочки наружных и внутренних половых органов, кожу. У детей первых лет жизни очень часто возникает кандидоз ротовой полости.
У женщин кандидоз проявляется вагинитом или вульвовагинитом, иногда в воспалительный процесс вовлекаются слизистые оболочки уретры и вся промежность в целом.
Согласно статистике у 75 % пациенток гинеколога обнаруживаются те или иные проявления молочницы.
В острую фазу болезнь проявляется ярко, но после затихания воспалительного процесса могут беспокоить лишь небольшие периодически беспокоящие дискомфортные ощущения. Такие изменения указывают на переход кандидоза в хроническую стадию, при которой рецидив воспаления может быть обусловлен любым незначительным раздражителем. Молочницу вылечить полностью можно только при правильно подобранной схеме терапии. Препараты врач подбирает исходя из выявленных изменений в анализе и с учетом сопутствующих заболеваний и возраста женщины.
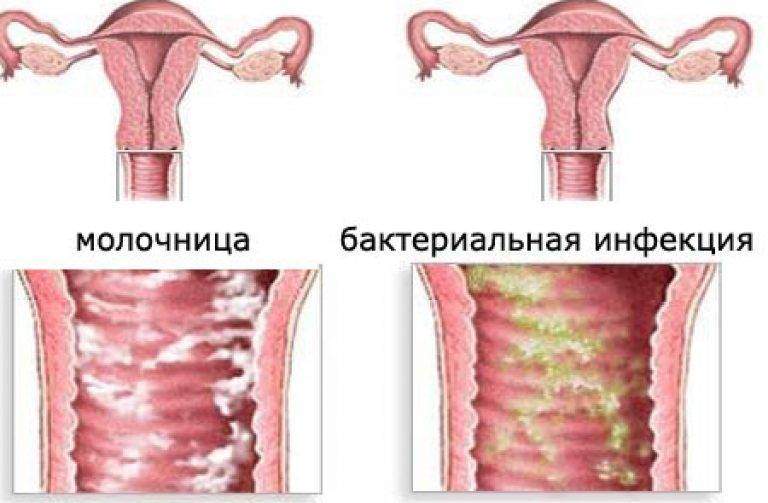
Причины и симптомы молочницы у женщин
Спровоцировать размножение грибковых микроорганизмов, нарушающих микрофлору влагалища, способны несколько причин:
- Ношение чересчур облегающего и синтетического белья. Популярные среди девушек стринги приводят к сильному трению в местах соприкосновения, целостность слизистой нарушается, и создаются оптимальные для перемещения микрофлоры с области заднего прохода на половые органы условия;
- Использование гелей и мыла для ежедневной интимной гигиены с большим содержанием щелочи;
- Постоянное применение прокладок. При их применении нарушается воздухообмен, что приводит к постоянной влажности интимной зоны;
- Противоестественные сексуальные контакты. Совмещение орального и анального секса с традиционным является причиной попадания микрофлоры из прямой кишки и рта во влагалище. И это может вызвать нарушение баланса микрофлоры;
- Ожирение. При лишнем весе в естественных складках для размножения грибков создаются оптимальные условия;
- Длительный прием ряда препаратов. Кандидоз нередко появляется во время лечения глюкокортикостероидами, антибиотиками, цитостатиками;
- Нарушение процессов обмена в организме. Очень часто молочница беспокоит женщин с сахарным диабетом. Заболевание не только снижает местный иммунитет, но и сопровождается повышением концентрации углеводов в тканях, которые являются хорошей питательной средой для дрожжеподобных грибков;
- Нерациональное питание. Спровоцировать молочницу может недостаток в пище основных микроэлементов и витаминов, чрезмерное увлечение сладкой пищей;
- Беременность. После зачатия иммунная защита организма женщины падает и происходит гормональная перестройка организма. Что может негативно отразиться и на микрофлоре влагалища;
- Микротравмы половых органов. Обычно повреждения возникают при половом акте, при котором слизистые не достаточно увлажнены.
Вероятность кандидоза повышена у женщин, испытывающих психоэмоциональные перегрузки и не полноценно отдыхающих. Риск болезни высок и у тех, кто курит, так как эта вредная привычка ухудшает кровообращение.
Молочница может протекать в острой и хронической форме. При первом варианте вся симптоматика болезни ярко выражена. Женщины отмечают:
- Раздражение, зуд и жжение слизистых наружных половых органов. Неприятные симптомы усиливаются после мочеиспускания, во время менструации, после полового акта;
- Появление беловатых, творожистых выделений;
- Болезненность во время полового акта.
При визуальном осмотре слизистые оболочки отечны гиперемированы, могут наблюдаться следы расчесов. Постоянный дискомфорт негативно отражается и на общем самочувствии. Молочница может привести к раздражительности, повышенной тревожности, к ухудшению качества сна.
При стертой и хронической форме кандидоза симптомы болезни стерты. Иногда беспокоят только дискомфортные ощущения или творожистые выделения без запаха.

Как лечить молочницу
Как вылечить молочницу нельзя решать самостоятельно без предварительного обследования. Обязательно необходимо исследование мазка из влагалища на микрофлору. Помимо повышенного количества грибков в нем могут быть обнаружены и другие болезнетворные микроорганизмы. Поэтому лечение помимо противогрибковых препаратов должно состоят и из использования медикаментов с соответствующим механизмом действия.
Обязательно необходимо исключить влияние тех факторов, которые могут помешать выздоровлению. Это значит, нужно отказаться от синтетического белья и вредных привычек, правильно проводить интимную гигиену половых органов.
Вероятность возникновения молочницы после наступления беременности резко повышается. И связано это с изменением концентрации гормонов, с естественным иммунодефицитом и с изменением кислотности влагалища. Многие будущие мамы опасаются использовать антимикотические препараты из-за их токсического действия. Но если молочницу не лечить, то возможно возникновение осложнений во время родов, угроза выкидыша или заражение ребенка во время прохождения через родовые пути.
Действительно, не все противогрибковые средства безопасны для беременных. Поэтому, чем вылечить молочницу нужно решать совместно с наблюдающим гинекологом. Выбор препаратов во многом определяется триместром беременности.
Так на первом триместре большинство врачей назначают Пимафуцин в любой лекарственной форме. Обычно достаточно использование суппозиториев на протяжении 6 дней. Но если молочница половых органов сопровождается и признаками кандидоза кишечника, то следует использовать таблетированный Пимафуцин по одной таблетке в течение 4 дней.
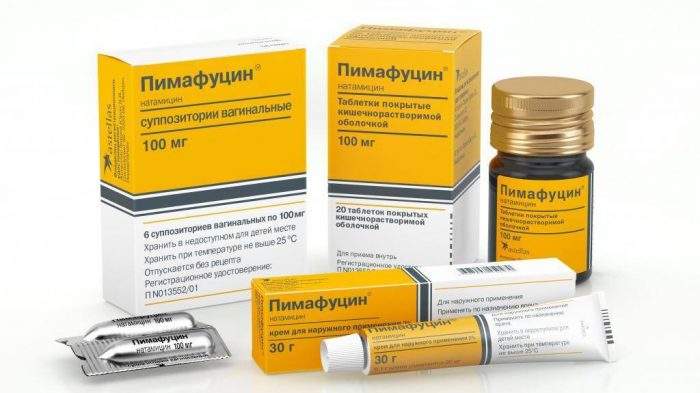
Из местных средств на первом триместре применяют:
- Таблетки вагинальные Гексикон;
- Депантол в креме или суппозиториях;
- Гель Вагисан.
На втором и третьем триместре список разрешенных препаратов расширяется за счет Полижинакса и Тержинана.
При поражении кандидозом системных органов не обойтись без приема таблеток и капсул, которые назначают внутрь. Врач их подбирает, учитывая все риски. В каждом случае назначается индивидуальная дозировка и продолжительность использования.
При появлении первых симптомов молочницы не желательно искать в интернете статьи на тему, как я вылечила молочницу, и какие препараты показаны при воспалении. Каждый случай развития кандидоза имеет свои особенности развития и протекания, а препараты подбираются после анализа мазка. Однако до посещения врача и получения результатов исследования женщина может самостоятельно снизить основные проявления неприятного заболевания. Для этого нужно:
- Пересмотреть свой рацион. На период терапии нужно свести к минимуму употребление сахара, сладостей, выпечки из дрожжевого теста. Содержащиеся в них углеводы являются питательной средой для грибковых колоний, что приводит к быстрому увеличению количества микроорганизмов;
- Из рациона также нужно исключить газированные напитки, острую и сильно соленую пищу, алкоголь. Под их воздействием слизистые оболочки еще больше раздражаются, что приводит к усилению дискомфортных ощущений;
- Усилить иммунитет. Помогают в этом прогулки на свежем воздухе, тренировки в спортзале, употребление свежих растительных продуктов и молочнокислой пищи;
- Правильно проводить гигиенические процедуры половых органов. Не рекомендуется применять обычное мыло, так как щелочь повышает сухость слизистых оболочек. Подмываться во время острой фазы молочницы желательно после каждого акта дефекации и не менее 2-х раз в день. Для подмываний можно использовать отвар ромашки, содовый раствор.
На весь период терапии нужно отказаться от сексуальных контактов.
Обычно при остро протекающем вагинальном кандидозе женщине назначают противогрибковые средства местного действия – влагалищные суппозитории, таблетки или мазь. Но при частых обострениях требуется прием системных антимикотиков. Вылечить кандидоз полностью возможно, если после основной терапии пропить препараты, восстанавливающие микрофлору и повысить свой иммунитет.
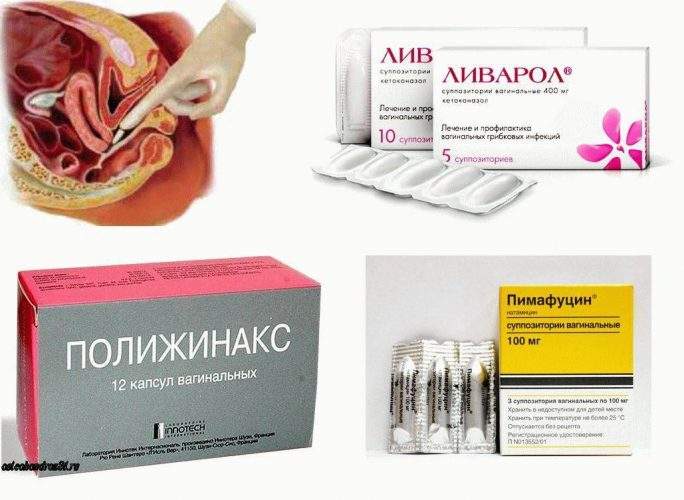
Свечи и вагинальные таблетки быстро восстанавливают микрофлору влагалища, если их использование начато вовремя, а сами препараты выбраны правильно. Не следует полагаться на советы подруги, которая говорит, что я вылечила молочницу тем или иным препаратом и тебе его советую. Лекарство должен подобрать врач исходя из результатов обследования.
Чаще всего для лечения молочницы из препаратов с местным действием используют:
- Пимафуцин. Содержит наименьшее количество токсичных компонентов, поэтому суппозитории часто используют при беременности. На курс лечения необходимо 6 свечек, их вставляют во влагалище по одной перед сном. Симптомы молочницы исчезают уже через 2-3 дня, но терапию обязательно нужно довести до конца;
- Клотримазол. Это действующий компонент таких средств, как Канизон, Кандибене, Антифунгол. Под воздействие клотримазола растворяется оболочка грибков Кандид, что приводит к их гибели. Препараты выпускаются в виде суппозиториев или вагинальных таблеток, которые нужно использовать 6-7 дней подряд;
- Изоконазол. Свечи и мазь наделены противогрибковым и антибактериальным действием, поэтому Изоконазол часто используют при смешанном воспалении влагалища. Препарат хорошо снимает зуд и раздражение. Курс применения суппозиториев – 3 дня;
- Миконазол. Входит в состав таких лекарств как Гино-Дактарин, Клион Д. Препараты наделены противогрибковой активностью и способны справляться с некоторым видом бактерий. Длительность их применения – 14 дней;
- Тержинан. Вагинальные таблетки. Используются на протяжении 10 дней. Таблетку перед введением во влагалище необходимо смачивать.
Незначительный дискомфорт и периодический зуд после основного лечения могут беспокоить еще 1-2 недели. Но это не указывает на то, что использование назначенных лекарств нужно повторить. О результатах лечения достоверно можно судить только после контрольного проведения исследования мазка. Однако медикаментозную терапию молочницы не возбраняется дополнить народными средствами.
Вагинальные суппозитории и таблетки действуют только в области влагалища. В кровь компоненты лекарств практически не попадают, поэтому и побочных реакций при их применении мало. Единственный недостаток такой терапии неудобство введение свечей и необходимость длительного их использования.
Использование таблеток или капсул для перорального приема более удобно. И пить их обычно необходимо не больше 5 дней. При хроническом течении молочницы системные средства предпочтительнее, так как они восстанавливают микрофлору всего организма и предупреждают рецидивы кандидоза.
Наиболее действенными противогрибковыми таблетками и капсулами, которые назначают при вагинальном кандидозе, считаются:
- Флуконазол или его аналоги Форкан, Микосит, Дифлюкан. При остром протекании кандидоза используют однократно в дозе 150 мг. Флуконазол при молочнице с рецидивирующим вариантом течения нужно использовать по схеме. Препарат принимается по 150 мг в первый, четвертый и седьмой день лечения. Затем нужно по капсуле выпивать один раз в неделю на протяжении 6 месяцев;
- Пимафуцин. Выпивают по таблетке ежедневно на протяжении 3-5 дней;
- Миконазол или его аналоги Фунгиназол, Микатин. Принимают по таблетке три дня подряд;
- Нистатин. Схема приема при молочнице – 4 раза в сутки по таблетке. Длительность терапии от 10 до 14 дней.
Если рецидивы вагинального кандидоза случаются более 4-х раз в год, то следует более тщательно обследоваться на скрытые инфекции, а также на нарушение обменных процессов и эндокринные сбои.
Народные способы борьбы с кандидозом влагалища эффективны только в сочетании с противогрибковыми препаратами или как средства, предупреждающие рецидив болезни. Если их использовать в острую фазу болезни, то полного восстановления микрофлоры можно не добиться, и заболевание может вернуться вновь. Еще один недостаток народной медицины – необходимость длительного использования фитопрепаратов, тогда как противогрибковые средства действуют гораздо быстрее.
Рецепты народной медицины при молочнице чаще всего используются с целью уменьшения дискомфортных ощущений и для укрепления местного и общего иммунитета:
- Содовый раствор. Готовится из полулитра теплой воды и чайной ложечки пищевой соды. После тщательного размешивания раствор используют для подмываний. Его применение уменьшает зуд и раздражение и предотвращает присоединение бактериальной инфекции;
- Фитосбор. Потребуется по 5 ст. ложек коры дуба, крапивных листьев, цветков ромашки аптечной и травы спорыша. Сбор заливается литром воды и доводится для кипения на плитке. Используют его после процеживания в теплом виде для спринцеваний. Процедуру нужно проводить утром и вечером;
- Облепиховое масло. В аптечном масле облепихи нужно смочить тампон и вставить его во влагалище на ночь. Облепиха снимает воспаление, способствует заживлению слизистых оболочек, укрепляет местный иммунитет;
- Бифидумбактерин. Это аптечное средство применяют в смеси с прокипяченным растительным маслом. Ампулу препарата смешивают с ложкой масла, затем в полученном растворе пропитывают тампон и вставляют его во влагалище. Через час тампон вынимают;
- Мед. При отсутствии аллергии на продукты пчеловодства жидкий мед разводится в кипяченой воде в пропорции 1:10. Полученной смесью смазывают воспаленные слизистые.

Подмываться при молочнице можно отваром ромашки, цветков календулы, листьев тысячелистника. Эти растения хорошо устраняют дискомфорт, уменьшают воспаление.
После завершения курса лечения молочницы через 7-10 дней нужно сдать контрольные анализы. По результатам исследования можно будет понять, необходимы ли еще дополнительные препараты или нет. При хроническом кандидозе контрольные мазки сдают три месяца подряд на 5-7 день цикла.
Молочница – заболевание, которое может ухудшить как интимную, так и социальную жизнь женщины. Игнорирование лечения приводит к переходу болезни в хроническую стадию, при которой обострение возможно в любой момент. Чтобы полностью вылечить кандидоз необходимо правильно подобрать препараты, что возможно только после обследования. Поэтому не стоит принимать лекарства без назначения, даже если они помогли родственницам или подругам.
Читайте также:


