Факторы риска инвазивного кандидоза
Кандидемия или инвазивный кандидоз характеризуется грибковым поражением внутренних органов. При инвазивном кандидозе у человека дрожжеподобные грибки рода Кандида проникают в кровь и лимфу и заражают разные системы организма. Нередко инвазивная форма кандидоза приводит к тяжелым осложнениям и гибели человека. Учитывая вид патологии, у пациента проявляются разные симптомы.

Причины и факторы риска
Нередко от инвазивного кандидоза страдают люди, пережившие тяжелые ожоги или вынужденные носить мочевой катетер.
Возбудителем инвазивного кандидоза являются дрожжеподобные грибы Кандиды, относящиеся к условно-патогенным микроорганизмам. При недуга отмечается тяжелое течение, поражается кровяная система и жизненно важные внутренние органы. Заражение может произойти при оперативном вмешательстве и других неблагоприятных факторах. Заболевание может происходить из кишечника, в таком случае отмечается кандидоз легких, селезенки, печени, или грибки попадают извне, при этом болезнь негативно сказывается на сердце, почках и легких. Факторы риска для разных групп пациентов представлены в таблице.
| Группа пациентов | Факторы риска |
| Взрослые и дети постарше |
|
| Новорожденные |
|
Формы болезни
Заболевание проходит 3 формы развития, каждая из которых выделяется особыми признаками:

При начальной форме болезни внутренние органы не страдают.
Кандидемия. При этой форме грибки еще не распространяются на внутренние органы, а лишь попадают в кровяную жидкость. По статистике, у 50% больных диагностируется эта стадия инвазивного кандидоза. На этом этапе клиническая картина проявляется не особо, при этом уже отмечается недостаточность почек.
Симптомы заболевания
На первых порах при кандидемии у пациента практически отсутствуют патологические проявления. Затем, учитывая поврежденный орган, проявляется яркая симптоматика. При инвазивной молочнице может происходить повреждение печени, почек, сердца, селезенки, глаз, головного мозга, суставов, костного мозга и других органов. У человека появляются такие симптомы:
- повышение температуры тела до 39-ти градусов;
- отсутствие положительной реакции на прием антибиотиков;
- недостаточность дыхания;
- болезненные ощущения в поясничном отделе;
- нарушения работы почек;
- нарушение зрительной функции;
- нарушенный стул, при котором запоры чередуются с диареей;
- белесые вкрапления или кровянистые сгустки в каловых массах;
- утрата аппетита и вздутие живота;
- недомогание и постоянная слабость.
Нередко на фоне диссеминированной молочницы у человека может возникнуть недостаточность почек, при которой нарушится процесс мочевыведения. Пациента будет беспокоить постоянно высокая температура, сопровождающаяся ознобом и лихорадочным состоянием. Порой такая патология может вызвать абсцесс головного мозга у взрослых, у детей диссеминированная молочница нередко провоцирует развитие менингита. Крайне важно как можно скорее выявить болезнь и начать ее активное лечение, поскольку в таком случае пациенту грозит летальный исход.
Разновидности
Молочница, поразившая ЦНС, нередко наблюдается у недоношенных детей или малышей, родившихся с маленьким весом. У взрослых болезнь может развиться при имеющихся нейрогенных отклонениях, а также кандидоз ЦНС часто встречается у инъекционных наркозависимых людей. При этом отмечается затяжное течение недуга, при котором развивается гипертензионно-гидроцефальный синдром.
При таком виде инвазивного кандидоза у человека поражается область глаз грибками Кандида. В таком случае нередко отмечается абсцесс в стекловидном теле. По статистике, кандидозный эндофтальмит отмечается у 5—8% пациентов с инвазивным кандидозом как осложнение болезни. Самостоятельно такой недуг наблюдается крайне редко, при этом вызван он продолжительным внутривенным использованием лекарств или наблюдается у инъекционных наркозависимых людей.
Такое отклонение часто наблюдается в качестве осложнения при остром диссеминированном кандидозе. У пациента отмечается следующая симптоматика:
- недостаточность сердца, которая постепенно нарастает;
- лихорадочное состояние после приема антибиотиков;
- поражение аортального и митрального клапана;
- признаки бородавчатого эндокардита.
Диагностируется у 10—15% больных с инвазивным кандидозом. При этом симптоматическая картина отсутствует или неярко выражена. Если пациент применяет при терапии антибиотики, то они не оказывают никакого воздействия. Отмечается следующая клиническая картина при кандидозном перитоните:
- высокая температура тела после приема антибиотиков;
- воспалительные реакции;
- гнойное отделение в брюшной полости;
- развитие шока.
Диагностика
При диагностике инвазивного кандидоза основной задачей является выявление дрожжеподобных грибков в крови и в тканях внутренних органов. Диагностика инвазивного кандидоза достаточно обширна, поскольку при патологии повреждается много систем и органов. Врач назначает пациенту следующие диагностические процедуры:
- сдача крови на общий анализ на протяжении 5-ти дней;
- сбор кала, урины, мокрот, жидкости из ранок на лабораторные исследования;
- УЗИ органов брюшины;
- проведение рентгена легких;
- гистологическое исследование;
- использование офтальмоскопа для обследования дна глаза;
- эндоскопическое обследование;
- КТ и МРТ.
Лечение инвазивного кандидоза
Крайне важными являются своевременные терапевтические меры, поскольку, при откладывании лечения инвазивного кандидоза человеку грозит значительное повреждение внутренних органов с последующим летальным исходом.
Сперва врач устраняет все источники патологии такие, как мочевой катетер, протезы и другие предметы. Затем, показан прием противогрибковых средств и антибактериальных препаратов. В таблице приведены основные лечебные препараты, учитывая вид возбудителя:
Профилактика
Профилактические меры по недопущению инвазивного кандидоза предусматривают тщательное поддержание гигиены и применение антибиотиков исключительно по назначению врача. Людям, пребывающим в группе риска, необходимо особо тщательно следить за состоянием здоровья и иммунной системой. Врачам или людям, которые часто контактируют с инфекционными больными, следует регулярно мыть руки и придерживаться правил безопасности.
Кандидемия — одна из форм тяжёлого грибкового инфицирования организма человека (в основном в послеоперационный период).
Довольно часто риску подхватить хворь подвержены преждевременно появившиеся на свет дети с маленьким весом. У них вообще большой риск заболеть не только грибковыми инфекциями, но и бактериальными (из-за несовершенства работ многих систем несформировавшегося окончательно организма).
Данное заболевание специфично, поэтому к людям, живущим в обычных условиях, практически не имеет никакого отношения. Однако, это заболевание сложное, трудно диагностируемое и требующее длительного лечения.
Причины кандидемии
Грибки Кандида — единственный возбудитель этого заболевания. В природе он находится повсюду: в почве, воздухе, воде, на поверхности различных предметов. Как и все представители рода грибов любит тепло, влажность и хорошее питание. При благоприятных условиях они стремительно размножаются, образуя обширные колонии и завоёвывая новые пространства.
Грибки не превращаются во врагов просто так. Перерождению обычной микрофлоры в патогенную способствуют некоторые факторы внешней и внутренней среды:
- недоразвитие или сбои в работе иммунной системы;
- генетические особенности;
- онкология;
- гормональные нарушения;
- длительный прием противомикробных и гормональных препаратов;
- острые, инфекционные и хронические болезни;
- стрессы, нервное истощение;
- болезни желёз внутренней секреции и желудочно-кишечного тракта;
- нерациональное питание;
- вредные привычки (курение, алкоголь);
- частые переливания крови и растворов для внутривенного введения с нарушением правил асептики и антисептики;
- некачественная обработка мединструментария и уход за медицинским оборудованием;
- ожоги, охватывающие примерно 1/4 часть кожных покровов;
- пожилой возраст.
Инвазивный кандидоз регистрируется именно там, где способствующие факторы наиболее выражены:
- у лиц, находящихся на реабилитации после первичного либо повторного оперативного вмешательства. Пятьдесят процентов таких больных составляют прооперированные по поводу нарушений со стороны пищеварительной, около 20% — лёгочной системы.
- пациенты, лечащиеся от злокачественных новообразований различных внутренних органов и крови;
- перенесшие пересадку органов;
- семимесячные недоношенные младенцы с массой тела до полутора килограмм.
Существует два известных пути передачи, связанные с нарушениями санитарно — эпидемического режима:
- Кровотоком. При невнимательном отношении со стороны медиков к сроку использования катетеров, а также недостаточной предварительной обработке мест инъекций и рук персонала.
- Через кишечник. Можно сказать, что грибки попадают в организм с обсемененной пищей либо через грязные руки самого больного или персонала медучреждения.
Формы болезни
Различают несколько форм заболевания. Их названия в народе нередко служат определением самой болезни. Разберем по порядку каждую из них и постараемся показать наиболее опасный ход событий.
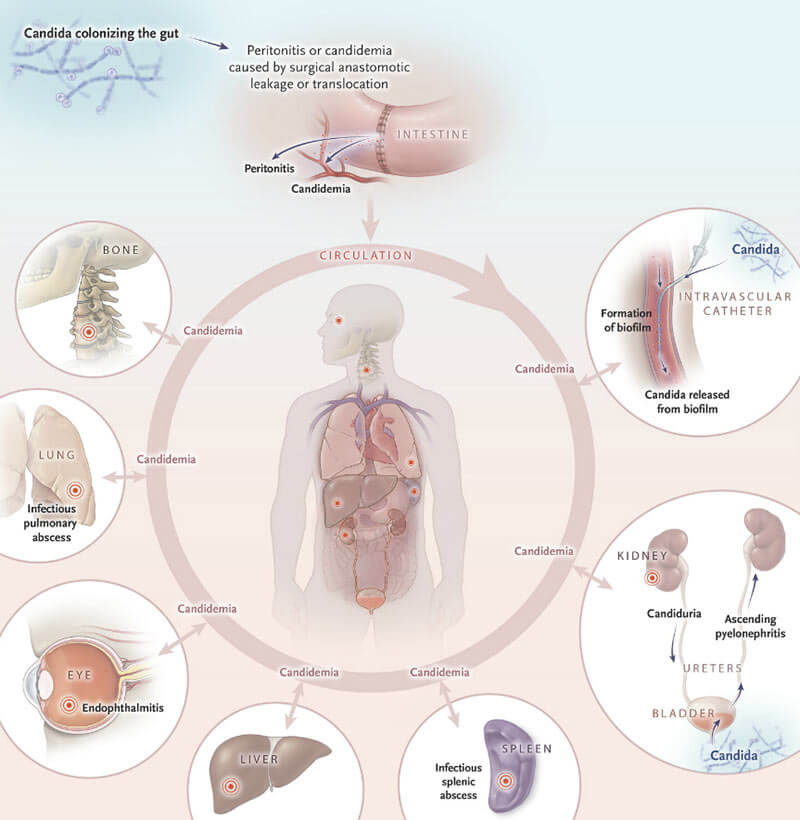
- Кандидемия. Самая безобидная из существующих форм. Её можно перепутать с неинвазивным кишечным кандидозом (дисбактериозом), который отличается расстройством стула и болями в области живота, но не такой силы. В этой стадии грибковое начало уже циркулирует по организму вместе с кровотоком, но кроме как нарушениями со стороны выделительной системы (почек) это никак не проявляется.
- Инвазивный кандидоз. Чаще других им заражаются органы брюшной полости: кишечник и печень после проведённых операций, под действием мощных антибиотиков. Candida при этом закрепляется и обволакивает сыпью, характерной для молочницы, не более двух органов.
- Висцелярный (диссеминированный или системный) кандидоз. Комбинированная форма, которая в последнее время широко распространилась по миру, поражая не только отдельные органы, но и заселяя кровь грибком. Самая опасная из всех форм. Токсичные продукты жизнедеятельности кандид могут привести к тяжелым последствиям — сепсису и летальному исходу. Куда внедриться инфекция, заранее предугадать не возможно, поэтому в заражение вовлекаются практически все системы.
Такая форма имеет острое и хроническое течение. В остром периоде заболевание может охватывать уже более трёх органов, продолжая сохраняться в крови и отравлять её. Развитие хронической формы свойственно для онкобольных с пересаженным костным мозгом.
При системной форме происходит поражение центральной нервной системы, мозга, приводящая к судорогам и образованию гнойных очагов.
Диагностика
Диагностирование осуществляется, можно сказать, на месте, не выходя за пределы больницы. Наблюдение за пациентами реанимационных палат постоянное, поэтому вряд ли удастся пропустить начинающийся процесс. Послеоперационники не всегда могут рассказать об изменениях в самочувствии, поэтому ответственность медиков в этом вопросе очень важна.
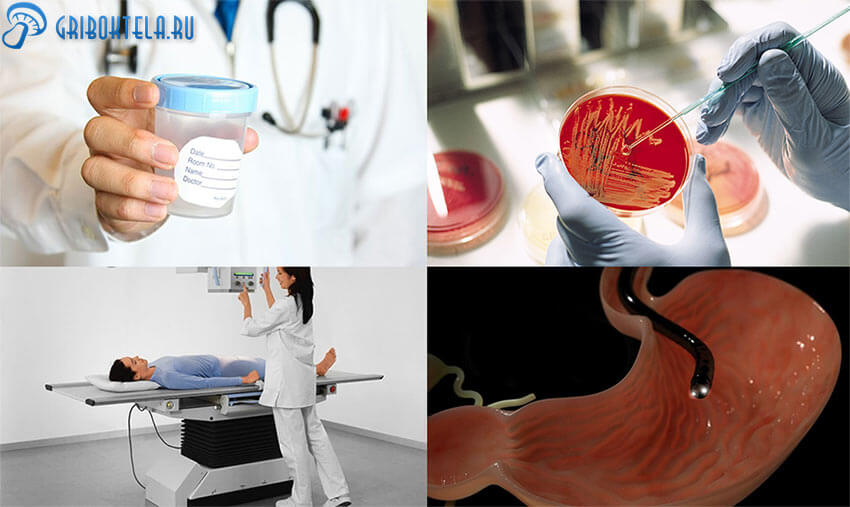
Установить точный диагноз — инвазивный кандидоз — только по внешним признакам на практике очень трудно даже светилу в медицине. Уж больно схожи многие симптомы с другими не менее тяжёлыми инфекциями. Ведь интоксикация присутствует как в одном, так и в другом случае.
Главным критерием служат результаты анализов. Зная специфику локализации возможного распространения, лаборант исследует:
- трижды в течение суток венозную кровь с целью определения наличия и количества грибка;
- посев крови на питательную среду (готовится 5 суток);
- анализ мочи, мокроты и кала.
Кроме того проводятся инструментальное обследование:
- рентгенография;
- ультразвуковое исследование;
- эндоскопия;
- изучение глазного дна;
- магнитно-резонансная томография (МРТ в трёхмерной картинке);
- компьютерная томография (КТ дает объёмное изображение).
Симптомы инвазивного кандидоза
В формировании болезни важную роль играет конкретное место сосредоточения грибковой инфекции и масштаб интоксикации. Проявления кандидоза начинаются с нарушений в работе тех органов, которые наиболее подвержены заражению. Симптомы прогрессируют, приводя больного к тяжелейшему состоянию.
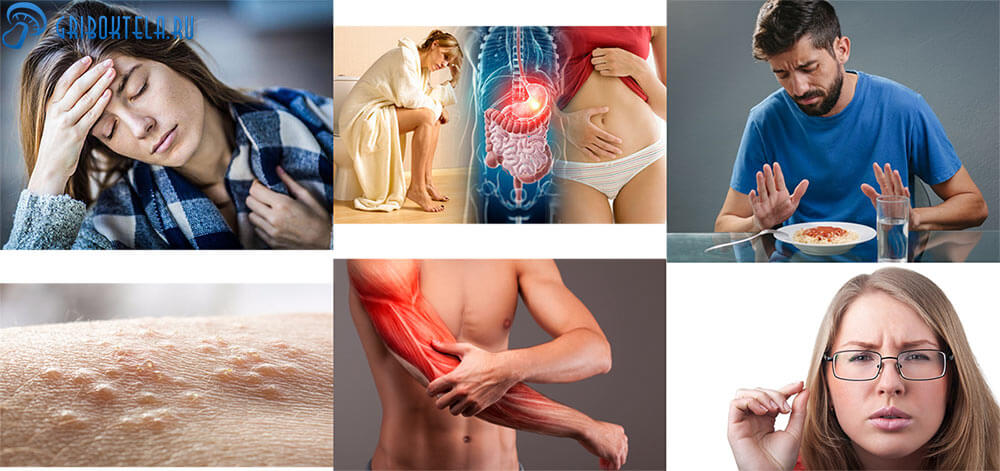
У больного отмечается значительное ухудшение общего состояния, недомогание, слабость, сильный озноб. Кроме того имеют место:
- жар и головная боль (повышение температуры тела до 39°С и выше);
- расстройство кишечника (жидкий стул чередуется с запором, метеоризм, бурление); в каловых массах видны прожилки крови, белые творожистые с кислым запахом выделения;
- потеря аппетита, отказ от пищи вовсе;
- иногда папулёзные высыпания на коже;
- ухудшается зрение (двоится в глазах, размытые очертания предметов);
Конкретное базирование гриба добавляет характерную симптоматику со стороны сердца, желудка, почек, легких:
- тахикардию (учащенный ритм сердцебиения) и боль в грудной клетке;
- частую рвоту, спастические боли в области живота;
- напряженность и болезненность в мышцах;
- почечную колику, мочеиспускание становится болезненным;
- кашель с отхождением мокроты с гноем.
Клиническая картина нарастает в течение 5-6 суток и может привести к осложнениям вплоть до сердечной недостаточности, абсцессу в мозге, отёку лёгких, отказу почек, которые впоследствии заканчиваются гибелью. Статистика неумолима. Половина смертей приходится на первые две недели. В целом заболевание длится около месяца.
В связи с таким положением необходимы экстренные меры результативного лечения.
Лечение
Терапия осуществляется только в стационаре под неусыпным наблюдением медперсонала. Тяжесть положения предполагает постельный режим в условиях палаты интенсивной терапии. В некоторых случаях требуется хирургическая помощь (операция).
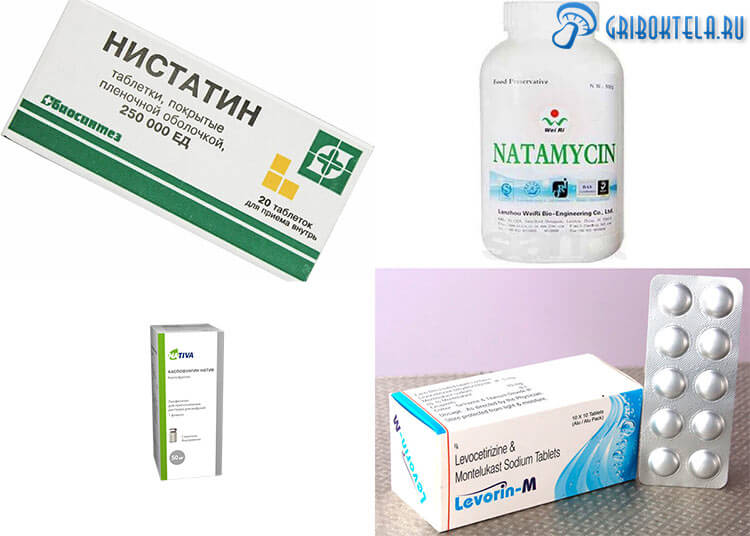
Назначения доктора основываются на результатах исследований и анализов. В первый день, пока они не ясны, назначаются антибиотики широкого спектра действия, а затем противогрибковые лекарства, которые уничтожают грибок изнутри:
- Леворин. Выпускается в таблетках капсулах и порошке для суспензий. Принимают по 1 таблетке четыре раза в день, сроком – 10 дней (при осложнениях – 12). Для детей доза рассчитывается в соответствии с весом. Оказывает побочное действие.
- Натамицин. Можно найти в таблетированной форме и вагинальных свечах. В данном случае употребляют таблетки по 1х4 р. в сутки, курсом 10-20 дней.
- Нистатин. Таблетки в оболочке, применяемые по 2-4 в сутки, для деток – 0,5-1 таб. В течение четырнадцати суток. Много побочных действий. В параллельном употреблении с клотримазолом, понижая его эффективность.
- Вариконазол-агри. Высокоэффективное пролонгированное противогрибковое средство. Активно в отношении многих штаммов. Вводиться в вену или через рот. Врач назначает лечение под наблюдением по схеме, учитывая возраст и вес.
- Каспофунгин-натив. Современное лекарство. Белый порошок дозируется по 50-70 мг для внутривенного вливания капельно за 1 час, 1 раз в сутки.
- Флуцитозин. Применяется только для внутривенных капельных инфузий в сочетании с 0,9% физраствором или 5% глюкозой не менее 7 дней. Разовая доза колеблется в пределах 38-50 мг на кг массы тела. Осторожно! Множество побочных эффектов!
Последние препараты важны в терапевтических мероприятиях, касающихся острого диссеминированного кандидоза, ведь счёт идёт буквально на часы.
В ходе лечения с профилактической целью применяют флуконазол, который одинаково хорош в любом возрасте, даже у грудничков. Фармпредприятия выпускают его как в таблеточках и свечках, так и в ампулах для в/венных инъекций.
Лечение проводится с обязательным лабораторным контролем, дабы ещё больше не навредить здоровью и ускорить выздоровление.
Профилактика
Поскольку инвазивный кандидоз касается преимущественно стационарных больных, то огромное значение имеет как общее состояние пациентов, так и профилактика внутрибольничной инфекции:
- в палатах трижды в день проводятся текущие уборки и проветривания, раз в неделю подключаются баклампы для дезинфекции воздуха;
- медсестры процедурных кабинетов и реанимационных блоков ежедневно проводят осмотр и уход за всевозможными катетерами и повязками, следят за чистотой и соблюдением правил личной гигиены сотрудников, обслуживающих больных;
- при проведении любых манипуляций соблюдается стерильность;
- в запасах медикаментов учитывается возможность замены некоторых парентеральных средств на жидкие (флаконы, ампулы).
Заболевшие в обязательном порядке весь период лечения принимают противогрибковые профилактические препараты.
Наиболее частое грибковое заболевание госпитального контингента. Чаще всего Candida находят в крови или глубоко в тканях, как результат гематогенного распространения из изначально стерильных областей.
Смертность более 40% даже в случаях противогрибковой терапии. Особо настораживает распространение видов, отличных от С.albicans, и их чрезвычайная резистентность к проводимому лечению.
Эпидемиология
Ежегодно Candida поражает 250 000 людей с исходом в 50 000 смертей. Распространённость кандидемии доходит до 2-14 на 100 000 населения. Это одна из самых частых септических инфекций, в большинстве регионов статистика стабильна.
Факторы риска: центральные сосудистые катетеры, недавние хирургические вмешательства (особенно абдоминальные с несостоятельностью анастомозов), применение антибиотиков широкого спектра действия. Негативный результат при культуральных исследованиях дают хронические диссеминированные (гепатоспленальные) формы кандидоза при онкогематологических заболеваниях и глубоком поражении органов и тканей. Инфекционный агент, как правило, изначально находится в кровеносном русле. Исключение – прямое проникновение в стерильные области во время операции с возможной вторичной кандидемией.
Разновидности Candida
За последние десятилетия изменилась распространённость отдельных видов. Сейчас только в половине случаев выявляется Candida albicans. Приходят на смену C. glabrata, C. parapsilosis, меняя клинические рекомендации и подходы к лечению. Менее патогенны, чем C. albicans, C. tropicalis и C. Glabrata, такие возбудители, как C. parapsilosis и C. krusei. Но в то же время C. parapsilosis, благодаря хорошей способности к адгезии, может успешно колонизировать медицинские инструменты и кожу человека, вызывая нозокомиальные вспышки. Другие виды менее распространены и затрагивают, как правило, отдельные группы пациентов, например, ВИЧ-инфицированных.
Иммуногенетика кандидозов
Большинство пациентов ОРИТ не подвержено инвазивному кандидозу даже при наличии факторов риска. Это заставляет думать о генетической предрасположенности к невосприимчивости, что было подтверждено в клинических исследованиях, обнаруживших полиморфизм toll-подобных рецепторов 1–интерферона-γ, были найдены новые гены, ответственные за более высокий риск восприимчивости к инфекции. Прогрессирование заболевания и персистирующая кандидемия, несмотря на противогрибковую терапию, связаны с полиморфизмом цитокинов и изменением содержания интерлейкина-10 и -12b, что указывает на важность цитокинового баланса в способности организма к ограничению распространения инфекции. Определение специфических аллелей генов может стать основой скрининговой стратегии стратификации риска.
Диагностика
Возможно прямое определение возбудителя культуральным методом или ПЦР. Совершенных тестов нет, поэтому для максимальной точности желательно использование нескольких методов.
Культуральное исследование образцов крови пациента, по данным исследований результатов аутопсии, демонстрирует 21-71% чувствительности, что связано с непостоянством кандидемии. Продолжительность теста ограничивает его применение. Одновременно проводится определение чувствительности к химиопрепаратам. Положительный результат требует немедленного начала терапии и поиска метастатических очагов инфекции.
Маннановый антиген, антиманнановые антитела, β-d-glucan – предпочтительные серологические маркёры инвазивного кандидоза. Эффективность тестов варьирует, а специфичность часто переоценивается, т.к. β-d-glucan может контаминировать лабораторные образцы и давать ложноположительные результаты.
Были оценены многие ПЦР тесты. Однако затруднения в их оценке и стандартизации ограничили внедрение и применение. Есть сообщения о 89% чувствительности ПЦР при глубоком кандидозе и негативном результате гемокультуры. SeptiFast и T2Candida Panel – коммерческие названия тестов, второй из которых показал обнадеживающие результаты в клиническом исследовании.
Профилактика
Профилактика, безусловно, важна у пациентов высокого риска, находящихся в ОРИТ. До настоящего времени антимикозная профилактика не находила поддержки в клинических исследованиях, кроме пациентов группы высокого риска. При недавней перфорации органов ЖКТ и недостаточности анастомозов было эффективным применение флуконазола. В остальных группах пациентов результаты, в лучшем случае, скромные. Такая профилактика на 50% уменьшает вероятность кандидемии, но не демонстрирует улучшение выживаемости. Основная проблема - в отборе пациентов для такой профилактики по причине увеличения стоимости лечения и роста резистентности к препаратам.
Недавнее плацебо-контролируемое РКИ описывает применение каспофунгина у пациентов высокого риска в ОРИТ. В целом, в исследуемых группах не было существенной разницы в показателях частоты кандидемии, общей летальности и количестве койко-дней. Профилактика должна проводиться у групп пациентов, для которых польза ее применения доказана: несостоятельность гастроинтестинальных анастомозов, после трансплантации поджелудочной железы или тонкой кишки, отобранные для трансплантации печени, недоношенные новорожденные. Продолжение следует…
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Чаще всего микотический процесс бывает обусловлен грибами Candida spp., на долю которых приходится до 80% всех внутрибольничных грибковых инфекций.
Эпидемиология инвазивного кандидоза. Из дрожжевых грибов наиболее частыми патогенами являются Candida albicans. Однако имеется тенденция к снижению частоты их выделения с 80–90% (70–80–е годы) до 40–60% (90–е годы). Начиная с 90–х годов возрастает выделение Сandida non–albicans: С. tropicalis, C. krusei, C. glabrata, C. kefyr, C. parapsilosis и других [1]. На долю инфекций, вызванных C. glabrata, приходится от 5 до 35%, C. tropicalis – от 8 до 43%. C. lusitaniae, C. dubliniensis, С. guilliermondii относятся к редким патогенам.
Факторы риска в развитии инвазивного кандидоза. Факторы, определяющие возникновение инвазивного кандидоза у пациентов хирургического профиля, отличаются от факторов, индуцирующих микозы у пациентов иной категории. К основным факторам относят абдоминальные операции, особенно повторные, на долю которых приходится 75% всех случаев грибковых инфекций. Другим, не менее важным фактором является возраст (примерно 50% микозов в хирургической практике регистрируется у пациентов старше 60 лет). Вероятность развития кандидемии достоверно выше, если лечение инфекционных осложнений проводится тремя антибиотиками и более [4]. В ходе многофакторного анализа показано, что колонизация Candida spp. многих локусов (например, полость рта, кишечник, влагалище), предшествующий гемодиализ, парентеральное питание, наличие центрального венозного катетера, особенно трехходового, относятся также к достоверным факторам, оказывающим влияние на возникновение инвазивного кандидоза [5]. Инвазивный кандидоз регистрируется чаще у пациентов с обширными ожогами, имеющих мочевой катетер, получающих антациды, Н2–блокаторы или иные средства, подавляющие кислотность желудочного сока, глюкокортикоидные препараты, длительно применяющих антибактериальные препараты.
Патогенез. Кандидоз является, прежде всего, эндогенной инфекцией. Кандиды могут заселять кожу, слизистую ротоглотки, кишечник, и транслокация их происходит через эпителий кишечника [6]. При подобном варианте диссеминации, через кишечник, возникает инвазия кандидами, в первую очередь печени, селезенки, легких. Другие входные ворота для кандид – венозные катетеры [6]. Инфицирование катетеров происходит с кожи больного или через руки медперсонала. При этом пути диссеминации грибов органами–мишенями становятся, как правило, почки, сердце, легкие. Циркуляция кандид в крови проходит непродолжительное время, затем, повреждая эндотелий, они внедряются в органы, приводя к образованию небольших абсцессов.
Кандидемия – выделение грибов Candida spp. хотя бы в одном посеве крови всегда принимается во внимание и является основанием (при наличии симптомов инфекции) для проведения адекватной антимикотической терапии. Следует отметить, что у части больных обнаружение Candida spp. в крови клинически может никак не проявляться. Подобное течение инфекции встречается у пациентов с уремией, при лечении глюкокортикоидными средствами.
Острый диссеминированный кандидоз – это инвазия кандидами одного или нескольких органов гематогенным путем. Поражение дрожжевыми грибами может быть любого органа, но наиболее часто в процесс вовлекаются печень, почки, селезенка, сердце, органы зрения, легкие, головной мозг, кожа и подкожная клетчатка. В этих случаях грибы могут быть выявлены лишь при культивировании и/или гистологическом исследовании биоптатов органов.
Клинические симптомы кандидемии или острого диссеминированного кандидоза не специфичны. Наиболее частым симптомом является лихорадка, которая сохраняется или повторно возникает на фоне терапии антибиотиками широкого спектра действия. В 10–15% случаев отмечается поражение кожи (отсевы) в виде дискретных, мелких, размерами 0,3–0,6 см папулезных образований розовато–красноватого цвета или подкожных абсцессов. Другой признак, характерный для инвазивного кандидоза (кандидозного сепсиса) – довольно выраженные боли в мышцах, которые беспокоят больных в покое – регистрируется редко. Эндофтальмиты при кандидемии возникают у 9–15% больных. Клинические симптомы включают снижение остроты зрения вплоть до развития слепоты, на глазном дне выявляют белесоватые налеты. У всех больных с кандидемией следует проводить офтальмоскопию с расширением зрачка [7].
Летальность при кандидемии остается высокой, составляя 40%. Минимальная частота летальных исходов регистрируется при инфекциях, вызванных С. parapsilosis (7–8%), максимальная – при инфекциях, обусловленных C. glabrata (45%). При остром диссеминированном кандидозе погибает 70–80% больных.
Поражение кандидами легких происходит, в основном, вследствие гематогенной диссеминации грибов, крайне редко являясь первичным проявлением кандидозного процесса (аспирация кандид из глотки). Диагностика пневмокандидоза трудна. На рентгенограммах отмечается понижение прозрачности легочной ткани, создается впечатление наличия мелких множественных очагов. В этих случаях необходимо проведение компьютерной томографии легких. Для пневмокандидоза характерно наличие мелких множественных очагов, расположенных по периферии легочных полей. Клинические симптомы неспецифичны, иногда может беспокоить сухой кашель.
Инвазия дрожжевыми грибами центральной нервной системы протекает в виде поражения оболочек, вещества и сосудов головного мозга, нередко осложняя лечебный процесс у пациентов с вентрикуло–перитонеальными шунтами. Клинически проявляется менингитом, энцефалитом, абсцессами головного мозга, микотической аневризмой.
Кандидозный эндокардит чаще возникает у больных, подвергшихся протезированию клапанов сердца или имевших ранее повреждение (вегетации) на клапанах сердца иной инфекционной природы. Предрасполагающими факторами в развитии данной патологии является катетеризация центральных вен, внутривенное введение наркотических препаратов (у наркоманов). При кандидозном эндокардите наиболее часто, в 40% случаев, вовлекается аортальный клапан, затем – митральный, реже – трикуспидальный, у наркоманов чаще всего – трикуспидальный клапан. Клиническая картина кандидозного и бактериального эндокардита сходна. Для кандидозного эндокардита характерна лишь большая частота эмболий. Эмболия коронарных артерий грибами приводит к развитию ишемии или инфаркта миокарда. У 60% больных диагноз эндокардита устанавливается лишь на аутопсии. Примерно у 80% пациентов с эндокардитом выявляется положительный рост кандид в посевах крови.
Поражение кандидами суставов наблюдается при гематогенной диссеминации инфекции или при внутрисуставном введении глюкокортикоидов. Подобное инфицирование возникает прежде всего у больных с ревматоидными артритами и у пациентов с инородными внутрисуставными устройствами. Чаще поражается коленный сустав, признаки общего воспаления зачастую отсутствуют, инфекционный процесс в большинстве случаев проявляется локальными симптомами. Диагноз ставится на основании выделения грибов (посевы) из околосуставной жидкости. Своевременное диагностирование, оперативное лечение (удаление детрита, дренирование) и антимикотическая терапия могут предотвратить развитие деструкции хрящевой ткани.
Большинство случаев кандидозного остеомиелита, за исключением случаев грибкового поражения грудины, возникающих при ее оперативном рассечении (стернотомии), является следствием гематогенного распространения инфекции. Нередко в инфекционный процесс вовлекаются позвонки. Боли в спине, лихорадка, корешковый синдром возникают при этой патологии. Проводится дренирование очагов и назначается флуконазол.
Перитонит и итраабдоминальные абсцессы
Выделение Candida spp. из перитонеальной жидкости, полученной при аспирации или во время хирургической операции, у пациентов с интраабдоминальными абсцессами или перитонитом свидетельствует о перфорации кишечника или является следствием контаминации при несостоятельности анастомозов пищеварительного тракта [8]. Кандидозный перитонит чаще возникает при опухолях пищеварительного тракта, несостоятельности анастомозов, перфорациях кишечника, срочной релапаратомии, циррозе печени, панкреатите, панкреонекрозе [6,8]. Пациентам с кандидозным перитонитом или абцессами кандидозной этиологии, подтвержденными при микологическом исследовании (обнаружение элементов грибов при микроскопии и/или выделение культуры Candida spp.), наряду с хирургическим лечением проводится терапия системными противогрибковыми препаратами. Лечение антибактерильными препаратами продолжается ввиду полиэтиологичности абдоминальных инфекций. Клинические проявления кандидозного и бактерильного перитонита идентичны.
Кандидозный перитонит может возникать в ходе проведения амбулаторного перитонеального диализа [9,10]. В этих случаях инфекционный процесс является локальным, проявляется невысокой лихорадкой и болями или дискомфортом в животе. При этом перитонеальный диализат непрозрачный и содержит более 100 нейтрофилов в 1 мм 3 . Лечение включает удаление перитонеального катетера и назначение системных антимикотиков. Боли в животе могут возникать при добавлении амфотерицина В в диализат, поскольку препарат может вызывать химический перитонит. Концентрация флуконазола в перитонеальной жидкости высокая, данный антимикотик является препаратом выбора при лечении этих осложнений.
Кандиды могут вызывать холангит, абцессы в поджелудочной железе и печени [7]. Подобные осложнения возникают прежде всего у больных, имеющих дренажи в брюшной полости, после операций по поводу опухолей пищеварительного тракта.
Диагностика и лечение кандидозной раневой инфекции весьма проблематичны. Выделение Candida spp. из дренажа или из раны не является веским доказательством кандидозной раневой инфекции. Candida spp. могут лишь колонизировать рану, не приводя к инвазивному процессу [11]. Однако в тех случаях, когда раневая инфекция сохраняется или прогрессирует на фоне терапии антибиотиками, особенно в случаях повторного выделения Candida spp. из раны, рекомендуется применять системные противогрибковые препараты [12].
Следует отметить необходимость назначения системных противогрибковых препаратов во всех случаях выделения Candida spp. из послеоперационной раны на грудине, используемой в качестве оперативного доступа при операциях на сердце, ввиду опасности развития остеомиелита.
Эмпирическая и превентивная терапия
Candida spp. относятся к патогенам, которые часто выявляют из нестерильных локусов при интраабдоминальных инфекциях. Терапию системными антимикотиками следует проводить больным, входящим в группу высокого риска развития инвазивного кандидоза. Такую группу составляют пациенты, у которых отмечается колонизация кандидами нескольких локусов. Длительное время они находятся в реанимации где им проводится терапия антибиотиками, ставится центральный венозный катетер, проводится парентеральное питание [12]. Если колонизация кандидами слизистых отсутствует, то пациенты входят в группу низкого риска возникновения инвазивного кандидоза и назначение системных антимикотиков следует отложить [12].
Пациенты с ожогами
Частота гематогенного кандидоза у этой категории больных составляет 2–14%. Колонизация дрожжевыми грибами, частота гематогенной диссеминации, летальность при кандидозной инфекции коррелируют с обширностью и интенсивностью ожога. Принципы лечения кандидоза у больных с ожогами идентичны используемым в хирургической практике.
Диагностика инвазивного кандидоза базируется на обнаружении дрожжевых клеток (грибы рода Candida могут формировать псевдомицелий или истинный мицелий) в биоптатах или аспиратах за исключением слизистых оболочек или выделении культуры из образцов, полученных в асептических условиях из стерильного в норме очага (кровь, содержимое абсцесса, перитонеальная жидкость, аспираты) [11,12]. Выделение дрожжевых грибов со слизистых, с поверхности ран свидетельствует о колонизации дрожжевыми грибами.
Лечение инвазивного кандидоза
В отношении кандид эффективны все системные антимикотики, применяемые на современном этапе: амфотерицин В, флуконазол, итраконазол, вориконазол, каспофунгин [13]. Итраконазол для перорального применения (в капсулах или в суспензии) не назначается в качестве стартовой терапии при инвазивном кандидозе, поскольку стабильная концентрация в крови достигается лишь через 1–2 недели приема препарата.
При инвазивном кандидозе выбор антимикотика и его дозирование определяются видовой принадлежностью выделенных грибов, его чувствительностью к противогрибковым препаратам, клиническим состоянием пациента. Во всех случаях кандидемии необходимо удалить венозный катетер.
Показанием для назначения флуконазола (Микосист) при инвазивном кандидозе являются: стабильное состояние пациента, отсутствие профилактического применения препаратов азолового ряда. Флуконазол назначается по 400 мг ежедневно, однократно в течение суток, внутривенно или в капсулах перорально. При выделении C. glabrata суточная доза удваивается до 800 мг в сутки, прием аналогичный. В двух рандомизированных исследованиях эффективность лечения кандидемий флуконазолом (400 мг/сутки) и амфотерицином В (0,5–0,6 мг/кг/сут) была сопоставимой [14,15]. Ввиду низкой токсичности дозирование флуконазола может быть увеличено до 1600 мг в сутки. В исследованиях продемонстрирован дозозависимый клинический эффект, однако достоверных отличий по эффективности терапии в случае эскалации дозы не было получено. Существенные токсические проявления (судороги, повышение уровня биохимических показателей крови) отмечены лишь при использовании флуконазола в суточной дозе 2000 мг.
Показаниями к назначению амфотерицина В являются нестабильное состояние больного при неидентифицированной видовой принадлежности выделенных дрожжевых грибов, инвазивный кандидоз, вызванный C. krusei. Суточная доза амфотерицина В составляет 0,7–0,8 мг/кг, при выделении C. krusei – 1 мг/кг. После стабилизации состояния и определения вида возбудителя амфотерицин В следует заменить на флуконазол.
При тяжелых состояниях или при выделении грибов, резистентных к флуконазолу, альтернативой амфотерицину В может быть липосомальная форма амфотерицина В или новые антимикотики – вориконазол и каспофунгин. Каспофунгин применяется только внутривенно, 70 мг в первый день с последующей поддерживающей дозой по 50 мг ежедневно. Вориконазол назначается внутривенно в первый день 6 мг/кг каждые 12 часов, в последующие дни – 4 мг/кг каждые 12 часов; пероральное применение составляет при массе тела больного более 40 кг – 400 мг каждые 12 часов в первые сутки, далее – по 200 мг каждые 12 часов, при массе тела менее 40 кг дозирование уменьшается в 2 раза.
Показаниями к назначению липосомальной формы амфотерицина В являются почечная недостаточность (уровень креатинина в сыворотке крови взрослых і221 мкмоль/л, детей – і133 мкмоль/л или клиренс креатинина Литература:
Читайте также:


