Фотографии с симптомами молочницы

Молочница у женщин представляет собой воспалительный процесс, который локализуется во влагалище и вызван грибковой флорой, а именно кандидами.
Они могут вызывать как острую молочницу, так и рецидивирующие микозы.
Частота этого заболевания в последнее время неуклонно растет. Так, по современным данным молочница в структуре инфекционно-воспалительной заболеваемости влагалища и вульвы составляет от 35 до 45%.
Основной пик заболеваемости приходится на женщин репродуктивного возраста. Поэтому каждая женщина должна знать первые признаки, и характерные симптомы молочницы (см. фото), лечение которой необходимо начинать сразу с помощью специальных препаратов.
Причины молочницы у женщин
Основная причина развития молочницы у женщин – это кандиды, или дрожжеподобные грибки. Они постоянно обитают во влагалище, однако к развитию воспалительного процесса приводят только при снижении иммунитета.
Основными факторами, которые оказывают влияние на этот процесс, являются:
- сопутствующие воспалительные процессы во влагалище;
- общие инфекционные заболевания;
- частая смена половых партнеров;
- прием глюкокортикостероидов;
- сахарный диабет;
- запоры;
- нарушение правил личной гигиены;
- гипо- и авитаминозы;
- длительный прием антибиотиков, особенно если они были назначены не врачом;
- беременность (кандидоз у беременных женщин – это довольно частое состояние);
- прием комбинированных оральных контрацептивов (эстрогены, которые в них содержатся, приводят к увеличению гликогена в клетках, необходимого для роста грибков) и т.д.
Однако установлена зависимости влагалищных микозов от характера половых контактов, например, анально-вагинальный секс, орально-генитальный и т.п.
С практической точки зрения целесообразно различать два вида кандидоза:
- 1) Вызванный Candida albicans;
- 2) Вызванный Non-candida albicans – именно данными штаммами объясняют случаи рецидивирования заболевания и резистентности грибков к проводимой традиционными средствами антифунгицидной терапии.
Симптомы молочницы у женщин
Молочница у женщин, или урогенитальный кандидоз, может протекать в виде двух основных клинических вариантов:
- 1) Вульвовагинит – одновременное воспаление как вульвы, так и влагалища;
- 2) Дерматит вульвы – поражение только кожи наружных половых органов.
- 1) Чувство зуда и жжения в области вульвы и/или влагалища, которое может быть постоянным или периодическим;
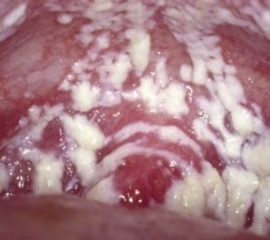
- 2) Патологические выделения из половых путей, которые имеют творожистоподобный вид (см. фото);
- 3) Выделения могут быть и из мочеиспускательного канала, учитывая его близость с влагалищем;
- 4) Нарушения мочеиспускания в виде болезненности и учащенности;
- 5) Отечность вульвы;
- 6) Покраснение и повышенная кровоточивость слизистых оболочек;
- 7) На коже вульвы появляется покраснение, ссадины и мацерированные участки;
- 8) Налеты серо-белого цвета на слизистых оболочках, которые плохо снимаются даже при помощи шпателя;
- 9) Под налетами определяются участки ярко-красного цвета;
- 10) Боли во время полового акта и дискомфорт.
- сухость влагалища;
- атрофия слизистой оболочки;
- повышенное ороговение в области вульвы;
- выделения беловатого цвета в очень скудном количестве.
Диагностика молочницы у женщин
Диагностика молочницы у женщин учитывает не только клинические данные, но и результаты лабораторных исследований. Для установления окончательного диагноза рекомендуется проведение следующих исследований:
- 1) Микроскопическое исследование свежих мазков, взятых из уретры и влагалища;
- 2) Микроскопическое исследование мазков, которые были предварительно окрашены по Граму;
- 3) Люминисцентная микроскопия (исследование в специальном свечении под увеличением);
- 4) Микологическое исследование – выращивание грибковых культур на специальных средах;
- 5) Методы иммунофлюоресценции.
Этими признаками являются следующие:
- чувство зуда;
- выделения творожистого характера;
- воспалительные признаки, определяемые местно (в области наружных половых органов);
- наличие в мазках мицелия или спор.

Что будет, если не лечить?
При отсутствии своевременного обнаружения молочницы у женщин и проведения соответствующего лечения возможно развитие определенных осложнений, которые представляют угрозу репродуктивному здоровью и в целом общему здоровью.
К этим негативным последствиям урогенитального кандидоза относятся:
- 1) Развитие воспалительного процесса в органах малого таза, а именно в матке, придатках, околоматочной клетчатке и т.д.
- 2) Переход воспалительного процесса на мочевыделительную систему – вовлечение мочевого пузыря, мочеиспускательного канала, которые очень часто сочетаются друг с другом (уретероцистит);
- 3) Преждевременные роды – это прерывание беременности с 22-й по 37-ю неделю беременности;
- 4) Внутриутробное инфицирование с развитием кандидозной пневмонии, которая очень часто приводит к тяжелой дыхательной недостаточности у новорожденных и плохо поддается лечению;
- 5) Антенатальная гибель плода, то есть до его рождения.
Следует отметить, что данная ситуация наиболее часто выявляется при наличии у пациента ВИЧ-инфекции, которая сопровождается поражением клеток иммунной системы (СД4-лимфоцитов).
Лечение молочницы у женщин

У женщин лечение острой молочницы и рецидива хронической несколько отличается друг от друга, что связано с разной чувствительностью грибков к антифунгицидным (противогрибковым) средствам.
Как правило, первичные эпизоды заболевания хорошо откликаются на проводимую противогрибковую терапию.
При обострении хронического урогенитального кандидоза показано применение не только противогрибковых препаратов, но и других средств вспомогательной терапии. Последняя выглядит следующим образом:
- применение иммунных препаратов;
- нестероидные противовоспалительные средства, которые подавляют активность воспалительной реакции;
- антигистаминные средства, так как при хроническом течении кандидоза большая роль принадлежит развитию аллергических реакций;
- комплексы витаминов, которые помогают повысить состояние неспецифической резистентности;
- молочная кислота используется только после проведения всех вышеперечисленных мероприятий и их неэффективности.
Их взятие необходимо производить не раньше 2 недель после окончания лечения. Если же в них повторно обнаруживаются кандиды, то это является показанием для назначения других противогрибковых средств.
Результат терапии расценивается как удовлетворительный при соблюдении следующих условий:
- 1) Клиническое выздоровление – исчезают все симптомы, которые беспокоили человека до этого;
- 2) Нормальные результаты культурального исследования (нет роста колоний кандид на специальных средах);
- 3) Нормальная картина микроскопического исследования.
Оптимальным препаратом для лечения неосложненной формы молочницы являются таблетки или свечи с действующим веществом Кетоконазол (Ливарол, Микозорал, Бризорал) или Клотримазол (Антифунгол, Кандизол, Канестен). В зависимости от выбора препарата, острую молочницу следует лечить от 1 до 7 дней.
Не занимайтесь самолечением, каждый препарат имеет определенные противопоказания, к тому же безграмотное или несвоевременное лечение может привести к неприятным последствиям.
К какому врачу обратиться для лечения?
Если после прочтения статьи вы предполагаете, что у вас характерные для этого заболевания симптомы, то вам стоит обратиться за консультацией к гинекологу.
Современные условия жизни способны вызвать серьезные изменения в организме человека, отчего его защитные силы приходят в упадок. Этот момент считается наиболее благоприятным для развития грибка. Рассмотрим причины возникновения и методы лечения этого недуга.
Что это за болезнь?
Молочницей называют одну из разновидностей грибкового заболевания, вызываемого грибками рода Candida .

Принято думать, что оно поражает лишь женщин, однако дети и представители мужского пола также страдают недугом. Он может протекать с ярко выраженными симптомами либо в скрытой форме.
Если больной не лечит молочницу, она приобретает хроническое течение, которое чревато появлением осложнений. Вот почему специалисты стремятся своевременно обнаружить кандидоз и назначить терапию.
Код по МКБ-10
В связи с тем, что недуг поражает многие органы и системы, молочница шифруется по Международной классификации болезней следующим образом:
- В37.0 – Кандидозный стоматит.
- В37.1 – Легочной кандидоз.
- В37.2 – Кандидоз кожи и ногтей.
- В37.3 – Кандидоз вульвы и влагалища.
- В37.4 – Кандидоз других урогенитальных локализаций.
- В37.5 – Кандидозный менингит.
- В37.6 – Кандидозный эндокардит.
- В37.7 – Кандидозный сепсис.
- В37.8 – Кандидоз иных локализаций.
- В37.9 – Кандидоз неуточненный.
Причины появления
Возбудителем инфекции считают нарушенную нормальную микрофлору кишечника и урогенитального тракта.
Развитие болезни начинается с того момента, как дрожжеподобный грибок начинает усиленно размножаться на поверхности слизистых оболочек. Это провоцирует выработку ответной реакции организма человека в виде воспаления.
От чего появляется молочница? На самом деле причин множество. Давайте рассмотрим их подробнее.

Причины появления молочницы у женщин
Для представительниц слабого пола основным фактором развития кандидоза называют снижение местного естественного иммунитета. В свою очередь его нарушение связывают с такими причинами:
- Несоблюдение правил личной гигиены.
- Нерегулярная замена тампонов и прокладок.
- Применение оральных контрацептивов.
- Применение прокладок или туалетной бумаги с отдушками.
- Регулярное ношение синтетического нижнего белья.
- Чрезмерное проведение гигиенических процедур с антибактериальными средствами – мыло, вагинальный спрей, интимный гель.

Довольно часто будущие мамы подвергаются большему риску появления недуга. Это объясняется такими причинами:
- Перестройка гормонального фона беременной: меняется кислотность влагалищных выделений.
- Повышенный стресс, действующий на физическое и психическое состояние женщины в интересном положении.
- Нарушение местного и общего иммунитета.
- Чрезмерное соблюдение интимной гигиены.
- Появление новых пищевых пристрастий у беременной: отмечается, что женщины, употребляющие маринованные, консервированные, копченые или острые продукты, а также сладости, страдают кандидозом в этот период гораздо чаще.
- Появление запоров в 3 триместре: чаще всего его сопровождают дисбактериоз, хронический или геморрой.

Хотя представители сильного пола менее подвержены кандидозу, инфицирование происходит при наличии таких факторов:
- Длительная стрессовая ситуация.
- Нарушение гормонального фона и развитие эндокринных заболеваний.
- Врожденный или приобретенный иммунодефицит.
- Пренебрежение правилами гигиены рта, органов половой системы и иных частей тела.
- Прием некоторых медикаментов: антибиотики, иммуносупрессоры.
- Резкая смена климатической и часовой зоны.
Эти факторы активизируют грибок, отчего появляются симптомы молочницы.

Однако заболевание у мужчин возникает после полового акта: грибок рода Candida переходит от партнерши и поражает половые органы человека.

Кандидоз во рту у ребенка (фото)
Самыми частыми причинами развития кандидоза у ребенка считают:
- Прохождение через родовые пути инфицированной матери в процессе родов.
- Сниженный иммунитет новорожденного по причине недоношенности, искусственного вскармливания или сопутствующих заболеваний женщины во время беременности.
- Пренебрежение правилами личной гигиены: грибок передается контактным путем посредством игрушек, предметов, которые малыш берет в рот.
- Наличие сопутствующей патологии у ребенка: дисбактериоз, рахит, вирусная инфекция, нарушение целостности слизистой оболочки рта.
- Проведение лечения некоторыми медикаментозными препаратами – антибиотиками, цитостатиками.
Молочница с точки зрения психосоматики
Несмотря на то что кандидоз – это гинекологическое заболевание, некоторые исследователи уверены, что причиной его возникновения может быть психосоматика.
Основные факторы развития молочницы, согласно этой теории:
- отрицание любого иного мнения какого-либо лица: человек пребывает в полной уверенности, что только его мнение правильное.
- наличие жесткого контроля собственной жизни, который возникает из-за собственной неуверенности и желания организма указать на скрытые проблемы.
- нехватка любви: это порождает развитие недуга на физическом уровне.
- постоянное вранье снижает иммунитет организма, и грибок начинает усиленно размножаться.
- непринятие своей персоны как женщину: она начинает на себя взваливать обязанности мужчины, но при этом обвиняет сильный пол в неспособности вести себя как мужчина.
- попытки подавить агрессию и гнев, неспособность проявить настоящие эмоции и чувства.
- молочница у младенца возникает вследствие душевного переживания: новорожденному не хватает материнской любви и внимания.
- развитие хронического течения заболевания объясняется тем, что женщина избегает мужского внимания. Даже когда она пребывает в браке, это ощущается ей насилием, а муж – олицетворением главной проблемы.
Симптомы
Первые признаки заболевания, по которым можно заподозрить кандидоз:
- Чувство жжения, зуд и болезненные ощущения во влагалище или наружных половых органах.
- Появление выделений творожистой консистенции, специфического запаха и в большом количестве.
- Боль при мочеиспускании и половом контакте.
- Покраснение малых половых губ, а в некоторых случаях – больших половых губ, ануса.
Чаще всего заболевание проходит без симптомов у мужчин.

Как выглядит заболевание: появление покраснения, зуда и жжения наружных половых органов, а также на возникновение белого налета на них.
Если развивается хроническая форма, появление обострений наблюдается не менее 4 раз за год. При таком течении симптомы появляются примерно за неделю до менструации.
Как кандидоз проявляется у младенцев?
Заболевание протекает в 2 формах: кандидоз ротовой полости и кандидозный конъюнктивит.
Наиболее часто встречается первая форма. Молочница у новорожденного во рту проявляется тем, что на деснах, слизистой щек, языке и мягком небе образуются пораженные области.

На слизистых этих органов возникают участки белого налета. Больной младенец может отказываться от груди или начинает плохо ее сосать, кричит и беспокоен.
Лечение
Принцип терапии – подавление роста грибка рода Candida и восстановление микрофлоры в организме человека. Не стоит ориентироваться на медикаменты с высокой стоимостью.
Существуют лекарства от молочницы для женщин, недорогие по ценовой категории, но не уступающие другим в эффективности.
Основные группы лекарственных средств, используемых в лечении кандидоза:
- Противогрибковые
Эффективное средство от молочницы для женщин – производные Флюконазола ( Дифлюкан , Флюкостат ). 
Эти медикаменты нежелательно применять во время беременности, особенно в 1 триместр. Они могут пагубно действовать на плод.
Также могут быть использованы лекарства на основе Клотримазола ( Канестен , Антифугол ) и Миконазола ( Гинезол ). Они разрешены при беременности, 3 триместр считается наиболее безопасным для их применения.
- Противомикробные – Гексикон ;
- Комбинированные – Тержинан , Макмирор — комплекс , нео-Пенотран .
Дешевые таблетки от молочницы для приема внутрь:
- Флюконазол – цена составляет около 100 рублей. Это противогрибковый препарат, снимающий зуд и раздражение в половых органах.
- Нистатин – является противомикробным препаратом, разрушающим клеточную стенку грибка и приводящий к его гибели.
Лучшие вагинальные таблетки от кандидоза:
Вагинальные свечи:
Также для местного лечения используются мази:

Лечение у мужчин

Для борьбы с кандидозом у представителей сильного пола используются такие лекарственные формы:
- Таблетки: Флюконазол (аналог Флюкостата), Пимафуцин , Кетоконазол );
- Мазь или крем: Экодакс , Пимафуцин , Клотримазол);
- Растворы для полоскания полости рта ( бура в глицерине , Кандид ).

Следует помнить, что нужно не только применять эффективное средство от молочницы для мужчин, но и соблюдать специальную диету. Так организму будет гораздо легче справиться с грибком.
Лечение кандидоза у детей
Для борьбы с недугом специалисты применяют местные и общие способы лечения. В первом случае происходит обработка пораженных очагов лекарственными средствами. Для этого применяется орошение ротовой полости Кандидом или раствором Йодолипта .
В случае кандидоза кожи назначаются противогрибковые мази – Миконазол , Клотримазол , Тербизил . При подростковом вагинальном кандидозе лучшее средство от заболевания – свечи Клотримазола или Миконазола .
Когда молочница имеет длительное течение и большую распространенность, доктора рекомендуют воспользоваться такими медикаментами:
- Таблетки Лаворина и Нистатина;
- Витамины группы В;
- Амфоцеритин;
- Иммуномодуляторы;
- Эубиотики.
Диета
Соблюдение правильного питания является немаловажным звеном в лечении молочницы.
Так, специалисты рекомендуют отказаться от следующих продуктов:
- фастфуд;
- полуфабрикаты;
- дрожжевая пища;
- любые сладости;
- некоторые фрукты: бананы, ананасы и натуральные соки;
- алкогольные напитки;
- блюда с острыми соусами или приправами;
- продукты, содержащие красители или консерванты;
- консервированные бульоны.
Такую пищу и напитки не желательно употреблять в течение 1 года, а сладости – даже во время ремиссии. В профилактических целях необходимо придерживаться диеты по 1 месяцу дважды в год. Однако не стоит впадать в крайность и питаться однообразной едой каждый день.

Желательно включить в рацион:
- свежие чеснок, зеленый и репчатый лук;
- натуральный йогурт и пробиотики. Их регулярный прием способен снизить вероятность возникновения молочницы;
- свежие ягоды, а также их напитки;

- несладкие фрукты и овощи (зеленые яблоки, сливы, свекла, тыква, брокколи, капуста, морковь);
- морепродукты;
- мясная и рыбная пища, приготовленная из нежирных сортов;
- крупы (гречневая, рисовая);
- хлеб, содержащий низкое количество рафинированных углеводов;
- любые орехи;
- чистая вода и травяные чаи.
Видео
Молочница (кандидоз) – группа заболеваний, вызванных одной из разновидностей дрожжеподобного грибка рода Сandida. Болезнь занимает первое место среди инфекционных заболеваний женской мочеполовой системы (40-45%). Развивается на фоне иммунодефицитных состояний, беременности, пребывания в неблагоприятной экологической обстановке, приема антибиотиков. Длительное время протекает, не затрагивая глубокие ткани. Это обусловлено достижением равновесия между грибком и представителями нормальной микрофлоры влагалища, которые сдерживают развитие патогенного микроорганизма, однако полностью уничтожить его не могут.
История жизни и сопутствующих заболеваний
![]()
Во время первого приема врач-гинеколог или дерматовенеролог в обязательном порядке выясняет у пациентки, какие заболевания она перенесла в прошлом и какие хронические процессы имеют место в данный момент.
Кандидозный вулвовагинит чаще встречается у женщин в возрасте 20-40 лет. Наиболее подвержены заболеванию лица, страдающие:
- сахарным диабетом;
- синдромом Дауна;
- болезнями крови.
У людей, инфицированных вирусом иммунодефицита, кандидоз полости рта и половых органов возникает в 90% случаев. Это происходит даже при относительно сохранном иммунитете.
Что делать если у вас молочница?!
|
Женщины, испытывающие недостаток питания, более подвержены развитию кандидоза. Причина — ослабление иммунных механизмов за счет недостаточного поступления питательных веществ, необходимых для нормальной работы тела микроэлементов. Также заболевание развивается у лиц, ведущих разгульный образ жизни, имеющих большое количество половых партнеров.
Еще один фактор риска — беременность. Это обусловлено иммуноподавляющим действием прогестерона, гормональными изменениями. Частота развития влагалищных кандидозов у беременных женщин в 3 раза выше, чем у небеременных. Вероятность заболевания повышается при:
- ношении тесной, обтягивающей одежды;
- повышенном индексе массы тела;
- потливости;
- нарушении правил личной гигиены.
В последние годы отмечается рост заболеваемости кандидозом. Это происходит из-за бесконтрольного приема антибиотиков, работы во вредных условиях, воздействия неблагоприятных химических факторов. Госпитальные, трудно поддающиеся медикаментозному лечению штаммы грибка выявляются у пациенток, проходивших длительные курсы лечения в стационаре.
Симптомы
![]()
Клинические проявления отличаются зависимо от формы болезни. Различают кандидоносительство, острый и хронический урогенетальный кандидоз. Все разновидности болезни протекают на фоне активизации условно-патогенных бактерий. Ее представители создают оптимальные условия для развития грибка.
Кандидоносительство не проявляется внешне. Грибок обитает на слизистой оболочке влагалища, однако его количество недостаточно для появления заметной симптоматики. В прошлом таких пациенток присутствует контакт с человеком, страдающим любой формой кандидоза. Несмотря на отсутствие признаков болезни, женщина является источником инфекции и может заражать окружающих. Диагноз подтверждается лабораторными методами. Бессимптомную форму болезни выявляют при профилактических обследованиях, в рамках общей диспансеризации.
На фоне ослабления иммунных механизмов скрытая разновидность кандидоза прогрессирует и приобретает черты острого вульвовагинита. Возможно распространение инфекции с поражением других органов и систем. Инфицирование происходит через кровь. У пациентки могут возникать признаки кандидоза:
![]()
Протекает на протяжении 1-2 месяцев. Более длительные процессы считаются хроническими. Присутствует яркая симптоматика. В зоне влагалища отмечается:
- отечность;
- локальная гиперемия (покраснение);
- пузырчатость кожи и слизистых оболочек.
Характерный признак – зуд и жжение в области половых органов. Симптом усиливается после гигиенических процедур.
При осмотре выявляют творожистые выделения из влагалища, белые отложения в виде пятен, которое легко удаляются марлевым тампоном. Пациентка жалуется на неприятных запах, обычно усиливающийся после половых контактов. Поражение затрагивает как влагалище, так и наружные структуры мочеполовой системы. Ткани разрыхлены, покрыты тонкостенными, легко лопающимися пузырьками. После них остаются небольшие эрозии с участками отслаивающихся клеток по периферии.
Клинические проявления хронического урогенетального кандидоза выражены слабо. Отмечается умеренная гиперемия и уплотнение слизистых оболочек. Выделения скудные, в виде беловатых пленок или островков поражения. Формируются сухие эрозии без четких границ. Окраска кожи буроватая. Ткани дряблые, сморщенные, присутствуют линейные рубцы, узелковая сыпь. Возможны геморрагические (кровяные) высыпания.
Заболевание может протекать на протяжении нескольких лет. Общие явления минимальны. Возможно эпизодическое повышение температуры тела до субфебрильных значений (≥38°C). В некоторых случаях к симптомам кандидоза присоединяются признаки грибковой инфекции других органов мочеполовой системы.
| Заболевание | Симптоматика |
| Эндоцервицит | Общетоксический синдром средней интенсивности (повышенная температура тела, слабость, боли в мышцах), мутные выделения из цервикального канала, болезненность внизу живота, усиливающаяся после полового акта. |
| Уретрит | Резь и боль при мочеиспускании, примесь гноя и мутноватых выделений в моче. |
| Цистит | Боль в области малого таза, ложные позывы на мочеиспускание, рези, выделение мочи малыми порциями. |
Осложнения
![]()
Основным осложнением кандидоза у женщин является его переход в генерализованную форму с частичным или полным поражением всех внутренних органов. Происходит формирование вторичных очагов. Подобные процессы сравнительно редки и возникают на фоне тяжелого иммунодефицита, в том числе онкологических процессов и СПИДа. У больной возникают общие реакции и специфические признаки поражения той или иной системы. К общим симптомам относится:
- выраженная лихорадка;
- капризность, плаксивость;
- диарея;
- судороги при высокой температуре тела;
- нарушение сознания.
Кандидоз почек проявляется в виде:
- нарушения мочеиспускания;
- скачков артериального давления;
- болей в животе и пояснице;
- почечной недостаточности.
Поражение пищевода приводит к появлению болей при глотании, жжения за грудиной, срыгивания. При желудочной форме возникает клиника хронического или подострого гастрита. Распространение грибка в кишечнике становится причиной диареи, болей в животе, нарушения пищеварительных процессов, снижения массы тела.
Активное распространение candida в организме приводит к развитию аллергических реакций. Они могут проявляться в форме бронхообструктивного синдрома, напоминающего бронхиальную астму. У больной выявляют хроническую крапивницу, аллергический конъюнктивит, альвеолит. Прогрессирование инфекции приводит к вторичному ослаблению иммунитета. Возбудитель снижает способность макрофагов к фагоцитозу (поглощению чужеродных агентов).
Диагностика
![]()
Диагноз ставится на основании характерной клинической картины и данных лабораторной диагностики. При генерализованных кандидозах, сопровождающихся поражением внутренних органов, диагностическое значение имеют методики:
- рентгенография;
- компьютерная томография;
- УЗИ.
Основной метод выявления грибка – культуральный посев мазка, полученного из влагалища. Точность методики достигает 95%. Перед микроскопическим обследованием биоматериал помещают на питательную среду и выдерживают в термостате 1 сутки при температуре 37°C или 3 суток при комнатной температуре. Далее препарат помещают на предметное стекло, подогревают и проводят исследование.
Грибки рода candida представлены в виде овальных или округлых почкующихся клеток. Присутствует материнская структура, вокруг которой расположены дочерние ответвления. Все они объединены между собой мостиками. Характерным признаком кандидоза является наличие псевдомицелия, клетки которого вытянуты в длину и соприкасаются между собой, однако не имеют общей оболочки. В качестве дополнительного метода диагностики используются серологические способы обнаружения в крови специфических антител к возбудителю. Как самостоятельный метод они не применяются в силу высокой частоты ложноотрицательных и ложноположительных результатов.
Рентгенологическим признаком поражения полых органов является картина острого воспаления. Ткани, отечны, выявляется характерная изъеденность контуров. Для повышения точности полученных данных используют рентгенографию с контрастом. При сонографии в пораженном органе выявляют грибные тела – округлые, подвижные, плотные образования. Возможно выявление микроабсцессов, которые выглядят как множественные очаги небольшого размера, заполненные жидкостью.
Что делать если у вас молочница?!
|
Многие женщины, страдающие молочницей, не считают ее опасным, требующим срочного лечения заболеванием. Хронические, вялотекущие формы часто игнорируются. Подобное отношение к собственному здоровью нередко приводит к развитию тяжелых осложнений. Начальные стадии развития грибка легче поддаются терапии, требуют использования меньшего количества лекарственных препаратов. Поэтому при первых признаках грибкового поражения следует обратиться к врачу, пройти необходимое обследование и курс противогрибкового лечения.
Читайте также:


