Холецистит и молочница
Молочница появляется почти из ниоткуда и заявляет о себе настоящей пыткой: чешется там, где почесать не получается. А ещё у неё есть мерзкое свойство возвращаться. Лайфхакер выяснил, в чём причины напасти, стоит ли ждать, пока будут готовы анализы, и как снизить риск нового заболевания.
Что такое молочница и откуда она берётся
Молочница (кандидоз) — инфекция, которую вызывают грибки рода Candida. Они чаще всего мешают жить женщинам, развиваясь на слизистой влагалища, и маленьким детям, когда поражают полость рта из-за того, что малыши всё тянут в рот.
Но иногда кандидоз затрагивает и внутренние органы, если иммунитет не может противостоять грибкам. Такое случается при ВИЧ-инфекции, после химиотерапии, при приёме лекарств, угнетающих иммунитет (например, при пересадке органов).
Грибки Candida — часть естественной микрофлоры человека. Обычно они живут на слизистых и не мешают, потому что защитные силы организма сдерживают их рост. Но иногда начинают размножаться с высокой скоростью.
Так случается, если вы:
- Женщина 20–40 лет. По статистике, кандидоз в этом возрасте встречается чаще.
- Беременны. Перемены в гормональном фоне и перестройка организма изменяют и условия, в которых живёт микрофлора.
- Занимаетесь сексом, когда не хватает естественной или искусственной смазки: микротравмы способствуют появлению молочницы.
- Принимаете антибиотики. Антибактериальные препараты уничтожают не только вредных микробов, но и полезных. Их место занимает Candida.
- Болеете сахарным диабетом. Повышенный уровень сахара в крови создаёт питательную среду для грибов.
- Человек со слабым иммунитетом. Причём грибы активизируются и при серьёзных заболеваниях, и при обычных ОРВИ.
Молочница неплохо лечится специальными противогрибковыми антибиотиками, но у неё есть мерзкое свойство возвращаться снова и снова, потому что полностью истребить все эти микроорганизмы практически невозможно.
Симптомы молочницы
Признаки заболевания зависят от того, какие органы поражены. При общей инфекции у человека появляется высокая температура, озноб и дрожь, тошнота, головная боль. При кандидозе во рту развивается стоматит: больно есть и глотать, краснеют дёсны, на слизистых появляются круглые белые пятна — очаги инфекции.
Молочница у женщин проявляется характерными симптомами:
- Сильный зуд и дискомфорт в районе половых органов.
- Обильные белые или желтоватые выделения. Могут быть плотными и напоминать творог.
- Боль во время полового акта.
- Иногда — жжение и боль во время мочеиспускания.
- Покраснение и отёк наружных половых органов.
Как вылечить молочницу
Молочница лечится с помощью специальных антибиотиков, активных в отношении грибковых инфекций. Клотримазол, флуконазол, натамицин принимают внутрь или используют свечи и кремы, иногда комбинируя эти виды терапии.
В зависимости от типа лекарства и от реакции на него на лечение уходит от пары дней до двух недель. Если грибковая инфекция часто повторяется, врач назначает длительное лечение.
При молочнице во рту помогают полоскания раствором соды: он сдерживает размножение грибков.
Можно ли лечить молочницу без визита к доктору
При симптомах общей инфекции и при детском стоматите нужно обязательно посетить доктора.
Уже знакомые с молочницей женщины, которые в курсе, что могло вызвать обострение, и у которых уже есть работающий рецепт, могут начинать лечение и до визита к врачу. Результаты анализа на кандидоз появляются не раньше чем через неделю, а ожидание бывает невыносимым.
Но если признаки заболевания заставляют усомниться в диагнозе (выделения плохо пахнут, вы чувствуете боль внизу живота, появились непривычные симптомы), то лучше пойти и сдать мазок. Может быть, Candida — не единственные микробы, которые вызвали воспаление.
Если же у вас никогда молочницы не было и вы поставили себе диагноз по интернету, то немедленно забудьте о нём и идите на приём к доктору.
Обязательного проконсультируйтесь по поводу лечения, если:
- Вы беременны или кормите грудью.
- Молочница начиналась дважды за последние полгода.
- Раньше у вас или вашего партнёра диагностировали венерические заболевания.
- Симптомы не проходят через 7–10 дней после начала лечения.
Во всех этих случаях доктор должен уточнить диагноз и подобрать лучшее лечение.
Большинство представительниц прекрасного пола знает о симптомах молочницы не понаслышке. Надо сказать, что мужчин это заболевание тоже не обходит стороной. А между тем, возбудитель молочницы — житель нашей нормальной микрофлоры. Почему он начинает вести себя агрессивно, и что с этим делать — расскажет гинеколог Альбина Романова.
Как правильно лечить молочницу?
Молочница (вульвовагинальный кандидоз)— грибковая инфекция, которая вызывается микроскопическими дрожжеподобными грибами рода Candida (чаще всего встречается Candida albicans), и характеризуется воспалением слизистой оболочки вульварного кольца, влагалища, уретры, промежности в целом. Эти грибы относят к условно-патогенным микроорганизмам (то есть они входят в состав нормальной микрофлоры рта, влагалища и толстой кишки практически всех здоровых людей), поэтому для развития данного заболевания важно не просто наличие грибов этого рода, а их размножение в очень большом количестве, а это, чаще всего, возникает при снижении иммунитета.
Врачи называют молочницу и кандидозным кольпитом, и вульвовагинальным микозом, и урогенитальным кандидозом, и генитальным грибком, но суть от этого не изменяется, это один и тот же патологический процесс.
К сожалению, молочница — это очень распространенное заболевание среди женского населения. Более 75% женщин всей планеты хоть раз в жизни перенесли эту болезнь, а треть из них, получивших достаточную терапию, заболевают вновь (возникает рецидив заболевания).
Факторы, способствующие распространению молочницы
Вульвовагинальный кандидоз (молочница) не является инфекцией передающейся половым путем, несмотря на то, что у половых партнеров выявляются одинаковые штаммы грибов. Скорее всего, эту патологию можно связать с дефектом иммунной системы на разном уровне (снижение общего или местного иммунитета). Кандидозоносительство не является болезнью, так как у здорового человека присутствуют эти условно-патогенные микроорганизмы.
Молочницу классифицируют на:
- Острый кандидоз.
- Рецидивирующий (хронический) кандидоз.
Проявления молочницы:
- Зуд и жжение во влагалище и в области наружных половых органов, усиливаются во время сна, после водных процедур, после полового акта, во время менструации.
- Бели – обильные или умеренные творожистые выделения из половых путей от белого до серо-желтого цвета, без запаха.
- Болезненный половой акт.
- Болезненное (с резью) и учащенное мочеиспускание.
- Отек и покраснение слизистых оболочек наружных половых органов, следы расчесов (мацерации кожи и слизистых оболочек).
Могут быть как все вышеперечисленные признаки молочницы, так и их часть (заболевание протекает стерто, без выраженных жалоб со стороны пациентки).
Что требуется для диагностики молочницы (кандидоза)?
Лечение молочницы
Проводится только под контролем специалиста, самолечение молочницы чревато переходом острой формы кандидозного кольпита, в хроническую, с частыми обострениями и трудным излечением.
Этапы лечения молочницы:
- Борьба с предрасполагающими факторами (рациональная антибиотикотерапия, поддержание и защита иммунной системы, личная гигиена)
- Диета (ограничение углеводов)
- Отказ от вредных привычек.
- Медикаментозное местное лечение молочницы (выбирают один препарат):
- Бутоконазол, 2% крем 5 г однократно- местно.
- Кетоконазол, свечи 400 мг, по 1 свече х 1 раз в день 3 либо 5 дней.
- Флуконазол, внутрь 150 мг однократно (Флюкостат).
- Итраконазол, внутрь по 200 мг х 2 раза в сутки 3 дня или 200мг (Ирунин) х 10 дней таблетки, которые вставляют глубоко во влагалище.
- Сертаконазол, 300 мг (1 свеча) однократно.
- Клотримазол, по 100 мг (1 таблетка во влагалище) в течение 7 дней.
- Миконазол: влагалищные свечи по 100 мг (1 свеча) на ночь 7 дней.
- Нистатин: влагалищные таблетки 100000 ЕД (1 свеча) ежедневно х 1 раз, перед сном, в течение 14 дней.
- Медикаментозное лечение хронической молочницы:
— системный антимикотик (итраконазол по 200 мг внутрь 2 раза в сутки 3 дня или флуконазол по 150 мг 1 раз в сутки в течение 3 дней) и
— местная терапия препаратами азолового ряда (чаще всего в течение 14 дней):
- кетоконазол (низорал) — Применяют по 400 мг/сут, в течение 5 дней;
- клотримазол (канестен) —Применяют в виде вагинальных таблеток, по 200—500мг в течение 6 дней;
- миконазол — по 250мг, 4 раза в сутки, 10—14 дней.
- бифоназол — 1 % крем, 1 раз в сутки на ночь, 2—4 недели;
- флуконазол — по 50-150мг 1 раз в сутки, от 7 до 14 дней;
- итраконазол (орунгал) — по 200 мг 1 раз/сут., 7 дней.
Несмотря на высокую эффективность местного лечения молочницы у многих пациенток через 1-3 месяца возникает рецидив (обострение). Это связано с приемом антибиотиков, которые изменяют нормальную микрофлору влагалища, сопутствующим сахарным диабетом, приемом оральных контрацептивов, беременностью (повышен уровнь гликогена в эпителии влагалища- хорошая среда для размножения грибов), увеличением числа инфицированных пациенток более патогенными (и более устойчивыми к традиционным способам лечения) видами грибов — C.pseudotropicalis, C.glabrata, C. parapsilosis.
Нужно ли лечить супруга пациентки от молочницы
Молочница — это не венерическое заболевание, и лечить супруга чаще всего не надо. Но бывают ситуации, когда у мужчины есть клинические проявления (симптомы зуда, раздражения и расчесы на половом члене, белые выделения, усиливающиеся после полового контакта) при подтвержденном диагнозе кандидоза у женщины. В этом случае схема лечения молочницы такая же, как для женщины. Только лечение проводится не местными препаратами, а для приема внутрь (Пимафуцин, по 100мг х1 таблетках 4 раза в день 10 дней).
Обычно мужчина не имеет симптомов данного заболевания, даже если женщина больна и проходит курс лечения. Если симптомы молочницы у мужчины возникнут, то следует обязательно обследовать его организм в целом для исключения инфекций, значимо снижающих иммунный надзор (таких как ВИЧ(СПИД), гепатиты В и С, острые лейкозы).
Что делать, чтобы предотвратить рецидив молочницы
Для того, чтобы предотвратить рецидив (обострение) заболевания, необходимо использовать:
— системный антимикотик (итраконазол по 200 мг внутрь или флуконазол по 150мг в первый день менструации в течение 6 месяцев, то есть 6 курсов);
— терапию местными препаратами 1 раз в неделю в течение 6 месяцев (препараты, которые используются в свечах для вагинального применения).
Контроль лечения молочницы
— При острой форме молочницы контроль лечения проводят через 7 дней после окончания лечения (сдают мазки и посевы на чувствительность микрофлоры к антибиотикам).
— При хроническом кандидозном кольпите оценку эффективности лечения выполняют в течение 3 менструальных циклов на 5-7 день цикла (как прекратились кровянистые выделения из половых путей после менструации- сдают мазки и посевы на чувствительность) .
В особенных случаях, например, лечение молочницы у беременных женщин — применяют местные противогрибковые препараты, такие как: Натамицин 100мг (пимафуцин) по 1 свече на ночь в течение 3-6 дней (препарат разрешен к применению у беременных женщин даже в первом триместре беременности, то есть до 12 недель), либо клотримазол по 1 вагинальной таблетке (100мг)х1раз в сутки на ночь, в течение 7 дней (препарат разрешен к применению у беременных дам только с 13 недель беременности).
Если больным пациентом является ребенок, то лечат молочницу по следующей схеме: флуконазол 2 мг на 1 килограмм массы тела ребенка- всю дозу однократно принимают внутрь запивая небольшим количеством воды.
Тем не менее, подробно описывая препараты для лечения кандидоза влагалища (молочницы), режимы их дозирования и курсы лечения- необходимо понимать, что все лечение должен контролировать врач. Ведь клиническая картина (симптомы заболевания) типичные для молочницы, характерны еще для очень многих патологических процессов во влагалище, например: бактериальный вагиноз, атрофичный (синильный) кольпит, бактериальный вагинит, хронический цервицит, лейкоплакия или краузов вульвы (влагалища), хламидийный цервицит, аднексит, гонорея, поэтому вопрос о лечении должен стоять только в кабинете врача, под тщательным лабораторным и клиническим контролем излеченности пациентки.
Холецистит встречается очень часто. Она поражает желчный пузырь и приводит к нарушению его функций. В желчном пузыре наступает застой желчи, что приводит к образованию камней. При холецистите в желчном пузыре или его каналах, начинают появляться камни.
Диагностика и симптомы
Симптомы этого заболевания у каждого человека разные. В основном беспокоит тянущая боль в правом боку, которая отдаёт в спину. Также боль может иррадиировать в область лопатки и сердца, что вызывает подозрение на инфаркт миокарда. Но в большинстве случаев в первой стадии заболевания, человека ничего не беспокоит. Такая фаза называется латентная. Могут только в утренние часы беспокоить горечь во рту и изжога, которая свидетельствует о нарушении проходимости желчи. В основном консервативные методы лечения не дают положительных результатов. И постепенно болезнь приводит к холецистэктомии. Когда человеку полностью удаляют желчный пузырь с набитыми в нём камнями.
Диагностировать заболевание можно при помощи УЗИ или компьютерной томографии. После этого обследования видно показатели желчного пузыря и наличие в нём камней. Камни могут быть различного происхождения и размера. Есть пигментные, холестериновые и смешанные виды камней. В большинстве случаев это холестериновые камни. Они образовываются в результате большого количества холестерина в желчи. При нарушении в работе желчного пузыря, все кристаллы, которые образует холестерин, не выводятся в кишечник, а выпадают на стенки пузыря. Затем начинают постепенно расти и превращаться в камень. Пигментные камни образовываются при гемолитической анемии, когда эритроциты очень сильно распадаются. Такие камни ещё называют билирубиновые. Билирубин основной показатель в работе желчного пузыря и печени. И если в биохимическом анализе он имеет повышенные показатели, то это свидетельствует о начале заболевания. Смешанный тип камней образуют и эритроциты, и кристаллы холестерина. Все камни вызывают воспалительный процесс в желчном пузыре. У больного наступают сильные болевые приступы, которые сопровождаются общей интоксикацией.
Лечение
Консервативный метод лечения включает в себя устранение воспалительного процесса. Больному назначают голодание, холод на область правого подреберья и инфузионную терапию со спазмолитиками и обезболивающими препаратами. Причиной холецистита считается неправильное питание и малоподвижный образ жизни.
Можно воспользоваться народными средствами лечения или использовать специальные препараты, например, медвежью желчь. Сегодня купить медвежью желчь в Москве не проблема. Цена правда достаточна высокая, по сравнению с обычными таблетками, но зато вы получите уникальное лечебное средство от многих болезней, к тому же натуральное.
Несомненно, в развитии данной болезни огромную роль играет наследственный характер. И многие сопутствующие хронические заболевания. Старайтесь качественно и сбалансировано питаться, раз в год проходить обследование желчного пузыря и желудка. Вес держите в норме, больше двигайтесь и тогда вам не страшны будут никакие болезни.
Панкреатит, холецистит — воспаление поджелудочной железы и желчного пузыря. Во всей структуре патологий пищеварительного тракта это далеко не редкие патологии, как у взрослых, так и у детей. В силу некоторых особенностей, эти два заболевания чаще регистрируются у взрослых. MedAboutMe напоминает, что от того, насколько быстро были приняты меры по устранению и лечению, будет зависеть исход, наличие осложнений и, конечно, само лечение патологий.
Иногда именно стоматолог оказывается первым специалистом, заметившим первые признаки панкреатита или холецистита, и дает направление на исследования и консультацию с узким специалистом.
Роль стоматолога в диагностировании панкреатита и холецистита
Пищеварительный тракт — одна из самых больших систем органов, которые отличаются морфологическим единством. Поэтому при сбоях в работе любого органа, они непременно проявятся в полости рта. Справедливости ради, стоит отметить, что все в организме взаимосвязано, и при формировании любого заболевания его отражение коснется и полости рта, но если это болезни пищеварительного тракта, то первые симптомы могут появиться именно во рту. Опытным стоматологам не составляет труда предположить панкреатит или холецистит по специфическим признакам и даже заболеваниям. Даже упорное воспаление десен, его характеристики и особенности могут оказаться симптомом панкреатита или других заболеваний. Поэтому не стоит игнорировать рекомендации доктора и все же пройти дополнительные исследования.
Что такое панкреатит?
Панкреатит — воспаление поджелудочной железы, главная задача которой вырабатывать ферменты и пищеварительные соки. Но при панкреатите железа просто не может выполнять свои функции и правильно транспортировать соки. Они остаются в ней, и запускается процесс саморазрушения органа, можно сказать, что она переваривает саму себя.
Воспаление поджелудочной железы имеет разные причины, а нередко — целый их комплекс. Чаще всего в него входят воспалительно-деструктивные патологии, различные инфекционные болезни, аллергические реакции, особенно на продукты питания.
Доктора говорят об особом значении очага инфекции в организме для формирования панкреатита. И этим очагом инфекции может стать воспаление десен, кариес, ЛОР-патологии, протекающие хронически. Получается, что панкреатит и полость рта имеют круговую взаимосвязь: патология проявляется в полости рта, а кариес, воспаление десен, потеря зубов влияют на его течение.
Воспаление десен и другие проявления панкреатита в полости рта
Симптомами панкреатита может стать боль в животе с различными характеристиками. Чаще всего она колющего характера, тупая, ноющая. Нередко формируются диспепсические расстройства — рвота, тошнота, диарея. Панкреатит связан с рефлюксом, когда содержимое желудка попадает в полость рта. Из-за этого меняется кислотно-щелочной баланс полости рта в кислую сторону, а это благоприятная среда для роста и развития патогенной флоры. В итоге формируется выраженное и упорное воспаление десен.
Заброс желудочного сока и его агрессивность способствуют химическому расплавлению эмали — кислотный некроз. Изначально заметить какие-либо изменения сложно, но пациенты могут говорить о том, что зубы слипаются между собой. Такое агрессивное воздействие и ослабление эмали могут осложняться кариесом.
Диспепсические расстройства в форме тошноты и рвоты негативно скажутся на состоянии слизистой оболочки. Кроме упорного воспаления десен, у пациентов нередко диагностируются стоматиты грибковой природы (молочница) или же специфический вид — афтозный стоматит. В уголках рта могут формироваться заеды.
Пациенты могут жаловаться на обильную выработку слюны, но с измененными физическими свойствами. Она жидкая и не может полноценно справляться со своими функциями — смывать налет и остатки пищи, контролировать уровень рН. Этими факторами и объясняется формирование множественного кариеса, отличающегося быстротой течения и переходом в осложнения. Кариес при панкреатите имеет свои особенности: реже он формируется в так называемых иммунных зонах — в области бугров, экватора зуба. Эти зоны защищены анатомически, поэтому болезнетворным микроорганизмам трудно на них закрепиться и начать паразитировать.
Проявления воспаления желчного пузыря в полости рта
Холецистит — воспаление желчного пузыря, является одним из самых частых осложнений желчнокаменной болезни. Причинами воспаления желчного пузыря чаще всего становятся нарушение оттока желчи и наличие патогенной флоры в просвете пузыря. По аналогии с воспалением поджелудочной железы, при холецистите источником инфекции могут стать кариес, ЛОР-патологии и др.
Основные жалобы при холецистите сводятся к боли в правом подреберье, диспепсическим расстройствам. Рвота — редкое явление. Характерна мучительная отрыжка, рефлюкс. Возникают и общие, неспецифические симптомы — ухудшение общего состояния, нарушения аппетита и др.
Основная жалоба, с которой пациент приходит к стоматологу — множественная форма кариеса, отличающаяся быстрым течением и осложнениями в виде пульпитов, периодонтитов. Рефлюкс — забрасывание содержимого желудка в полость рта, является причиной расплавления эмали. Она становится хрупкой и более уязвимой перед атакой патогенной флоры и воздействием агрессивных факторов. Нарушение физических свойств слюны, пищеварения обеспечит ее недостаточную минерализацию. Бесконтрольное размножение патогенной флоры, рефлюкс и постоянная кислая среда становятся причиной формирования кариеса вне иммунных зон зубов. Множественный кариес, его быстрое течение могут стать причиной быстрого разрушения зубов и их потери. Их отсутствие будет способствовать нарушению процессов пережевывания пищи и последующего пищеварения, что может осложнять течение холецистита.
Эти же негативные факторы способствуют воспалению десен, носящему упорный характер. При осмотре заметна красная, отечная слизистая, усиление сосудистого рисунка. При холецистите воспаление десен имеет специфический характер — разрастаются десневые сосочки, покрывающие до 1/3 коронки зуба. Наличие зубных отложений, налета будет способствовать ухудшению и прогрессии воспаления, что, в свою очередь, влияет на течение кариеса.
При холецистите заметны изменения языка — обложенность, налет совершенно различных оттенков желто-коричневой гаммы. Отек языка и его воспаление иногда выражены до такой степени, что затрудняется процесс приема пищи.
Медицинский эксперт статьи

Бактериальная инфекция
Бактериальная инфекция - один из важнейших этиологических факторов хронического бескаменного холецистита. Источниками инфекции могут быть заболевания носоглотки и придаточных пазух носа (хронические тонзиллиты, синуситы); полости рта (стоматиты, гингивиты, пародонтоз); системы мочевыделения (циститы, пиелонефриты); половой системы (простатиты, уретриты); гинекологические заболевания (аднекситы, эндометриты); инфекционные заболевания кишечника; вирусные поражения печени.
Инфекция проникает в желчный пузырь тремя путями:
- гематогенным (из большого круга кровообращения по печеночной артерии, от которой отходит пузырная артерия);
- восходящим (из кишечника); проникновению инфекции этим путем способствует недостаточность сфинктера Одди, желудочная гипосекреция, синдромы мальдигестии и мальабсорбции);
- лимфогенным (по лимфатическим путям из кишечника, половой сферы, печеночных и внугрипеченочных путей).
Наиболее частыми возбудителями, вызывающими хронический холецистит, являются кишечная палочка и энтерококк (преимущественно при восходящем пути инфицирования желчного пузыря); стафилококки и стрептококки (при гематогенном и лимфатическом путях проникновения инфекции); очень редко протей, палочки брюшного тифа и паратифа, дрожжевые грибки. В 10% случаев причиной хронического холецистита являются вирусы гепатита В и С, о чем свидетельствуют клинические наблюдения и данные морфологического исследования желчного пузыря, подтверждающие возможность развития хронического холецистита после перенесенного острого вирусного гепатита В и С. Довольно часто причиной хронического бескаменного холецистита является проникновение в желчный пузырь смешанной микрофлоры.

[1], [2], [3]
Паразитарная инвазия
Некоторые исследователи указывают на возможную роль описторхоза в развитии хронического бескаменного холецистита. Описторхозом могут поражаться как желчный пузырь, так и печеночная ткань с развитием внутрипеченочного холестаза и реактивного воспаления. В редких случаях причиной хронического бескаменного холецистита является аскаридоз.
До сих пор нет единого мнения о роли лямблий в развитии хронического бескаменного холецистита. А. Л. Мясников, Н. Л. Дехкан-Ходжаева считали лямблиоз возможной причиной хронического бескаменного холецистита. Считают, что лямблионосительство - это заболевание, протекающее на субклиническом уровне. Лямблии могут вызывать снижение защитных сил организма, функциональные нарушения желчевыводящих путей, в 4-5 раз увеличивают патогенные свойства кишечной палочки. Многие исследователи считают, что роль лямблий в этиологии хронического холецистита сомнительна, так как лямблии в желчи не могут существовать долго, они погибают. Не исключено, что лямблии, обнаруженные в пузырной и печеночной желчи, происходят из двенадцатиперстной кишки. Считают, что лямблиозного холецистита не существует. Убедительных морфологических данных о проникновении лямблий в стенку желчного пузыря нет, и это является главным аргументом против лямблиозного холецистита.
Но это не означает, что лямблии совершенно не играют роли в развитии хронического бескаменного холецистита. Вероятно, более правильно считать, что лямблии способствуют развитию хронического холецистита.
Дуоденобилиарный рефлюкс
Кроме того, дуоденобилиарный рефлюкс способствует застою желчи и проникновению инфекции в желчный пузырь.

[4], [5], [6], [7], [8], [9], [10], [11]
Аллергия
Известно, что пищевые и бактериальные аллергены могут вызвать развитие хронического холецистита, что подтверждается морфологически обнаружением в стенке желчного пузыря признаков воспаления и эозинофилов при отсутствии в то же время бактериальной инфекции (токсико-аллергический холецистит).

[12], [13], [14]
Хронические воспалительные заболевания органов пищеварения
Хронические гепатиты, циррозы печени, хронические заболевания кишечника, поджелудочной железы очень часто осложняются развитием хронического холецистита, т. к. способствуют во-первых, проникновению в желчный пузырь инфекции, во-вторых, включению патогенетических факторов хронического холецистита. Особенно важную роль играют заболевания холедохо-дуоденопанкреатической зоны.

[15], [16], [17], [18], [19], [20], [21], [22], [23]
Острый холецистит
Перенесенный ранее острый холецистит может в ряде случаев приводить в дальнейшем к развитию хронического холецистита.

[24], [25], [26]
Предрасполагающие факторы
Развитию хронического холецистита способствуют следующие факторы:
- Застой желчи, что может быть обусловлено:
- дискинезиями желчевыводящих путей, в первую очередь, гипомоторно-гипотоническим вариантом;
- ожирением и беременностью (при этих состояниях повышается внутрибрюшное давление и усложняется отток желчи из желчного пузыря);
- психоэмоциональными стрессовыми ситуациями (при этом развиваются дискинезии желчевыводящих путей);
- нарушением режима питания (прием пищи способствует опорожнению желчного пузыря, редкие приемы пищи предрасполагают к застою желчи в пузыре); злоупотребление жирной и жареной пищей вызывает спазмы сфинктеров Одди и Люткенса и гипертоническую дискинезию желчевыводящих путей;
- отсутствием или недостаточным содержанием в пище растительной клетчатки (грубых волокон), которые, как известно, способствуют разжижению желчи и опорожнению желчного пузыря;
- гипокинезией;
- врожденными аномалиями желчного пузыря.
- Рефлекторные влияния со стороны органов брюшной полости при развитии в них воспалительного процесса (хронический панкреатит, колит, гастрит, язвенная болезнь и др.). Это ведет к развитию дискинезии желчевыводящих путей и застою желчи в желчном пузыре.
- Дисбактериоз кишечника. При дисбактериозе кишечника создаются благоприятные условия для проникновения инфекции восходящим путем в желчный пузырь.
- Нарушения обмена веществ, способствующие изменению физико-химических свойств и состава желчи (ожирение, сахарный диабет, гиперлипопротеинемии, подагра и др.).
- Наследственная отягощенность в отношении хронического холецистита.
Вялотекущее воспаление желчного пузыря, которое осложняется внезапным нарушением оттока желчи, называется обострением хронического холецистита. Характеризуется симптомами и лечением, аналогичными холестатическому синдрому. Провокаторами воспаления становятся микробы, постоянные обитатели ЖКТ, которые в силу внешних причин начинают аномально размножаться, – кишечные палочки, стафилококки. Адекватная терапия возможна только при дифференциальной диагностике. Ярко выраженные признаки и многократное повторение приступов свидетельствует о прогрессе заболевания.

Факторы, провоцирующие заболевание
Причины приступа холецистита классифицируют по форме хронической болезни – калькулезная (конкременты в протоках и пузыре) и некалькулезная (камни отсутствуют). Обострение бескаменного вида заболевания провоцируют:
- переедание – употребление в больших количествах острой, жирной, жареной, копченой, маринованной пищи;
- прием алкоголя в высоких дозах;
- длительный стресс, синдром хронической усталости;
- аллергические реакции на продукты питания;
- отсутствие в рационе клетчатки – овощей и фруктов.
Обострение холецистита калькулезной формы усугубляется дополнительными факторами:
- длительными поездками, сопровождающимися тряской (бездорожье);
- большими физическими нагрузками после длительного периода гиподинамии;
- резкими движениями на фоне испуга или после приема пищи.
Стремительность развития обострения зависит от вида болезни, которой страдает больной, – хронический холецистит или острый.
Риск приступа увеличивается при переохлаждении и наличии сопутствующих болезней. Простудные заболевания, воспалительные процессы в других органах, патологии опорно-двигательного аппарата, ожирение могут стать причиной рецидива.
Признаки обострения
Если внешние или внутренние факторы негативно повлияют на холецистит, обострение проявляется стремительно. Главное, вовремя обратить внимание на симптомы и принять меры. При этом самостоятельное лечение и постановка диагноза могут существенно ухудшить состояние больного. Главные признаки и симптомы обострения холецистита – боль и диспепсические нарушения.
Основным признаком обострения заболевания является болевой синдром. Его интенсивность, локализация и длительность зависят от течения холецистита:
- Вид дискинезии желчевыводящих путей – отключение органа, слабая моторика, гипердинамика;
- осложнения воспаления желчного пузыря;
- сопутствующие заболевания ЖКТ.
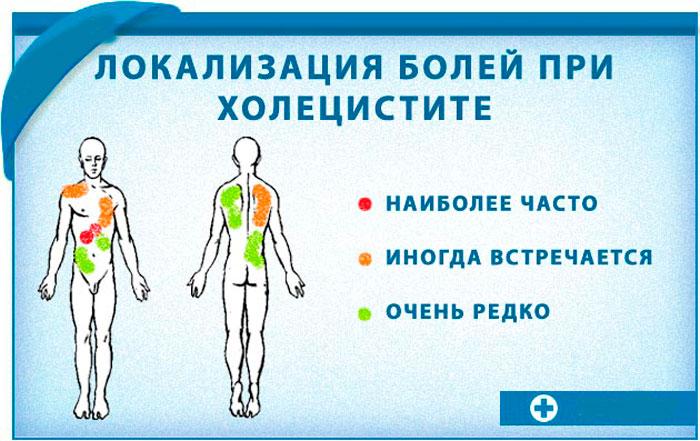
Боль сосредотачивается с правой стороны брюшной полости, под ребрами, часто иррадиирует под лопатку, в плечо. Она может быть постоянная, ноющего типа. Такие ощущения характерны для сниженной активности желчного пузыря.
Если моторика органа повышена или приступ был спровоцирован миграцией камня, признаком становится желчная колика. В этом случае обострение проявляется болью справа, сильной, схваткообразной, которая хорошо снимается грелкой или горячей водой. После приступов рвоты интенсивность болевых ощущений усиливается до мучительного спазма.
Осложнения заболевания до деструктивных форм усугубляют симптомы обострения холецистита. Колика приобретает опоясывающий характер, усиливается при движении (взмахи правой рукой, наклон туловища, приседание). Чувствуется сильный дискомфорт в области сердца, в плече, подреберье. По мере распространения воспаления боль становится жгучей, невыносимой.
При остром холецистите расстройство желудочно-кишечного тракта – классический симптом. Жидкий стул, метеоризм, частые отрыжки чередуются с полной остановкой функции ЖКТ. Диарея и невозможность освободить кишечник приводят к обезвоживанию, интоксикации организма.

Реакция отравленного инфекционной желчью организма естественная – рвота и тошнота. Анаболия не приносит облегчения, наоборот, усугубляет болевой синдром. Рвотные массы темно-желтого цвета, с большим количеством слизи, имеют характерный запах желчи. Диспепсические расстройства необходимо стабилизировать в короткие сроки. В противном случае интоксикация может перейти в критическую стадию.
Вялотекущий воспалительный процесс в желчном пузыре влияет на общую температуру тела, повышая её до субфебрильных показателей в 37,1-37,3°С. При возникновении гнойных очагов клиническая картина холецистита включает в себя:
- лихорадочное состояние;
- повышение температуры в пределах 39-41°С;
- озноб;
- бредовое состояние;
- ломота в суставах;
- некоторое помутнение сознания.
Нарушенная циркуляция желчи проявляется характерным для холецистита признаком – ощущением горечи во рту. Чаще всего симптом возникает по утрам, когда организм только вступает в активную стадию метаболизма. Неприятный привкус проходит сразу после приема пищи.
Концентрация желчи в желудочно-кишечном тракте приводит к её накоплению в тканях внутренних органов и коже. Агрессивная жидкость, попадая в лимфатическую и кровеносную системы, вызывает аллергические реакции. Они проявляются высыпаниями красного цвета, жжением и зудом кожных покровов. Симптом косвенно указывает на тяжелую форму обострения и требует немедленной медицинской помощи.
На фоне обострения холецистита и угнетения иммунной системы в негативный процесс неизбежно втягивается ЦНС. Больной ощущает подавленное состояние, идентичное со стрессовым, раздражительность, нервозность. Часто наблюдаются бессонница и головные боли.
В зависимости от возраста и рода деятельности симптоматика может усугубляться повышенным выделением пота, частым сердцебиением, тремором, онемением конечностей.
Диагностика
Постановка диагноза требует комплексного подхода и занимает длительный период времени. При сборе анамнеза врач обращает внимание на питание больного и образ жизни, в частности, наличие внешних раздражающих факторов, провоцирующих стресс и развитие депрессии. Лабораторные исследования показывают воспаление и вид возбудителя. При подозрении на деструкцию стенок желчного пузыря назначается аппаратная диагностика обострения.
Распознавание хронического холецистита в стадии обострения проходит в несколько этапов:
- внешний осмотр, пальпация брюшной зоны;
- общий, биохимический анализы крови, мочи;
- УЗИ органов брюшной полости;
- компьютерная томография;
- эндоскопическая ретроградная холангиопанкреатография.
Диагностика обострения в обязательном порядке дифференциальная, на предмет выявления воспалительных заболеваний органов брюшной полости: аппендицит, панкреатит, абсцесс печени, прободная язва желудка или двенадцатиперстной кишки. Симптоматика не исключает пиелонефрит и правосторонний плеврит. На основании полученных результатов назначается курсовая терапия.

Лечение
При обострении холецистита лечение начинается с оказания первой помощи. Мероприятия сводятся к поддержанию стабильного состояния и предупреждению критической ситуации до приезда бригады скорой помощи:
- исключается прием любой пищи;
- питье маленькими глотками горячей отфильтрованной воды (не кипяток);
- постельный режим.
Для облегчения болевого симптома возможно употребление обезболивающих препаратов, лучше НПВС (Ибупрофен, Парацетамол). Категорически запрещается принимать теплые ванны и употреблять препараты желчегонного действия.
Лечение у взрослых обострения холецистита при ярко выраженных симптомах проводится в стационаре. Для устранения первопричин болезни назначается медикаментозная терапия:
- Спазмолитики и анальгетики – Атропин, Папаверин, Анальгин, Питофенон, Но-Шпа;
- НПВС – Пироксикам, Баралгин;
- желчегонные средства – Метоклопрамид, Домперидон;
- антибиотики – Тетрациклин, Левомицетин, Доксициклин;
- урсодезоксихолиевая кислота – Урсосан, Урсохол;
- антибактериальные препараты – Офлоксацин, Метронидазол, Бисептол.
По завершению блокады приступа холецистита больному назначается УЗИ желчного пузыря – для определения степени поражения. Если контрольная диагностика показала необратимые изменения в органе – полное перекрытие протоки камнем, прободение, множественные язвы, гнойное растворение стенок пузыря, показано хирургическое вмешательство.
Консервативное лечение хронического холецистита в стадии обострения комбинируется с домашними средствами с целью предупреждения серьезных осложнений и повышения эффективности традиционной терапии. Облегчают состояние отвары на основе лекарственных трав:
- шалфей – 2 столовых ложки залить 400 мл кипяченой воды, настаивать на паровой бане 30-40 минут. Процедить, принимать по 1 ст. л. каждые 2 часа;
- зверобой – 1 столовую ложку залить 250 мл очищенной воды, поставить на медленный огонь, варить 15 минут. Отвар процедить, принимать по 50 мл 3 раза в день, перед едой;
- чистотел, цикорий, грецкий орех – взять в равных пропорциях, тщательно перемешать. 1 ст. л. залить 250 мл воды, кипятить на медленном огне 30 минут, остудить и процедить. Употреблять по 200 мл 3 раза в день.
Несмотря на относительную безопасность народной медицины, подобным лечением обострений хронического холецистита не стоит увлекаться. Некоторые компоненты домашних рецептов способны усугубить состояние больного до критической стадии. Применять лекарственные отвары и настойки следует только после консультации с лечащим врачом.
Диета
Жесткие ограничения в еде – важная часть терапии при холецистите в период обострения. Даже после купирования приступа больному следует полностью пересмотреть свой режим питания. В противном случае тяжелые осложнения и радикальное лечение неизбежны.
Диетический рацион основан на следующих принципах:
- прием пищи малыми порциями, не меньше 5-6 раз в день;
- общая калорийность блюд не должна превышать 500 ккал;
- допускается только свежеприготовленная еда;
- контролировать баланс тепла – не горячая, не холодная;
- тщательно подсчитывать соотношение белков, жиров и углеводов в каждой порции.
Как лечить обострение холецистита при помощи питания, подробно описал советский ученый М.И. Певзнер, автор знаменитой диеты №5. Люди, страдающие патологиями желчного пузыря, должны всю жизнь придерживаться правил здоровой пищи.

Продукты, разрешенные к употреблению, согласно диете:
- приготовленное на пару мясо – птица, постная говядина, кролик;
- злаковые крупы – рис, манка, овсяные хлопья;
- картофель вареный – мундир, пюре, без добавления сливочного масла;
- макаронные изделия из твердых сортов пшеницы;
- салаты из свежих овощей и фруктов;
- обезжиренный творог и сыр;
- компоты из сухофруктов, зеленый чай;
- допускается съедать небольшой кусочек отрубного хлеба.
Несмотря на строгость диеты, привыкание наступает за 7-14 дней. Комбинирование продуктов, запекание овощей и мяса, вкусные натуральные соусы разнообразят меню и не лишат радости жизни, как может показаться с первого взгляда.
Профилактика
Предупредить обострение хронического холецистита можно только при строгом контроле питания и отказе от вредных привычек. Курение, прием алкоголя, переедание рано или поздно станут причиной приступа. Общие рекомендации врачей по профилактике обострений холецистита:
- организовать посильную активность – гиподинамия приводит к регрессу заболевания;
- составить новый режим питания;
- отказаться от употребления алкогольных напитков и курения;
- регулярно проходить профилактические осмотры.
Хронический холецистит – это не приговор, а возможность привести свое здоровье к нормальным показателям. Уже через месяц после употребления правильной пищи, регулярных прогулок и позитивного мышления качество жизни существенно улучшится.
Видео
Читайте также:


